04 Глава 2. Асептика и антисептика. Асептика и антисептика
 Скачать 1.72 Mb. Скачать 1.72 Mb.
|
|
Для контроля полноты удаления крови с предметов, прошедших предстерилизационную обработку, используют бензидиновую пробу: на предмет наносят по 3 капли 1% раствора бензидина и пероксида водорода. Появление сине-зелёной окраски указывает на следы крови, оставшейся на предметах. В этом случае необходима повторная обработка. Этап II - укладка и подготовка к стерилизации Для стерилизации в сухожаровых стерилизаторах инструменты помещают в металлические коробки, укладывая их вертикально в один слой. Шприцы в разобранном виде заворачивают в 2 слоя специальной плотной бумаги. Крышки от коробок стерилизуют рядом. В последнее время в основном применяются шприцы разового пользования, стерилизованные в заводских условиях. Для стерилизации паром под давлением в паровых стерилизаторах (автоклавах) инструменты заворачивают в вафельное полотенце или хлопчатобумажную ткань в виде пакета и укладывают на металлический поднос или сетку. Для конкретных типичных операций набор инструментов подготавливают заранее (например, для операций на лёг- ком, сердце, костях, сосудах), укладывают на специальную сетку и заворачивают в простыню в виде пакета. Цилиндр и поршень шприца укладывают отдельно в марлевые салфетки и заворачивают в кусок хлопчатобумажной ткани в виде пакета, который помещают в стерилизационную коробку (бикс). При массовой стерилизации шприцев в автоклавах (централизованная стерилизация) используют специальную укладку, сшитую из хлопчатобумажной ткани, с карманами. В карманы помещают шприцы в разобранном виде, рядом - иглы и пинцет. В каждой укладке содержится до 5 шприцев. Укладки заворачивают в хлопчатобумажную пелёнку в виде пакета и помещают в стерилизатор. Сухие резиновые перчатки пересыпают тальком (снаружи и внутри), прокладывают марлевыми салфетками, попарно заворачивают в салфетку и укладывают в отдельный бикс. Собранные системы для переливания крови проверяют на прочность резиновых трубок, плотность соединения их со стеклянными деталями и соответствие канюлей павильонам иглы. Систему сворачивают в виде 2-3 колец, не допуская перегиба резиновых трубок, заворачивают в большую марлевую салфетку, затем - в вафельное полотенце и укладывают в биксы. Этап III - стерилизация Стерилизацию инструментов, шприцев (с отметкой на шприце 200 °С), игл, стеклянной посуды проводят в сухожаровых шкафах-стерилизаторах (рис. 4). Предметы свободно укладывают на полках стерилизатора в металлических коробках (при снятых крышках) и включают подогрев. При открытой дверце доводят температуру до 80-85 °С и в течение 30 мин просушивают - удаляют влагу с внутренних поверхностей шкафа и стерилизуемых предметов. Затем дверцу закрывают, доводят температуру до заданной (180 °С), поддерживая её автоматически, и стерилизуют в течение 60 мин. После отключения системы подогрева и снижения температуры до 70-50 °С открывают дверцу шкафа и стерильным инструментом закрывают крышками металлические коробки с инструментами. Через 15-20 мин (после полного охлаждения стерилизатора) камеру разгружают. При работе с сухожаровым стерилизатором необходимо соблюдать меры безопасности: аппарат должен быть заземлён, по окончании стерилизации следует открывать дверцу шкафа только при снижении температуры до 70 - 50 °С. Запрещается пользоваться неисправным аппаратом. 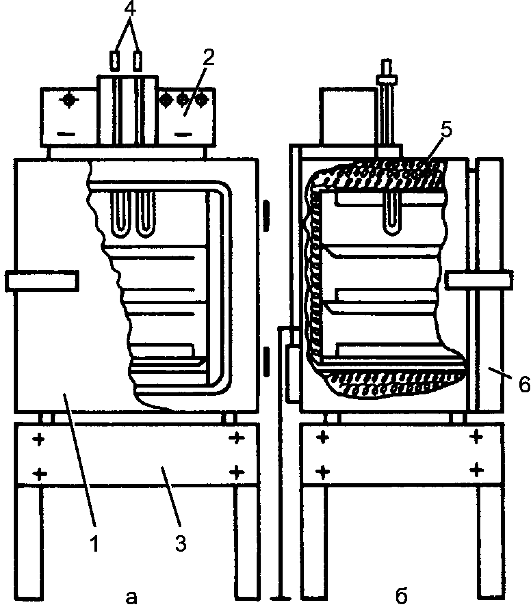 Рис. 4. Сухожаровой шкаф-стерилизатор (схема): а - вид спереди; б - вид сбоку; 1 - корпус; 2 - пульт управления; 3 - подставка; 4 - термометры (контактный и транзисторный терморегуляторы); 5 - электронагревательные элементы; 6 - дверца шкафа. Стерилизацию инструментов, шприцев, систем для переливания крови можно производить в паровом стерилизаторе (автоклаве) (рис. 5). 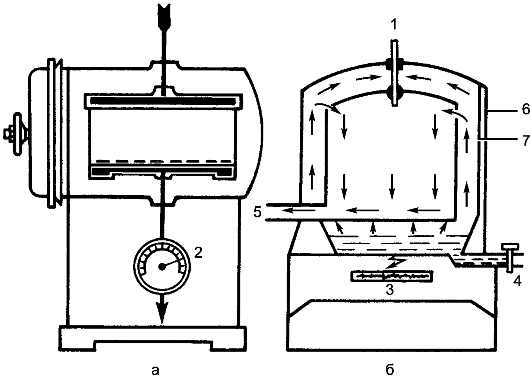 Рис. 5. Паровой стерилизатор (автоклав), схема его устройства: а - вид сбоку; б - вид спереди; 1 - термометр; 2 - манометр; 3 - источник тепла; 4 - вводный кран; 5 - выпускной кран; 6 - наружная стенка стерилизатора; 7 - внутренняя стенка стерилизатора. Упакованные предметы укладывают в стерилизационную камеру. Если упаковки уложены в биксы, то их решетки должны быть открыты. Биксы или другие упаковки укладывают свободно, чтобы пар распределялся равномерно. Хирургические инструменты и шприцы стерилизуют в течение 20 мин при 2 атм1, что соответствует температуре 132,9 С. Время начала стерилизации отсчитывают с момента достижения соответствующего давления. Резиновые перчатки, системы для переливания крови, резиновые дренажные трубки стерилизуют при 1,1 атм (температура пара 120 °С) в течение 45 мин. При разгрузке автоклава закрывают отверстия в биксах. Методы стерилизации в сухожаровых и паровых стерилизаторах следует рассматривать как основные. Метод стерилизации кипячением применяют в небольших лечебных учреждениях, где нет централизованной стерилизационной. Используют стационарные или портативные электрические кипятильники, в которых можно стерилизовать инструменты, шприцы, иглы, предметы из стекла, резиновые дренажи, катетеры, перчатки. В кипятильник наливают дистиллированную воду, для повышения температуры кипения воды и разрушения оболочки бактерий добавляют 20 г натрия гидрокарбоната на 1 л воды (2% раствор). На дно кипятильника укладывают тонкий простёганный слой из ваты с марлей, чтобы выпадающие соли в виде накипи оседали на нём, а не на инструментах. Инструменты в разобранном виде укладывают на специальные сетки и опускают крючками на дно кипятильника, оставляя ручки крючков снаружи, и закрывают кипятильник крышкой. Время стерилизации - 40 мин с момента закипания воды. По окончании стерилизации сетку с инструментами подхватывают крючками, дают стечь воде и переносят на специальный столик, покрытый стерильной простынёй, сложенной в 4 слоя. Операционная сестра раскладывает инструменты на большом операционном столе. Шприцы и иглы стерилизуют отдельно от инструментов, в разобранном виде (кипячением в дистиллированной воде без добавления гидрокарбоната натрия), в течение 45 мин. Шприцы и иглы для люмбальной пункции и внутривенных вливаний кипятят в дважды дистиллированной воде без добавления гидрокарбоната натрия. Инструменты, шприцы и иглы, загрязнённые гноем, каловыми массами, после специальной предварительной обработки стерилизуют кипячением в течение 90 мин в отдельном кипятильнике. Инструменты, шприцы и иглы, применяемые у больных с газовой гангреной, подлежат тщательной обработке и последующей дробной стерилизации кипячением. Их кипятят в течение 1 ч, извлекают из кипятильника и оставляют при комнатной температуре на 12-24 ч (для прорастания спор), а затем повторно стерилизуют кипячением в течение 1 ч (дробная стерилизация). Основной метод стерилизации изделий из резины (дренажей, катетеров, перчаток) - автоклавирование. В исключительных случаях их подвергают кипячению в течение 15 мин. 11 атм = 1,013 x 105 Па  Рис. 6. Камера для газовой стерилизации Стерилизацию инструментов и предметов, не подлежащих термической обработке (эндоскопов, торакоскопов, лапароскопов, аппаратов или блоков аппаратов для искусственного кровообращения, гемосорбции), осуществляют в специальном газовом стерилизаторе ГПД-250. Предметы для стерилизации помещают в герметичную стерилизационную камеру (рис. 6), которую наполняют окисью этилена. Время экспозиции - 16 ч при температуре 18 С. Стерилизация может проводиться также смесью окиси этилена и бромида метилена при температуре 55 °С в течение 6 ч. Стерилизация инструментов и оптических аппаратов (лапароскопов, торакоскопов) может быть проведена в спиртовом растворе хлоргексидина и первомуре. При такой стерилизации (химическими средствами) применяют металлические коробки с крышками, что предупреждает испарение препарата и загрязнение воздуха помещений; при отсутствии специальной посуды используют эмалированную или стеклянную. Инструменты заливают раствором (чтобы он полностью покрывал их) и закрывают крышкой. В экстренных случаях, когда невозможно обеспечить стерилизацию инструментов ни одним из указанных способов, используют метод обжигания. В металлический тазик или лоток наливают 15-20 мл спирта, несколько инструментов укладывают на дно и поджигают спирт. Метод обжигания недостаточно надёжен, пожаро- и взрывоопасен (наличие кислорода, паров наркотических веществ в воздухе помещений), поэтому к нему прибегают в исключительных случаях, строго соблюдая меры пожарной безопасности. Режущие инструменты (скальпели, ножницы) при стерилизации обычными методами затупляются, поэтому её проводят практически без термической обработки. После предстерилизационной подготовки инструменты погружают в 96% раствор этанола на 30 мин или в тройной раствор на 3 ч. Допускается лишь краткосрочное кипячение режущих инструментов. Скальпели укладывают в отдельную сетку, их лезвия обёртывают марлей и кипятят в дистиллированной воде без добавления гидрокарбоната натрия в течение 10 мин, затем помещают в 96% раствор этанола на 30 мин. Этап IV - хранение стерильного материала Стерильный материал хранят в специальном помещении. Не допускается хранение в одном помещении нестерильных и стерильных материалов. Стерильность материала в биксах (если они не открывались) сохраняется в течение 48 ч. Если материалы были помещены в полотняные упаковки (полотенца, простыни, пелёнки) и для стерилизации уложены в биксы (например, системы для переливания крови, резиновые дренажи, шприцы), они могут храниться в этих биксах до 3 сут. При централизованной стерилизации шприцы сохраняют стерильность в течение 25 дней. Стерилизация перевязочного материала, операционного белья Этап I - предстерилизационная подготовка материала К перевязочному материалу относятся марлевые шарики, салфетки, тампоны, турунды, бинты. Применяют их во время операции и перевязки с целью осушения раны, остановки кровотечения, дренирования или тампонады раны. Перевязочный материал готовят из марли и ваты, реже - из вискозы и лигнина. Он должен обладать следующими свойствами: 1) быть биологически и химически интактным, не оказывать отрицательного влияния на процессы заживления; 2) обладать хорошей гигроскопичностью; 3) быть минимально сыпучим, так как отделившиеся нити могут остаться в ране как инородные тела; 4) быть мягким, эластичным, не травмировать ткани; 5) легко стерилизоваться и не терять при этом своих свойств; 6) быть дешёвым в производстве (с учётом большого расхода материала); норма расхода за год на 1 хирургическую койку - 200 м марли и 225 бинтов; только на такую небольшую операцию, как аппендэктомия, расходуется около 7 м марли. Перевязочный материал готовят из марли, предварительно разрезанной на кусочки. Марлю складывают, подвёртывая края внутрь, чтобы не было свободного края (из него могут осыпаться волокна ткани). Материал заготавливают впрок, пополняя его запасы по мере расходования. Для удобства подсчёта расходуемого во время операции материала его укладывают перед стерилизацией определённым образом: шарики - в марлевые мешочки по 50-1000 штук, салфетки - в связки по 10 штук. Перевязочный материал, кроме бинтов, не загрязнённых кровью, после применения сжигают. К операционному белью относятся халаты хирургические, простыни, полотенца, маски, шапочки, бахилы. Материалом для их изготовления служат хлопчатобумажные ткани - бязь, полотно. Операционное бельё многоразового пользования должно иметь специальную метку и сдаваться в стирку отдельно от другого белья, в специальных мешках. У халатов не должно быть карманов, поясов; простыни должны был подшиты. Халаты, простыни, пелёнки, полотенца для стерилизации складывают в виде рулонов, чтобы их легко можно было развернуть при использовании. Этап II - укладка и подготовка материала к стерилизации. Перевязочный материал и операционное бельё укладывают в биксы (рис. 7). При отсутствии биксов допускается стерилизация в полотняных мешках. При универсальной укладке в бикс (мешок) помещают материал, предназначенный для одной небольшой типичной операции (аппендэктомии, грыжесечения, флебэктомии и др.). При целенаправленной укладке в бикс (мешок) закладывают необходимый набор перевязочного материала и операционного белья, предназначенного для конкретной операции (пневмонэктомии, резекции желудка и др.). При видовой укладке в бикс укладывают определённый вид перевязочного материала или белья (бикс с халатами, бикс с салфетками, бикс с шариками и т.д.).  Рис. 7. Бикс Шиммельбуша. Вначале проверяют исправность бикса, затем на его дно помещают развёрнутую простыню, концы которой находятся снаружи. Перевязочный материал укладывают вертикально по секторам пачками или пакетами. Материал укладывают неплотно, чтобы обеспечить доступ пара, внутрь помещают индикаторы режима стерилизации (максимальные термометры, плавящиеся вещества или пробирки с тест-микробом), края простыни заворачивают, бикс закрывают крышкой и защёлкивают замок. К крышке бикса прикрепляют бирку из клеёнки с указанием даты стерилизации и фамилии осуществлявшего её. При стерилизации в мешке перевязочный материал или бельё укладывают неплотно, мешок завязывают тесёмками, опускают его в другой такой же мешок и завязывают. При необходимости использования материала мешок помешают на табурет, санитарка развязывает верхний мешок, разводит его края и сдвигает книзу. Операционная сестра развязывает внутренний мешок стерильными руками, раскрывает его и извлекает материал. Этап III - стерилизация Эксплуатация автоклава допускается только при наличии разрешения Инспекции котлонадзора с отметкой в паспорте аппарата. К работе с автоклавом допускаются лица, сдавшие технический минимум по эксплуатации автоклава и имеющие соответствующее разрешение. Работа с автоклавом требует точного соблюдения инструкции по эксплуатации аппарата. Необходимо соблюдать общие правила техники безопасности: • обязательно заземлять паровой стерилизатор с электрическим подогревом; • не приступать к работе на неисправном аппарате; • во время работы не оставлять аппарат без присмотра; • не доливать воду в воронку во время работы стерилизатора; • по окончании стерилизации отключать нагреватель от сети и прикрывать вентиль впуска пара в стерилизационную камеру из парообразователя; • открывать крышку стерилизационной камеры только после того, как стрелка манометра опустится до нуля. Отсчёт времени стерилизации начинается с момента достижения заданного давления. Перевязочный материал и операционное бельё стерилизуют в течение 20 мин при давлении 2 атм (температура 132,9 С). Этап IV - хранение стерильного материала По окончании стерилизации и сушки белья стерилизационную камеру разгружают, биксы вынимают, сразу закрывают решётку и переносят их на специальный стол для стерильного материала. Хранят биксы в шкафах под замком в специальной комнате. Допустимый срок хранения перевязочного материала и белья, если бикс не вскрывался, - 48 ч с момента окончания стерилизации. Материал и бельё, стерилизованные в мешках, хранят не более 24 ч. Контроль стерильности Контроль стерильности материала и режима стерилизации в автоклавах проводят прямым и непрямым (косвенным) способами. Прямой способ - бактериологический: посев с перевязочного материала и белья или использование бактериологических тестов. Посев производят следующим образом: в операционной вскрывают бикс, маленькими кусочками марли, увлажнённой изотоническим раствором хлорида натрия, несколько раз проводят по белью, после чего кусочки марли опускают в пробирку, которую направляют в бактериологическую лабораторию. Для бактериологических тестов используют пробирки с известной спороносной непатогенной культурой микроорганизмов, которые погибают при определённой температуре. Пробирки вкладывают вглубь бикса, а по окончании стерилизации извлекают и направляют в лабораторию. Отсутствие роста микробов свидетельствует о стерильности материала. Этот тест проводят 1 раз в 10 дней. Непрямые способы контроля стерильности материала применяют постоянно при каждой стерилизации. Для этого используют вещества с определённой точкой плавления: бензойную кислоту (120 С), резорцин (119 С), антипирин (110 С). Эти вещества выпускаются в ампулах. Их применяют также в пробирках (по 0,5 г), закрытых марлевой пробкой. В бикс между слоями стерилизуемого материала закладывают 1-2 ампулы. Расплавление порошка и превращение его в сплошную массу указывают на то, что температура в биксе была равна точке плавления контрольного вещества или превышала её. Для контроля режима стерилизации в сухожаровых стерилизаторах используют порошкообразные вещества с более высокой точкой плавления: аскорбиновую кислоту (187-192 С), янтарную кислоту (180-184 С), пилокарпина гидрохлорид (200 С), тиомочевину (180 С). Более объективным из непрямых методов контроля режима стерилизации является термометрия. В каждый бикс между стерилизуемым материалом укладывают 1-2 термометра. Их показатели отражают максимальную температуру, но не указывают время экспозиции (в течение какого периода эта температура поддерживалась в биксе), в связи с чем и этот метод не исключает прямого контроля стерильности с использованием бактериологических тестов. Стерилизация аппаратов для ингаляционного наркоза Аппараты для искусственной вентиляции лёгких и ингаляционного наркоза могут быть причиной перекрёстного инфицирования больных и распространения внутрибольничной инфекции. Инфицирование дыхательных путей больных чревато развитием в послеоперационном периоде воспалительных осложнений, протекающих в виде пневмонии, бронхита, трахеита, фарингита. В связи с этим обеззараживание анестезиологической и дыхательной аппаратуры - одно из важных мероприятий асептики, направленное на предупреждение контактного и ингаляционного инфицирования дыхательных путей больного. Для предупреждения подобных осложнений необходимо выполнять следующие основные рекомендации. 1. Эндотрахеальные трубки должны быть разового пользования, стерилизация их должна производиться холодным способом в заводских условиях. 2. После наркоза, проведения искусственной вентиляции лёгких аппараты, элементы дыхательного контура подвергают обработке антисептическими химическими средствами. Аппараты обрабатывают в собранном виде. Может быть использован 0,5% спиртовой раствор хлоргексидина: 1 мл 20% водного раствора хлоргексидина растворяют в 40 мл 96% растворе этанола. Смесь заливают в испаритель наркозного аппарата или увлажнитель аппарата для искусственной вентиляции лёгких. Вентиляцию проводят по полузакрытому контуру в течение 1 ч при скорости газотока 2 л/мин. Затем остатки антисептика удаляют, аппарат проветривают в течение 15 мин по полуоткрытому контуру. В качестве антисептика в подобных ситуациях можно использовать 40% водный раствор формальдегида (формалин). Для этого в испаритель или увлажнитель заливают 100 мл формалина и проводят вентиляцию в течение 20 мин. Затем удаляют остатки формалина, заливают раствор аммиака и продолжают вентиляцию до полного исчезновения запаха аммиака. Для стерилизации аппаратов в собранном виде можно применить газовый метод (с использованием окиси этилена) или γ-излучение. 3. Если аппараты были применены у больных с гнойными заболеваниями, туберкулёзом лёгких или дыхательных путей, производят разборку дыхательного контура (снимают шланги, присоединительные элементы, крышки клапанных коробок, дыхательный мешок, адсорбер). Все детали обязательно промывают под струёй тёплой воды, затем замачивают в горячем моющем растворе (см. Стерилизация инструментов) на 15 мин. В этом же растворе каждую деталь моют ватно-марлевым тампоном в течение 30 с, после чего прополаскивают проточной, а затем дистиллированной водой. Собственно стерилизационную обработку деталей проводят 0,5% водным раствором хлоргексидина, помещая их в ёмкости на 30 мин, или 3% раствором пероксида водорода (80 мин), или 3% раствором формальдегида (30 мин). В последнем случае при инфицировании микобактериями туберкулёза экспозицию увеличивают до 90 мин. Оптимальный вариант - использование в подобных ситуациях пластиковых шлангов, масок одноразового пользования. После обработки антисептиком детали тщательно промывают стерильной водой в течение 10 мин, сушат и хранят в асептических условиях до использования. |
