Лимфома. Реферат 2. Реферат по теме Осложнений лекарственных и лучевых лечение злокачественных лимфом лиц молодого возраста
 Скачать 68.34 Kb. Скачать 68.34 Kb.
|
|
Федеральное Государственное Бюджетное образовательное Учреждение Высшего образования Министерство Здравоохранения Российской Федерации Ростовский Государственный Медицинский Университет» Кафедра онкологии Зав.каф. Кит О.И Преподаватель Анджали А.Ю Реферат по теме: Осложнений лекарственных и лучевых лечение злокачественных лимфом лиц молодого возраста Выполнил: Студент ЛПФ 5 курса 7 <<А>> группы Албатта Абдулмаджид М.А Ростов-на-Дону 2023 Содержание 1.Определение болезни. Причины заболевания ……………………………..…………………………………………………………………………3 2.Симптомы лимфомы ………………………………………………………………………………………………………..4 3.Патогенез лимфомы ………………………………………………………………………………………………………..5 4.Классификация и стадии развития лимфомы. ………………………………………………………………………………………………………..5 5.Осложнения лимфомы. ………………………………………………………………………………………………………..6 6.Диагностика лимфомы ………………………………………………………………………………………………………..7 7. Лечение лимфомы ……………………………………………………………………………………………………….10 8.Прогноз. Профилактика. ……………………………………………………………………………………………………….10 9.Острые токсические эффекты при химиотерапии ………………………………………………………………………………………………………10 10.Отдаленные последствия лучевой терапии болезни Ходжкина ………………………………………………………………………………………………………11 11.Отдаленные токсические эффекты при химиотерапии болезни Ходжкина ………………………………………………………………………………………………………12 Литература……………………………………………………………………………………..13 Определение болезни. Причины заболевания Лимфомы — это заболевания, для которых характерен первичный локальный злокачественный опухолевый рост, исходящий преимущественно из внекостномозговой лимфоидной ткани. В отличие от лейкозов с первичным поражением костного мозга и лейкемическими нарушениями периферической крови, лимфомы возникают в лимфатических узлах и проникают в окружающие ткани. При этом в костном мозге долгое время опухолевые клетки не образуются. Лимфомы подразделяются на две большие группы: лимфогранулематоз (болезнь Ходжкина или ходжинские лимфомы); неходжкинские лимфомы (лимфосаркомы, НХЛ) [1]. Ходжкинские лимфомы встречаются в 40 % случаев, а неходжкинские — в 60 %. Единственный достоверный дифференциальный признак ходжкинских лимфом в отличие от неходжкинских — морфологическое исследование, при котором находят специфические для болезни Ходжкина клетки Березовского — Штернберга — Рида. В дальнейшем для уточнения диагноза проводят иммуногистохимическое исследование. В структуре онкологических заболеваний Российской Федерации лимфома Ходжкина занимает 9-10 место. Мужчины болеют чаще женщин, городские жители — чаще сельских. Отмечено два пика заболеваемость лимфомой Ходжкина у взрослых: 20-30 лет. Старше 60 лет. Вероятно, первый пик связан с увеличением пролиферативного потенциала клеток (способностью к делению), а второй пик — с ослаблением иммунного контроля. По данным Российского онкологического центра им. Н. Н. Блохина, в Российской Федерации каждый год выявляются около 10-12 тыс. новых случаев неходжкинской лимфомы, что составляет 2,6 % от всех злокачественных опухолей. Пик заболеваемости приходится на 16-34 года . Причины появления лимфом до конца не изучены, существуют особенности течения заболевания у детей и на фоне иммунодефицита (например, ВИЧ). Симптомы лимфомы Первые симптомы заболевания: слабость; повышение температуры до 38 °С и выше; потливость, особенно в ночное время. Первые признаки заболевания совпадают с клинической картиной ОРВИ или ОРЗ. В течение нескольких недель происходят следующие изменения: снижается вес; увеличиваются лимфатические узлы. Нужно помнить, что лимфатические узлы могут увеличиваться и при ОРВИ, поэтому не следует излишне паниковать по этому поводу. При увеличении шейных лимфатических узлов необходимо исключить, помимо системных инфекционных заболеваний, патологию зубов, ротоглотки и гортани. Лимфатические узлы могут увеличиваться от расчёсов на голове при нервно-аллергических реакциях и педикулёзе и внесении инфекции через эти расчёсы. Как правило, увеличенные лимфатические узлы воспалительного характера болезненные при пальпации, плотно-эластичные, часто спаянные с гиперемированной кожей. Напротив, лимфоузлы при лимфоме плотные и абсолютно безболезненные. Одним из отличительных признаков лимфом является усиление и/или появление боли в лимфатических узлах при употреблении алкоголя. Возникает кожный беспричинный зуд и гиперергическая реакция на укус насекомых (комаров и др.), которой раньше не было . При этом необходимо помнить о такой патологии, как болезнь кошачьих царапин — воспалении лимфатических узлов после царапины или укуса кошки в течение 3-25 дней. При онкологическом заболевании увеличенный лимфатический узел может быть проявлением метастаза. Учитывая, что лимфатический узел является фильтром, который "вылавливает" инфекцию или опухолевые клетки, его увеличение сигнализирует о присутствии патологии и требует внимательного отношения со стороны больного. Изначально может увеличиваться один лимфатический узел и группа регионарных, но может и присутствовать и генерализованное увеличение лимфатических узлов. В дальнейшем при разрастании опухолевых масс в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником) и компрессии пищевода и верхних дыхательных путей появляется затруднённость дыхания и глотания. При сдавлении сосудистого пучка возникает симптом верхней полой вены, проявляющийся в набухании вен верхних конечностей и особенно головы и шеи . Обширное разрастание опухоли в забрюшинном пространстве и брыжейке кишки приводит к кишечной непроходимости, отсутствию мочи с развитием гидронефроза. Соответственно локализация опухолевых клеток в селезёнке приведёт к увеличению селезёнки в размерах и боли в левом подреберье за счёт перерастяжения капсулы селезёнки. Патогенез лимфомы Патогенез лимфомы Ходжкина и неходжкинских лимфом различаются. При лимфоме Ходжкина лимфоидное новообразование появляется в одном лимфатическом узле или в цепочке лимфоузлов и изначально распространяется в пределах смежных лимфатических узлов. Неходжкинские лимфомы, как правило, возникают вне узлов и распространяются непредсказуемо. Патогенез лимфомы Ходжкина Выдвигаются различные теории происхождения лимфомы Ходжкина, основные из них: генетическая — заболевание возникает при нарушении определённых цепей в генотипе клеток, наблюдается семейная наследственность; постинфекционная — в ряде случаев в анамнезе отмечаются перенесённые инфекции, такие как инфекционный мононуклеоз, цитомегаловирус и др.; спонтанная бласттраснформация лимфоцитов — превращение лимфоцитов под влиянием различных стимуляторов, в том числе чужеродных антигенов, в бластоподобные формы, способные к делению [3][7]. Патогенез неходжкинской лимфомы Доказанной теории возникновения НХЛ нет. Отмечается повышенное число заболевших среди следующих пациентов: людей с отягощённой наследственностью, у родственников которых выявлены опухолевые заболевания крови; перенёсших инфекционные заболевания; после иммуносупрессии и трансплантации печени, почек и сердца . Таким образом, лимфомы возникают после сильной встряски иммунной системы с последующим её дисбалансом в виде бласттрансформации. При бласттрансформации по неизвестным причинам не происходит трансформация клеток во взрослый фенотип. Это приводит к большому неконтролируемому образованию бластов, что и является началом опухолевого роста. Классификация и стадии развития лимфомы В соответствии с классификацией Ann Arbor (модификация Cotswold) выделяют четыре стадии развития лимфомы . Стадия I. Характеризуется поражением опухолевыми клетками лимфатических узлов одного региона (регионарное поражение). Допускается поражение одного лимфатического узла из другой регионарной группы, тогда к стадии I добавляется литера "Е". Стадия II. Для второй стадии характерно поражение не менее двух лимфатических зон выше или ниже диафрагмы — это могут быть поражённые лимфатические узлы разных регионов, например шейных и подмышечных, узлов средостения и шейных и т. д. Добавление в классификации литеры "Е" происходит при поражении экстралимфатических тканей (печени, селезёнки, костного мозга) и/или органа по ту же сторону диафрагмы. Стадия III. Поражение лимфатических узлов по обе стороны диафрагмы, например паховых и шейных, паховых и лимфатических узлов средостения. Номенклатура опухоли подразумевает чёткое определение экстранодальных поражений (поражение опухолевыми клетками вне лимфатических узлов): III S(1) стадия — с вовлечением селезёнки; III E(2) стадия — с локализованным экстранодальным поражением; III SE стадия: сочетание III S и III E. Стадия IV. Множественное поражение лимфатических узлов в различных зонах организма человека или поражение экстралимфатических органов (одного или несколько). При этом лимфатические узлы могут быть как поражены, так нет. Обязательным в классификации является оценка общего состояния пациента: литера "А" добавляется при отсутствии общих симптомов интоксикации; литера "В" характеризуется лихорадкой не менее трёх дней подряд выше 38°С, ночной обильной потливостью, снижением веса на 10 % тела за последние 6 месяцев; к "Б" также относятся повышение в крови СОЭ (скорости оседания эритроцитов), церулоплазмина, α2-глобулина, фибриногена, ЛДГ (лактатдегидрогеназы). литера "Х" добавляется при значительных размерах опухоли (более 10 см) и при огромных размерах опухолевых масс в средостении. Осложнения лимфомы При лимфоме важно оценить общее состояние больного, для этого используется шкала ECOG (Eastern Cooperative Oncology Group) . Международный прогностический индекс (МПИ): 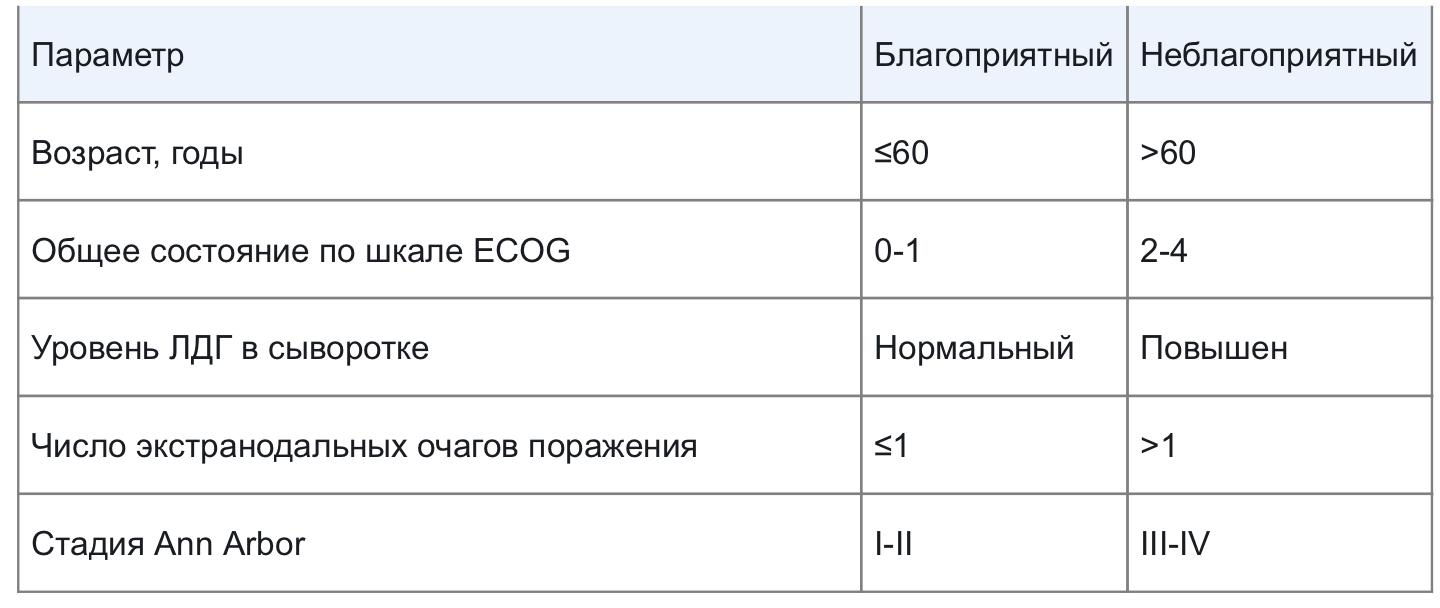 Осложнения при лимфоме Ходжкина: обструкции мочевыводящих путей, пищеварительной и дыхательной систем за счёт разрастания опухолевой ткани и компрессионного сдавления окружающих органов; появление опухолевых инфильтратов в лёгких и ЦНС, которые проявляются неврологической симптоматикой (параличом, парезом и энцефалопатией) и пневмонией; при генерализации опухолевого процесса наступает почечная, печёночная и сердечно-лёгочная недостаточность; в связи с ослаблением иммунитета учащаются инфекционные заболевания и появляются оппортунистические инфекции — их возбудителем являются организмы, не вызывающие патологий у здоровых людей. Осложнения при неходжкинской лимфоме схожи, но есть некоторые особенности: чаще возникает лимфоматозный менингит; синдром верхней полой вены; двусторонняя непроходимость мочеточников; кишечная непроходимость из-за разрастания опухолевых масс в брыжейке кишки; ослабление мышечной активности конечностей, вплоть до полного обездвижения; компрессия спинного мозга; патологические переломы длинных костей. Диагностика лимфомы Как правило, при отсутствии системных проявлений заболевания и увеличении одного или нескольких лимфатических узлов применяют антибиотики. Если картина не меняется, необходимо выполнить ряд дополнительных обследований (рентген грудной клетки, КТ, УЗИ) и пункционную биопсию. Достоверный диагноз лимфомы можно поставить только на основании гистологии, полученной при биопсии лимфатического узла. Наиболее информативный способ — это забор изменённого лимфатического узла. Для определения подвида лимфомы и назначения химиотерапии необходимо провести полное морфологическое исследование с обязательным иммуногистохимическим анализом. Перед взятием биопсии, помимо стандартного клинического обследования, необходимо исключить следующие факторы, влияющие на изменение лимфоузлов: хронический лимфолейкоз и острый лейкоз по общему анализу крови; учитывать, что лимфоцитоз может сопровождать инфекционную патологию, такую как ВИЧ, вирус Эпштейна-Бара, цитомегаловирус, вирусные гепатиты, токсоплазмоз и др.; опухоль вилочковой железы (выявляют методом компьютерной томографии); выяснить, не было ли в ближайшее время вакцинации и приёма лекарственных препаратов. Диагноз ставится только по результатам гистологического исследования поражённого лимфатического узла. Анализ проводят методом аспирационной биопсии (забор взвеси клеток). Для этого под новокаином трепан-иглой (режущая игла, оснащённая пункционным пистолетом) берут столбик ткани поражённого органа, затем окрашивают и изучают под микроскопом. Иногда этого бывает недостаточно, и морфологи просят предоставить для исследования часть или целый лимфатический узел. В таком случае под местной анестезией полностью удаляют конгломерат поражённых лимфоузлов [3][4]. Для постановки диагноза пользуются последней версией МКБ (Международная классификация болезней) с учётом стадийности, которая оценивает не только распространение опухоли по лимфатическим узлам и тканям за пределами лимфатической системы, но и общее состояние больного. Также для диагностики лимфом применяют лучевые методы: рентгенография органов грудной клетки в двух проекциях используется при невозможности выполнения КТ, МРТ или позитронно-эмиссионной томографии; ультразвуковое исследование (УЗИ) периферических лимфатических, внутрибрюшных и забрюшинных узлов и органов брюшной полости — выполняют при невозможности провести КТ или МРТ (отсутствие оборудования в клинике или специалиста и боязни пациентом замкнутого пространства); компьютерная томография (КТ) грудной и брюшной полости — стандарт обследования пациентов с лимфомами; магнитно-резонансная томография (МРТ) шеи, грудной и брюшной полости зачастую позволяет чётко определить стадию заболевания; позитронно-эмиссионная томография (ПЭТ) и КТ всего тела с 18F-фтордезоксиглюкозой (ФДГ). Визуализация лимфатических узлов и интерпретация полученных результатов во многом зависят от оборудования и специалиста, который проводит обследование. Для оценки динамики лечения лучше наблюдаться в одном медицинском центре и у того же специалиста. Это поможет уменьшить погрешность техники и влияние человеческого фактора. Лечение лимфомы При увеличенных лимфатических узлах категорически запрещено заниматься самолечением. Прогревать лимфоузлы нельзя, так как это может привести к распространению инфекции или генерализации опухолевого процесса. Также нельзя прикладывать лёд — это только усилит воспаление и ухудшит общее состояние пациента. Лечение лимфомы Ходжкина заключается в использовании лучевой и лекарственной терапии и их комбинации. При I и II стадиях болезни Ходжкина назначаются дакарбазин, винбластин, блеомицин и доксорубицин. Эти лекарства не вызывают серьёзных осложнений. Для полного излечения, которое возможно на этих стадиях у 95 % онкобольных, требуется не менее двух курсов этими препаратами; III и IV стадии лимфомы Ходжкина требуют 6-8 курсов лечения комплексом таких препаратов, как прокарбазин, винкристин, циклофосфамид, адриамицин, этопозид и бленоксан. Они эффективны, но при их назначении имеется риск развития вторичного рака или лейкемии . Лечение неходжкинской лимфомы. В лечении неходжкинских лимфом применяют лучевую терапию с/или химиотерапией. В ряде случаев проводят химиотерапию с последующей трансплантацией мезенхимальных стволовых клеток или костного мозга как источника стволовых клеток . В последнее время обнадёживающие результаты лечения получены при использовании моноклональных антител. Следует отметить, что лечение в каждом случае врач подбирает индивидуально в зависимости от общего состояния пациента, сопутствующей патологии и варианта опухоли в соответствии со стандартами химиотерапии и лучевой терапии. В некоторых случаях (при большем локальном конгломерате узлов, значительно увеличенной селезёнке и др.) прибегают к хирургическому удалению поражённого органа . В настоящее время разрабатываются молекулярно-генетические исследования опухолевых клеток, типирование, создание специфических сывороток и вакцин против каждого вида опухоли индивидуально для каждого пациента, но это медицина будущего и доступна пока единичным медицинским центрам. Клинические рекомендации по определению эффективности лечения Эффективность лечения следует оценивать после 2-3 курсов химиотерапии при сохранении стабильной клинической картины не менее двух недель. С помощью УЗИ, КТ, МРТ или ПЭТ оценивают: динамику размеров лимфатических узлов; размеры опухоли при поражении печени или селезёнки; Также проводят иммуногистохимическое исследование костного мозга для верификации опухолевых клеток. В зависимости от полученных данных, эффективность лечения расценивают как: полную ремиссию; частичную ремиссию; неуверенную полную ремиссию; частичную ремиссию и стабилизацию заболевания; рецидив. Эффективность терапии также оценивают в середине лечения с учётом размеров лимфатических узлов, количество пораженных лимфоузлов, размеров селезёнки, результата пункции костного мозга. В литературе последних лет появились исследования о прогностическом значении микроРНК (малые некодирующие молекулы РНК) и других маркеров, позволяющих на ранних стадиях и после курса лечения определить возможность рецидива. Эти современные маркеры являются наиболее чувствительными методами, но пока находятся на стадии клинических испытаний. Прогноз. Профилактика Прогноз при лимфоме Ходжкина зависит от формы и стадии заболевания: при локальных формах лимфомы Ходжкина с локализацией процесса над диафрагмой пятилетняя общая и безрецидивная выживаемость больных составляет при комплексной терапии около 90 %, десятилетняя и более — 80 %. при лимфоме Ходжкина III A стадии пятилетняя общая и безрецидивная выживаемость составляет более 80 %, при III Б стадии — около 60 %. при IV стадии после полихимиолучевого лечения пятилетняя общая выживаемость составляет около 45 %. Хорошо выздоравливают молодые пациенты, особенно на ранних стадиях заболевания. Неходжкинские лимфомы на ранних стадиях имеют относительно хороший прогноз. Современная терапия позволяет добиться более чем десятилетней выживаемости на ранних стадиях, но поздние стадии заболевания фактически не лечатся и приводят к смерти. В онкологической практике применяют таблицу прогнозирования выживаемости пациента с лимфомой . Острые токсические эффекты при химиотерапии Подавление функциональной активности костного мозга химиотерапией. Это обычное токсическое осложнение, характерное для всех стандартных рецептур, которые используются для лечения болезни Ходжкина. В большинстве клиник снижают назначаемые дозы препаратов, в зависимости от данных анализа крови, не приостанавливая цикл лечения, хотя иногда последнее оказывается необходимым. Токсический эффект носит кумулятивный характер, и в процессе лечения необходимо постоянно контролировать состояние больного. В особенности это относится к лицам пожилого возраста, которым ранее назначалась лучевая терапия с использованием широкопольного облучения (EF), и к больным с далеко зашедшим патологическим процессом. Проблема токсичности приобретает особенно острый характер при тотальном облучении лимфатических узлов, поскольку при этом в поле облучения попадает более 50% костного мозга, выполняющего кроветворную функцию. Для восстановления функциональной активности костного мозга после облучения требуется несколько лет, и часто оно происходит неполностью. Поэтому для лечения таких больных следует использовать химиотерапевтический метод с соблюдением всех мер предосторожности. Подавление иммунитета химиотерапией. Лечение дополнительно подавляет клеточный иммунитет, который при распространенном патологическом процессе уже подавлен. Неизбежным последствием широкопольного облучения является лимфопения, которая сохраняется в течение нескольких месяцев. Большинство цитостатиков, особенно алкилирующие агенты и стероиды, также вызывают подавление клеточного иммунитета. Поэтому у больных часто развиваются инфекции, вызываемые herpes zoster и herpes simplex, которые могут угрожать жизни. В настоящее время случаи туберкулеза отмечаются редко, однако иногда проявляются такие инфекционные заболевания, как пневмокиста, цитомегаловирусная инфекция и аспергиллез. Отдаленные последствия лучевой терапии болезни Ходжкина Относительно частым осложнением лучевой терапии является радиационный пневмонит, приводящий к фиброзу. Он развивается, если облучение проводилось в дозе, превышающей 40 Гр. Поэтому при массивных поражениях области средостения следует с осторожностью подходить к выбору лечебных процедур. Для уменьшения размера опухоли перед облучением часто назначают курс химиотерапии. Однако остается неясным, достаточно ли после этого облучить только оставшуюся ее часть. При облучении небольших лимфатических узлов осложнения бывают крайне редко. Ранее, при использовании старых моделей облучателей, существовал повышенный риск развития у больного инфаркта миокарда, причем смертность от острой сердечной недостаточности возрастала с увеличением общей дозы радиации и величины поля облучения. С использованием современной аппаратуры относительный риск развития у больных острой сердечной недостаточности снизился с 6 до 2 раз. Иногда при облучении области средостения развивается перикардит, сопровождающийся выпотом, который обычно проходит. Хотя этот процесс протекает бессимптомно, у больного могут возникнуть боли. При использовании современной аппаратуры констриктивный перикардит стал крайне редким осложнением, наступающим после облучения средостенной области. После облучения в поле с конфигурацией «накидка» иногда (в 5% случаев) у больных развиваются клинические признаки гипотиреоидизма. Однако гораздо чаще (в 30% случаев) у них наблюдается преходящее повышение уровня гормонов, стимулирующих функцию щитовидной железы. Это внезапно может привести к тяжелым последствиям, и у таких больных необходимо ежегодно проверять функцию щитовидной железы. Осложнения со стороны кишечника, наступающие после облучения поддиафрагмальной области, наблюдаются редко и служат причиной диареи (иногда с примесью крови), стеатореи и непроходимости кишечника. Они зависят от величины поля облучения и дозы радиации и с большей вероятностью развиваются в случае, если раньше кишечник был смещен в сторону при воспалительном процессе или в результате хирургического вмешательства. Наиболее частым осложнением со стороны ЦНС является развитие синдрома Лермитта (парестезия нижних конечностей), который часто проявляется и при сгибании шеи (звон в ушах). Обычно осложнение проходит без последствий. При современных методах лучевой терапии трансверсальный миелит развиваться не должен. Через 1-5 лет после многократного облучения областей периферических нервов иногда могут развиваться периферические невропатии. Сперматогенез нарушается даже после облучения яичек в дозе, достигающей 50 сГр. При больших дозах изменения наступают быстрее, носят более глубокий и долговременный характер. При дозе выше 5 Гр нарушение сперматогенеза часто становится необратимым. При облучении области таза и эффективном экранировании, доза облучения не должна превышать 100 сГр. Доза облучения, вызывающая полное прекращение функции яичников, выше, чем для яичек. Иногда для того, чтобы вывести яичники за пределы поля облучения, проводят овариопексию. Отдаленные токсические эффекты при химиотерапии болезни Ходжкина После применения химиотерапии у женщин в той или иной степени может подавляться репродуктивная функция. У большинства женщин укорачивается детородный период. С каждой больной следует внимательно обсудить возможность такого осложнения, особенно если женщина со временем рассчитывала иметь ребенка. У женщин в возрасте пременопаузы может развиться стойкая аменоррея с последующим наступлением менопаузы. Аменоррея часто наступает в ходе лечения, но обычно со временем менструации возвращаются. У многих пациенток после лечения рождались здоровые дети. В то же время, из-за возможности проявления тератогенных эффектов химиопрепаратов, обычно рекомендуется прерывать беременность. После лекарственного лечения мужчин, особенно с использованием рецептур, содержащих алкилирующие агенты и прокарбазин, у них почти всегда развивается азооспермия. Стерильность проходит в редких случаях. Мужчинам, которые впоследствии рассчитывают иметь детей, настоятельно рекомендуется до начала лечения поместить образец спермы в банк. Обычно на поздних стадиях болезни Ходжкина даже у нелеченных больных развивается олигоспермия. В течение первых 5 лет после химиотерапии МОРР, кумулятивный риск заболевания опоясывающим лишаем составляет примерно 15%, а после лечения МОРР и TNI — 50%. Диссеминированная форма лишая (9%) более характерна для больных, получавших комбинированную терапию, чем для тех, кому назначалась химио- или лучевая терапия (2%). Инфекции бактериального происхождения, особенно вызываемые пневмококками, чаще отмечаются у детей, а также у больных старше 50 лет, вероятно, у тех, которым была проведена спленэктомия. Развитие вторичных опухолей после лечения болезни Ходжкина В последние годы выяснилось, что после лекарственного лечения по поводу болезни Ходжкина у больных увеличивается риск развития вторичных раков. Впервые это было продемонстрировано для острого лейкоза не лимфоцитарного происхождения (ANL). В настоящее время риск развития ANL в течение 7 лет после лечения химиотерапевтическими препаратами или после комбинированной терапии составляет около 2%. Однако у больных старше 40 лет он может быть выше. Показано, что риск развития солидных опухолей превышает риск развития лейкозов. Величина относительного риска развития для рака легкого составляет 4, для неходжкинских лимфом — 17, а для остальных опухолей — 2. Эти данные относятся ко всем группам больных и ко всем методам лечения. Рак легкого и молочной железы, а также саркомы костей особенно часто развиваются в области поля облучения. Рак молочной железы развивается в отдаленные сроки, вследствие облучения участка ткани железы, находившегося в поле. Рак молочной железы развивается спустя 10-15 лет после лечения, а возможно и в более поздний период. Если больной во время лечения был достаточно молод, то величина кумулятивного риска через 30 лет составляет около 15%. У женщин степень риска снижается, если лечение было начато в периоде ранней менопаузы. Однако максимальная степень общего относительного риска возникновения вторичных раков отмечается для комбинированной терапии. На рисунке ниже представлена кумулятивная вероятность возникновения вторичных раков после лечения. Известно, что алкилирующие агенты и прокарбазин являются потенциальными канцерогенами, однако причины развития ANL не выяснены. Возможно, что после лечения ABVD лейкоз развивается реже. Однако эта рецептура была введена в клиническую практику позже МОРР, и поскольку лейкоз развивается не раньше, чем через 5 лет после лечения, пока еще рано предполагать, что после лечения ABVD развивается меньше лейкозов. Список литературы в тексте Данилова Л. А., Родионов В. В., Арапова О. И. Злокачественные лимфомы. Учебно-методическое пособие для врачей и студентов. —Ульяновск, 2011. — 24 с. в тексте Давыдов М. И., Аксель Е. М. Статистика злокачественных новообразований в России и странах СНГ в 2007 г. // Вестник РОНЦ им. Н.Н. Блохина РАМН, 2009. — Т. 20, № 3. в тексте Поддубная И. В., Семенова А. А., Пробатова И. А. Анапластическая крупноклеточная лимфома. — М.: МЕDIA MEDICA, 2010. — 123 с. в тексте Клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний. — Москва, 2014. — 296 с. в тексте Российские клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний под ред. Поддубной И. В., Савченко В. Г. — Москва, 2016. — 419 с. в тексте Мазуров В. И., Криволапов Ю. А. Классификация лимфом. Морфология, иммунофенотип, молекулярная генетика неходжкинских лимфом // Практическая онкология. — 2004. — Т.5, №3. — С.169-175. в тексте Пивник А. В., Шаркунов Н. Н. Лимфома Ходжкина // Медицинский совет.— 2013.— №1. — С.92-98. в тексте Руководство по онкологии под ред. В. И. Чиссова, С. Л. Дарьялова. — М.:МИА, 2008. — 835 с. в тексте Д. Касчиато. Онкология, перевод с английского А. А. Моисеева, С. В. Кузнецова, Н. Г. Ивановой, Н. А. Рабиевой, В.М. Нечушкиной, под ред. В. А. Ананича. — М.: Практика, 2009. — 1039 с. в тексте Клиническая онкогематология, издание 2-е. Руководство для врачей под ред. проф. Волковой М.А. — М.: Медицина, 2007. в тексте Yan L.-X., Huang X.-F., Shao Q., Huang M.-Y., Deng L., Wu Q.-L., Zeng Y.-X., Shao J.-Y. MicroRNA miR-21 overexpression in human breast cancer is associated with advanced clinical stage, lymph node metastasis and patient poor prognosis // Rna. 2008. V. 14. N 11. — P.2348-2360. в тексте Sandhu S.K., Volinia S., Costinean S., Galasso M., Neinast R., Santhanam R., Parthun M.R., Perrotti D., Marcucci G., Garzon R. miR-155 targets histone deacetylase 4 (HDAC4) and impairs transcriptional activity of B-cell lymphoma 6 (BCL6) in the EµmiR-155 transgenic mouse model // Proceedings of the National Academy of Sciences. 2012. V. 109. N 49. — P.20047-20052. |
