17-20 + практика 24-25. Теория Особенности общего осмотра больных с заболеваниями органов дыхания. Осмотр органов дыхания
 Скачать 0.6 Mb. Скачать 0.6 Mb.
|
|
Теория Особенности общего осмотра больных с заболеваниями органов дыхания. Осмотр органов дыхания. 1.ОБЩИЙ ОСМОТР Важную для диагноза информацию, которую врач начинает получать уже при беседе с пациентом, дополняет общий осмотр: общий вид, положение (активное, пассивное, вынужденное на больном боку при плеврите или крупозной пневмонии), состояние кожных покровов и видимых слизистых оболочек (цианоз, бледность, наличие герпетических высыпаний на губах, крыльях носа, односторонней гиперемии лица — признаков, сопутствующих пневмонии). Также при общем осмотре определяют тип дыхания — грудной или брюшной. Цианоз Лёгочный цианоз чаше всего обусловлен альвеолярной гиповентиляиией или нарушением баланса между вентиляцией и перфузией лёгких. •Для болезней лёгких более характерен центральный цианоз, развивающийся вследствие недостаточного насыщения кислородом артериальной крови и повышением содержания в крови углекислого газа, что наблюдают прежде всего при ХОБЛ, но также при пневмонии. Механизмы, приводящие к нарушению насыщения крови кислородом при лёгочных заболеваниях, следующие: —Снижение альвеолярной вентиляции: например, при бронхоспазме, наиболее часто возникающем во время приступа бронхиальной астмы. —Перфузия невентилируемых участков: например, протекание крови через невентилируемые участки при пневмонии или отеке лёгкого приводит к острому развитию цианоза. —Снижение перфузии адекватно вентилируемых участков: на пример, при эмфиземе лёгких вентиляция достаточна, но перфузия снижена вследствие структурных изменений аль веолярных стенок (уменьшенное количество капилляров). —Нарушение диффузионной способности лёгких: утолщение алевеолярно-хапиллярной мембраны, например при пнев мофиброзе любой этиологии (интерстициальные болезни лёгких — фиброзирующий альвеолит, саркоидоз и пр.). •Периферический цианоз с преимущественным изменением цвета лица, шеи, иногда верхних конечностей может быть обусловлен сдавлением верхней полой вены. Подобное сдавление (например, рост опухолевой ткани при раке лёгкого) сопровождается местным отёком и появлением венозных коллатералей (между системами верхней и нижней полых вен) на передней поверхности грудной клетки. Развивающийся при болезнях лёгких центральный цианоз обычно «тёплый», т.е. цианотичные руки обычно нехолодные и иногда даже горячие на ощупь, что связано с гиперкапнией, провоцирующей расширение мелких сосудов, и, нередко, компенсаторным эритроцитозом (обычно сопутствует хронической лёгоч ной патологии). Другие изменения КОЖИ Некоторые изменения кожи позволяют заподозрить развитие лёгочного процесса. При бронхогенном раке в коже могут выявляться метастатические узелки. Поражение лёгких при системных заболеваниях сопровождается появлением на коже различных высыпаний (геморрагический васкулит и т.п.). Отёки Многие хронические заболевания лёгких приводят к развитию лёгочной гипертензии. Последняя вызывает формирование так на зываемого хронического лёгочного сердца, одной из самых поздних стадий течения лёгочных заболеваний. Лёгочное сердце — вторичное поражение сердца в виде гипертрофии и/или дилатации правого желудочка вследствие лёгочной гипертензии, обусловленной заболеваниями бронхов и лёгких, лёгочных сосудов или деформациями грудной клетки. Одно из основных проявлений лёгочного сердца — правожелудочковая недостаточность, приводящая к появлению отёков, сначала на нижних конечностях, а на более поздних стадиях — генерализованных. Пальцы Гиппократа У больных с лёгочными заболеваниями нередко можно обнаружить изменение формы ногтей по типу часовых стекол и концевых фаланг пальцев по типу барабанных палочек (пальцы Гиппократа). Подобные изменения характерны для хронических лёгочных гнойных процессов (абсцесс лёгкого, бронхоэктазы), бронхогенного рака. Механизм: основным пусковым механизмом для формирования пальцев Гиппократа считается гипоксия, то есть нехватка кислорода в тканях. Следует помнить, что указанный симптом может быть связан и с нелёгочными заболеваниями (врождённые «синие» пороки сердца, подострый инфекционный эндокардит, цирроз печени, язвенный колит, хроническая гипоксия в условиях высокогорья). Известны также семейные случаи подобных изменений пальцев. Лимфатические узлы Большое значение имеет исследование лимфатических узлов: увеличение надключичных лимфатических узлов может возникать при опухолях лёгких (метастазы), лимфоме, саркоидозе, тубер кулёзе и требует проведения биопсии. 2.ОСМОТР ГРУДНОЙ КЛЕТКИ Осмотр грудной клетки проводят как при обычном, так и при глубоком дыхании. Оценивают: •глубину и частоту дыхания — в норме соотношение частоты дыхательных движений (ЧДД) и частоты сердечных сокраще ний (ЧСС) составляет 1:4; •соотношение продолжительности вдоха и выдоха; •форму и подвижность грудной клетки; •симметричность дыхательных движений грудной клетки. Изменение частоты и глубины дыхания В обычных условиях поступление необходимого количества кислорода и удаление углекислого газа обеспечивается при минутном объёме дыхания 4,5 -6 л воздуха. Функция дыхательного центра напрямую зависит от содержания в крови углекислого газа и кислорода: гипоксия и гиперкапния стимулируют дыхательный центр, гипероксемия и гипокапния — подавляют его активность. Следовательно, любые состояния, при водящие к нарушению газового состава крови, изменяют частоту и глубину дыхания. Для обозначения частоты и глубины дыхания на практике на и более часто применяют следующие термины: •Тахипноэ — учащённое дыхание без его углубления. •Брадипноэ — редкое дыхание (с частотой 12 дыхательных актов в минуту и менее). •Апноэ — временная остановка дыхания. •Гипервентиляция (синоним: гиперпноэ) — избыточная по от ношению к уровню обмена лёгочная вентиляция, обусловленная глубоким и/или частым дыханием и приводящая к сниженному содержанию в крови углекислого газа и повышенному содержанию кислорода. Тахипноэ отмечают, например, при распространённом фиброзе лёгких, болезнях плевры, повышении ригидности грудной клетки, отёке лёгких. Гипервентиляцию можно наблюдать при обычной физической нагрузке у здорового человека, а также при наличии заболеваний, сопровождающихся лёгочной и/или сердечной недостаточностью. Поскольку частота дыхания регулируется дыхательным центром (ДЦ), минутная вентиляция может меняться при заболеваниях ЦНС (менингит, опухоль и кровоизлияния в ГМ). Угнетающее действие на ДЦ оказывают анестетики и и др. ЛС. Брадипноэ может возникать при снижении возбудимости дыхательного центра (вследствие токсических на него воздействий) или при уменьшении его стимуляции. Изменение соотношения продолжительности вдоха и выдоха Удлинение выдоха характерно для обструкции мелких бронхов, затруднение вдоха вплоть до свистящего, шумного, так называемо го стридорозного дыхания — для сужения трахеи и крупных бронхов (втом числе вследствие попадания в них инородных тел, сдавления извне, например опухолями, зобом), стеноза и/или отёка гортани (например, аллергического). При ХОБЛ (хронический обструктивный бронхит, эмфизе ма лёгких, бронхиальная астма) можно наблюдать форсированный выдох — выдох, требующий дополнительного усилия. При этом кроме увеличения времени выдоха можно заметить включение в процесс дыхания вспомогательной дыхательной мускулатуры (мышц шеи, плечевого пояса, межреберий). Оценка формы и подвижности грудной клетки 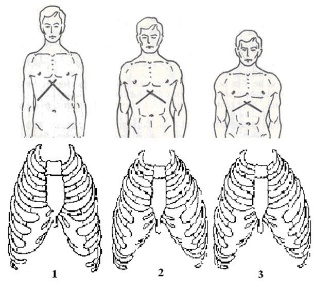 При осмотре необходимо оценить форму грудной клетки, её подвижность при дыхании (участие в акте дыхания). Различают нормостеническую, астеническую и гиперстеническую формы грудной клетки, что соответствует типу телосложения пациента. При осмотре необходимо оценить форму грудной клетки, её подвижность при дыхании (участие в акте дыхания). Различают нормостеническую, астеническую и гиперстеническую формы грудной клетки, что соответствует типу телосложения пациента. *При нормостенической форме благодаря пропорциональному отношению переднезаднего и поперечного размеров надчревный угол, образуемый рёберными дугами, равен 90°, рёбра имеют косое направление, над- и подключичные ямки выражены умеренно, лопатки плотно прилежат к спине. •При астеническом типе телосложения грудная клетка узкая, надчревный угол меньше 90°, рёбра расположены более вертикально, лопатки имеют вид крыльев.  •Грудная клетка гиперстеников более широкая, надчревный угол больше 90’, рёбра расположены более горизонтально. Характер поражения лёгких и плевры или изменения костного скелета при сопутствующих внелёгочных заболеваниях отражаются на указанных типах грудной клетки, которые могут приобретать своеобразные патологические формы. •Грудная клетка гиперстеников более широкая, надчревный угол больше 90’, рёбра расположены более горизонтально. Характер поражения лёгких и плевры или изменения костного скелета при сопутствующих внелёгочных заболеваниях отражаются на указанных типах грудной клетки, которые могут приобретать своеобразные патологические формы. •Паралитическая форма грудной клетки (более выраженные при знаки астенического типа) наблюдается при хронических склерозирующих процессах (обычно начавшихся в детстве) в лёгких или плевре. 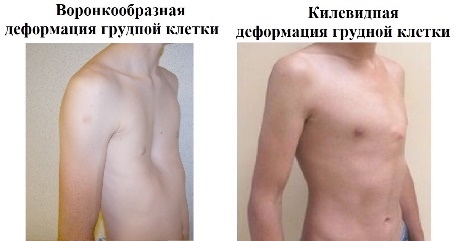 •Бочкообразная форма грудной клетки характерна для эмфиземы лёгких, когда резко выражены признаки гиперстекической конституции: развернутый рёберный угол, увеличение переднезаднего размера грудной клетки, более горизонтальное, чем обычно, расположение рёбер. Такая форма грудной клетки возникает за счёт повышения воздушности лёгочной ткани (вследствие снижения количества эластических волокон в альвеолярных перегородках), потери ею эластичности и не возможности спадения лёгких на выдохе, что сопровождается снижением объёма дыхательных движений. •Бочкообразная форма грудной клетки характерна для эмфиземы лёгких, когда резко выражены признаки гиперстекической конституции: развернутый рёберный угол, увеличение переднезаднего размера грудной клетки, более горизонтальное, чем обычно, расположение рёбер. Такая форма грудной клетки возникает за счёт повышения воздушности лёгочной ткани (вследствие снижения количества эластических волокон в альвеолярных перегородках), потери ею эластичности и не возможности спадения лёгких на выдохе, что сопровождается снижением объёма дыхательных движений. • Неправильное формирование скелета вследствие перенесённого в детстве рахита приводит к развитию так называемой рахитической грудной клетки с выступающей вперёд грудиной («куриная грудь», килевидная форма грудной клетки). • В связи с изменениями костной системы грудная клетка может иметь воронкообразную (вдавление грудины внутрь — «грудь сапожника») и ладьевидную форму (широкое лодкооб разное вдавление верхней части грудной стенки спереди). • 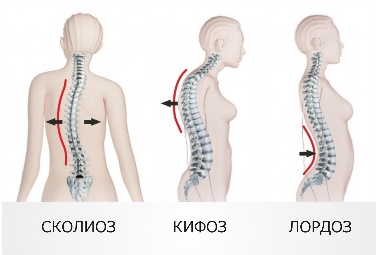 Особое значение имеют изменения формы грудной клетки при искривлении грудного отдела позвоночника: чрезмерном лордозе (изгиб позвоночника в сагиттальной плоскости, обращенный выпуклостью кпереди), кифозе (изгиб позвоночника в сагиттальной плоскости кзади) и сколиозе (изгиб позвоночника во фронтальной плоскости). Сочетанная деформация позвоночника — кифосколиоз — может значительно нарушить топографо-анатомическое взаимоотношение сердца и крупных сосудов, в том числе сосудов лёгких, и привести к постепенному развитию правожелудочковой сердечной недостаточности («кифосколиотическое сердце»). Особое значение имеют изменения формы грудной клетки при искривлении грудного отдела позвоночника: чрезмерном лордозе (изгиб позвоночника в сагиттальной плоскости, обращенный выпуклостью кпереди), кифозе (изгиб позвоночника в сагиттальной плоскости кзади) и сколиозе (изгиб позвоночника во фронтальной плоскости). Сочетанная деформация позвоночника — кифосколиоз — может значительно нарушить топографо-анатомическое взаимоотношение сердца и крупных сосудов, в том числе сосудов лёгких, и привести к постепенному развитию правожелудочковой сердечной недостаточности («кифосколиотическое сердце»).В  ажное диагностическое значение имеет выявление при осмотре, особенно во время глубокого дыхания, асимметрии грудной клетки: асимметрии формы (выбухания, втяжения) и асимметрии движения отдельных её участков. ажное диагностическое значение имеет выявление при осмотре, особенно во время глубокого дыхания, асимметрии грудной клетки: асимметрии формы (выбухания, втяжения) и асимметрии движения отдельных её участков.•Выбухание одной половины грудкой стенки со сглаженностью межреберных промежутков обычно развивается при наличии жидкости (плеврит, гидроторакс) или газа (пневмоторакс) в соответствующей плевральной полости. Подобный симптом можно наблюдать при обширном инфильтративном процессе (пневмония) или опухоли лёгкого больших размеров. •Втяжение одной половины грудной клетки наблюдают при распространённом спаечно-фиброзном процессе и развитии обтурационного ателектаза (спадения) доли лёгкого вследствие закупорки дренирующего эту долю бронха (эндобронхиальная опухоль, сдавление извне, инородное тело в просвете бронха). Во всех этих случаях половина грудной клетки, соответствующая деформации, обычно отстаёт при дыхании или не участвует в акте дыхания вообще. Методика пальпации грудной клетки: определение болезненных участков, определение резистентности грудной клетки, исследование голосового дрожания, диагностическое значение. Пальпа́ция (лат. palpatio поглаживание) - один из основных методов клинического обследования, основанный на осязании исследователем различных состояний тканей и органов, больного при их прощупывании, а также на оценке больным испытываемых им во время исследования ощущений. Позволяет определить расположение ряда органов, наличие патологических образований, оценить некоторые физические параметры исследуемых тканей и органов — плотность, эластичность, характер естественного движения, температуру, а также выявить болезненные участки, определить место и характер травмы (диагностическое значение). Пальпацию грудной клетки применяют для выявления: •асимметрии движений грудной клетки; •резистентности грудной клетки; •голосового дрожания; •местных болевых ощущений. Степень асимметрии движений грудной клетки при дыхании определяют следующим образом: врач плотно прикладывает ладо ни к латеральным поверхностям грудной стенки больного и просит его дышать глубже, что делает более заметным отставание од ной половины. При пальпации врач может получить представление о резистентности грудной клетки (степени её сопротивления при сжатии) — она повышается при уплотнении лёгочной ткани, а также при гидротораксе (диагностическое значение). Голосовое дрожание (fremitus vocalis), или грудное дрожание (fremitus pectoratis), — резонансная вибрация грудной стенки об следуемого при произнесении им звуков (преимущественно низкочастотных звуков, буква «Р»), ощущаемая пальпирующей рукой. Лучше всего голосовое дрожание проводится в верхнюю часть грудной клетки, в зону, близкую к крупным бронхам и трахее, где и возникает эта вибрация. 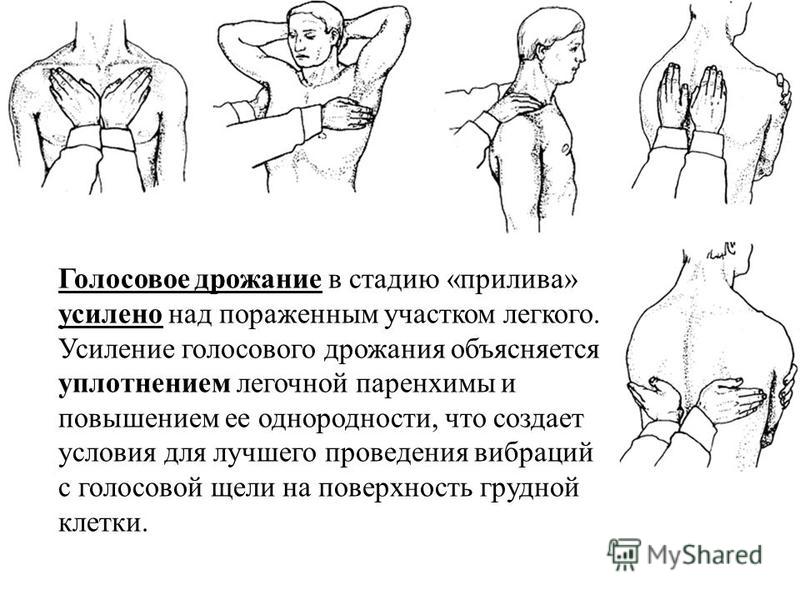 •Усиление голосового дрожания обычно наблюдают при возникновении условий для лучшего проведения вибрации, т.е. при уплотнении лёгочной ткани и повышении её однородности (пневмония, инфаркт лёгкого, компрессионный ателектаз лёгкого). •Усиление голосового дрожания обычно наблюдают при возникновении условий для лучшего проведения вибрации, т.е. при уплотнении лёгочной ткани и повышении её однородности (пневмония, инфаркт лёгкого, компрессионный ателектаз лёгкого).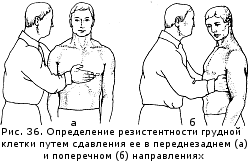 •Ослабление голосового дрожания выявляют при увеличении разнородности ткани лёгкого, возникающем, например, при скоплении жидкости или газа в плевральной полости (гидроторакс, пневмоторакс), повышении воздушности лёгочной ткани (эмфизема). •Ослабление голосового дрожания выявляют при увеличении разнородности ткани лёгкого, возникающем, например, при скоплении жидкости или газа в плевральной полости (гидроторакс, пневмоторакс), повышении воздушности лёгочной ткани (эмфизема).При пальпации возможно ощутить трение листков плевры при их воспалении (сухой плеврит). Кроме того, с помощью пальпации определяют состояние шейных, подмышечных, локтевых лимфатических узлов (могут увеличиваться при опухолях лёгкого, туберкулёзе), оценивают состояние кожи (тургор, влажность), подкожной клетчатки, мышц, выявляют наличие болевых точек (например, в межреберьях). Своеобразное пальпаторное ощущение возникает при попадании воздуха в подкожную жировую клетчатку при подкожной эмфиземе — ощущение похрустывания или потрескивания под пальцами. Диагностическое значение: пальпация позволяет оценить состояние грудной клетки: размеры, формы, ассиметричность, наличие болезненности, усиление или ослабление голосового дрожания, что будет давать нам дополнительную информацию о состоянии органов дыхания и приближать нас к правильной постановке диагноза и у пациета. Сравнительная перкуссия, ее правила, виды перкуторных звуков, диагностическое значение. Перкуссия – метод исследования больного, заключающийся в постукивании по поверхности его тела с тем, чтобы по характеру получающегося при этом звука судить о физических свойствах органов, располагающихся в этом месте. В связи с этим перкуссия грудной клетки, содержащей различные по анатомическому строению органы, занимает особое место в обследовании дыхательной системы. Опосредованная: мягкие ткани придавливаются плессиметром; плессиметр ограничивает распространение удара в стороны Непосредственная: болезненна для больного; большая часть энергии расходуется на вдавливание мягких тканей → звук получается тихим и неясным Правила перкуссии: в комнате должно быть тепло; обычно плессиметр – средний палец левой руки; перкуторные удары наносятся мякотью концевой фаланги среднего пальца правой руки (молоточек) по средней фаланге или в область сочленения между концевой и средней фалангой пальца – плессиметра; ноготь острижены и руки должны быть теплыми; палец-плессиметр прикладывается к телу ладонной поверхностью плотно, при этом больной должен стоять (если это возможно) и как бы обнять себя за плечи, для раздвижения лопаток; ось концевой фаланги пальца-молоточка должна быть строго перпендикулярна к поверхности пальца плессиметра; перкуторный удар осуществляется за счет движения в лучезапястном суставе; перкуторный удар должен быть коротким и упругим. Сравнительная перкуссия При проведении сравнительной перкуссии сопоставляют характер звуков, получаемых над симметричными участками лёгких (исключая область сердца). 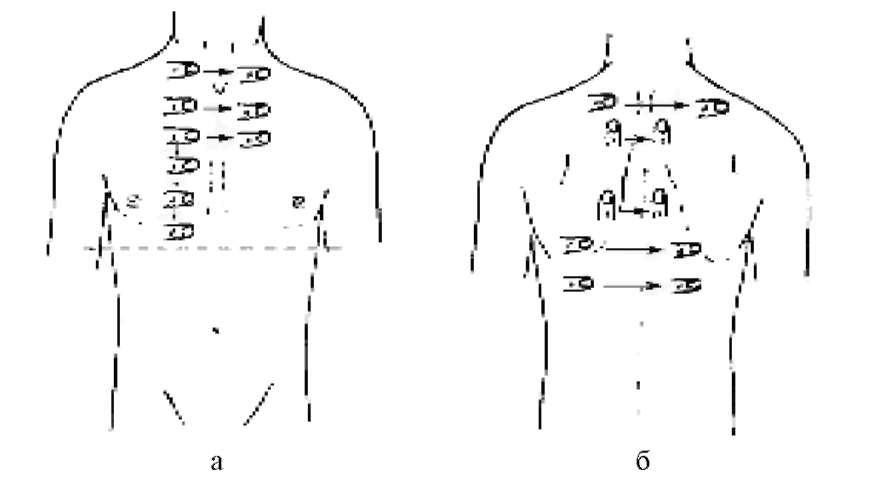 Сравнение производят с помощью громкой перкуссии межреберий с обеих сторон в направлении сверху вниз. При этом нужно учитывать, что глубина перкуссии зависит от силы перкуторного улара. Чем он сильнее, тем глубже проникает звуковая волна и тем больше толщина перкутируемого слоя. Сравнение производят с помощью громкой перкуссии межреберий с обеих сторон в направлении сверху вниз. При этом нужно учитывать, что глубина перкуссии зависит от силы перкуторного улара. Чем он сильнее, тем глубже проникает звуковая волна и тем больше толщина перкутируемого слоя.Некоторую асимметрию звуковых данных можно обнаружить при сравнительной перкуссии верхушек лёгких (над- и подключичные пространства) — перкуторный звук над правой верхушкой обычно более притуплённый вследствие большего развития мыши правой половины грудной клетки и большей узости правого верхнедолевого бронха. Следует отметить, что в прошлом выстукиванию верхушек лёгких придавали особое значение в силу высокой распространённости туберкулёза легких (для него характерна эта локализация). Виды перкуторных звуков В норме над здоровыми лёгкими выслушивают ясный лёгочный звук — громкий, достаточно продолжи тельный и низкий. Тем не менее нужно учитывать, что ясный лёгочный звук может изменяться в зависимости от толщины грудной стенки: у лиц астенического телосложения со слабым развитием скелетной мускулатуры ясный лёгочный звук может иметь лёгкий коробочный оттенок, тогда как у лиц атлетического телосложения перкуторный звук может быть чуть приглушенным. Наиболее важно обнаружение над отдельными участками груд ной клетки изменений лёгочного звука, обозначаемого как: •тупой (т.е. приглушённый: от притупления до абсолютной ту пости); •тимпанический; •коробочный. Тупой перкуторный звук П 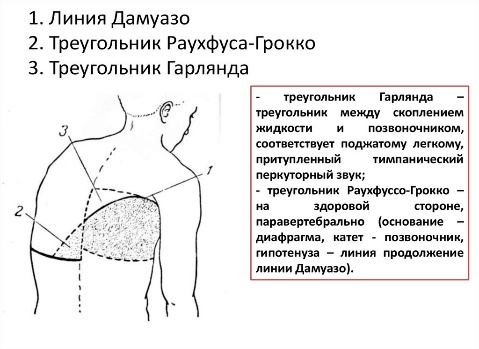 ритупление (укорочение, приглушение) перкуторного звука выражено тем сильнее, чем больше плотных элементов содержит перкутируемый участок и чем меньше его воздушность (жидкость, инфильтрация, опухолевая ткань). ритупление (укорочение, приглушение) перкуторного звука выражено тем сильнее, чем больше плотных элементов содержит перкутируемый участок и чем меньше его воздушность (жидкость, инфильтрация, опухолевая ткань).При скоплении в плевральной полости большого количества жидкости над нижними отделами лёгких перкуторный звук становится тупым (не менее 500 мл жидкости, но с помощью негромкой (слабой) перкуссии можно обнаружить и меньшее количество жидкости). Особенности верхней границы зоны притупления имеют диагностическое значение. •При наличии воспаления (экссудат) верхняя граница притупления имеет вид косовосходящей линии с вершиной по задним подмы шечным линиям — линия Эллиса—Дамуазо—Соколова. •При сочетании гидроторакса с пневмотораксом, например при проникающем ранении грудной клетки, уровень жидкости ста новится горизонтальным. Притупление перкуторного звука над лёгкими типично для начальных стадий инфильтративного процесса (пневмония), а также других вариантов уплотнения лёгочной ткани (ателектаз, инфаркт лёгкого, опухоль лёгкого, утолщение плевральных листков), при которых по мере нарастания уплотнения перкуторный звук приобретает всё более тупой характер. Коробочный перкуторный звук Это громкий низкий перку торный звук, сходный со зву ком, возникающим при поколачивании по пустой коробке. Возникновение коробочного оттенка связано с увеличением воздушности лёгочной ткани и истончением альвеолярных перегородок, что возникает при эмфиземе лёгких. Тимпанический перкуторный звук Это громкий, средней высоты или высокий звук, возникающий при перкуссии над полым органом или полостью, содержащей воздух. При перкуссии лёгких перкуторный звук приобретает отчётливый тимпанический характер при наличии в лёгком полого образования (каверна, опорожнившийся абсцесс, большие бронхоэктаэы, большие эмфизематозные буллы) или появлении свободного газа в плевральной полости. Диагностическое значение: для того чтобы выявить изменения физических свойств органа (или его части) и определить границы органа или зоны изменённых физических свойств при перкуссии грудной клетки, применяют сравнительную и топографическую перкуссию. 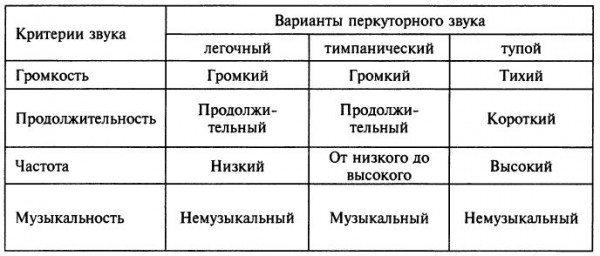 Топографическая перкуссия. Определение верхних и нижних границ легких, причины изменений, диагностическое значение. Топографическая перкуссия (ТП) ЦЕЛЬ – определение анатомических границ органов и их подвижности. Верхние границы лёгких спереди и сзади Ширина верхушек лёгких (поля Кренига) Нижние границы лёгких Подвижность нижнего края лёгких Правила топографической перкуссии Перкуссия ведётся от ясного звука к тупому. Палец-плессиметр устанавливается параллельно искомой границе. Граница отмечается по краю пальца-плессиметра, обращённому к ясному звуку. Удары пальца-молоточка должны быть средней или малой силы. ТП проводят для определения границ лёгких, а также выявления в лёгких патологических образований. Используют тихую перкуссию по рёбрам и межреберьям, при этом палец-плессиметр располагают параллельно перкутируемой границе. Определение верхних и нижних границ лёгких Нижний край лёгкого справа и слева расположен на одинаковом уровне. Ввиду того что к передней грудной стенке слева прилегают сердце и селезёнка, границы левого лёгкого определяют начиная с передней подмышечной линии. •  Правая парастернальная линия — верхний край VI ребра. Правая парастернальная линия — верхний край VI ребра.•Правая среднеключичная линия — шестое межреберье. •Передние подмышечные линии — VII ребро. •Средние подмышечные линии — VIII ребро. •Задние подмышечные линии — IX ребро. •Лопаточные линии — X ребро. «Задняя срединная линия — XI грудной позвонок. Счёт ребер спереди ведут, начиная со II ребра (место его при крепления к грудине находится на уровне её угла, т.е. в месте со единения рукоятки грудины с её телом); I ребро лежит под ключицей, поэтому пропальпировать его обычно не удаётся. Сзади ориентируются на остистые отростки позвонков (остистый от росток VII шейного позвонка выступает при наклоне головы впе рёд) и нижний угол лопатки, расположение которого соответствует VII ребру. Определение подвижности нижнего края лёгких Определив положение нижнего края лёгкого, важно также оценить амплитуду его движений при дыхании (экскурсию). В норме лёгочный край по средней подмышечной линии при глубоком вдохе по отношению к VIII ребру опускается на 4 см и поднимается при максимальном выдохе также на 4 см; таким образом, дыхательная экскурсия нижнего лёгочного края по этой линии составляет 8 см. Если больному трудно сделать глубокий вдох и задержать дыхание, данный показатель определяют, используя серию обычных для больного очередных вдохов и отмечая каждый раз перку торное положение нижнего края лёгких; при этом получают представление об объёме его экскурсии. Смещение границ лёгких При скоплении в плевральной полости жидкости и газа, а так же при высоком стоянии диафрагмы (значительное ожирение, беременность, выраженный асцит, метеоризм) наблюдают смещение нижнего края лёгких кверху. Стойкое смещение нижней границы лёгких книзу наиболее часто происходит при эмфиземе лёгких, реже — в период приступа бронхиальной астмы. В первом случае такое смещение носит постоянный характер, имеет тенденцию к нарастанию и обусловлено увеличением воздушности лёгких. Во втором оно возникает в результате острого расширения лёгких вследствие характерного для бронхиальной астмы затруднения выдоха и увеличения оста точного объёма лёгких. Нередко наблюдают сочетание смещения нижней границы лёгких и уменьшения объёма движений (экскурсии) нижнего лёгочного края. Определение границы нижнего лёгочного края и степени его смешения при дыхании — важный приём раннего выявления эмфиземы лёгких, имеющий особую ценность при динамическом наблюдении за пациентом, особенно на начальных этапах болезни. Проекция лёгких и междолевых щелей на грудную стенку Лёгкие, доли лёгких и междолевые щели могут быть спроецированы на грудную стенку. Спереди верхушка каждого легкого располагается на 2—4 см выше проксимальной трети ключицы. Нижняя граница лёгкого пересекает 6 ребро по средне ключичной линии и VIII ребро — по средней подмышечной линии. Сзади проекция нижних краёв лёгких соответствует уровню остистого отростка X грудного позвонка (по лопаточной линии). Правое лёгкое делится на верхнюю, среднюю и нижнюю доли, а левое только на две — верхнюю и нижнюю. Косая горизонталь ная щель разделяет каждое лёгкое на две половины. Направление этой щели приблизительно соответствует линии, проведённой от остистого отростка III грудного позвонка косо вниз вокруг груд ной клетки до VI ребра по среднеключичной линии. Правое лёгкое разделено ещё и горизонтальной шелью, уро вень которой спереди соответствует IV ребру. Уровень слияния го ризонтальной щели с косой соответствует V ребру по среднеклю чичной линии. Диагностическое значение: для того чтобы выявить изменения физических свойств органа (или его части) и определить границы органа или зоны изменённых физических свойств при перкуссии грудной клетки, применяют сравнительную и топографическую перкуссию. Практика Анализ плеврального содержимого. Во многих случаях важное диагностическое значение имеет исследование жидкости, полученной с помощью плевральной пункции (пункция по верхнему краю 7 ребра). В норме в плевральных полостях жидкости немного и получить её при пункции невозможно, поэтому наличие в плевральных полостях большего, чем в норме, количества жидкости — всегда признак какого-либо патологического процесса. Оценивают внешний вид плевральной жидкости (светлая, прозрачная, мутная, гнойная, кровянистая, хилёзная), запах, относительную плотность и содержание белка. Для постановки диагноза большое значение имеет определение природы плеврального выпота (экссудат или транссудат). Для экссудата, в отличие от транссудата, характерна более высокая относительная плотность и содержание белка (соответственно более 1,015 и 2,5%). Простой способ определения природы плевральной жидкости — проведение пробы Ривальта, основанной на том, что капля пунктата в слабом растворе уксусной кислоты при воспалительном характере плеврального выпота образует «облачко» вследствие выпадения в осадок серомуцина. В настоящее время вместо пробы Ривальта используют определение соотношения содержания белка в плевральной жидкости к содержанию белка в плазме (в случае экссудата оно превышает 0,5). Микроскопическое исследование плевральной жидкости позволяет оценить клеточный состав (преобладание нейтрофилов при гнойном воспалении, лимфоцитов — при иммунном воспалении, эритроцитов — при гемотораксе, атипичных клеток — при опухо лях плевры, например, клеток, мезотелиомы), а также вид микроорганизмов.
Анализ мокроты. Исследование мокроты Мокрота - патологический секрет, выделяемый с кашлем из дыхательных путей. Важно помнить о правилах собирания материала для исследования: мокроту собирают после тщательного полоскания полости рта и горла в чистую сухую стеклянную банку или чашку Петри в утренние часы (до приема пищи). Клиническое исследование мокроты включает: осмотр, измерение количества, изучение физических, химических свойств, микроскопическое, бактериоскопическое, а при необходимости бактериологическое и цитологическое исследования. Макроскопическое изучение При макроскопическом изучении обращают внимание на характер мокроты, ее количество, цвет, запах, консистенцию, наличие различных включений. Характер мокроты определяется ее составом. Слизистая мокрота– состоит из слизи – продукта слизистых желез дыхательных путей. Выделяется при острых бронхитах, катарах верхних дыхательных путей, после приступа бронхиальной астмы. Слизисто-гнойная– представляет смесь слизи и гноя, причем слизь преобладает, а гной включен в виде комочков или прожилок. Наблюдается при хронических бронхитах, бронхопневмониях. Гнойно-слизистая– содержит гной и слизь, с преобладанием гноя; слизь имеет вид тяжей. Появляется при хронических бронхитах, бронхоэктазах, абсцедирующей пневмонии и т.д. Гнойная– не имеет примеси слизи и появляется в случае открытого в бронх абсцесса легкого, при прорыве эмпиемы плевры в полость бронха. Слизисто-кровянистая– состоит в основном из слизи с прожилками крови или кровяного пигмента. Отмечается при бронхогенном раке, но иногда может быть при катарах верхних дыхательных путей, пневмониях. Слизисто-гнойно-кровянистая- содержит слизь, кровь, гной, чаще равномерно перемешанные между собой. Появляется при бронхоэктазах, туберкулезе, актиномикозе легких, бронхогенном раке. Кровавое отделяемое(кровохарканье) – наблюдается при легочных кровотечениях (туберкулез, ранение легкого, опухоли легкого и бронхов, актиномикоз). Серозное отделяемое– характерно для отека легких (острая левожелудочковая недостаточность, митральный стеноз), представляет собой пропотевшую в полость бронхов плазму крови. Консистенция тесно связана с характером мокроты и может быть вязкой, густой, жидкой. Вязкость зависит от содержания слизи и от количества форменных элементов (лейкоцитов, эпителия). Количество мокроты. Небольшое количество мокроты выделяется при воспалении дыхательных путей (ларингит, трахеит, острый бронхит в начальной стадии, бронхиальная астма вне приступа, бронхопневмония). Обильное – количество мокроты (от 0,3 до 1 л) выделяется обычно из полостей в легочной ткани и бронхах (при бронхоэктатической болезни, абсцессе легкого), при пропотевании в бронхи большого количества плазмы крови (отек легких). При отстаивании значительного количества гнойной мокроты можно обнаружить два слоя (гной и плазма) или три (гной, плазма и слизь на поверхности). Двухслойная мокрота характерна для абсцесса легкого, трехслойная – для бронхоэктатической болезни, при наличии туберкулезных каверн. Цвет и прозрачность зависят от характера мокроты, так как преобладание одного из субстратов (слизь, гной) придает мокроте соответствующий оттенок, а также от состава вдыхаемых частиц. Слизистая мокрота стекловидная, прозрачная, слизисто-гнойная – стекловидная с желтым оттенком, гнойно-слизистая – желто-зеленоватая, гнойная - желто-зеленая, слизисто-кровянистая – стекловидная с розоватым или ржавым оттенком, слизисто-гнойно-кровянистая – стекловидная с желтыми комочками, прожилками красного цвета или ржавым оттенком, отделяемое при отеке легких – жидкое, прозрачно-желтое, с опалесценцией, пенистое и клейкое из-за присутствия белков плазмы, отделяемое при легочном кровотечении – жидкое, красного цвета, пенистое (за счет содержания пузырьков воздуха). При распаде злокачественных опухолей легких иногда может наблюдаться мокрота в виде «малинового желе». Запах появляется при задержке мокроты в бронхах или полостях в легких и обусловливается деятельностью анаэробов, вызывающих гнилостный распад белков до индола, скатола и сероводорода. После проведения макроскопической оценки мокроты, для более детального изучения её качественного состава про водят микроскопическое исследование. Микроскопическое исследование мокроты производят пос ле окрашивания мазков мокроты по Граму. Данное исследование позволяет определить: •клеточный состав мокроты — наличие и количество эритроци тов, нейтрофилов, эозинофилов, альвеолярных макрофагов и других клеток; •наличие эластических волокон; •наличие кристаллов различных веществ характерной формы и цвета; •наличие микроорганизмов; •наличие частиц пыли. Помимо микроскопии мокроты производят ее бактериологическое исследование — посев на питательные среды с последующей индикацией и идентификацией микроорганизмов с определением их чувствительности к антибиотикам, что позволяет назначить более целенаправленное этиотропное лечение при воспалительных заболеваниях (в первую очередь при пневмонии). При подозрении на туберкулёз проводят неоднократное исследование мокроты: микроскопия с применением метода окрашивания по Цилю-Нильсену, посевы на специальные питательные среды. Изменения качественного и количественного состава мокроты могут свидетельствовать о различных заболеваниях. •Обнаружение в мокроте преимущественно нейтрофилов указывает на возможную бактериальную инфекцию (пневмония, бронхоэктатическаи болезнь и пр.), наличие которой у части больных подтверждается в дальнейшем при посеве мокроты ростом микробов. •Выявление эозинофилов считают характерным признаком бронхиальной астмы и других аллергических заболеваний лёгких. •При бронхиальной астме в мокроте, помимо эозинофилов, можно выявить спирали Куршманна (слизистые слепки спастически суженных бронхов) и кристаллы Шарко—Лейдена (кристаллизованные ферменты эозинофилов). •Наличие в мазке эритроцитов свидетельствует о примеси крови — признак бронхиального или лёгочного кровотечения. •Обнаружение альвеолярных макрофагов свидетельствует о том. что материал получен из глубоких отделов дыхательных путей. •Наличие в мокроте эластических волокон — признак разрушения (распада) лёгочной ткани (абсцесс и гангрена лёгких, туберкулёз). |
