методичка РМЖ-осн.часть (2). Методические рекомендации по лучевой терапии рака молочной железы предлучевая подготовка, оконтуривание, принципы планирования
 Скачать 4.81 Mb. Скачать 4.81 Mb.
|
|
Краткие методические рекомендации по лучевой терапии рака молочной железы: предлучевая подготовка, оконтуривание, принципы планирования  Контуринг как высокое искусство Большая конференция RUSSCO «Рак молочной железы» Москва, 4-5 февраля 2016 года Д-р Тимур Митин, Кафедра Лучевой Медицины Орегонский Университет Медицины и Науки, США Н.В.Деньгина, к.м.н., ГУЗ областной клинический онкологический диспансер, г.Ульяновск М.В.Черных, к.м.н., ФГБУ РОНЦ им.Н.Н.Блохина МЗ России, г.Москва От авторов Лучевая терапия (ЛТ) при раке молочной железы подтвердила свою эффективность в качестве метода локального воздействия с целью снижения риска локального рецидива, риска смерти и увеличения общей выживаемости, поэтому она применяется весьма широко и наиболее часто на адъювантном этапе лечения. Риск осложнений ЛТ, из которых наиболее грозными являются сердечно-сосудистая патология, пневмофиброзы, вторичные опухоли (в пищеводе, контралатеральной молочной железе), фиброзы кожи, плекситы и др., за последние 1,5-2 десятилетия был существенно снижен, благодаря совершенствованию техники и технологий ЛТ. Однако добиться максимально возможной эффективности облучения с минимальным риском развития осложнений невозможно без адекватно проведенной предлучевой подготовки, включающей симуляцию на компьютерном томографе (КТ), оконтуривание облучаемых объёмов и критических органов и грамотное планирование. Переход от 2-D к 3-D планированию к настоящему моменту осуществлен в большинстве стран Европы и Америки, соответственно, сложность ЛТ (и предлучевой подготовки) значительно возросла, эволюционировав от облучения несколькими простыми полями до сложнейших программ IMRT, применяющихся во многих центрах. Но в то же время оконтуривание остается наиболее уязвимой частью предлучевого этапа по причине значительной вариабельности в создании контуров молочной железы, грудной стенки и зон лимфоузлов между различными врачами. В России проблема усугубляется тем, что систематическое обучение радиотерапевтов либо рентгенологов-топометристов основам контуринга отсутствует как таковое. Основная цель проведения мастер-классов по оконтуриванию в рамках конференций RUSSCO, а также создание кратких рекомендаций –стремление к достижению единообразия в подходах к оконтуриванию в различных онкологических центрах России, в т.ч. унифицирование обозначений. Предлучевая топометрическая подготовка Разметка производится с обязательной иммобилизацией пациентки на вакуумном матрасе либо на специальном фиксирующем устройстве – «MammaBoard» или «BreastBoard». Угол наклона доски определяется анатомией грудной клетки и молочной железы, при этом оптимальным является наименьший угол (в среднем, 12,5-15º), позволяющий молочной железе отойти от ключицы, не создавая (или не углубляя) при этом внутримаммарную (переходную) складку. Обе руки отведены на 120° вверх от туловища и ротированы кнаружи (или хотя бы ипсилатеральная рука, насколько это возможно, если обе руки поднимаются с трудом). Голова должна располагаться прямо, подбородок слегка приподнят во избежание формирования кожных складок в нижней части шеи. При большом размере молочной железы, а также в случае близкого расположения опухолей или ложа к грудной стенке или критическим органам, более предпочтительна разметка в положении на животе (prone) на специальном фиксирующем устройстве. Все послеоперационные рубцы, а также границы молочной железы или грудную стенку в пределах ранее удаленной железы, необходимо пометить рентгеноконтрастной проволокой (рис.1, 2) Рис.1. Определение границ молочной железы рентгеноконтрастной проволокой. 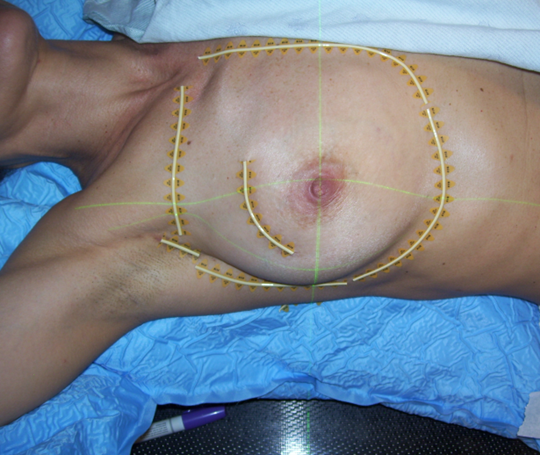 Рис.2. Определение границ грудной стенки в пределах ранее удалённой молочной железы рентгеноконтрастной проволокой. 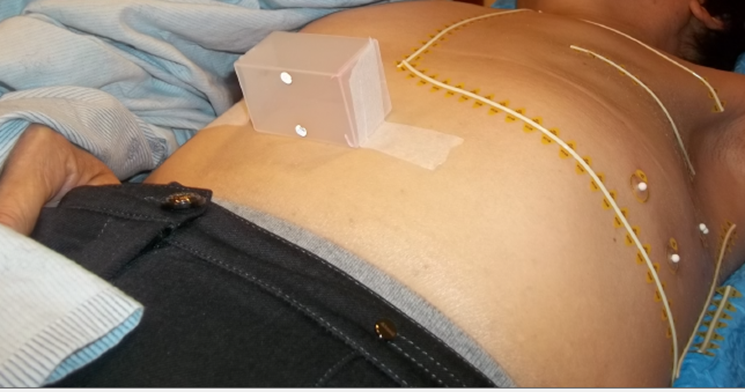 Изоцентр располагается в центре облучаемого объема у большой грудной мышцы (рис.3) 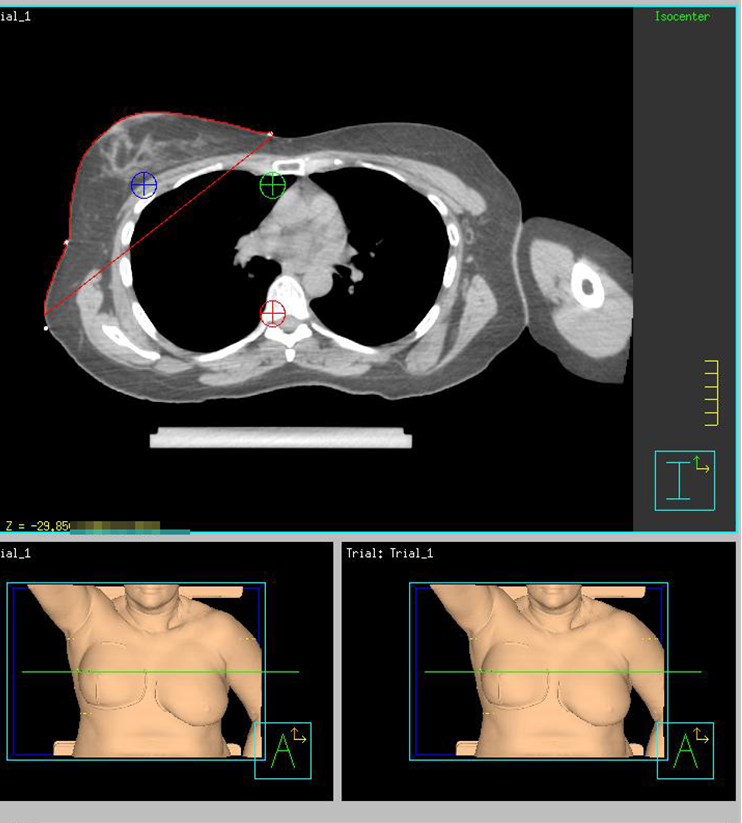 Рис.3. Установка изоцентра При планировании облучения всей молочной железы КТ-сканирование выполняется с шагом ≤ 5 мм. При планировании частичного облучения молочной железы (буст, APBI) шаг не должен превышать 1,5-2 мм. Это помогает наиболее точно определить границы полости после лампэктомии. При левосторонних локализациях более предпочтительно 4-D планирование (gaiting), либо выполнение разметочного КТ с последующим лечением пациентки «на вдохе». КТ сканирование выполняется в двух вариантах – при обычном дыхании и на вдохе. Врач сравнивает дозу на сердце в обоих вариантах и выбирает план на вдохе в том случае, если это помогает сократить дозу на сердце. Анатомические ориентиры облучаемых объёмов Границы (визуальное решение во время симуляции, границы отмечаются проволокой, видимой на КТ) Медиальная граница – грудина. Латеральная граница – средняя подмышечная линия ( на 2см от пальпируемой ткани молочной железы). Верхняя граница – верхний край ключицы. Нижняя граница – 2 см вниз от пальпируемой ткани молочной железы Пути лимфооттока: А) Подмышечные лимфоузлы: по отношению к малой грудной мышцe подмышечные лимфоузлы делятся на 3 группы: Уровень I – лимфоузлы, располагающиеся латерально от малой грудной мышцы. Уровень II – лимфоузлы, располагающиеся над, под и внутри малой грудной мышцы. Уровень III – лимфоузлы, располагающиеся медиально от малой грудной мышцы. Б) Надключичные лимфоузлы – между перстневидным хрящом и головкой ключицы, в соответствии с верхней границей молочной железы\грудной стенки. В) Внутригрудные лимфатические узлы (парастернальные) расположены в основном с 1-го по 5-ое межреберье рядом с грудиной. Наиболее часто поражены лимфоузлы 1- 3го межреберья. Таблица 1. Объемы мишени после органосохраняющей операции
Рис. 4, А-Г. Оконтуривание молочной железы и полости после лампэктомии 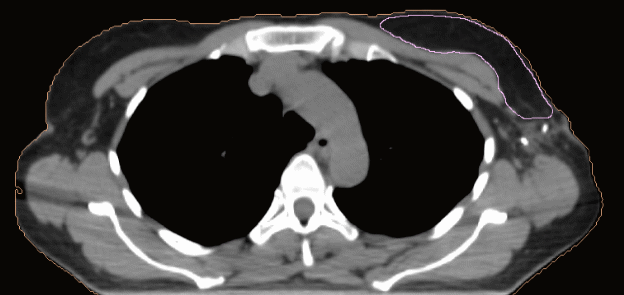 А) 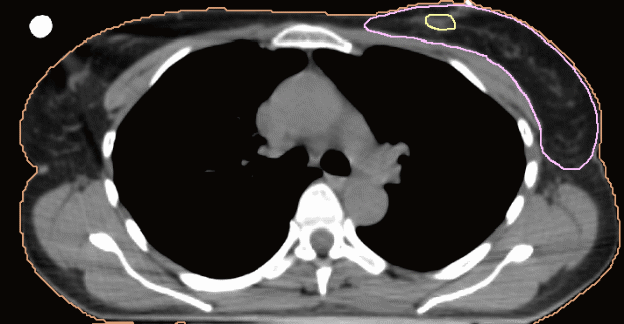 Б) 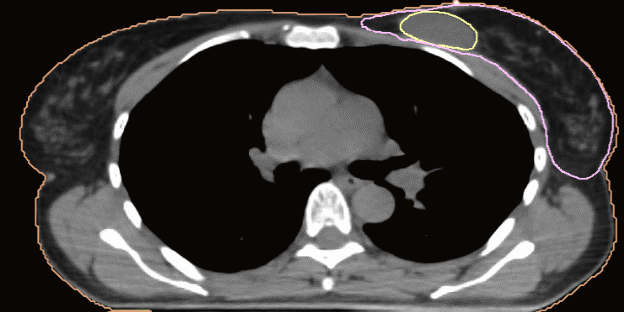 В) 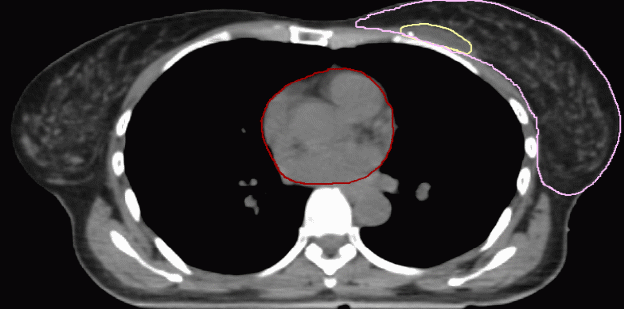 Г) Таблица 2. Объемы мишени после мастэктомии.
Региональные лимфоузлы (уровень I-III аксилярных лимфоузлов, надключичные лимфоузлы, парастернальные лимфоузлы), пути регионарного лимфатического оттока, а также мышцы/кожа грудной клетки были определены как риск для микроскопического распространения. Рубец после мастэктомии должен быть включен полностью, кроме случаев, когда он распространяется за анатомические пределы грудной стенки. Рис. 5, А – Ж. Оконтуривание грудной стенки после мастэктомии и зон регионарных лимфоузлов различных уровней 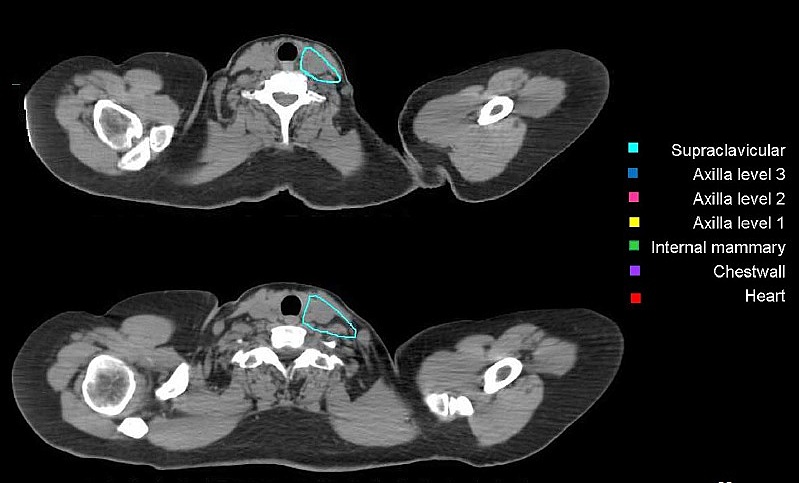 А) 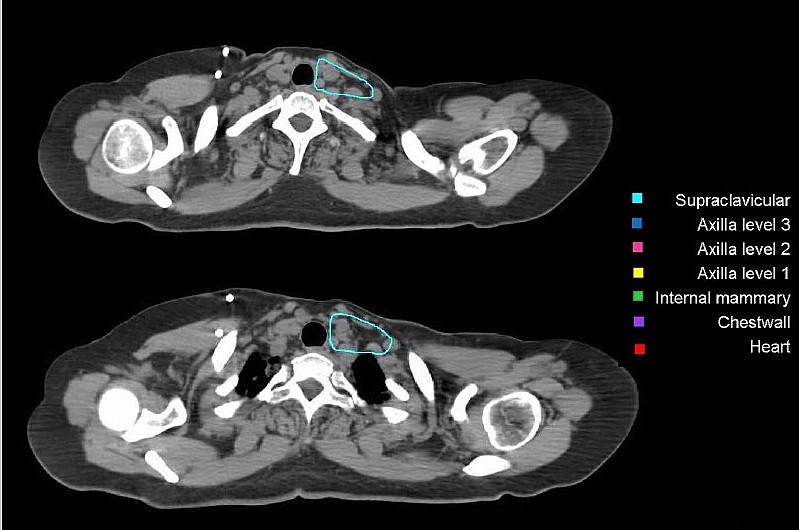 Б) 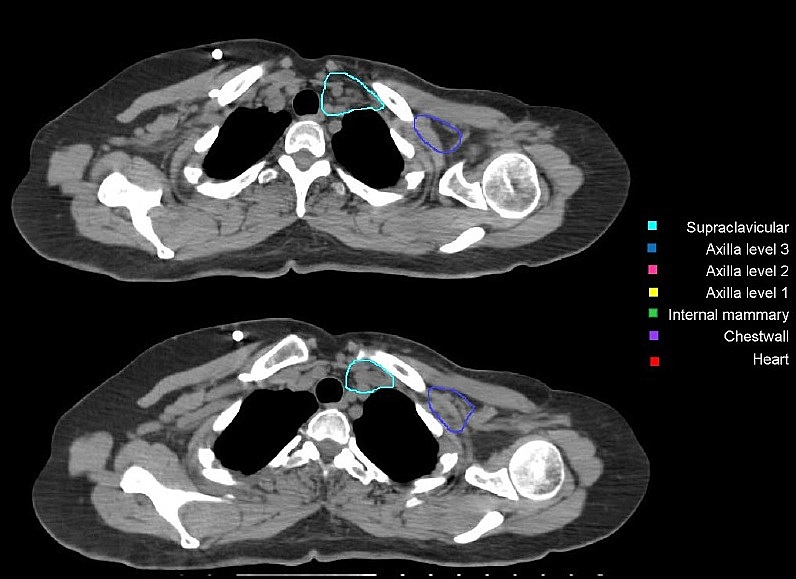 В) 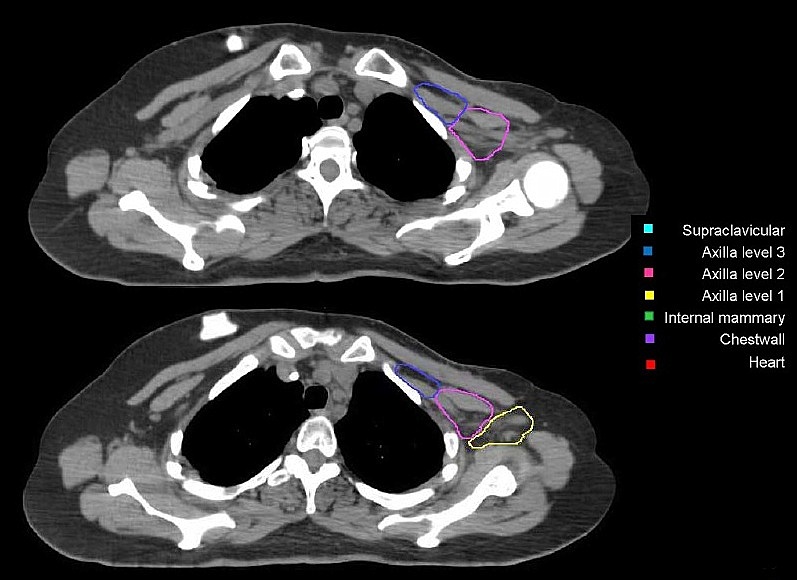 Г) 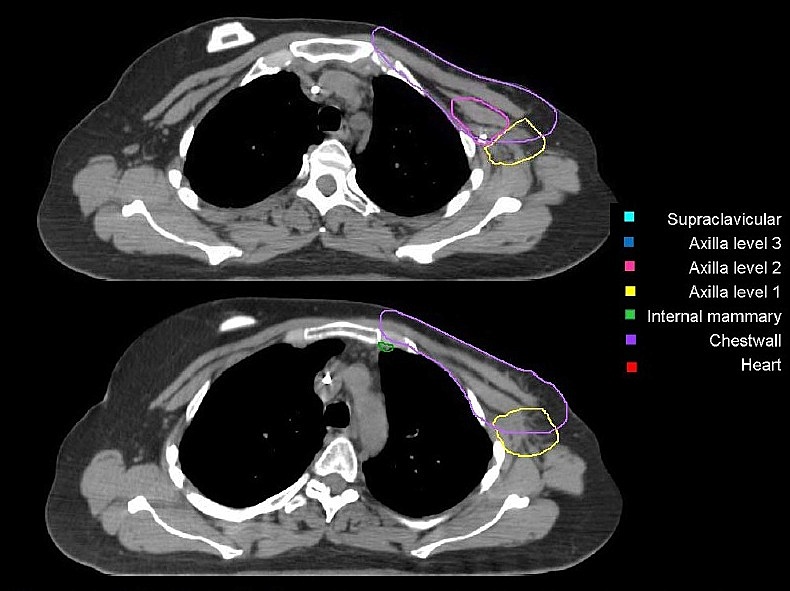 Д) 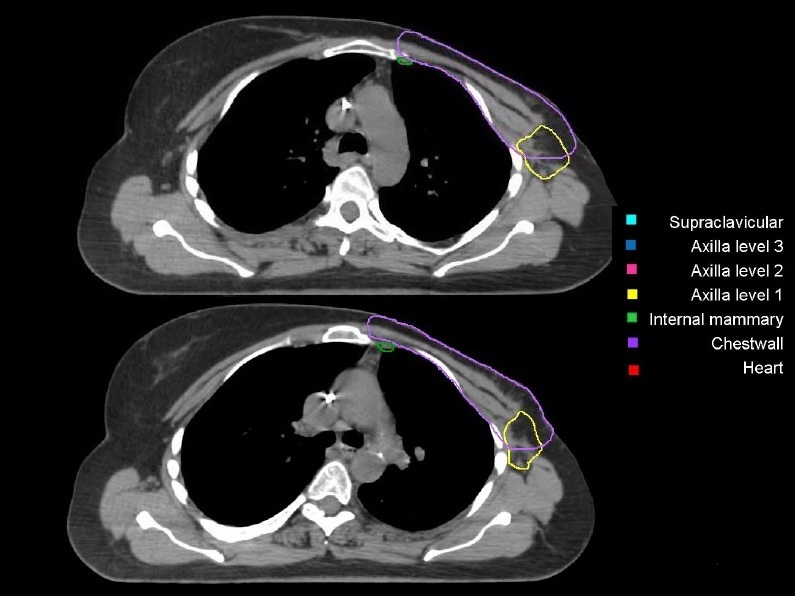 Е) 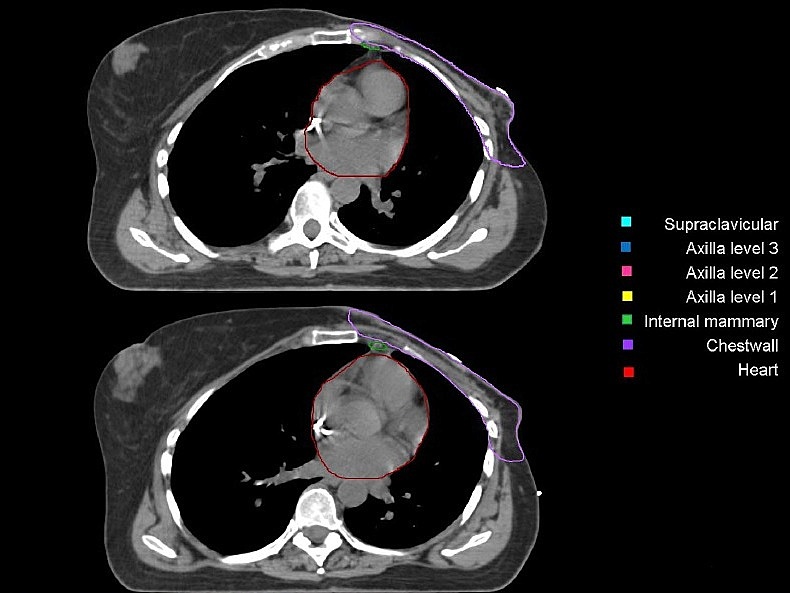 Ж) Рис. 5. Обзор различных уровней лимфоузлов 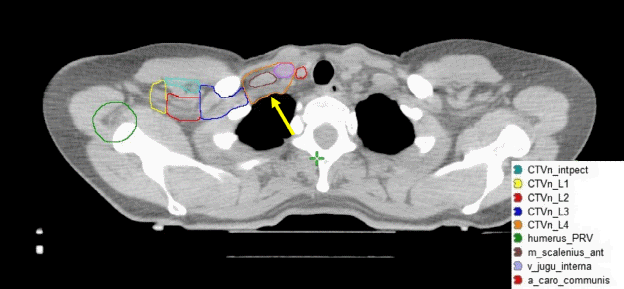 Рис. 6. 3-D изображение облучаемых объёмов. Обратите внимание, что различные уровни лимфоузлов взаимосвязаны друг с другом 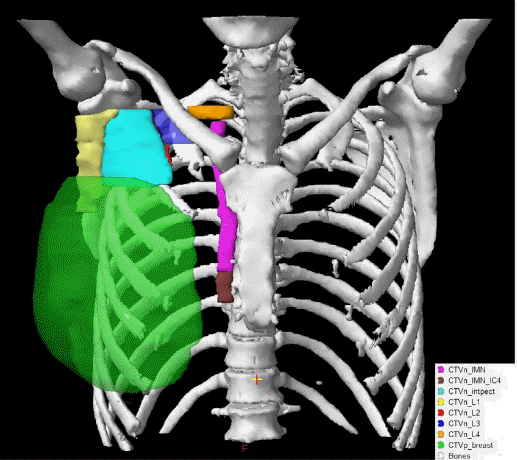 Основные принципы адъювантной ЛТ при раке молочной железы. Трехмерная комформная радиотерапия (3D CRT) с формированием тангенциальных полей или радиотерапия с модуляцией интенсивности (IMRT) способна повысить однородность дозы на облучаемой ткани молочной железы. При раннем раке молочной железы проводится облучение всей молочной железы с последующим бустом (по показаниям) на область ложа удаленной опухоли. Ускоренной парциальное облучение (APBI), хотя и не является сейчас стандатной техникой, может быть принято в качестве альтернативы при соблюдении строгих критериев отбора пациенток. При выполнении радикальной резекции молочной железы, интраоперационно должны быть размещены навигационные скрепки (1-3шт.) для определения ложи опухоли и радиографической топометрии перед облучением. Отсутствие скрепок не должно являться противопоказанием для облучения, либо показанием для повторной операции. В этом случае ориентиром для оконтуривания может служить архитектурная деформация, рубец после лампэктомии, серома, участок фиброза и т.д. Предписания доз на мишенях Молочная железа/грудная стенка, оконтуренные в качестве мишени, должны быть адекватно покрыты 98% изодозой. Доза в «горячих точках» не должна превышать 106%, для достижения этой цели желательно применять клинья или методику облучения «поле-в-поле». Контуры лимфоузлов, а также полости после лампэктомии, должны быть полностью покрыты 90% изодозной кривой. Предписания доз на критических органах Сердце V20<5% (рис) Средняя доза на сердце < 5 Гр. При использовании техники с задержкой дыхания, возможно значительное уменьшение дозы на сердце. Ипсилатеральное легкое V20<35% Используемые режимы фракционирования Стандартный режим фракционирования: 2Гр за 25 фракций или 1,8Гр за 28 фракций. Гипофракционированный режим: 2,5 – 2,67 Гр за 16-17 фракций. Согласно данным нескольких рандомизированных исследований, гипофракционирование столь же эффективно и безопасно, что и стандартное фракционирование; оно наиболее часто применяется у больных ранним раком молочной железы (T1-2N0-1) после радикальной резекции. С осторожностью следует применять ускоренное гипофракционирование у пациенток с очень большой молочной железой, где доза в горячих точках с большой долей вероятности превысит 107%, в этом случае следует использовать. Грудная стенка и\или лимфоузлы: 2 Гр x 25 или 1,8 Гр за 28 фракций. Буст на ложе удаленной опухоли: 2 Гр за 5-7 фракций в зависимости от границ резекции. Рекомендации по оконтуриванию Radiation Therapy Oncology Group (RTOG) http://www.rtog.org/CoreLab/ContouringAtlases/BreastCancerAtlas.aspx Breast Cancer Atlas for Radiation Therapy Planning (RTOG Consensus) Offersen BV, Boersma LJ, Kirkove C, et al. ESTRO consensus guideline on target volume delineation for elective radiation therapy of early stage breast cancer. Radiotherapy and Oncology 2015:114; 3–10 На обложке: Гвидо Каньяччи. Обморок Магдален. 1663. Национальная галерея античного искусства, Рим. |
