Детский травматизм.. 1. Причины детского травматизма
 Скачать 113.33 Kb. Скачать 113.33 Kb.
|
|
1. Причины детского травматизма. Детским травматизмом это совокупность внезапно возникших повреждений среди детей различного возраста. В последние десятилетия от травм и других несчастных случаев погибает во много раз больше детей, чем от инфекционных заболеваний. Травмы являются одной из главных причин детской инвалидности. В следствие этого детский травматизм и его предупреждение являются важной социальной проблемой. Причины детского травматизма изменяются в зависимости от возраста, психического и физического развития ребенка. В возникновении повреждений существенное значение имеют анатомо-физиологические и психологические особенности детей, их физическое и умственное развитие, недостаточность житейских навыков, повышенная любознательность и т.п. При анализе детского и школьного травматизма учитывают, что каждая возрастная группа имеет свои особенности. В зависимости от возрастной группы травматизм разделяется на: грудной (с момента рождения до 1года); преддошкольный (от 1года до 3лет); дошкольный (от 3лет до 7лет); школьный (от 7лет до 16лет). В первый год жизни у ребенка нервная система развивается очень быстро, формируются нервные рефлексы, и потому влияние окружающей среды отражается на работе коры головного мозга. В это время ребенок старается познать окружающий мир и с большим любопытством знакомится со всем новым, что окружает его. У детей от 1 до 3лет быстро развивается опорно-двигательный аппарат, малыши учатся ходить, бегать, прыгать, пытаются усовершенствовать ловкость всех видов движений. В этом возрасте чаще всего возникают травмы, связанные с падением ребенка и нарушением функции костно-мышечной системы. У детей от 3 до 16лет появляются новые интересы, формируется свое «я». Любознательность с отсутствием необходимого жизненного опыта и навыков, неумение реально оценить опасность, стремление быстро все сделать нередко приводят к несчастным случаям. На первом месте по частоте встречаемости находятся следующие травмы: порезы, уколы разбитым стеклом или льдом, сухими ветками, сучками на деревьях, кустарниках, занозы от палок, деревянных лопаток и игрушек, досок; ушибы при катании на велосипедах, самокатах, качелях и каруселях, лыжах, салазках, ледянках; травмирование при катании на ногах с ледяных горок, на санках, во время перемещения в гололедицу по скользким дорожкам, наружным ступенькам, площадкам, не очищенным от снега и льда и не посыпанным песком. На втором месте по частоте встречаемости – травмирование во время игр на неочищенных от снега и льда площадках; торчащими из земли металлическими или деревянными предметами, невысокими пеньками сломанных деревьев на площадках для подвижных игр, а так же при наличии ямок и выбоин на участке. На третьем месте – травмы при прикосновении в морозный день к металлическим конструкциям лицом, руками, языком; падение с горок, «шведских стенок» в случае отсутствия страховки воспитателя; травмирование от падающих с крыш сосулек, свисающими глыбами снега в период оттепели. На четвертом месте – травмирование от неприкрепленной мебели; травмирование при ДТП. Основные причины детского травматизма: халатность взрослых – невыполнение или ненадлежащее выполнение должностным лицом своих обязанностей; недисциплинированность детей; несчастные случаи – происшествия, вызванные факторами, находящимися вне человеческого контроля, или непредвиденные; прочие причины. 2. Анатомо-физиологические особенности опорно-двигательного аппарата детей. В период внутриутробного развития у детей скелет состоит из хрящевой ткани. Точки окостенения появляются через 7–8 недель. Новорожденный имеет окостеневшие диафизы трубчатых костей. После рождения процесс окостенения продолжается. Сроки появления точек окостенения и окончания окостенения различны для разных костей. При этом для каждой кости они относительно постоянны, по ним можно судить о нормальном развитии скелета у детей и об их возрасте. Скелет ребенка отличается от скелета взрослого человека своими размерами, пропорциями, строением и химическим составом. Развитие скелета у детей определяет развитие тела (например, мускулатура развивается медленнее, чем растет скелет). Существует два пути развития кости. 1. Первичное окостенение, когда кости развиваются непосредственно из зародышевой соединительной ткани – мезенхимы (кости свода черепа, лицевой части, отчасти ключица и др.). Сначала образуется скелетогенный мезенхимный синцитий. В нем закладываются клетки – остеобласты, которые превращаются в костные клетки – остеоциты, и фибриллы, пропитанные солями кальция и превращающиеся в костные пластинки. Таким образом, кость развивается из соединительной ткани. 2. Вторичное окостенение, когда кости первоначально закладываются в виде плотных мезенхимных образований, имеющих примерные очертания будущих костей, затем превращаются в хрящевые ткани и замещаются костными тканями (кости основания черепа, туловища и конечностей). При вторичном окостенении развитие костной ткани происходит замещением и снаружи, и внутри. Снаружи образование костного вещества происходит остеобластами надкостницы. Внутри окостенение начинается с образования ядер окостенения, постепенно хрящ рассасывается и замещается костью. По мере роста кость рассасывается изнутри специальными клетками – остеокластами. Нарастание костного вещества идет снаружи. Рост кости в длину происходит за счет образования костного вещества в хрящах, расположенных между эпифизом и диафизом. Эти хрящи постепенно сдвигаются в сторону эпифиза. Многие кости в человеческом организме закладываются не целиком, а отдельными частями, которые потом сливаются в единую кость. Например, тазовая кость сначала состоит из трех частей, сливающихся вместе к 14–16 годам. Также закладываются тремя основными частями и трубчатые кости (ядра окостенения в местах образования костных выступов не учитываются). Например, большеберцовая кость у зародыша первоначально состоит из сплошного гиалинового хряща. Окостенение начинается в средней части приблизительно на восьмой неделе внутриутробной жизни. Замещение на кость диафиза происходит постепенно и идет сначала снаружи, а затем изнутри. При этом эпифизы остаются хрящевыми. Ядро окостенения в верхнем эпифизе появляется после рождения, а в нижнем – на втором году жизни. В средней части эпифизов кость сначала растет изнутри, потом снаружи, в результате чего остаются отделяющие диафиз от эпифизов две прослойки эпифизарного хряща. В верхнем эпифизе бедренной кости образование костных балочек происходит в возрасте 4–5 лет. После 7–8 лет они удлиняются и становятся однородными и компактными. Толщина эпифизарного хряща к 17–18 годам достигает 2–2,5 мм. К 24 годам рост верхнего конца кости заканчивается и верхний эпифиз срастается с диафизом. Нижний эпифиз прирастает к диафизу еще раньше – к 22 годам. С окончанием окостенения трубчатых костей прекращается их рост в длину. 3. Классификация травм. Классификация, разделяющая все случаи детского травматизма в зависимости от места получения травмы: бытовой, или домашний травматизм; уличный травматизм; дорожно-транспортный травматизм; школьный травматизм подразумевает травмы, полученные в спортзале на уроках физической культуры, учебном классе на переменах и на уроках; спортивный травматизм.
4. Периоды течения инфекционных болезней. Каждое острое инфекционное заболевание протекает циклически со сменой периодов. 1. Инкубационный, или период инкубации. 2. Продромальный период (стадия предвестников). 3. Период разгара, или развития, болезни. 4. Период реконвалесценции (выздоровление). 1. Инкубационный период – это время с момента проникновения инфекции в организм до появления первых симптомов заболевания. Длительность этого периода варьирует в широких пределах – от нескольких часов (грипп, ботулизм) до нескольких месяцев (бешенство, вирусный гепатит В) и даже лет (при медленных инфекциях). Для многих инфекционных болезней продолжительность периода инкубации в среднем составляет 1–3 недели. Длительность этой стадии зависит от ряда факторов. В первую очередь от вирулентности и количества проникших в организм возбудителей. Чем больше вирулентность и количество возбудителей, тем короче период инкубации. Также важное значение имеет состояние организма человека, его иммунитета, факторов защиты и восприимчивости к данному инфекционному заболеванию. Во время инкубационного периода бактерии интенсивно размножаются. Симптомов болезни еще нет, однако возбудитель уже циркулирует в кровеносном русле, наблюдаются характерные обменные и иммунологические нарушения. 2. Продромальный период – появление первых клинических симптомов и признаков инфекционной болезни (повышение температуры тела, общая слабость, недомогание, головная озноб, разбитость). Дети в этот период плохо спят, отказываются от еды, вялые, не хотят играть, участвовать в играх. Все перечисленные симптомы встречаются при многих заболеваниях. Поэтому поставить диагноз в продромальный период крайне трудно. Также могут возникнуть нехарактерные для данной инфекции проявления, например неустойчивый стул при вирусном гепатите, гриппе, кореподобная сыпь при ветряной оспе. Симптомы периода предвестников развиваются в ответ на циркуляцию токсинов в крови как первая неспецифическая реакция организма на внедрение возбудителя. Интенсивность и длительность продромального периода зависят от возбудителя болезни, от тяжести клинических симптомов, от темпа развития воспалительных процессов. Чаще всего этот период продолжается в течение 1–4 суток, но может сокращаться до нескольких часов или увеличивается до 5– 10 дней. Он может вообще отсутствовать при гипертоксических формах инфекционных заболеваний. 3. Период разгара. Характерны максимальная выраженность общих (неспецифических) признаков и появление типичных для данной болезни симптомов (желтушное окрашивание кожи, слизистых и склер, кожные высыпания, неустойчивость стула и тенезмы и т. д.), которые развиваются в определенной последовательности. Период разгара также имеет различную продолжительность – от нескольких суток (грипп, корь) до нескольких недель (брюшной тиф, бруцеллез, вирусный гепатит). Иногда в период разгара можно выделить три фазы: нарастания, разгара и угасания. В фазе нарастания продолжается перестройка иммунного ответа на инфекцию, что выражается в выработке специфических антител к данному возбудителю. Затем они начинают свободно циркулировать в крови больного человека – конец стадии разгара и начало угасания процесса. 4. Период реконвалесценции (выздоровление) – постепенное угасание всех признаков проявления заболевания, восстановление структуры и функций пораженных органов и систем. После перенесенного заболевания могут быть остаточные явления (так называемая постинфекционная астения), выражающиеся в слабости, повышенной утомляемости, потливости, головной боли, головокружении и других признаках. У детей в период реконвалесценции формируются особая чувствительность и реинфекции, и суперинфекции, что приводит к различным осложнениям. 5. Охарактеризовать любую травму (причины, признаки, оказание первой помощи, профилактика). У детей переломы бедра в его верхней части (как правило, вертельные) возникают в результате значительной травмы (при автомобильной аварии, падении с высоты). Травма бедра – очень серьезное повреждение. Такие переломы практически всегда сопровождаются кровопотерей, причем чаще всего, в значительных объемах. Даже если перелом закрытый, происходит кровопотеря в окружающие ткани мягкого типа. В этом случае объем составляет около полутора литров. Из-за сильной кровопотери часто происходит шок. Поэтому очень важно оказать первую помощь и сделать это нужно вовремя и аккуратно. Переломы бедра отличаются друг от друга местом повреждения, степенью тяжести и другими факторами. Есть открытые и закрытые переломы. Можно выделить следующие признаки всех переломов бедра: боль в области бедра или суставов. Она усиливается при попытке совершить движения; ограничение движений. изменение формы бедра; укорочение бедра; аномальная подвижность в области повреждения; отсутствие чувствительности в периферических отделах конечности. Если наблюдаются данные признаки, необходимо оказать первую помощь. Она основана на нескольких основных действиях. Не паниковать. Как ни странно, но именно это нужно сделать и желательно всем, кто находится на месте происшествия. Паника мешает оказывать правильную первую помощь. Успокоить пострадавшего. Сделать это бывает довольно сложно. Пострадавший может кричать от боли, плакать. Это вполне нормальная реакция. Может выглядеть равнодушным и безучастным к своему тяжелому состоянию, это говорит о развитие болевого шока. Обезболивание является профилактикой болевого шока. Оно помогает упокоить пострадавшего. Можно использовать даже самые слабые анальгетики Иммобилизация конечности. Транспортная иммобилизация – это обездвиживание, фиксация. Оно тоже помогает уменьшить боль. Однако главное предназначение транспортной иммобилизации – фиксирование отломков костей. Она выполняется с помощью шин, которые можно смастерить даже из подручных средств. Транспортировка пострадавшего. С этим лучше всего справится бригада скорой помощи, именно поэтому нужно как можно раньше вызвать ее на место аварии. В процессе звонка нужно предупредить о характере травмы. Если доставлять человека в больницу приходится самостоятельно, нужно делать это аккуратно и так, чтобы человеку было максимально удобно в транспортном средстве. Переносить человека нужно на носилках, в качестве которых может выступать дверное полотно, то есть широкая плоская поверхность. Транспортировку можно осуществлять только после надежной фиксации поврежденной конечности. Транспортная иммобилизация может выполняться несколькими специально предназначенными для этого шинами. Ш  ина Дитерихса. ина Дитерихса.Лучше всего использовать ее как дополнение к обычной фиксации и укрепить кольцами из гипса в области голени, бедра и туловища. Каждое кольцо нужно сформировать, наложив семь или восемь туров бинта из гипса. Всего получится пять колец, из которых два предназначены туловищу, а три нижней конечности. 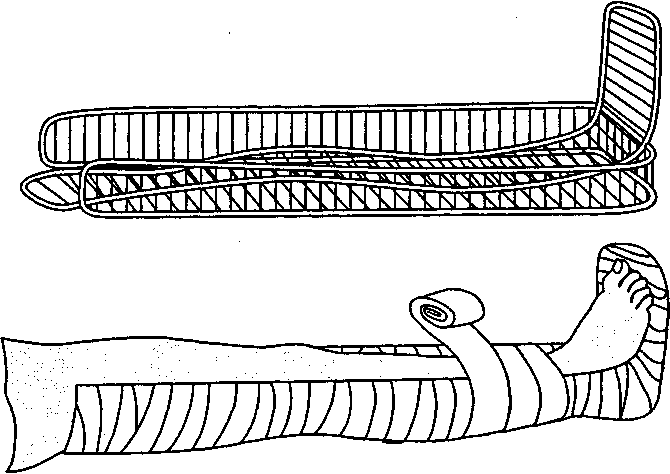 Лестничная шина. Можно использовать иммобилизацию лестничными шинами. Чтобы выполнить фиксацию, нужно взять четыре таких шины, длина каждой из которых составляет 120 сантиметров. Если нет такого количества шин, можно использовать только три. Шину нужно очень хорошо обмотать слоем ваты и бинтами. Одну шину нужно выгнуть по контуру задней бедренной поверхности, стопы и голени. Следует сформировать углубление для мышцы голени и для пятки. В подколенной области выгибание должно быть сделано так, чтобы нога была немного согнута в колене. Нижний конец изгибается буквой «Г». Это позволяет осуществить фиксацию стопы при согнутом голеностопном суставе, что делается под прямым углом. Нижний конец шины полностью охватывает стопу, за кончики пальцев он должен выступать примерно на два сантиметра. Другие две шины нужно связать вместе по длине. Нижний конец в форме буквы «Г» изгибается на расстоянии двадцати сантиметров от нижнего края. По наружной туловищной поверхности и ноги до стопы, начиная от области подмышек, укладывается удлиненная шина. Чтобы не произошло отвисания стопы, нужно сделать так, чтобы нижний загнутый конец охватил стопу сверху задней шины. Четвертую, последнюю шину, нужно уложить по внутренней бедренной поверхности до стопы, начиная от промежности. Нижний конец тоже изгибается буквой «Г», а также заводится за стопу сверху нижнего загнутого конца наружной удлиненной шины. Все шины следует укрепить марлевыми бинтами. Транспортную иммобилизацию иногда приходится выполнять из подручных средств. Делать это не сложно, самое главное – надежно зафиксировать конечность. Для этой цели подойдет длинная палка, полоса металла, которая не гнется, или просто доска. Обязательно любое средство нужно обмотать бинтами или материей. Однако если контакт с обнаженной кожей отсутствует и больной находится в одежде, можно не обматывать подручное средство тканью. Самое главное – не пытаться самостоятельно вправить отломки или вынуть осколки из открытой раны. Нельзя вмешиваться в перелом, это могут делать только врачи. Итак, если произошел перелом, необходимо оказать качественную медицинскую первую помощь, основу которой составляет наложение фиксирующих средств. Если не паниковать и следовать всем перечисленным советам, все пройдет успешно. 6. Профилактика детского травматизма. Профилактику детских травм следует осуществлять на трех уровнях: индивидуальном; групповом; общественном. Общие меры профилактики: обучение и выработка соответствующих навыков; пропаганда использования средств безопасности; коррекция условий окружающей среды; повышение безопасности предметов потребления; законодательные и административные меры, а также контроль за их исполнением; экспериментальные программы на уровне местных сообществ. Одним из путей предупреждения травм является систематическое формирование у детей полезных навыков, правильного поведения, а также разумное управление их действиями с учетом естественного стремления к познанию окружающего мира. Существующая система гигиенического воспитания учащихся предусматривает освоение темы профилактики травм в процессе программного обучения, внеклассной работы с использованием всех форм санитарного просвещения: устного и печатного слова, наглядных пособий, радио, кино, телевидения. Важной предпосылкой профилактики повреждений является изучение причин травм. При профилактике уличного и дорожно-транспортного детского травматизма необходимо: 1.Воспитывать в детях осторожность и сознание опасности игр на улицах, крышах, заборах и т.д. Преподавать им в школе совместно с органами ГИБДД правил уличного движения и поведения на улице. При групповых экскурсиях по городу на практике обучать детей этим правилам. 2.Организовать широкую сеть детских площадок, парков, катков, комнат для отдыха. 3.При перевозке детей использовать специальные кресла. 4.Места переходов улиц оформить яркими указателями. 5.Оградить крыши, заборы, пожарные лестницы. 6.Приведение в должное техническое состояние домовладений и подсобных построек. 7.Уборка улиц, особенно в период гололеда и листопада. Медицинские работники школ являются консультантами и помощниками учителей в процессе программного обучения профилактики травматизма. В вопросах профилактики травматизма родителям нужно оказывать всестороннюю помощь. Поэтому необходимо всемерно повышать педагогическую компетентность и ответственность родителей за воспитание детей. Осуществление и претворение в жизнь многообразных форм профилактики травм среди учащихся в значительной мере зависит от взаимодействия семьи и школы. Профилактика бытового и уличного травматизма 1. Ссадины, ушибы, гематомы; переломы; черепно-мозговая травма. Основной источник подобных травм – столкновения с углом или стеной, падения и драки. Как правило, дети ударяются, бегая по квартире. Рекомендуется выделить ребёнку место для игры и очистить его от острых углов. Также рекомендуется не заставлять коридор лишними вещами. Наконец, необходимо следить за тем, чтобы на полу, на проходе не лежали посторонние вещи, в том числе игрушки. Вторая важная причина – падение. Пока ребёнок маленький, родителям необходимо следить, чтобы он не забирался высоко. Опасность для 8–12-месячного ребёнка представляют даже диван, кровать или стул. Наибольшую опасность представляют окна! Следите, чтобы ребёнок не залезал и не вставал на подоконник. Закрывайте окна, если в комнате маленький ребёнок. Пластиковые окна допустимо открывать на зимнее проветривание. Объясните подросшему ребёнку, что опираться на стекло или москитную сетку – опасно для жизни! 2. Раны. Основной источник ран, порезов – острые предметы, такие как ножи, ножницы, осколки стекла или посуды и др. Важно запрещать детям кидаться камнями на улице, наступать на гвозди, консервные банки и др. острые предметы, баловаться с ножами и ножницами, ходить с ними, повернув лезвием к себе. Запрет необходимо сопровождать объяснением, ребёнок должен понимать, что подобные «игры» опасны для его здоровья и жизни. 3. Ожоги. Сильные ожоги оставляют шрамы, а иногда могут привести к смертельному исходу. Необходимо следить, чтобы ребёнок не мог добраться до горячих предметов: плиты, еды или напитков, посуды, утюга, – а также от открытого огня: свечей, камина, костра или пожара, взрывающихся петард и т.д. Ни в коем случае нельзя оставлять в доступном месте легковоспламеняющиеся жидкости, такие, как бензин, керосин, а также спички, бенгальские огни и петарды. Безопасная плита. Наиболее безопасны индукционные плиты, однако они стоят далеко не во всех квартирах. Чтобы не допустить ожог или воспламенение, рекомендуется закрывать дверь кухни на защёлку, чтобы ребёнок не мог туда проникнуть, либо снимать с плиты ручки – это не даст ребёнку включить конфорку или духовку. 4. Удушье от малых предметов. Маленьким детям не следует давать еду с маленькими косточками или семечками, всю еду следует давать измельчённой. Во время еды за детьми необходимо присматривать. Маленьким детям нельзя давать для игры мелкие вещи (пуговицы, игрушки из шоколадных яиц или автоматов и др.), а также предметы и игрушки, состоящие из мелких деталей, которые отделяются дуг от друга. Подросшим (с двух-трёх лет) детям необходимо объяснить, что мелкие предметы нельзя засовывать в нос или играть ими во рту. 5. Отравление бытовыми химическими веществами. Ядовитые вещества, медикаменты, отбеливатели, кислоты и горючее, например керосин, ни в коем случае нельзя хранить в бутылках для пищевых продуктов – дети могут по ошибке выпить их. Такие вещества следует держать в плотно закрытых маркированных контейнерах, в недоступном для детей месте. 6. Поражение электрическим током. Дети могут получить серьёзные повреждения, воткнув пальцы или другие предметы в электрические розетки; их нужно закрывать, чтобы предотвратить травмирование. Электрические провода должны быть недоступны детям, на всех проводах в доме должна быть исправна изоляция, желательно убирать провода в короба или под плинтусы. Важно объяснить ребёнку опасность игры с проводами и электроприборами. 7. Утопление. Как правило, родители боятся за своих детей, отпуская на открытый водоём или в бассейн. Однако опасность представляют также ванна и колодец, а для маленьких детей и ведро, таз или раковина с водой, бочок унитаза, даже сам унитаз. Необходимо присматривать за ребёнком во время купания, нельзя оставлять маленьких детей наедине с ёмкостями, полными воды, отпускать детей одних к колодцу. Кроме того, следует учить ребёнка плавать, начиная с раннего возраста, и обучить правилам поведения в бассейне, ванне и на открытом водоёме. |
