Цифры_Демодекоз,_осложненный_пиодермией. 4. 3 Демодекоз, осложненный пиодермией Клещи рода Demodex
 Скачать 1.29 Mb. Скачать 1.29 Mb.
|
|
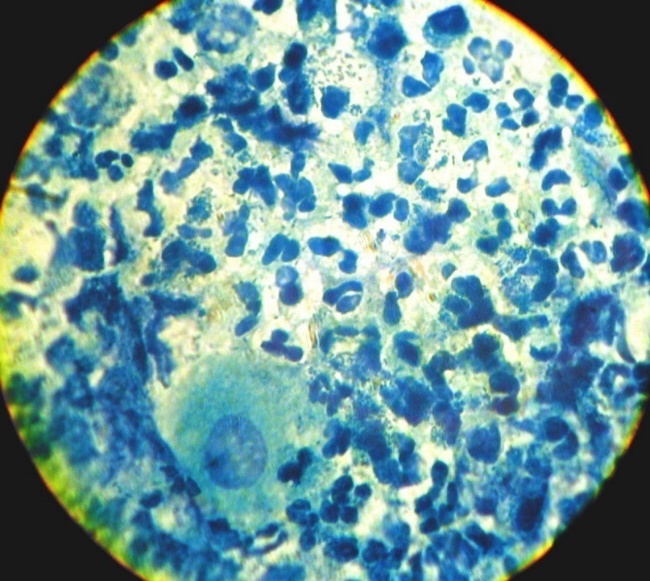
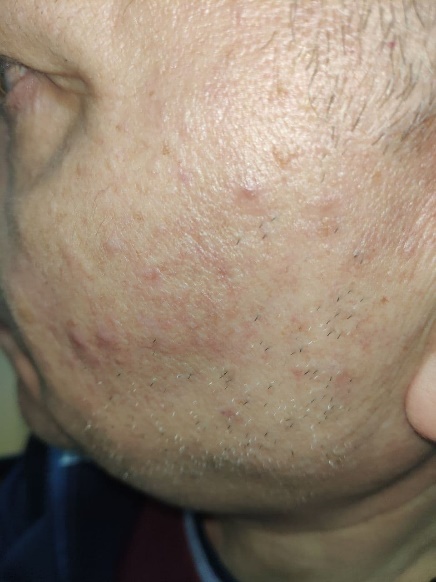
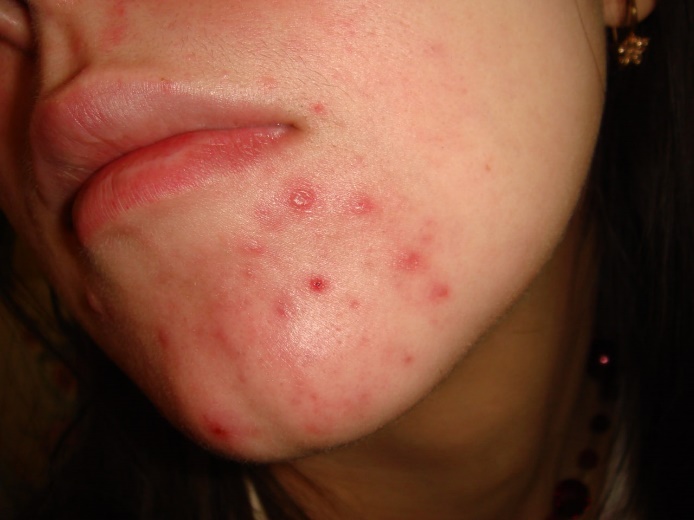
4.3 Демодекоз, осложненный пиодермией Клещи рода Demodex – обязательная составляющая микробиома кожи человека. Демодекоз (demodicosis) – паразитарное заболевание кожи, этиологическим фактором которого являются клещи рода Demodex (МКБ-10: B88.0). Они являются постоянными пожизненными внутрикожными симбионтами кожи человека, весь жизненный цикл которых протекает в волосяных фолликулах и сальных железах. В коже обитают 2 вида: D. folliculorum (Simon, 1842) и D. brevis (Akbulatova, 1963). D. folliculorum живет в волосяных фолликулах, а D. brevis – в сальных железах кожи и мейбомиевых железах век. D. folliculorum находится в волосяном фолликуле выше уровня сальной железы, а D. brevis – в самих сальных железах, т.е. более глубоко [1]. D. folliculorum скапливаются по несколько особей, а D. brevis располагается чаще в виде одиночных экземпляров [2]. На паразито-хозяинную систему «клещ-человек» влияют многие факторы, в том числе возрастные, половые особенности, физиологическое состояние кожи хозяина и другие [3]. Различные точки зрения на роль клещей рода Demodex в патогенезе дерматозов фациальной локализации обобщены нами в соответствующей публикации [4]. Считают, что клещи рода Demodexмогут блокировать сально волосяные протоки, вызывая гиперплазию эпителия и гиперкератинизацию [5]. Хитиновая оболочка клеща, как инородное тело повреждая фолликулы, является предиктором механической блокировки и фолликулярному гиперкератозу. Кроме того, хитин и протеины демодекса стимулируют TLR2 и последовательно калликреин, т.е. демодекс участвует в развитии и поддержании воспалительной реакции в коже [6]. Клещи используют для питания содержимое эпителиальных клеток стенок волосяных фолликулов и сальных желез, прокалывая их стилетообразными хелицерами. Происходит механическое разрушение клеточных стенок, что приводит к деструкции клеток, кератинизации, пигментации, формированию роговых пробок и воспаления [1]. . 10 Клиническая характеристика демодекоза, как самостоятельной нозологической формы, представленная в публикациях различных авторов, изучавших данную проблему, практически идентична и отличается лишь небольшими дополнениями. Существует несколько классификаций демодекоза [3, 7, 8, 9, 10]. В классификации W. Chen и G. Plewig в 2014 г. [9] выделяют демодекоз первичный (самостоятельно заболевание с определенной клинической симптоматикой) и вторичный (увеличение числа клещей в очагах поражения при других дерматозах и заболеваниях, сопровождающихся выраженной иммуносупрессией). В группу первичного демодекоза включены фолликулярный питириаз; шиповидный демодекоз; папуло-пустулезный демодекоз, демодекозный фолликулит, розацеа-подобный демодекоз, папуло-пустулезный периоральный / периорбитальный / периаурикулярный демодекоз; демодекоз кожи головы; гранулематозный розацеа-подобный демодекоз; аурикулярный демодекоз (поражение наружного слухового прохода и барабанной перепонки); глазной демодекоз; демодекозный блефарит; блефароконъюнктивит; гордеолум / халязион. В данной классификации название одних форм дано по наличию морфологических элементов, других – по топике процесса, что противоречит дерматологической пропедевтике. Для диагностики демодекоза, как самостоятельной нозологической формы, важно знать его клинические критерии, акцент на которые сделан различными авторами [3, 8, 9, 10, 11 и др.]. Для данного дерматоза характерно позднее начало, обычно после 40 лет и особенно у пожилых лиц; отсутствие субъективных ощущений или небольшой зуд; отсутствие комедонов, телеангиоэктазий, себорейного дерматита, дерматита век; преимущественная локализация высыпаний в периорифициальных областях (периоральная, периорбитальная, периаурикулярная); связь высыпаний с волосяными фолликулами; процесс на лице двухсторонний, но ассиметричный. Преобладание папул: фокальных, фолликулярных, мелких (диаметром 0,5-2,0 мм), конической формы, беловатого, желтого, розового цвета, чаще с минимальной воспалительной реакцией, местами сгруппированных, с чешуйками, гиперкератозом (шипиком), точечной везикулой или микропустулой на поверхности. Поражение органа слуха (аурикулярный демодекоз в области слухового прохода и барабанной перепонки); органа зрения (глазной демодекоз, демодекозный блефарит; блефароконъюнктивит, халазион). Ремиссия заболевания после использования местных или системных акарицидов, но не антибактериальных препаратов, обладающих противовоспалительным действием. Нередко демодекоз сопровождается наличием фолликулярных пустул. При этом дискутабельным остается вопрос: «Можно ли считать их наличие пустулезной формой демодекоза или это осложнение пиодермией данного паразитарного дерматоза?». В пользу второй точки зрения имеется ряд объективных доказательств. Нами неоднократно установлено, что при наличии чесоточных ходов, приуроченных к пустулам, чесоточные клещи покидают их, что указывает на неблагоприятное влияние гнойного экссудата на жизнедеятельность клещей [12, 13, 14]. Подтверждают этот факт и исследования зарубежных специалистов. Установлено, что при папуло-пустулезной розацеа за счет миграции клещей из высыпаний на коже демодекс значительно чаще выявляется в волосяных фолликулах ресниц [15]. А методом дерматоскопии пустул установлена минимальная регистрации в них «хвостов демодекса» [16]. При анализе содержимого пустул установлено два варианта микробно-паразитарного сообщества [17, 18]. Комедонэстрактором (размер петли 0,5х0,3 см или около 0,15-0,20 см2) выдавливали содержимого сально-волосяных фолликулов, приуроченных к папулам с микропустулами на поверхности и из сформировавшихся пустул. Препарат для микроскопии содержал материал 5-6 отжимов, что соответствовало площади около 1 см2. Для микроскопии на демодекс использовали авторский состав смеси, состоящий из 80% молочной кислоты и глицерина в соотношении 1:1 [19]. Для выявления бактериальной флоры мазки окрашивали 1% водным раствором метиленового синего. Учитывались лейкоцитарная реакция, характер и количество микрофлоры. При отсутствии клещей в пустулах забор материала осуществляли из рядом расположенных высыпаний (папулы, эритема с шелушением). При исследовании серозно-гнойного содержимого микропустул на поверхности фолликулярных папул выявлено от 6 до 9 клещей на 1 см2. При окраске метиленовым синим выявлялся незавершенный фагоцитоз кокковой флоры, определялись лейкоциты, число которых было умеренным (30-40) (рис. 1). Высыпания на коже пациентов были единичными, ассиметричными.
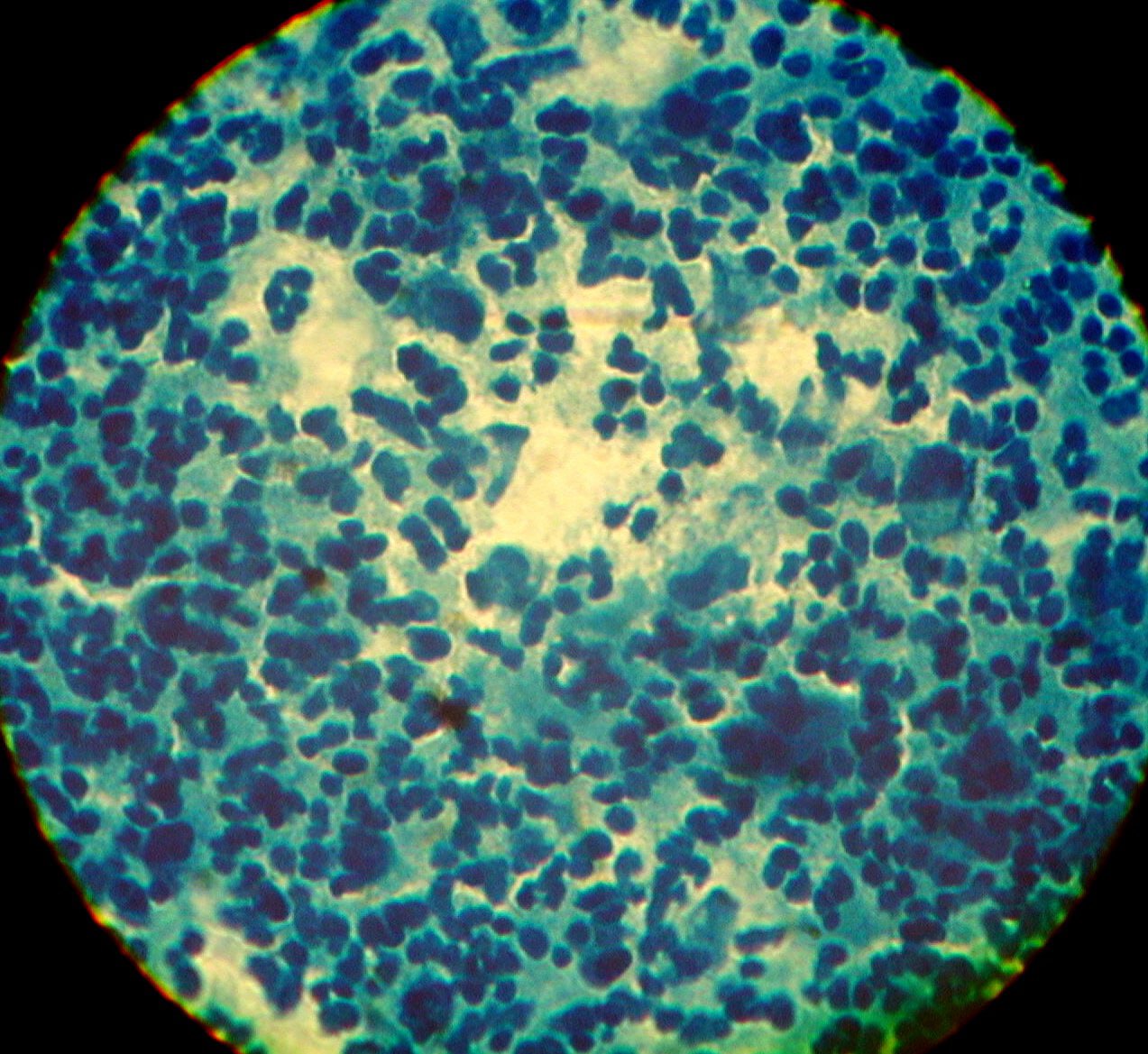
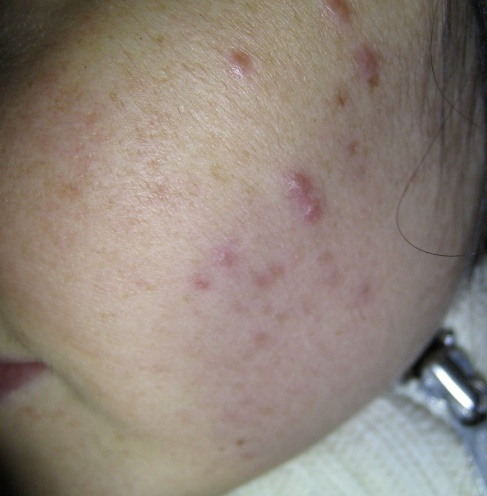
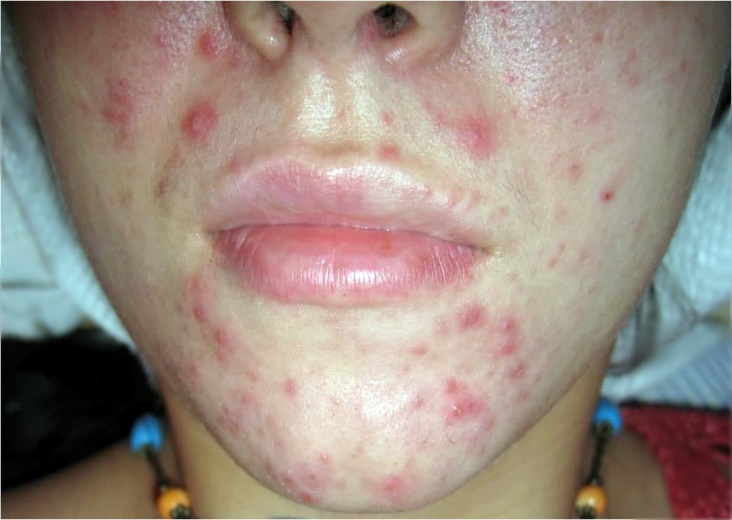
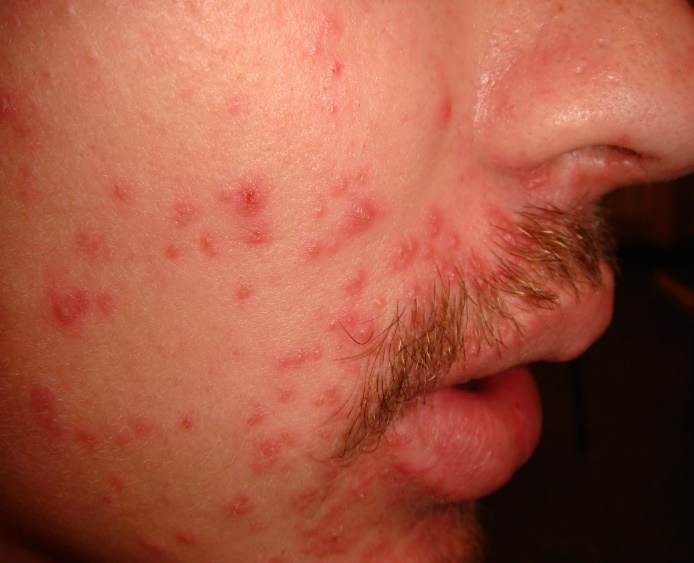
При исследовании препаратов, приготовленных при отжиме гноя из сформировавшихся пустул (рис. 2) демодекс либо отсутствовал, либо были единичные, чаще деформированные экземпляры. Бактериальная флора отсутствовала, фагоцитоз был завершенным, лейкоциты сплошь покрывали поле зрения. Демодекс обнаружен в материале отжима папул, расположенных рядом. Процесс у этих пациентов был распространенным, нередко наблюдался демодекозный блефарит. Полученные данные наглядно свидетельствуют, что при формировании гнойного экссудата клещи покидают инфицированный сально-волосяной фолликул, перенося на своем хитиновом покрове бактериальную флору, что способствует диссеминации процесса на коже с вовлечением в процесс органа зрения. Полученные данные позволяют считать пиодермию осложнением демодекоза, а не пустулезной формой заболевания. Метод дерматоскопии позволяет дать объективную характеристику полиморфизму высыпаний на коже пациента при демодекозе. Клинические манифестации нередко представлены фолликулярными папулами, в том числе с шипиками, микровезикулой, микропустулой на поверхности на поверхности (рис. 3). Отсутствие комедонов, телеангиоэктазий и шелушения исключало акне, розацеа и себорейный дерматит.
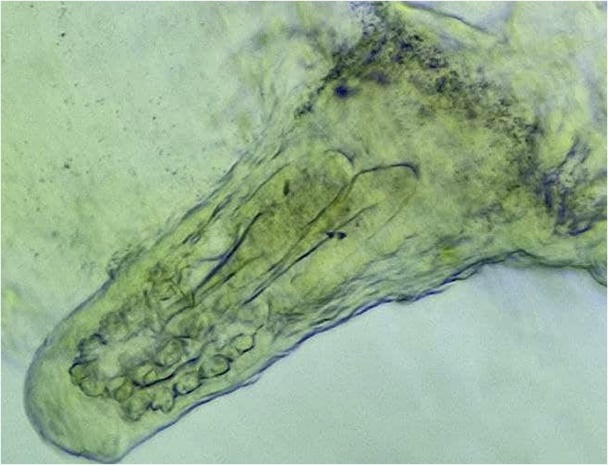
При наличии роговых пробок, приуроченных к фолликулярным папулам, их извлекали из фолликулов пинцетом, и микроскопировали полученный слепок (рис. 4).
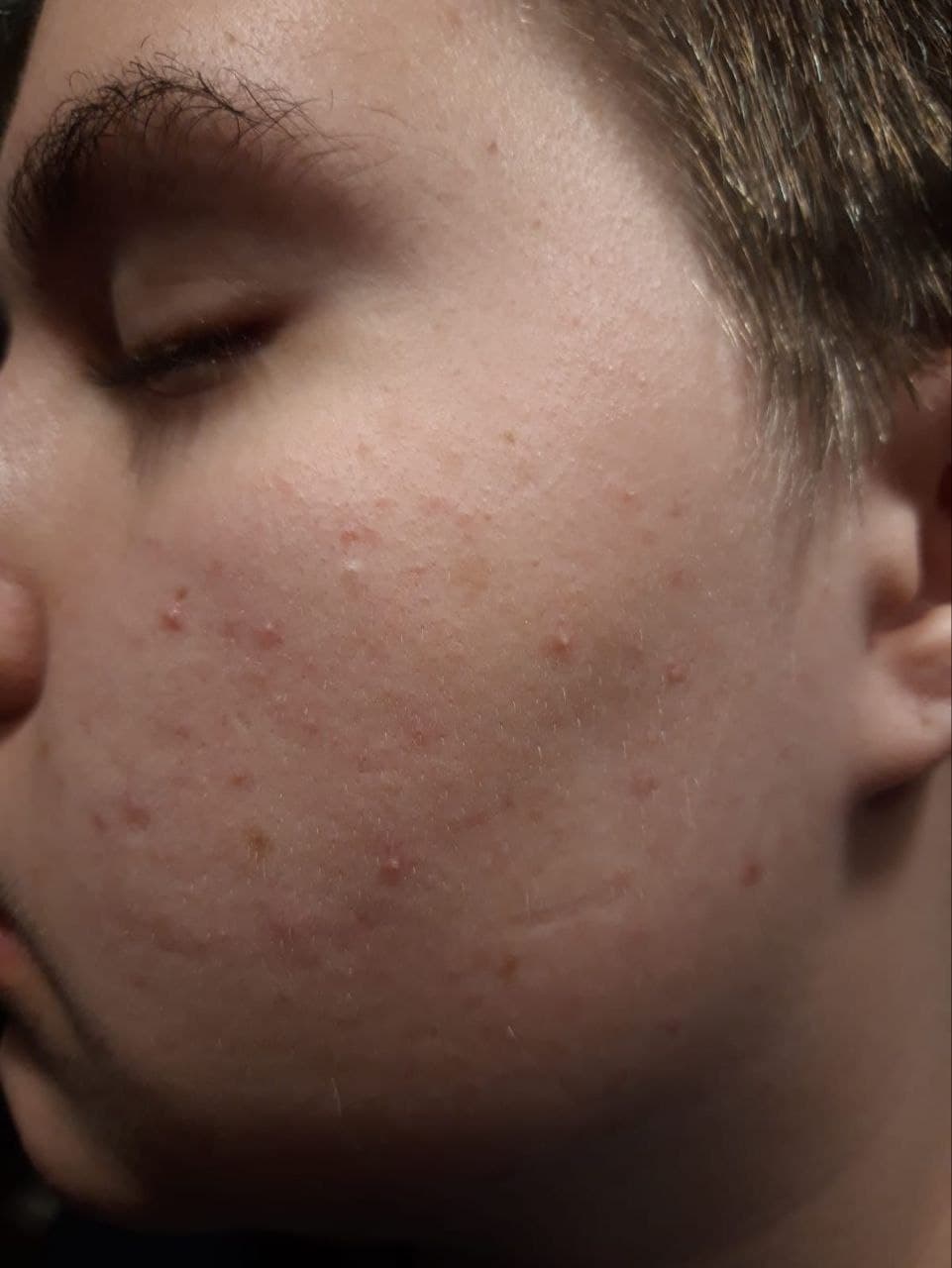
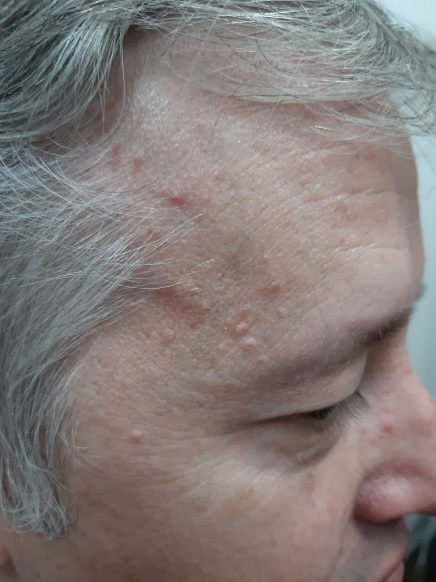
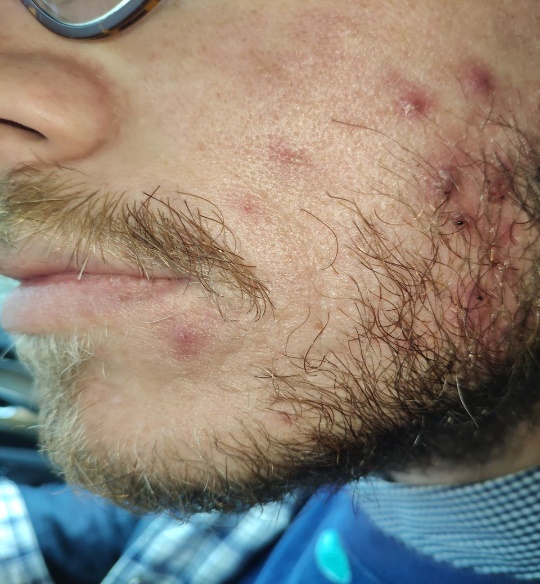
Более выраженная клиническая картина демодекоза наблюдалась у пациентов, использовавших маски с целью профилактики заражения коронавирусной инфекции (рис. 5). У данного контингента больных высыпания преобладали в нижней половине лица, нередко сопровождались зудом или небольшой болезненностью, были множественными с резко выраженным воспалительным компонентом. Папулы с фолликулярным гиперкератозом были единичными. Преобладали фокальные фолликулярные папулы ярко-красного цвета, диаметром (0,3-0,5 мм) с микропустулой на поверхности. Практически все пациенты имели также сформированные пустулы, содержащие густой желтого цвета гной. Комедоны и телеангиоэктазии отсутствовали. Практически все больные обращались к дерматологам/косметологам. Их лечили с диагнозами: демодекоз, поздние акне, розацеа, себорейный дерматит. При обнаружении клещей их число не учитывалось. В структуре назначаемых лекарственных средств лидировал таблетированный метронидазол и топические препараты с его содержанием. Эффект был кратковременным или отсутствовал.
Рисунок 5. Демодекоз, осложненный пиодермией, у пациентов, использовавших длительно маски с целью профилактики коронавирусной инфекции. В план лечения больных демодекозом, осложненным пиодермией, необходимо включать антипазитарные, антибактериальные и кератолитические лекарственные средства. Для получения выраженного терапевтического эффекта целесообразно выбирать препараты с учетом показаний в инструкциях по их медицинскому использованию.
Последовательность использования перечисленных препаратов также влияет на эффективность терапии и индивидуальна у каждого пациента с демодекозом. Если в клинической картине демодекоза, осложненного пиодермией. преобладают фолликулярные шиповидные папулы и папулы с микропустулой на поверхности, то перечисленные лекарственные средства целесообразно использовать следующим образом:
Дальнейшее лечение определяется с учетом динамики клинических манифестаций. Обычно антипаразитарные препараты больше не используются, учитывая, что клещи рода Demodex условно-патогенные представители микробиома. Лечение антибактериальным препаратом прекращается после разрешения пустул, а кератолитических средств – после исчезновения роговых пробок. Если в клинической картине демодекоза, осложненного пиодермией, преобладают сформировавшиеся пустулы и воспаленные фолликулярные папулы, то тактику использования антипаразитарных, антибактериальных и кератолитических препаратов следует изменить.
Обязательным условием после проведенной терапии является использование адекватных средств для ухода за кожей. Литература
| ||||||||||||||||||||