Блок умений уметь обозначать внешние ориентиры переднебоковой
 Скачать 5.15 Mb. Скачать 5.15 Mb.
|
|
1.– при подкожном панариции проксимальной фаланги 2-ого пальца; 2.– при подкожном панариции средней фаланги 3-его пальца; 3.– при подкожном панариции дистальной фаланги 4-ого пальца; 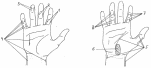 4.– при сухожильном панариции (тендовагините) 5-ого пальца, осложненном флегмоной пространства Пирогова-Парона; 4.– при сухожильном панариции (тендовагините) 5-ого пальца, осложненном флегмоной пространства Пирогова-Парона; 5.– при сухожильном панариции (тендовагините) 1-ого пальца, осложненном флегмоной пространства Пирогова-Парона; 6.– «запретная» зона Канавелла; 7.– при сухожильном панариции (тендовагините) 2-ого пальца; 8.– при сухожильном панариции (тендовагините) 4-ого пальца. Костный и суставной панариций обычно являются осложнением подкожной или сухожильной формы панариция. При панпанариции (пандактилите) часто приходится прибегать к ампутации фаланг пальца или всего пальца. 27. обосновывать и моделировать проводниковую анестезию на верхней конечности (по Оберсту-Лукашевичу, по Брауну-Усольцевой), определять возможные ошибки и осложнения; Проводниковую анестезию по Оберсту-Лукашевичу используют при выполнении оперативных вмешательств на средней или дистальной фаланге пальцев верхней конечности (вскрытие панарициев, экзартикуляция этих фаланг и т.д.). Характерной особенностью анестезии по Оберсту-Лукашевичу является наложение жгута у основания пальца (место наложения жгута не зависит от того, на средней, или на дистальной фаланге пальца выполняется операция), см. рис. 6.6.8. Жгут обеспечивает обескровливание пальца и препятствует распространению анестетика на пясть через комиссуральные отверстия. После обработки кисти антисептиком и наложения жгута осуществляют введение анестетика в двух точках, расположенных на задне-локтевой и задне-лучевой поверхности проксимальной фаланги пальца, дистальнее наложенного жгута. Для этого последовательно выполняют вкол иглой в этих точках, ориентируя иглу по направлению к костной основе (боковой поверхности проксимальной фаланги пальца). Продвижение иглы предваряется введением небольших порций анестетика. Вкол осуществляют до упора в фалангу, а затем оттягивают иглу в обратном направлении на 2 мм и вводят основную часть анестетика (2-3 мл). При обезболивании по Оберсту-Лукашевичу воздействию анестетика подвергаются ладонные и тыльные собственно пальцевые нервы. 28. обозначать проекции доступов к подключичному сосудисто-нервному пучку (по Петровскому, по Джанелидзе), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов, уровень перевязки артерии), определять возможные ошибки и осложнения; д 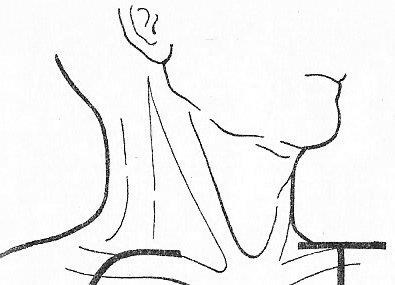 оступами к подключичному сосудисто-нервному пучку являются дугообразный доступ Джанелидзе и Тобразный доступ Петровского. оступами к подключичному сосудисто-нервному пучку являются дугообразный доступ Джанелидзе и Тобразный доступ Петровского. Положение пациента: на спине, его рука со стороны проведения вмешательства должна быть отведена в сторону и оттянута кверху. Доступ Джанелидзе начинают по верхнему краю ключицы, на 2 см кнаружи от ключично-грудинного сочленения, проводят его в поперечном направлении к клювовидному отростку лопатки, а затем продолжают вниз, параллельно дельтовидно-грудной борозде. Доступ Петровского состоит из двух частей: горизонтальная часть доступа (10-12 см) проходит по верхнему краю ключицы, вертикальная часть доступа (5-6 см) опускается вниз от середины горизонтальной части. В обоих случаях ключицу перепиливают или резецируют. Компоненты подключичного сосудисто-нервного пучка располагаются в следующей последовательности (снизу – вверх, спереди – назад, изнутри – наружу): 1) подключичная вена; 2) подключичная артерия; 3) латеральный пучок плечевого сплетения. С целью сохранности коллатерального кровотока перевязывать подключичную артерию желательно на 1 см дистальнее отхождения щито-шейного ствола. 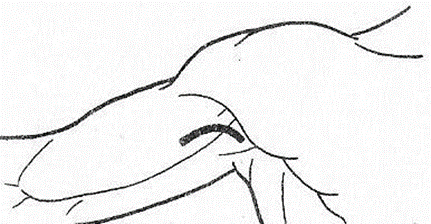 29. обозначать проекции доступов к подмышечному сосудисто-нервному пучку (по Пирогову, Лисфранку, Лангенбеку), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов, уровень перевязки артерии), определять возможные ошибки и осложнения; 29. обозначать проекции доступов к подмышечному сосудисто-нервному пучку (по Пирогову, Лисфранку, Лангенбеку), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов, уровень перевязки артерии), определять возможные ошибки и осложнения; Доступ Пирогова к подмышечному сосудисто-нервному пучку. Обнажение подмышечного сосудисто-нервного пучка осуществляется с учетом проекционной линии подмышечной артерии. Пациент лежит на спине, под лопатку подкладывают валик, рука отведена под прямым углом. Наибольшей популярностью пользуется проекционная линия Пирогова, проводимая по переднему краю волосяного покрова подмышечной ямки (рис. 6.4.8). При отсутствии волосяного покрова можно использовать проекционную линию Лисфранка (проводимую между передней и средней третями ширины подмышечной ямки) или Лангенбека (проводимую как продолжение медиальной борозды двуглавой мышцы плеча в подмышечную ямку). Во избежание повреждения подмышечной вены разрез следует осуществлять на 1 см кпереди от проекционной линии. Синтопия компонентов подмышечного сосудисто-нервного пучка описана выше (в главе «Топографическая анатомия надплечья и плеча»). С целью сохранности коллатерального кровотока перевязывать подмышечную артерию следует выше (проксимальнее) отхождения от нее подлопаточной артерии (рис. 6.4.10). 30. обозначать проекции доступов к плечевому сосудисто-нервному пучку (в верхней, средней и нижней трети плеча), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов, уровень перевязки артерии), определять возможные ошибки и осложнения; Доступ к плечевому сосудисто-нервному пучку (в верхней, средней или нижней трети плеча) осуществляется с учетом проекционной линии, проводимой по медиальной борозде двуглавой мышцы плеча. Для того чтобы не повредить основную вену и медиальный кожный нерв предплечья, располагающиеся в этой борозде, разрез проводят параллельно проекционной линии, отступив на 1 см кнаружи от нее (с учетом выпуклости бицепса – кпереди), см рис. 6.4.9. Пациент при этом лежит на спине, верхняя конечность отведена в сторону. В процессе доступа рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, по желобоватому зонду вскрывают собственную фасцию, образующую футляр для двуглавой мышцы плеча (саму мышцу после этого смещают в латеральном направлении), затем рассекают заднюю стенку футляра двуглавой мышцы, обнажая при этом основной сосудисто-нервный пучок плеча. В верхней трети плеча кнаружи от плечевой артерии располагается срединный нерв, кнутри от нее – локтевой нерв. В средней трети плеча срединный нерв пересекает плечевую артерию, располагаясь спереди от нее. В нижней трети плеча срединный нерв занимает медиальное положение по отношению к плечевой артерии. 31. обозначать проекцию доступа к лучевому нерву на плече, обосновывать этот доступ (в т.ч. - интерпретировать особенности послойного строения тканей, топографической анатомии плече-мышечного канала), определять возможные ошибки и осложнения; Д 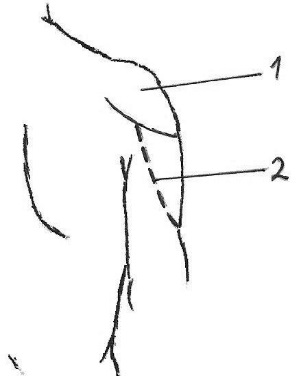 оступ к лучевому нерву и глубокой артерии плеча (в средней трети плеча) осуществляется по проекционной линии, соединяющей середину заднего края дельтовидной мышцы с точкой, расположенной между нижней и средней третью латеральной борозды двуглавой мышцы плеча (рис. 6.4.11). Пациент лежит на животе, рука отведена в сторону. Послойно рассекаются: кожа с подкожной клетчаткой и элементами поверхностной фасции, собственная фасция. Головки трехглавой мышцы плеча разъединяют тупым способом. Рис. 6.4.11. Доступ к лучевому нерву на плече: 1.– дельтовидная мышца; 2.– проекционная линия доступа к лучевому нерву. оступ к лучевому нерву и глубокой артерии плеча (в средней трети плеча) осуществляется по проекционной линии, соединяющей середину заднего края дельтовидной мышцы с точкой, расположенной между нижней и средней третью латеральной борозды двуглавой мышцы плеча (рис. 6.4.11). Пациент лежит на животе, рука отведена в сторону. Послойно рассекаются: кожа с подкожной клетчаткой и элементами поверхностной фасции, собственная фасция. Головки трехглавой мышцы плеча разъединяют тупым способом. Рис. 6.4.11. Доступ к лучевому нерву на плече: 1.– дельтовидная мышца; 2.– проекционная линия доступа к лучевому нерву. 32. обозначать проекцию доступа к основному сосудисто-нервному пучку локтя, обосновывать этот доступ (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов), обосновывать сохранение коллатерального кровотока за счет rete cubiti, определять возможные ошибки и осложнения; Доступ к основному сосудисто-нервному пучку локтя осуществляется по проекционной линии, соединяющей точку, расположенную на 2 см выше медиального надмыщелка плеча, с серединой локтевой ямки. Середина разреза должна соответствовать середине локтевого сгиба (рис. 6.5.5). Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию и (по желобоватому зонду) дополнительное сухожилие двуглавой мышцы плеча (апоневроз Пирогова). Признаком апоневроза Пирогова является характерное направление волокон, которые отходят от основного сухожилия бицепса вниз и кнутри. В основном сосудисто-нервном пучке локтя срединный нерв занимает медиальное положение по отношению к плечевой артерии (артерии локтевого сгиба). 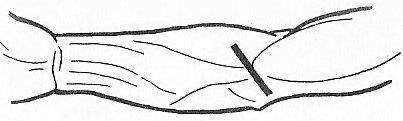 Рис. 6.5.5. Доступ к основному сосудисто-нервному пучку локтя. 33. обозначать проекции доступов к лучевому сосудисто-нервному пучку (в верхней, средней и нижней трети предплечья), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов), определять возможные ошибки и осложнения; Обнажение лучевого сосудисто-нервного пучка (в средней или нижней трети предплечья) осуществляется по проекционной линии Пирогова, соединяющей середину локтевого сгиба с шиловидным отростком лучевой кости (пульсационной точкой лучевой артерии), см. рис. 6.5.6. Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию (по желобоватому зонду). Мышцы (в нижней трети предплечья – их сухожилия) смещают в ту сторону, с которой они ограничивают лучевую борозду. Таким образом, кнаружи смещается плечелучевая мышца, кнутри – лучевой сгибатель кисти. В средней трети предплечья кнаружи от лучевой артерии располагается поверхностная ветвь лучевого нерва. В нижней трети предплечья этого нерва нет рядом с артерией, так как он выходит в подкожную клетчатку.  А Б Рис. 6.5.6. Доступы к лучевому сосудисто-нервному пучку на предплечье: А.– в средней трети; Б.– в нижней трети. 34. обозначать проекции доступов к локтевому сосудисто-нервному пучку (в верхней, средней и нижней трети предплечья), обосновывать эти доступы (в т.ч. - интерпретировать особенности послойного строения тканей, синтопию компонентов), определять возможные ошибки и осложнения;  Обнажение локтевого сосудисто-нервного пучка (в средней или нижней трети предплечья) осуществляется по проекционной линии Пирогова, соединяющей медиальный мыщелок плеча с гороховидной костью (рис. 6.5.7). Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию (по желобоватому зонду). Мышцы (в нижней трети предплечья – их сухожилия) смещают в ту сторону, с которой они ограничивают локтевую борозду. Таким образом, кнаружи смещается поверхностный сгибатель пальцев, кнутри – локтевой сгибатель кисти. Локтевой нерв занимает медиальное положение по отношению к локтевой артерии. Обнажение локтевого сосудисто-нервного пучка (в средней или нижней трети предплечья) осуществляется по проекционной линии Пирогова, соединяющей медиальный мыщелок плеча с гороховидной костью (рис. 6.5.7). Пациент лежит на спине, рука разогнута в локте и отведена в сторону. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, собственную фасцию (по желобоватому зонду). Мышцы (в нижней трети предплечья – их сухожилия) смещают в ту сторону, с которой они ограничивают локтевую борозду. Таким образом, кнаружи смещается поверхностный сгибатель пальцев, кнутри – локтевой сгибатель кисти. Локтевой нерв занимает медиальное положение по отношению к локтевой артерии. 3  5. обозначать проекцию доступа к поверхностной ладонной дуге (по Шевкуненко), обосновывать этот доступ (в т.ч. - интерпретировать особенности послойного строения тканей, особенности расположения и формирования этой дуги), определять возможные ошибки и осложнения; Доступ к поверхностной ладонной дуге Обнажение поверхностной ладонной дуги (по Шевкуненко) проводят по линии, соединяющей гороховидную кость с ладонно-пальцевой складкой 2-ого пальца (рис. 6.6.5). Кисть разогнута и находится в положении супинации. Середина разреза должна соответствовать середине пясти. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, ладонный апоневроз (по желобоватому зонду). Поверхностная ладонная дуга, являющаяся анастомозом между локтевой артерией (магистральным сосудом) и поверхностной ветвью лучевой артерии, находится в поверхностной (подапоневротической) клетчатке мезотенара. Вершина этой дуги обычно проецируется на проксимальную поперечную складку ладони. 5. обозначать проекцию доступа к поверхностной ладонной дуге (по Шевкуненко), обосновывать этот доступ (в т.ч. - интерпретировать особенности послойного строения тканей, особенности расположения и формирования этой дуги), определять возможные ошибки и осложнения; Доступ к поверхностной ладонной дуге Обнажение поверхностной ладонной дуги (по Шевкуненко) проводят по линии, соединяющей гороховидную кость с ладонно-пальцевой складкой 2-ого пальца (рис. 6.6.5). Кисть разогнута и находится в положении супинации. Середина разреза должна соответствовать середине пясти. Послойно рассекают кожу с подкожной клетчаткой и элементами поверхностной фасции, ладонный апоневроз (по желобоватому зонду). Поверхностная ладонная дуга, являющаяся анастомозом между локтевой артерией (магистральным сосудом) и поверхностной ветвью лучевой артерии, находится в поверхностной (подапоневротической) клетчатке мезотенара. Вершина этой дуги обычно проецируется на проксимальную поперечную складку ладони. Рис. 6.6.5. Обнажение поверхностной ладонной дуги (по Шевкуненко). 36. определять уровень разъединения тканей, обосновывать ампутации (экзартикуляции) на верхней конечности (в т.ч. – экзартикуляцию фаланг пальцев и пальцев кисти), подбирать инструменты; Ампутация фаланг и пальцев кисти 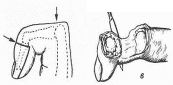 пользуются однолоскутным способом экзартикуляции, при котором единственный лоскут стараются выкраивать с ладонной поверхности пальца (кожа ладонной поверхности пальца более приспособлена для формирования культи). Разрез начинают с тыльной поверхности, на уровне соответствующего межфалангового или пястно-фалангового сустава (рис. 6.7.1). Рис. 6.7.1. Экзартикуляция ногтевой фаланги пальца кисти: а.– проекция межфаланговых щелей; в. – выкраивание лоскута с ладонной поверхности пальца. Для определения проекции межфаланговых суставов Шевкуненко предложил использовать углы сгиба между фалангами. Межсуставная щель между дистальной и средней фалангой пальца проецируется на 2 мм дистальнее угла сгиба между этими фалангами. Межсуставная щель между средней и проксимальной фалангой пальца проецируется на 4 мм дистальнее угла сгиба между этими фалангами. Межсуставная щель между проксимальной фалангой пальца и соответствующей пястной костью проецируется на 8 мм дистальнее угла сгиба между ними. При экзартикуляции всего пальца можно воспользоваться анестезией по Брауну-Усольцевой, при экзартикуляции одной или двух фаланг - анестезией по Оберсту-Лукашевичу 37. определять уровень разъединения тканей, обосновывать ампутации (экзартикуляции) на нижней конечности (в т.ч. – по Гаранжо, по Шарпу, в суставах Лисфранка и Шопара), подбирать инструменты. Уровнем ампутации считается уровень распила кости. В зависимости от способа рассечения кожных покровов ампутации делятся на круговые (циркулярные) и лоскутные. Лоскутные способы ампутаций моут быть одно- и двухлоскутными.  При однолоскутной ампутации (экзартикуляции) выкраивается один лоскут, при двухлоскутной – два При однолоскутной ампутации (экзартикуляции) выкраивается один лоскут, при двухлоскутной – дваПринципы ампутаций, выполняемых на нижней конечности При выполнении ампутаций на нижней конечности должны соблюдаться те же принципы, что и при ампутациях на верхней конечности. Рис. 6.7.2. Уровни проведения ампутаций стопы: 1.– по Пирогову; 2.– по Шопару; 3.– по Лисфранку; 4.– по Шарпу; 5.– по Гаранжо. При экзартикуляциях, выполняемых на стопе (по Гаранжо, в суставе Лисфранка, в суставе Шопара и др.), обычно пользуются Способ двухлоскутным с выкраиванием более длинного подошвенного лоскута и более короткого тыльного лоскута, Экзартикуляция по Гаранжо предусматривает вычленение пальцев стопы единым блоком (при их отморожении, размозжении или гангрене). Начинают экзартикуляцию по Гаранжо с разреза по подошвенно-пальцевой складке. Учитывая значительные размеры головки 1-ой плюсневой кости, от подошвенно-пальцевой складки большого пальца стопы отступают в дистальном направлении на 1,5-2 см (для того, чтобы иметь возможность укрыть подошвенным лоскутом эту головку). Вычленение в плюсно-фаланговых суставах осуществляют с тыльной стороны при максимальном сгибании пальцев стопы. Экзартикуляция по Лисфранку – это вычленение, выполняемое в предплюсно-плюсневом суставе. Сустав Лисфранка (предплюсно-плюсневый сустав) проецируется по поперечной линии, проводимой от середины медиального края стопы к бугристости 5-ой плюсневой кости. Это сложный сустав, в формировании которого принимают участие три клиновидные кости, кубовидная кость и пять плюсневых костей. Ключом к суставу называют связку, только после рассечения которой можно выполнить вычленение в этом суставе. Ключом к суставу Лисфранка является медиальная клиноплюсневая связка, натянутая между 1-ой клиновидной костью и 2-ой плюсневой костью. Ключом к клино-ладьевидному суставу являются кубовидно-ладьевидные связки (тыльная и подошвенная). Экзартикуляция по Шопару – это вычленение в поперечном суставе предплюсны. Поперечный сустав предплюсны состоит из двух суставов: таранноладьевидного и пяточно-кубовидного. Ключом к суставу Шопара является раздвоенная связка, натянутая между пяточной костью (с одной стороны), кубовидной и ладьевидной костьми (с другой стороны). Двухлоскутную ампутацию стопы по Шарпу выполняют на уровне плюсневых костей. Костно-пластическую ампутацию предложил Пирогов |
