ЗАКРЫТЫЙ ИНТРАМЕДУЛЛЯРНЫЙ ОСТЕОСИНТЕЗ БЕДРЕННОЙ И БОЛЬШЕБЕРЦОВОЙ КОСТЕЙ С ПРИМЕНЕНИЕМ СПИЦЕВЫХ ДИСТРАКТОРОВ. Челноков БИОС. Федерального агентства по здравоохранению и социальному развитию закрытый интрамедуллярный остеосинтез бедренной и большеберцовой костей
 Скачать 4.06 Mb. Скачать 4.06 Mb.
|
|
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ УЧРЕЖДЕНИЕ «УРАЛЬСКИЙ НАУЧНО-ИССЛЕДОВАТЕЛЬСКИЙ ИНСТИТУТ ТРАВМАТОЛОГИИ И ОРТОПЕДИИ им. В.Д.ЧАКЛИНА» ФЕДЕРАЛЬНОГО АГЕНТСТВА ПО ЗДРАВООХРАНЕНИЮ И СОЦИАЛЬНОМУ РАЗВИТИЮ
ЗАКРЫТЫЙ ИНТРАМЕДУЛЛЯРНЫЙ ОСТЕОСИНТЕЗ БЕДРЕННОЙ И БОЛЬШЕБЕРЦОВОЙ КОСТЕЙ С ПРИМЕНЕНИЕМ СПИЦЕВЫХ ДИСТРАКТОРОВ Пособие для врачей Екатеринбург 2005 АннотацияВ настоящем пособии для врачей представлена технология закрытого интрамедуллярного остеосинтеза с применением спицевых дистракторов в лечении пострадавших с переломами бедренной и большеберцовой костей. Представлены особенности техники операции при различных локализациях переломов. Пособие предназначено для травматологов-ортопедов, имеющих опыт применения чрескостного и закрытого интрамедуллярного остеосинтеза. Пособие составлено сотрудниками Уральского научно-исследовательского института травматологии и ортопедии им.В.Д.Чаклина кандидатом медицинских наук А. Н. Челноковым и младшим научным сотрудником А.Е.Виноградским. Организация-разработчик: Уральский научно-исследовательский институт травматологии и ортопедии им.В.Д.Чаклина. Директор института – заслуженный врач РФ, доктор медицинских наук А.И.Реутов. ВведениеВ лечении диафизарных переломов бедренной и большеберцовой костей в развитых странах доминирует закрытый интрамедуллярный остеосинтез с блокированием. Слабая распространенность этого метода в нашей стране обусловлена в основном тем, что для его применения необходимо сложное дополнительное оборудование – усилитель рентгеновского изображения, специальный тракционный стол, наборы инструментов и имплантатов. Специальные тракционные столы для таких операций дороги, громоздки; коррекция тяги во время операции требует вспомогательного персонала; их использование для пациентов с множественными травмами затруднительно, и часто невозможно у пациентов с ожирением [6], ротационное смещение 10 градусов и более при их использовании может достигать 50-60% случаев [5, 13, 14, 16, 17]. Эти негативные моменты побуждают к разработке и использованию других решений проблемы репозиции. Серийно выпускаемые репозиционные устройства (AO pinless fixator и AO femoral distractor) могут быть альтернативой тракционному столу. Однако устройства, использующие лишь два консольных стержня, очевидно непригодны при позднем поступлении больных, когда имеется значительная ретракция мышц, или при тугоподвижности отломков за счет начальных признаков сращения. Имеются сообщения об удачном применении других дистракционных приспособлений, что также говорит об актуальности данного направления [9, 10, 11]. Применение чрескостного остеосинтеза для предварительной фиксации и управления отломками, с последующим закрытым введением блокированного стержня для окончательной фиксации, позволяет суммировать достоинства обеих технологий и избежать их негативных моментов. В клинике травматологии Уральского НИИТО закрытый блокируемый интрамедуллярный остеосинтез длинных костей нижних конечностей с применением технологий чрескостного остеосинтеза используется с 2001 г. Показания и противопоказанияВ случаях тяжелой множественной и сочетанной травмы, при тяжелых открытых переломах первым этапом оптимален остеосинтез аппаратами внешней фиксации. Предпочтение следует отдавать конструкциям, требующим минимального времени наложения, в наименьшей степени затрудняющим доступ к поврежденному сегменту. Этим требованиям отвечают в первую очередь монолатеральные стержневые аппараты. Показанием к первичному закрытому интрамедуллярному остеосинтезу являются закрытые и относительно нетяжелые (I-IIБ по Каплану-Марковой или I-IIIA по Gustilo-Anderson) открытые переломы бедренной и большеберцовой костей [3, 4, 12]. После стабилизации состояния пострадавшего, а при открытых переломах – при благоприятном течении раневого процесса, целесообразно оценить возможность проведения вторичного закрытого интрамедуллярного остеосинтеза, т.е. замены аппарата внешней фиксации на интрамедуллярный стержень. Показания к конкретным разновидностям закрытого интрамедуллярного остеосинтеза будут рассмотрены ниже, в соответствующих разделах. Противопоказанием к закрытому интрамедуллярному остеосинтезу является гнойная инфекция поврежденного сегмента. К относительным противопоказаниям можно отнести незакрытые зоны роста у подростков. Предсуществующие деформации сегмента и имплантаты после перенесенных ранее операций (пластины, эндопротезы суставов) могут сделать интрамедуллярный остеосинтез крайне затруднительным или даже невозможным. К факторам, влияющим на принятие решения, кроме общего и местного статуса пациента, можно отнести наличие соответствующих навыков и опыта у хирургического персонала, доступность оборудования и имплантатов. Методы чрескостного и закрытого интрамедуллярного остеосинтеза не следует применять при отсутствии всех необходимых для них организационно-технических условий и подготовленного персонала. Материально-техническое обеспечение методаНабор деталей для остеосинтеза по Илизарову (регистрационный номер 81/823-53 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике). Рентгеновский аппарат (регистрационный номер 50/6 95/311 – 83 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике). аппарат рентгеновский (электронно-оптический преобразователь) Philips BV Pulsera (регистрационный номер 797.31.31 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике) Комплект гвоздей и винтов титановых для интрамедулярного блокирующего остеосинтеза диафизарных переломов большеберцовой кости и инструментов для установки – КГВтБбИО-"ЦИТО". Регистр. N 29/12060802/4970-03 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике) Комплект гвоздей и винтов титановых для интрамедулярного остеосинтеза диафизарных переломов бедренной кости и инструментов для их установки – КГБтБИО-"ЦИТО". Регистр. N 29/12060802/4969-03 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике) Имплантанты и инструменты для остеосинтеза производства фирмы ChM (регистрационный номер № 2003/1275 Государственного реестра РФ мед. изделий, разрешенных МЗ РФ для применения в медицинской практике) Описание методаПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКАКроме стандартного клинико-лабораторного обследования, направленного на установку диагноза и выявление тяжелой сопутствующей патологии, требующей неотложной коррекции до или во время остеосинтеза, для подготовки к закрытому интрамедуллярному остеосинтезу желательно выполнить два рентгеновских снимка симметричного неповрежденного сегмента с центрацией на суставные концы, расположив там или рентгеноконтрастную линейку, если она входит в набор для интрамедуллярного остеосинтеза, или рентгеноконтрастные ориентиры (по 2-3 инъекционных иглы или отрезка спиц), закрепив их лейкопластырем. Измерение расстояния между ними производится не по рентгенограмме, которая всегда имеет ту или иную степень увеличения, а на конечности, позволит подобрать имплантат соответствующей длины. Предоперационное планирование должно включать оценку длины и диаметра костномозгового канала, распространенность перелома в область суставных концов. Выбор диаметра имплантата определяется не только диаметром канала, но и комплекцией пациента. Так, при нестабильных по оси переломах без торцевого упора (спиральных, многооскольчатых, двойных) у пациентов даже молодого возраста (т.е. с узким костно-мозговым каналом), но крупного сложения, имеющих массу тела 80 и более кг, предпочтительнее использовать гвозди большего диаметра (12-13 мм), для чего необходимо выполнить минимальное рассверливание. Фрагментация зоны сужения костно-мозгового канала (истмуса) позволяет использовать гвозди большого диаметра и без рассверливания. ОБЕЗБОЛИВАНИЕВыбор метода обезболивания обусловлен тяжестью состояния пострадавшего, видом внескелетных повреждений при сочетанной травме, наличием и степенью тяжести шока, величиной кровопотери и состоянием гемодинамики. У пациентов в компенсированном состоянии оптимальным видом обезболивания для закрытого интрамедуллярного остеосинтеза является спинальная анестезия. У более тяжелых больных, в т.ч. при тяжелой сочетанной и множественной травме, когда наряду с остеосинтезом бедра и голени выполняются и другие хирургические вмешательства, целесообразен наркоз с искусственной вентиляцией легких. ТЕХНОЛОГИЯ АНТЕГРАДНОГО ЗАКРЫТОГО ИНТРАМЕДУЛЛЯРНОГО ОСТЕОСИНТЕЗА БЕДРА ПРИ ДИАФИЗАРНЫХ ПЕРЕЛОМАХ1Пациент укладывается на спину на плоском рентгенопрозрачном столе. Первым этапом устраняется ротационное смещение. Для этого вначале на экран усилителя рентгеновского изображения выводится прямая проекция проксимального отдела здорового бедра. Снимок выполняется в положении 0 градусов ротации конечности, что определяется по положению коленного сустава – его ось должна быть во фронтальной плоскости. Сделанный снимок здоровой конечности переводится на второй монитор рентгенотелевизионной установки, если используемая аппаратура это позволяет. Под проксимальный отдел бедра поврежденной конечности подкладывается деротационное приспособление, состоящее из двух шарнирно соединенных балок с отверстиями с распоркой между ними (рис. 1). Это приспособление и дистракторы, описанные ниже, собираются из стандартных компонентов, входящих в набор многоцелевых деталей для чрескостного остеосинтеза по Илизарову. Раскрывая бранши приспособления, необходимо добиться максимального совпадения рентгенологической картины проксимального отдела бедра с аналогичным изображением здоровой конечности (по контурам малого и большого вертелов, шейки бедра), сохраненным на соседнем мониторе. Положение, при котором контуры проксимальных отделов бедренных костей максимально схожи, фиксируется с помощью распорки.
рис. 1. Приспособление для деротации проксимального отдела бедра (А,Б – примеры фиксации бранш приспособления под различными углами, В – клинический пример использования) После этого вводится спица в центральный отломок. Она проводится по медиальному контуру бедренной кости в передне-заднем направлении над малым вертелом. Перед сверлением кости спицей необходимо убедиться с помощью усилителя рентгеновского изображения, что введенная спица оставит достаточно места для предстоящего введения интрамедуллярного гвоздя, поскольку сосудисто-нервные образования бедра остаются кнутри от спицы (рис. 2) и нет риска их повреждения.   рис. 2. Схема положения проксимальной спицы для наложения дистрактора. А – бедренные сосуды и нерв, Б – седалищный нерв. Вторая спица вводится во фронтальной плоскости через дистальный метафиз бедра. Таким образом, проксимальная спица находится в сагиттальной плоскости, а дистальная – во фронтальной, при этом оба отломка находятся в правильных ротационных взаимоотношениях. Это положение спиц необходимо сохранить при их фиксации в дистракторе. Последний состоит из двух бедренных дуг, соединенных тремя телескопическими стержнями, на концах которых находятся одноплоскостные шарниры из кронштейнов (рис. 3). Проксимальная дуга закреплена с наклоном для более близкого расположения к поверхности сегмента, чтобы не создавать препятствие для кондуктора. Если планируется антеградный остеосинтез, конечности придается положение приведения и внутренней ротации. Это положение закрепляется с помощью двух балок, присоединенных к дистальной опоре в виде «ножек». После обработки операционного поля и обкладывания стерильным бельем выполняется разрез кожи 1,5-2 см на расстоянии 6-8 см проксимальнее большого вертела на линии, являющейся продолжением оси бедренной кости по наружной поверхности бедра. С помощью костного шила-перфоратора под контролем усилителя рентгеновского изображения вскрывается костно-мозговой канал. 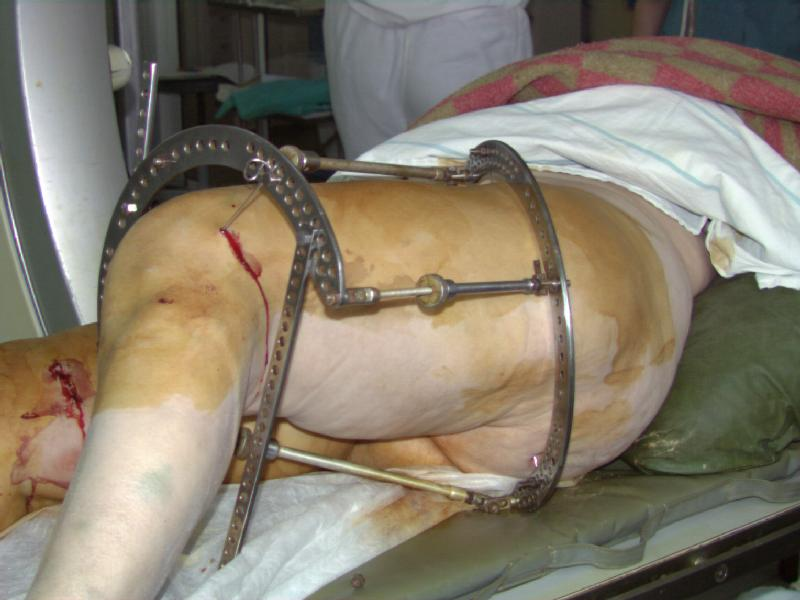 рис. 3. Вид бедра с наложенным дистрактором, состоящим из двух дуг, соединенных тремя телескопическими стержнями, на концах которых расположены одноплоскостные шарниры. Конечности придано положение приведения и внутренней ротации. При необходимости выполняется рассверливание костно-мозгового канала гибкими развертками до диаметра выбранного стержня. В канал вводится интрамедуллярный стержень. В случаях, когда используется бесканальный стержень, отсутствует проводник, существенно облегчающий введение стержня. Если полного сопоставления в дистракторе не произошло, для проведения стержня за линию перелома в дистальный отломок можно воспользоваться рукояткой кондуктора как рычагом, позволяющим направить стержень в сторону входа в канал на дистальном отломке. При сегментарных (двойных) переломах введение стержня в промежуточный отломок может вызвать большие затруднения. Для лучшего управления промежуточным отломком в него следует ввести спицу с упорной площадкой со стороны смещения, закрепить и натянуть ее в дополнительной дуге. Манипулируя ею под флюороскопическим контролем, можно сопоставить отломки и провести стержень. После введения стержня в промежуточный отломок эта спица становится препятствием для дальнейшего продвижения, поэтому ее следует удалить. После введения стержня, как правило, сначала выполняется введение дистальных запирающих винтов. После этого необходимо еще раз проконтролировать длину сегмента, оценив рентгенологическую картину области перелома на экране усилителя рентгеновского изображения. Если многооскольчатый характер перелома не позволяет сориентироваться по картине контактирующих отломков, следует выполнить рентгенографию с рентгеноконтрастными ориентирами с центрацией на суставные концы, убедившись, что луч перпендикулярен сегменту, с последующим прямым измерением длины по ориентирам. Если выявлено перерастяжение, необходимо снять дистракционное усилие в аппарате и выполнить сколачивание отломков, перемещая стержень проксимально. Если, наоборот, не восстановлена длина сегмента, можно дополнительно продвинуть стержень дистально, создав одновременно дополнительное растягивающее усилие в дистракторе. После убежденности в правильном восстановлении длины через кондуктор вводятся проксимальные винты. Как правило, следует запирать гвоздь статически. Первичное динамическое блокирование при свежих переломах не показано, поскольку даже в условиях торцевого упора существует риск раскалывания отломков под нагрузкой с последующим их телескопированием на стержне. ТЕХНОЛОГИЯ АНТЕГРАДНОГО ЗАКРЫТОГО ИНТРАМЕДУЛЛЯРНОГО ОСТЕОСИНТЕЗА БЕДРА ПРИ ПЕРЕЛОМАХ ДИСТАЛЬНОГО ОТДЕЛА БЕДРАПо нашему опыту, антеградный закрытый интрамедуллярный остеосинтез может быть успешно применен у пострадавших при повреждениях 33A* (метафизарных), 33C1.1 (T- и Y-образных с небольшим смещением), и особенно при 33C2 (с оскольчатым метафизарным компонентом) по классификации AO [1]. Минимальная длина дистального отломка, при которой выполним антеградный остеосинтез, определяется расстоянием от дистального конца стержня до наиболее проксимального из нижних винтов, которое различается у различных моделей гвоздей. 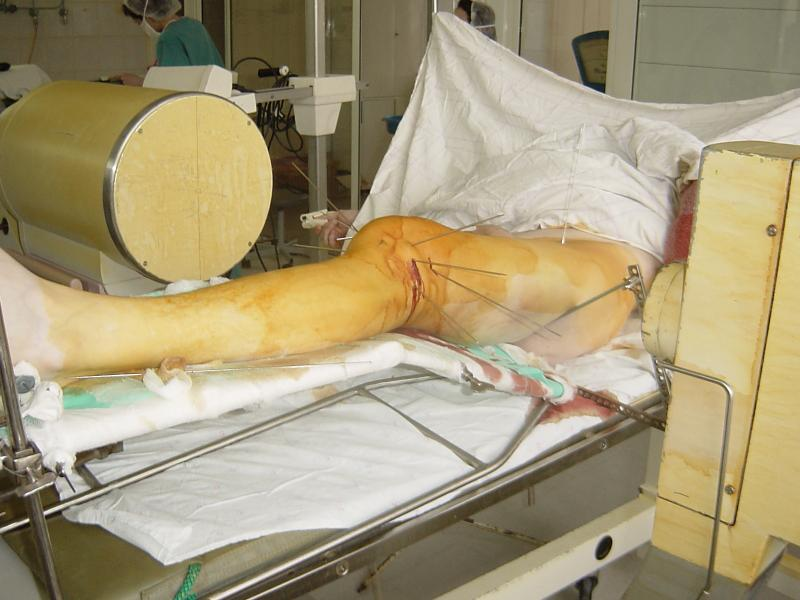 рис. 4. Вид конечности после закрытой репозиции дистального отломка бедренной кости. Особенностью этой операции является необходимость тщательной предварительной репозиции суставного конца бедренной кости, если он поврежден. Мыщелки бедренной кости при Т-образных переломах после закрытой репозиции под контролем усилителя рентгеновского изображения фиксируются встречно проведенными спицами с упорными площадками (рис. 4), которые закрепляются в опоре, размещаемой соосно типично запрокинутому кзади дистальному отломку, что позволяет управлять его положением во всех плоскостях. Возможности закрытого интрамедуллярного остеосинтеза представлены в следующем примере. Больной А., 22 лет, поступил в институт через неделю после автоаварии по поводу T-образного перелома дистального отдела бедренной кости и перелома надколенника без смещения (рис. 5). 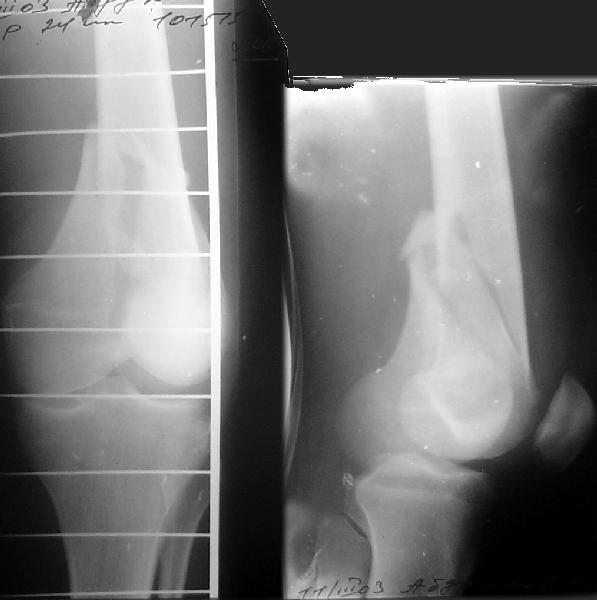 рис. 5. Рентгенограммы больного А. при поступлении. Т-образный перелом левого дистального отдела бедренной кости и перелом надколенника без смещения. В операционной была выполнена репозиция и временная фиксация отломков спицами с упорными площадками встречно (рис. 6). Выполнен закрытый интрамедуллярный остеосинтез бедра бесканальным гвоздем с дополнительной фиксацией метафиза компрессирующими винтами, введенными мимо гвоздя. Надколенник закрыто фиксирован винтами (рис. 7). 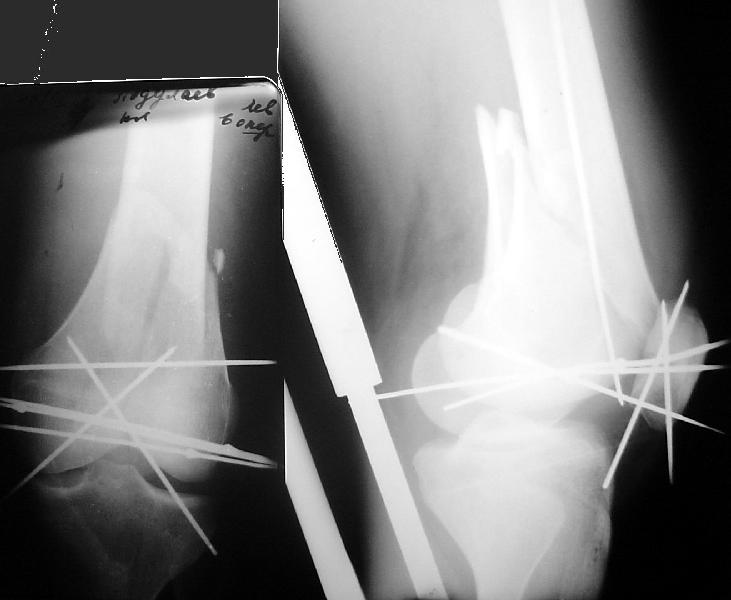 рис. 6. Интраоперационная рентгенограмма. Фиксация мыщелков и надколенника спицами. С первых суток после операции занимался лечебной физкультурой, отмечалось быстрое 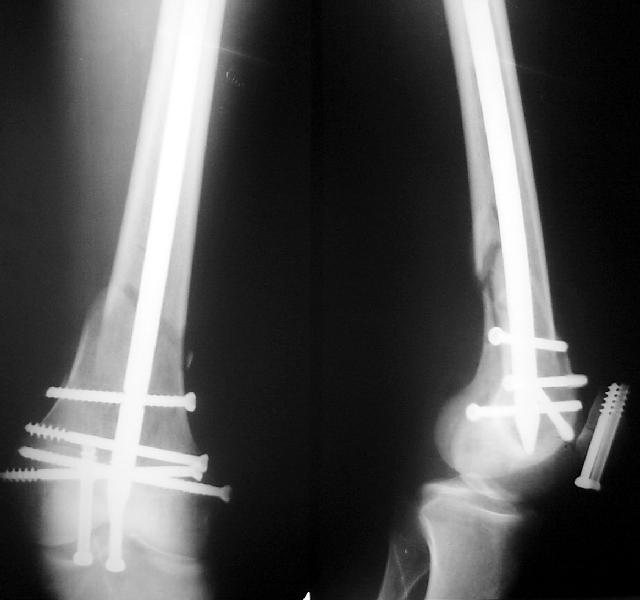 рис. 7. Послеоперационная рентгенограмма. Бедро фиксировано стержнем, в дистальный метафиз дополнительно введены два спонгиозных винта. Надколенник фиксирован винтами. восстановление безболезненных движений в коленном суставе (рис. 8). рис. 8. Ранняя функциональная реабилитация – через неделю после операции амплитуда движений в коленном суставе превышает 90 градусов. Безболезненная опороспособность конечности обеспечивается у таких больных к 3-4 неделе, что выразилось в том, что через 1 месяц после операции больной начал ходить с тростью, вопреки рекомендациям врача ходить с костылями. В дальнейшем прогрессировали признаки сращения, улучшилась функция коленного сустава (рис. 9).
|
 А |  Б 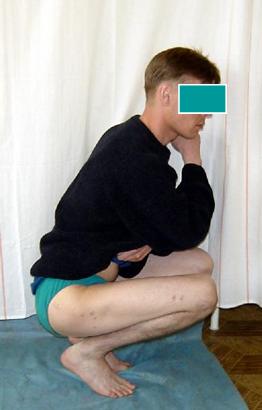 |
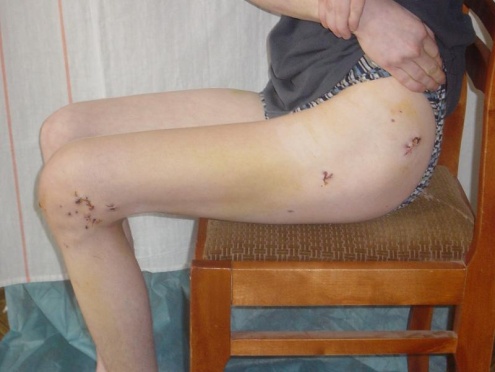
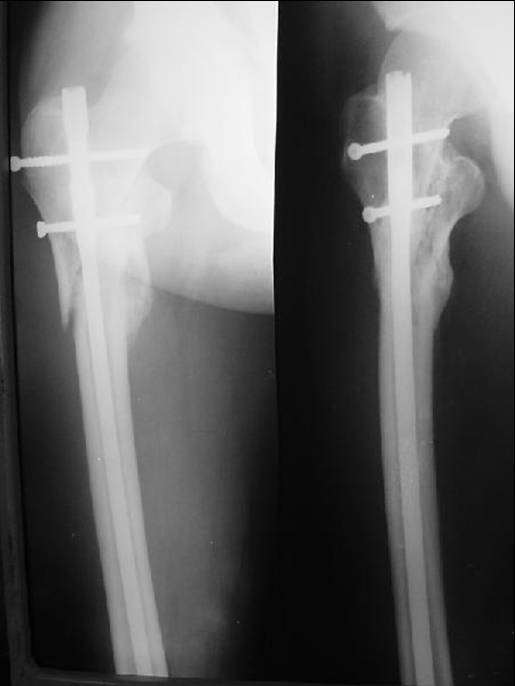
рис. 12. Рентгенологическая картина (А) и внешний вид (Б) пациента через 6 мес. после операции. Восстановлена опороспособность и функция конечности.
 | 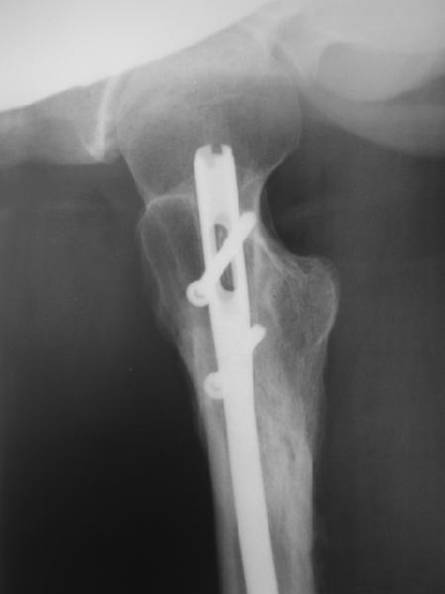 |
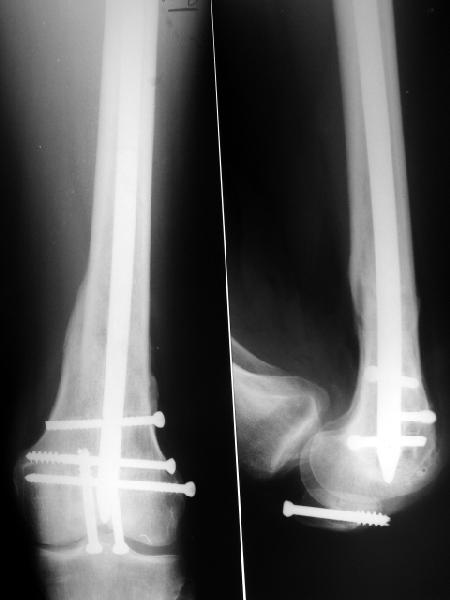
рис. 13. Рентгенологическая картина в срок 1 год после остеосинтеза. Сращение завершено.
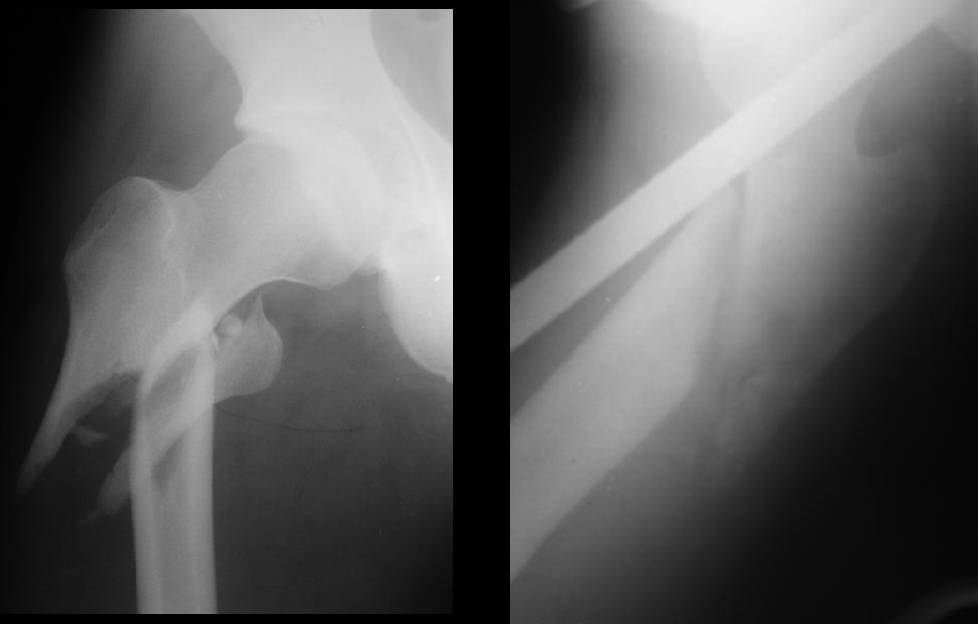
Если при предоперационном планировании выявляется, что в центральном отломке не удается разместить статический винт с фиксацией за обе стенки костно-мозговой полости, то есть перелом либо чересчур проксимальный, либо оскольчатый, стандартный гвоздь типа UFN с двумя проксимальными отверстиями не обеспечит фиксацию отломков, что приведет к варусному смещению фрагментов. Следует использовать фиксатор реконструкционного типа, с проксимальными блокирующими винтами, вводимыми под углом 125-135º в шейку и головку бедренной кости.
При остеосинтезе проксимального перелома бедра также используется спицевой дистрактор. Однако в этом случае проксимальная спица проводится в гребень подвздошной кости. Вкол производится в области передней верхней ости или на 10-20 мм проксимальнее, спица проводится в сагиттальной плоскости. Вторая спица проводится аналогично вышеописанному при диафизарных переломах. Дистрактор монтируется из тех же компонентов, при этом необходимо придать конечности положение приведения 30-40 градусов (рис. 14). После дистракции и восстановления длины сегмента происходит устранение грубых смещений, в том числе и типичного варусного смещения отломков, возможно даже с гиперкоррекцией.
Далее производится разрез, длина которого зависит от конструкции используемого кондуктора и точки введения гвоздя. При использовании кондуктора с короткой втулкой, к которой крепится гвоздь, разрез приходится делать длиной 50-70 мм (рис. 15, А). Он может быть минимальным (15-20 мм) даже у тучных больных при использовании кондуктора с длиной втулки не менее 60-70 мм (рис. 15, Б). При введении гвоздя через более латеральную точку (верхушка большого вертела) можно также обойтись меньшим доступом, даже при использовании кондуктора с более короткой втулкой. Этой точкой введения следует пользоваться при введении модификаций проксимальных гвоздей с латеральным изгибом.
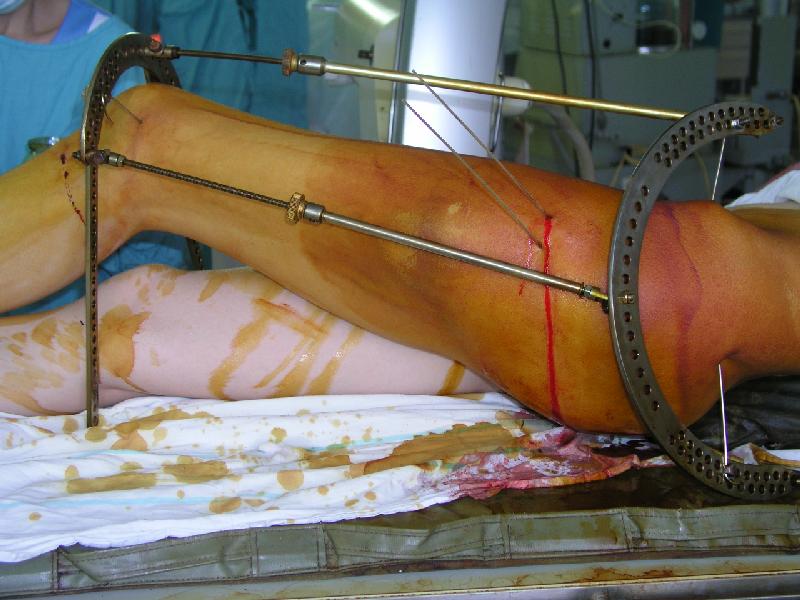
рис. 14. Дистрактор при переломе проксимального отдела бедренной кости. Верхняя спица проведена через гребень подвздошной кости. Поврежденная конечность приведена.
 А  |  Б  |
рис. 15. Схема, иллюстрирующая различные по величине хирургические доступы при использовании кондукторов разной конструкции:
А –кондуктор производства ChM, Польша, Б – кондуктор производства ФГУП «ЦИТО», Россия. Обозначена величина доступа.
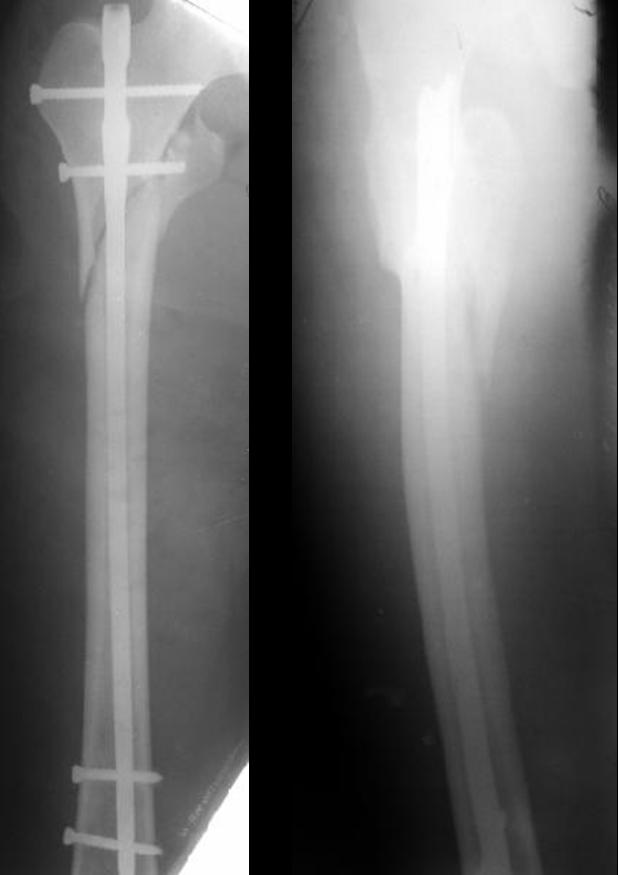
При многооскольчатом характере повреждения вертельной зоны может произойти смещение гвоздя кзади, то есть проксимальный конец гвоздя оказывается кзади от контура кости. Картина на прямой проекции не выявляет этого, и ситуация может остаться незамеченной и на боковой проекции из-за проецирования кондуктора на эту область. Винты при этом могут быть введены в головку бедра, и неправильное положение фиксатора выявляется только на послеоперационных рентгенограммах. Для предотвращения этой ситуации следует до введения гвоздя провести спицу в шейку бедра по ее заднему контуру параллельно ее оси, и убедиться по боковому снимку, что проводник или гвоздь (если используется бесканальный фиксатор), введен кпереди от спицы.
Дальнейшее введение фиксатора и запирающих винтов выполняются общепринятым образом.
ЗАКРЫТЫЙ ИНТРАМЕДУЛЛЯРНЫЙ ОСТЕОСИНТЕЗ БОЛЬШЕБЕРЦОВОЙ КОСТИ
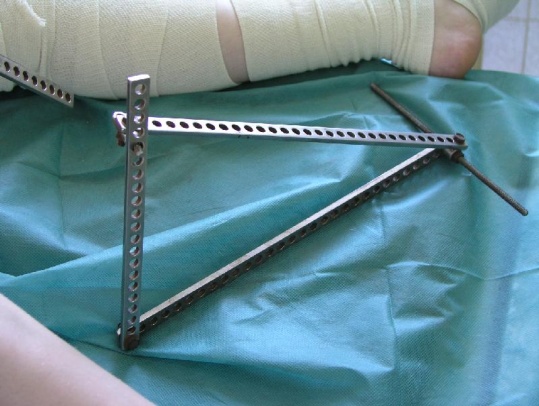
Остеосинтез проводится также на плоском рентгенопрозрачноом столе. Для закрытого интрамедуллярного остеосинтеза большеберцовой кости используется спицевой дистрактор, состоящий из стандартных деталей набора для остеосинтеза по Илизарову: полукольца проксимально и кольца дистально, соединенных тремя телескопическими стержнями. К крайним отверстиям проксимальной опоры вместе с телескопическими стержнями крепятся кронштейны с резьбовыми хвостовиками. К хвостовикам этих кронштейнов шарнирно крепится П-образная подставка из телескопических стержней и пластины с отверстиями (рис. 16). Регулируя высоту подставки, можно менять угол сгибания в коленном суставе.
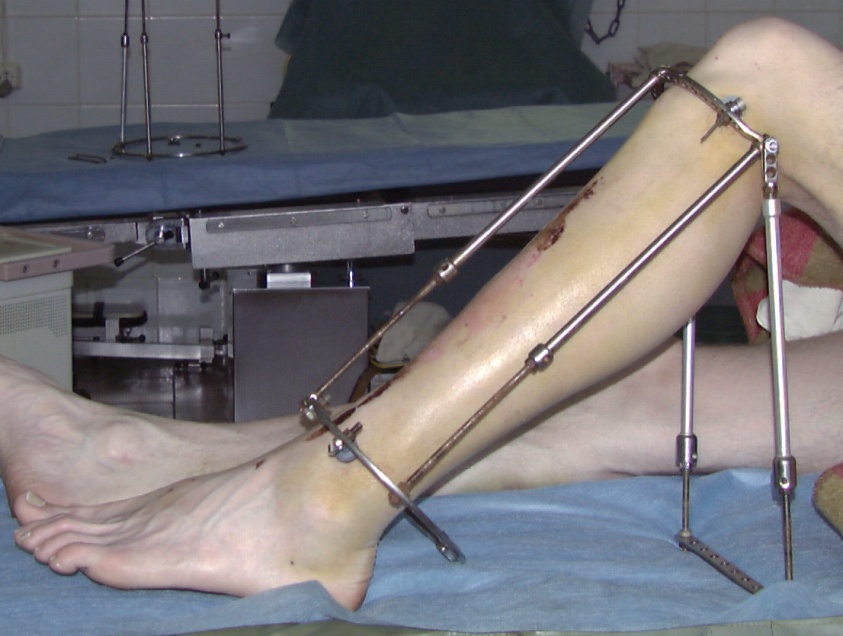
А

Б

рис. 16. Вид поврежденной голени после наложения спицевого дистрактора. А – опоры, соединенные телескопическими стержнями. Б – шарнирно закрепленная опора из телескопических стержней для изменения угла сгибания в коленном суставе.
Верхняя спица проводится в проксимальный метафиз большеберцовой кости во фронтальной плоскости ближе к заднему ее отделу, чтобы она оказалась кзади от гвоздя. Нижняя спица проводится в дистальный метафиз большеберцовой кости во фронтальной плоскости. При коротком дистальном отломке спицу лучше провести через блок таранной кости. Спицы закрепляются в описанном дистракторе и выполняется дистракция до перерастяжения 0,5 см.
После восстановления длины, конечности придается положение сгибания в коленном суставе под острым углом. После обработки операционного поля и обкладывания стерильным бельем выполняется разрез 1.5-2 см над уровне нижнего полюса надколенника, по медиальной стороне связки. Далее костным шилом формируется канал для стержня. Оптимальная точка входа располагается не на передней поверхности большеберцовой кости, а проксимальнее, на горизонтальной части эпиметафиза – переднем межмыщелковом поле [15] (рис. 17). Эта точка располагается внесиновиально на переднем крае большеберцовой кости.
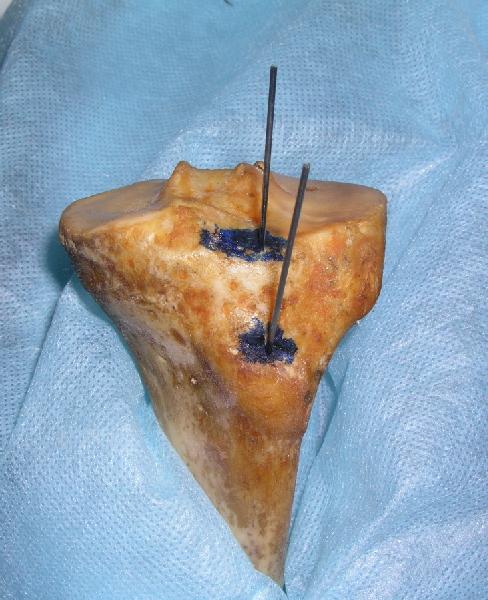
рис. 17. Оптимальная (А) и традиционная (Б) точки введения интрамедуллярного гвоздя в большеберцовую кость.
Далее гвоздем формируется канал в метафизе. После этого выполняется рассверливание костно-мозгового канала для обеспечения посадки гвоздя выбранного диаметра. Тонкие гвозди (8-9 мм) у взрослых, как правило, можно ввести без рассверливания. Однако такие гвозди имеют запирающие винты диаметром 3,9-4 мм, которые не обладают достаточной прочностью для ранней осевой нагрузки. Поэтому у взрослых, особенно крупного сложения, оптимально использовать гвозди большего диаметра (10-12 мм), с запирающими винтами диаметром 5-6 мм. Для их введения, как правило, необходимо минимальное рассверливание. Использование тонких гвоздей целесообразно лишь при поперечных переломах у молодых субъектов, имеющих маленький диаметр костно-мозговой полости, а также у больных субтильного сложения с низкой массой тела (менее 50-60 кг).
После рассверливания в канал вводится гвоздь. Как правило, грубые смещения устраняются в дистракторе, поэтому проведение гвоздя за линию перелома не вызывает трудностей. Направление гвоздя можно корректировать рукояткой-кондуктором; можно рукой оказать давление на отломок в области перелома; положением дистального отломка можно управлять, прикладывая усилие к стопе.
Фиксация околосуставных переломов большеберцовой кости блокируемым интрамедуллярным стержнем имеет особенности. При переломах проксимального отдела большеберцовой кости типичным является штыкообразное смещение после введения гвоздя – дистальный отломок смещается кзади до 1 см (рис. 18). Это обусловлено отклонением центрального отломка под действием четырехглавой мышцы, что приводит к формированию канала для гвоздя, направленного чрезмерно кзади, к задней стенке костно-мозговой полости.
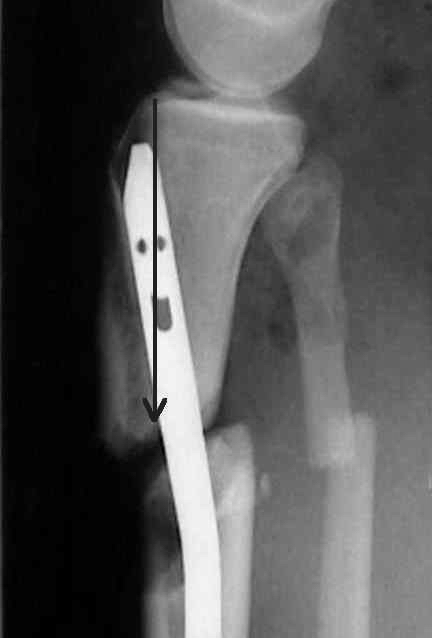
рис. 18. Картина типичного передне-заднего смещения при интрамедуллярном остеосинтезе проксимального отдела большеберцовой кости.
Решением проблемы репозиции при проксимальных переломах большеберцовой кости является использование методик и приемов чрескостного остеосинтеза.
Для управления коротким центральным отломком описанное дистракционно-репозиционное приспособление следует дополнить введением спицы непосредственно проксимальнее перелома – либо спицы-толкателя в передне-заднем направлении, либо спицы во фронтальной плоскости в передней части кости, кпереди от костно-мозгового канала, чтобы не препятствовать введению гвоздя. Вторая спица позволяет удержать отломок от запрокидывания с образованием угла, открытого кзади. Канал следует формировать максимально соосно большеберцовой кости, ближе к ее передней стенке, используя проксимальную точку введения (рис. 17, А).
Еще одним приемом, позволяющим избежать смещения при остеосинтезе проксимальных переломов, является использование отклоняющих винтов или спиц [2, 8]. Введенные винт или спица должны отклонить интрамедуллярный стержень в желаемом направлении, в частности, при переломах проксимального отдела, не давая гвоздю сместиться чрезмерно кзади, то есть они должны быть введены позади предполагаемого положения гвоздя. Использование спиц по нашему опыту предпочтительнее, так как нет риска заклинивания гвоздя при введении и раскалывания кости – при чрезмерном сужении канала для гвоздя спица не создает препятствия для его продвижения благодаря возможности ее изгиба, в то время как винт может не позволить провести гвоздь. Введение спиц (винтов) в сагиттальной плоскости помогает предотвратить отклонение в сторону вальгуса или варуса. Вид конечности с введенными отклоняющими спицами представлен на рис. 19. Как правило, после введения запирающих винтов заданное положение отломков сохраняется. Если все же предполагается тенденция к смещению отломков после удаления отклоняющих спиц, следует ввести винт рядом с гвоздем, который заменит удаляемую спицу. Вводимый уже при установленном фиксаторе, винт будет лишь фиксировать заданное положение, уже не создавая риска раскалывания кости.
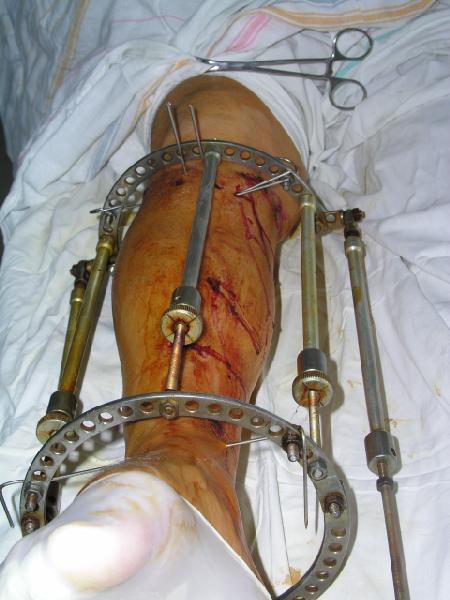

рис. 19. В проксимальный отломок большеберцовой кости введены отклоняющие спицы для предотвращения отклонения гвоздя во фронтальной (А) и сагиттальной (Б) плоскостях.
Представляем пример применения закрытого интрамедуллярного остеосинтеза при переломе большеберцовой кости в проксимальном отделе. Больная Д., 78 лет., поступила в клинику через 5 дней после травмы с переломом проксимального метадиафиза большеберцовой кости 42A2.1 на фоне остеопороза (рис. 20). Больной выполнен закрытый интрамедуллярный остеосинтез бесканальным фиксатором типа UTN с использованием отклоняющих спиц. Перед удалением отклоняющих спиц в дистальном отломке введены заменяющие их винты во фронтальной плоскости. Достигнуто восстановление оси и длины сегмента (рис. 21).
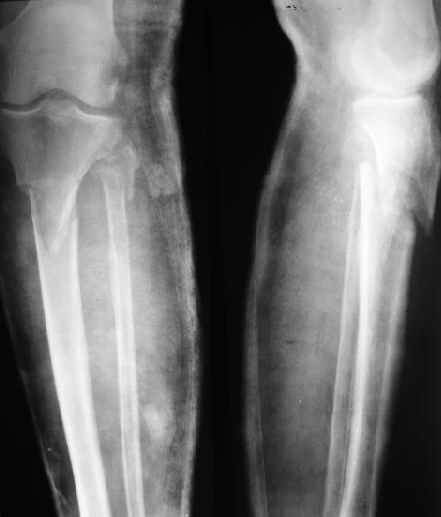
рис. 20. Рентгенограммы голени при поступлении в гипсовой повязке. Определяется перелом проксимального метадиафиза большеберцовой кости, подголовчатый перелом малоберцовой кости 42A2.1(3).
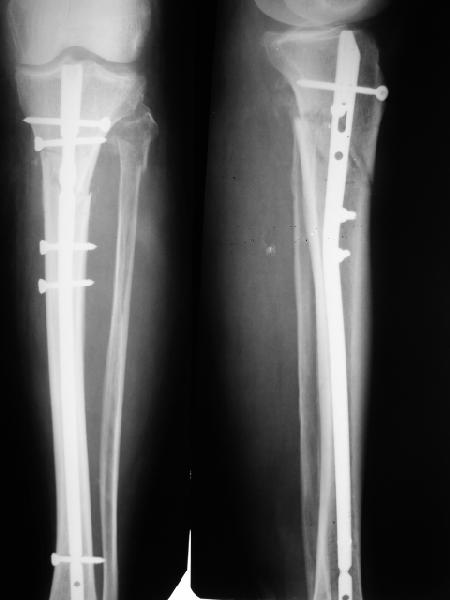
рис. 21. Послеоперационные рентгенограммы. Введенные в дистальный отломок винты препятствуют смещению дистального отломка кзади.
Стабилизация перелома у пожилой пациентки позволила обеспечить раннюю активизацию и функциональную реабилитацию. Опороспособность конечности была восстановлена к 3 месяцам с момента операции. В этот же срок выполнена динамизация фиксатора путем удаления статического винта из дистального конца гвоздя. Функциональные результаты к 1 году представлены на рис. 22. Рентгенологическая картина показана на рис. 23
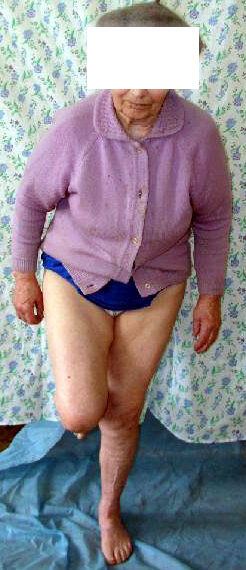 | 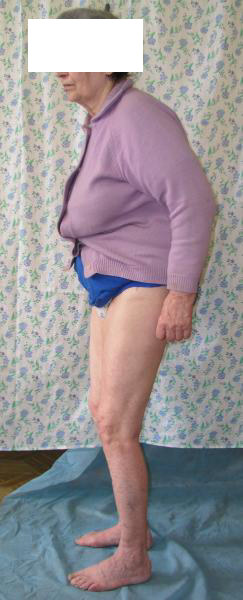 | 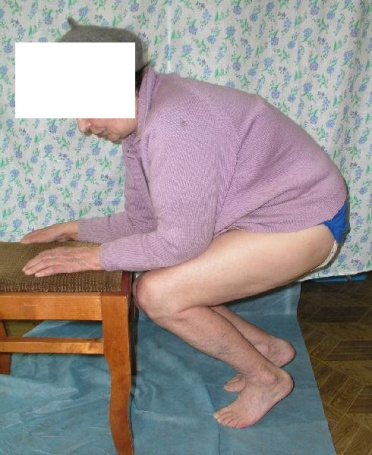 |
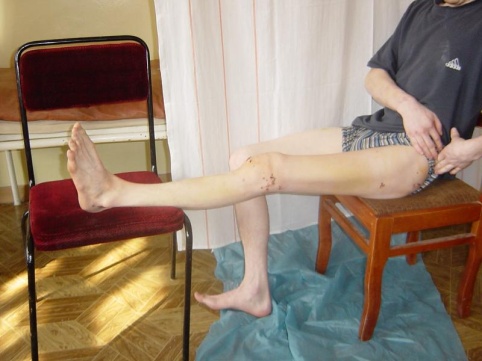
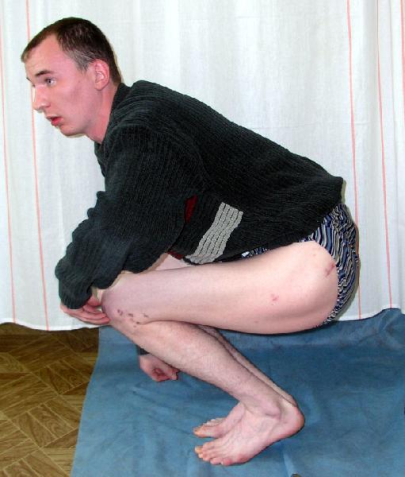
рис. 22. Функциональный результат пациентки после сращения перелома костей голени.
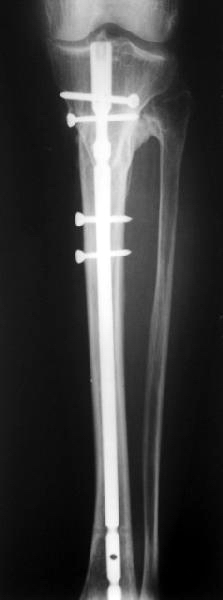
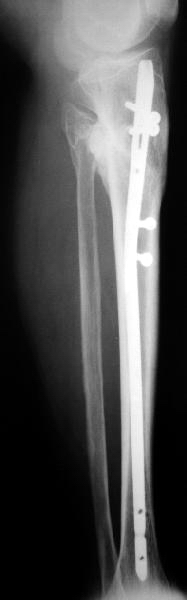
рис. 23. Рентгенологическая картина сращения к 1 году после остеосинтеза.
ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД


Основными задачами послеоперационного периода являются ранняя мобилизация больного, восстановление движений в смежных суставах и опороспособности конечности. Сроки мобилизации больных с сочетанной и множественной травмой определяются течением доминирующих повреждений. Больные с изолированными переломами могут быть подняты на ноги с костылями с первого дня после операции, с рекомендацией частично нагружать поврежденную конечность.
Сроки полной нагрузки зависят от диаметра запирающих винтов. При использовании винтов диаметром 4-5 мм неограниченная нагрузка с первых дней после остеосинтеза допустима только при наличии торцевого упора отломков, а при спиральных и многооскольчатых переломах – через 6-8 недель. Более ранняя нагрузка при нестабильном характере перелома, особенно у больных с массой тела 70-80 килограммов и более, приводит к перелому статических винтов и «самодинамизации» фиксатора. Если к этому моменту еще нет достаточно прочной костной спайки, продолжение осевой нагрузки приведет к укорочению сегмента, в редких случаях может произойти перфорация суставной поверхности дистальным концом гвоздя.
Проводится восстановительное лечение, ведущую роль среди которых играет лечебная физкультура под руководством методиста для восстановления функции смежных суставов и мышц поврежденного сегмента.
Быстрое восстановление безболезненной функции сегмента делает избыточными длительное медикаментозное лечение и аппаратную физиотерапию.
ОШИБКИ И Осложнения
При проведении спиц и стержней в проекции крупных сосудов и нервов возможно их повреждение. Для профилактики этого осложнения следует руководствоваться знанием анатомии сегмента, и не проводить фиксаторы в проекции этих образований.
Ошибкой является неправильный подбор длины фиксатора. Желательно подбирать фиксатор нужной длины по рентгенограммам симметричного сегмента с рентгеноконтрастной линейкой. Однако при двусторонних повреждениях эта методика неприменима. Необходимо иметь в операционной фиксаторы разных размеров на случай, если в ходе операции выявится, что предварительная оценка длины была неточна.
При несоответствии диаметра костно-мозгового канала и стержня может произойти раскалывание диафиза. Для предупреждения этого при первых признаках заклинивания стержня следует его извлечь и выполнить рассверливание канала до диаметра стержня.
Запирающий винт может быть введен мимо отверстия в стержне, что может снизить стабильность фиксации или привести к раскалыванию отломка. Для предупреждения этого необходимо контролировать положение винта при введении с помощью усилителя рентгеновского изображения, особенно при возникновении каких-то трудностей при его продвижении по каналу. Если винт заклинился, не следует пробивать его молотком.
При использовании тонких стержней без рассверливания может не обеспечиваться достаточная для сращения стабильность, что в редких случаях может привести к формированию ложного сустава. Для предупреждения такого исхода не следует использовать стержни, не соответствующие диаметру канала пациента; необходимо контролировать процесс заживления на этапных рентгенограммах. При отсутствии достаточных признаков консолидации к 2-3 месяцам надо выполнить динамизацию стержня удалением статического винта, а при отсутствии сращения к 6-8 месяцам – выполнить реостеосинтез с рассверливанием стержнем большего диаметра.
При использовании чрезмерно длинных винтов в дистальном отделе бедра возможно раздражение разгибательного аппарата, что может препятствовать нормальной функции коленного сустава. Если в силу каких-то обстоятельств такая ситуация все-таки выявлена, такой винт следует удалить максимально рано.
Эффект от внедрения
Описанные технологии применены в лечении 148 больных с переломами бедренной кости, 133 больных с переломами большеберцовой кости. Использование спицевых дистракторов позволило полностью отказаться от использования тракционного стола, что позволило избежать проблем, обусловленных сдавлением промежности (невритов n. pudendus, пролежней); переломов шейки бедра при введении стержня.
Использование дистрактора позволяет обойтись без ассистентов, то есть высвободить врачебный персонал. Состав стерильной хирургической бригады в 86% случаев включал лишь оператора и операционную сестру.
Описанные варианты применения дистракторов при околосуставных переломах позволили расширить границы применимости методики и успешно выполнить закрытый интрамедуллярный остеосинтез, не сопровождающийся ни обширными разрезами и скелетированием тканей в области сустава, ни сквозным их прошиванием спицами, что в сочетании со стабильной фиксацией создает условия для максимально ранней функциональной реабилитации. Применение отклоняющих спиц (винтов) в сочетании с приемами чрескостного остеосинтеза для управления положением отломков позволило достичь репозиции, избежать типичных смещений отломков и нежелательных отклонений в ходе операции,
Применение стержней большего диаметра (до 12 мм для большеберцовой кости, до 13 мм для бедренной), вводимых с минимальным рассверливанием, с запирающими винтами диаметром 6 мм, обеспечивает осевую устойчивость, достаточную для ранней осевой нагрузки при многооскольчатых, двойных и спиральных переломах. Больший диаметр запирающих винтов в сравнении с традиционно использующимися (4 мм для большеберцовой кости и 5 мм для бедренной) позволил избежать переломов винтов с последующим телескопированием отломков и укорочением сегмента, несмотря на отсутствие ограничений нагрузки у всех больных (35 – с переломами бедра и 27 – с переломами большеберцовой кости). В то же время, при использовании винтов 4 мм и 5 мм соответственно для большеберцовой и бедренной костей переломы винтов наблюдались у 17 из 54 больных с переломами бедра (31,5%) и 18 из 44 с переломами костей голени (40,1%), при которых не имелось осевой стабильности, обеспечиваемой не только фиксатором, но и упором отломков.
Литература
Мюллер, М.Е. Руководство по внутреннему остеосинтезу [Текст] / М.Е.Мюллер, Е.Альговер, Р.Шнейдер, Х.Виллинеггер. – Springer-Verlag. – Berlin, 1996.– 750 с.
Biewener, A. Intramedullare Nagelplatzierung mit perkutanen Kirschner-Drahten [Тext] / A.Biewener, R.Grass, M.Holch1, H.Zwipp // Unfallchir. – Vol.105, № 1. – P.65-70.
Bhandari, M. Treatment of open fractures of the shaft of the tibia [Тext] / M.Bhandari, G.H.Guyatt, M.F.Swiontkowski, E.H.Schemitsch // J.Bone Jt.Surg. (Br.) –2001. –Vol.83, № 1. – P.62-68.
Bonatus, T. Nonreamed locking intramedullary nailing for open fractures of the tibia [Тext] / T.Bonatus, S.A.Olson, S.Lee, M.W.Chapman // Clin.Orthop. – 1997. – № 339. – P.58–64.
Braten, M. Torsional deformity after intramedullary nailing of femoral shaft fractures. Measurement of anteversion angles in 110 patients [Тext] / M.Braten, T.Terjesen, I.Rossvoll // J.Bone Jt.Surg (Br.). – 1993. – Vol.75, № 5. – P.799-803.
Dahners, L.E. Technical notes on a radiolucent distractor for indirect reduction and intramedullary nailing [Тext] / L.E.Dahners // J.Orthop.Trauma. – 1998. – Vol.12, № 3. – P.219-220.
Henley, M.B. Treatment of type II, IIIA, and IIIB open fractures of the tibial shaft: a prospective comparison of unreamed interlocking intramedullary nails and half-pin external fixators [Тext] / M.B.Henley, J.R.Chapman, J.Agel, E.J.Harvey, A.M.Whorton, M.F.Swiontkowski //J.Orthop.Trauma. – 1998. – № 12. – P.1-7.
Krettek, C. The mechanical effect of blocking screws ("Poller screws") in stabilizing tibia fractures with short proximal or distal fragments after insertion of small-diameter intramedullary nails [Тext] / C.Krettek, T.Miclau, P.Schandelmaier, C.Stephan, U.Mohlmann, H.Tscherne //J.Orthop.Trauma. – 1999. – Vol.13. № 8. –P.550-553.
Moed, B.R. Intramedullary nailing of the tibia without a fracture table: the transfixion pin distractor technique [Тext] / B.R.Moed, J.T.Watson // J.Orthop.Trauma. – 1994. – Vol.8, № 3. – P.195-202.
Reynders, P. Unreamed intramedullary nailing of femoral shaft fractures using a traction device [Тext] / P.Reynders, P.L.Broos // Injury. – 1998. – Vol.29, № 1. – P.81-84.
Ryf, C. Pneumatic tourniquet as a repositioning aid in closed intramedullary nailing [Тext] / C.Ryf, G.A.Melcher, T.Ruedi // Unfallchir.– 1995. – Vol.98, № 12. – P.617-619.
Sanders, R. The treatment of open tibial shaft fractures using interlocked intramedullary nail without reaming. [Тext] / R.Sanders, I.Jersinovich, J.Anglen, T.DiPasquale, D.Jr.Herscovici // J.Orthop.Trauma – 1994. – № 8. – P.504–510.
Sim, E. Interlocking nailing of the femur - analysis of problems and errors based on 80 fractures [Тext] / E.Sim, K.Hocker // Unfallchirurg. – 1992 . – Vol.95. – № 12. – P.626-633.
Stephen, D.J. Femoral intramedullary nailing: comparison of fracture-table and manual traction. a prospective, randomized study [Тext] / D.J.Stephen, H.J.Kreder, E.H.Schemitsch, L.B.Conlan, L.Wild, M.D.McKee // J.Bone Jt.Surg. – 2002. – Vol.84-A. – № 9. –P.1514-1521.
Tornetta, P. 3rd. Intraarticular anatomic risks of tibial nailing [Тext] / P.3rd. Tornetta, J.Riina, J.Geller, W.Purban // J.Orthop.Trauma. –1999. – Vol.13. – № 4. – P.247-251.
Tornetta P. 3rd. Femoral torsion after interlocked nailing of unstable femoral fractures [Тext] / P.3rd Tornetta, G.Ritz, A.Kantor // J.Trauma. – 1995. – Vol.38. – № 2. – P.213-219.
Yang, K.H. Prevention of malrotation deformity in femoral shaft fracture [Тext] / K.H.Yang, D.Y.Han, J.S.Jahng, D.E.Shin, J.H.Park // J.Orthop.Trauma. – 1998. – Vol.12. – № 8. – P.558-562.
1 Пат.2250758 РФ, МПК 7 А 61 В 17/56. Способ закрытого интрамедуллярного остеосинтеза бедренной кости [Текст] / А.Н.Челноков, И.Л.Шлыков, А.Е.Виноградский, К.К.Стэльмах, А.П.Ким (РФ). – № 2003125921; заявлено 22. 08.2003; опубл.27.04.2005, бюл.12 // Изобретения. Полезные модели. – 2005. – № 12.


 А
А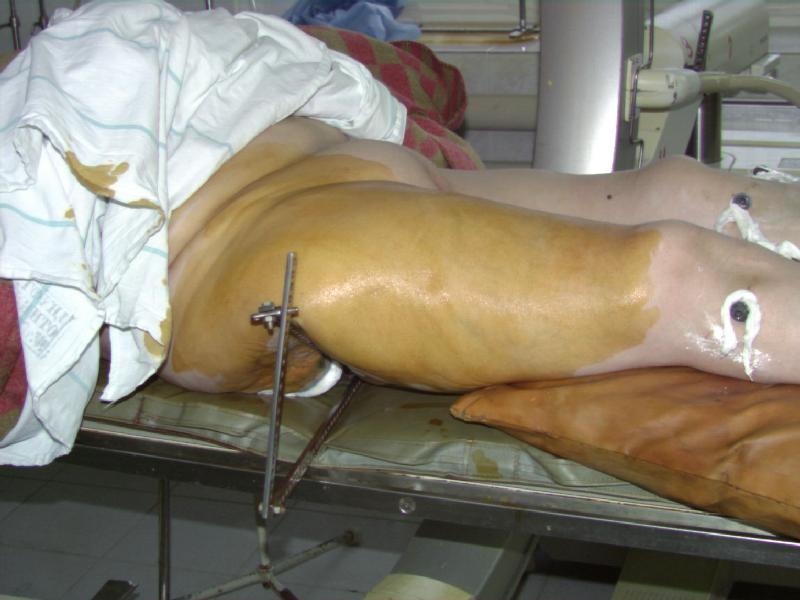 В
В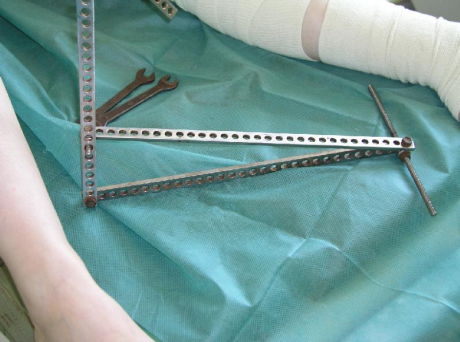 Б
Б