Финансовые проблемы хдравоохранения. эссе финанс проблемы. Финансовые проблемы медицинской организации Арсен Матвеевич Оганесов
 Скачать 73.15 Kb. Скачать 73.15 Kb.
|
|
Финансовые проблемы медицинской организации Арсен Матвеевич Оганесов Согласно статье 41 Конституции Российской Федерации, «Каждый имеет право на охрану здоровья и медицинскую помощь. Медицинская помощь в государственных и муниципальных учреждениях здравоохранения оказывается гражданам бесплатно за счет средств соответствующего бюджета, страховых взносов, других поступлений» [3]. Однако наличие фундаментальных проблем в здравоохранении не позволяет гражданам реализовывать это право в достаточном объеме. Государственной программой развития здравоохранения Российской Федерации здоровье граждан представляется в качестве социально-экономической категории, оно включается в национальное богатство страны и является неотъемлемым элементом трудового потенциала общества. Следовательно, на современном этапе развития решение проблем финансирования здравоохранения, создание условий для повышения качества и доступности медицинской помощи приобретает жизненно важное значение и с учетом демографической ситуации становится приоритетным направлением государственной политики в целях сохранения общества и обеспечения национальной безопасности. Учитывая актуальность этого направления, в рамках данного исследования были проанализированы современные проблемы финансирования национального здравоохранения и представлены новые методы финансирования и практические рекомендации по их применению. Основой государственной системы здравоохранения является принцип равенства при оказании медицинской помощи. Обеспечение географической доступности лечебно-профилактических учреждений, объективного времени ожидания медицинской помощи, ее достаточных объемов и уровня качества для всех возрастных групп населения требует существенных финансовых вложений в национальную систему охраны здоровья. Существует возрастной парадокс, который заключается в том, что затраты на оказание медицинской помощи людям в возрасте от 65 лет и старше составляют от 30 до 50 % общих расходов в здравоохранении [1]. Согласно международным критериям, население считается старым, если доля людей в возрасте 65 лет и старше составляет более 7 % всего населения. В Российской Федерации данный показатель в настоящее время превышает 12 % [5]. Старение населения влечет за собой повышение уровня заболеваемости и нетрудоспособности, а также снижение качества жизни, что в свою очередь приводит к возникновению проблем с трудовыми ресурсами (как количественных, так и качественных) и росту затрат в системе здравоохранения. Высокий уровень расходов обусловлен, главным образом, обращением к дорогостоящей стационарной помощи. В настоящее время соотношение объемов стационарной и амбулаторной помощи составляет 70 и 30 % соответственно и наряду с ростом затрат, обусловленным таким соотношением и влиянием возрастного парадокса, все более актуальным становится вопрос эффективности действующей системы оплаты медицинских услуг, особенно в условиях перехода на одноканальное финансирование. На Заседании президиума Госсовета «О задачах субъектов Российской Федерации по повышению доступности и качества медицинской помощи», проведенном в июле 2013 г., Президент отметил, что «…нужно смелее отказываться от неэффективных методов управления, когда средства направляются на содержание койко-мест» [2]. Поэтому наряду с изменениями в системе организации медицинской помощи, развитием стационарзамещающих технологий, профилактическими мерами и мерами социального характера, которые могут повлиять на затратность здравоохранения в сторону ее снижения, необходимо повсеместное внедрение в деятельность лечебно-профилактических учреждений принципов и моделей управления, направленных на результат. Ориентация на результат в оплате медицинских услуг может стать объективным условием повышения качества оказываемой помощи, потому что объем получаемых средств будет находиться в зависимости от количества качественно пролеченных людей, а не от количества посещений, койко-дней и т.п. Но стоит отметить, что даже самое рациональное использование имеющихся финансовых ресурсов не сможет решить проблему финансового дефицита. Российская Федерация относится к группе стран с неприоритетным типом здравоохранения в отличие от США и других развитых стран. Удельный вес государственных расходов на здравоохранение в объеме валового внутреннего продукта Российской Федерации оценивается на уровне 4 % [3]. Финансирование гарантированной государством медицинской помощи должно соответствовать ее объемам. При дефиците финансирования заявленные гарантии не могут быть обеспечены, что, с одной стороны, влечет за собой нарушение прав граждан, а с другой, вынуждает их доплачивать за медицинскую помощь из личных средств. Конечно, государственная медицина ориентирована на усредненные стандарты обслуживания населения, ее основные критерии – массовость, доступность, бесплатность. Система обязательного медицинского страхования в целом обеспечивает потребности населения в медицинской помощи в рамках этих стандартов и выполняет свою роль важного элемента социальной защиты граждан Российской Федерации [2]. Но, несмотря на всю консервативность отрасли, формирование рынка не могло обойти ее стороной. Рост доходов населения обусловил появление категории граждан, формирующих платежеспособный спрос на медицинские услуги более широкого спектра с высокой сервисной составляющей. Это служит интенсивному развитию платных услуг в здравоохранении. Оплата по факту оказания услуги в настоящее время является самой распространенной в деятельности учреждений, однако более выгодным за счет рискового характера представляется добровольное медицинское страхование. Добровольное медицинское страхование в большей или меньшей мере присутствует почти во всех развитых странах, главной особенностью зарубежной практики является то, что обе системы – добровольная и обязательная – образуют взаимодополняющую модель, которая позволяет обеспечить покрытие всех или почти всех рисков заболевания или его последствий [4]. Внедрение интегрированного страхового финансирования медицинских учреждений в практику отечественного здравоохранения позволит привлечь в отрасль средства предприятий и граждан через добровольное медицинское страхование, а для частных медицинских организаций будет являться стимулом к участию в государственной системе охраны здоровья. Суть данного подхода заключается в том, что медицинские услуги, гарантируемые государством, будут финансироваться за счет средств обязательного медицинского страхования, а сервисная составляющая и набор дополнительных услуг – за счет средств добровольного медицинского страхования. Для внедрения интегрированного страхового финансирования необходимо проведение ряда преобразований правового, организационного и информационно-ресурсного характера. Необходимы изменения на уровне законодательства с целью определения места добровольного медицинского страхования в системе финансирования национального здравоохранения, а также четкого разграничения сфер покрытия. В настоящее время человек, решивший получать медицинскую помощь в рамках добровольного медицинского страхования, платит дважды за одну и ту же услугу – сначала по обязательному медицинскому страхованию (платит либо государство, либо работодатель), потом по добровольному медицинскому страхованию (платит либо работодатель, либо сам застрахованный) [1]. Необходимо четкое определение базовой программы обязательного медицинского страхования, создание понятного перечня медицинских услуг, оказываемых гражданам бесплатно, чтобы исключить такое дублирование. Организационные преобразования связаны с изменением роли страховых медицинских организаций. В настоящее время они выступают в качестве посредника между Фондом обязательного медицинского страхования и медицинскими учреждениями, поэтому не заинтересованы в повышении качества оказываемой помощи, то есть так же как и лечебно-профилактические учреждения не ориентированы на результат. Изменения информационно-ресурсного характера должны быть связаны главным образом с повышением уровня информатизации здравоохранения. Создание единой электронной системы позволит лучше координировать действия лечебно-профилактических учреждений, страховых медицинских организаций, врачей и пациентов. Законом определено право граждан на выбор лечебного учреждения, врача и страховой медицинской организации. Чтобы это право не оставалось номинальным, у пациентов должен быть реальный выбор, в какое учреждение обратиться, поэтому государство должно быть заинтересовано в привлечении частной медицины к участию в оказании гарантированных медицинских услуг населению. В настоящее время, согласно данным российского мониторинга экономического положения и здоровья населения, в системе обязательного медицинского страхования работает всего 6 % частных медицинских организаций. Несмотря на то, что Федеральный закон «Об обязательном медицинском страховании» от 29 ноября 2010 года № 326-ФЗ позволяет частным медицинским организациям участвовать в системе обязательного медицинского страхования, в настоящее время они в этом не заинтересованы [1]. Как говорилось выше, российское здравоохранение должно стремиться к результативно-ориентированной модели осуществления своей деятельности. В целях реализации данного подхода предлагается ввести систему присвоения рейтинга медицинским учреждениям, как государственным, так и частным, на основе первоначальных параметров результативности (рисунок 1). 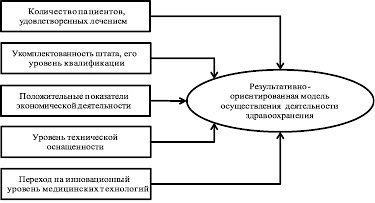 Рисунок 1. Система присвоения рейтинга медицинским учреждениям. Первоначальные параметры результативности для присвоения рейтинга медицинскому учреждению Присвоение определенного рейтинга будет являться конкурентным преимуществом медицинского учреждения в условиях свободного выбора пациентами организации, проводящей лечение. Кроме этого, целесообразно установить прямую зависимость между присвоенным рейтингом и объемами финансирования сверх установленных тарифов. Следует отметить, что дополнительные финансовые ресурсы предполагается направить на материальное стимулирование работников системы здравоохранения и формирование фондов развития, характер использования которых будут определяться самим учреждением. Материальное стимулирование будет являться основой роста эффективности деятельности, а также станет одной из предпосылок повышения привлекательности и престижности профессии медицинского работника. Лечебно-профилактические учреждения будут заинтересованы в высококвалифицированном персонале для поднятия своего рейтинга, а персонал будет заинтересован в получении высокооплачиваемого места работы. Рейтинговое финансирование позволит привлечь частные учреждения к участию в реализации программы государственных гарантий, которые в настоящее время не удовлетворены объемами финансирования, предлагаемыми системой обязательного медицинского страхования. Дополнительные ресурсы дадут возможность восполнить сумму недофинансирования, медицинские организации будут заинтересованы в привлечении пациентов и высоком уровне их удовлетворенности, а у населения появится возможность получать медицинскую помощь в любом учреждении системы здравоохранения. Адекватность использования полученных резервов развития в значительной степени зависит от уровня профессиональной подготовки управленческих кадров. В российском здравоохранении ставка сделана на управленцев с медицинским образованием, подавляющая часть которых не обладает подготовкой по менеджменту, а опыт развитых стран показывает, что наиболее успешной будет та медицинская организация, которую возглавляет профессиональный менеджер. С 2013 года российская медицина перешла на работу по новой схеме финансирования – одноканальной, когда все средства аккумулируются в Фонде обязательного медицинского страхования, а за счет средств бюджета обеспечивается приобретение дорогостоящего оборудования и капитальный ремонт. Данные изменения создают благоприятные условия для проведения мероприятий, направленных на решение современных проблем национального здравоохранения и совершенствование механизма финансового обеспечения отрасли. Опыт развитых стран показывает, что изменение демографической ситуации, возрастающие расходы в здравоохранении, социально-экономические изменения не позволяют государству полностью обеспечивать потребности населения в медицинской помощи высокого уровня технологий и сервиса. Внедрение интегрированной модели обязательного и добровольного страхования, а также системы присвоения рейтингов медицинским учреждениям позволит привлечь дополнительные финансовые ресурсы, повысит заинтересованность частных клиник, обеспечит рост качества медицинского обслуживания населения, что послужит стимулом для развития отрасли в целом. Список использованной литературы 1. Боткин О.И., Мирошкин Н.П. Планирование и учет финансовых ресурсов бюджета. – Екатеринбург – Ижевск. – 2011. – 234 с. 2. Вялков А.И. О необходимости внедрения новых экономических моделей в здравоохранении // Экономика здравоохранения. – 2012. – № 1 (51). – С.5-11. 3. Габуева Л.А. «Экономика ЛПУ: экономическая эффективность и бизнес-планирование». Учебное пособие для студентов вузов. – М.: Грантъ, 2011, – 147 с. 4. Кадыров Ф.Н. «Экономический анализ и планирование деятельности медицинских учреждений». Учебник. – М.: «Грантъ», 2011, – 361 с. 5. Фоменко В.В. Актуальные проблемы финансирования национального здравоохранения // Фундаментальные исследования. – 2013. – № 10-4. – С. 841-845. |
