физиология родов. Акушерство. 3) Физиология родов. Физиология родов
 Скачать 0.79 Mb. Скачать 0.79 Mb.
|
|
ПЕРВИЧНАЯ ОБРАБОТКА НОВОРОЖДЕННОГО При первичном туалете новорожденного в акушерском стационаре проводят профилактику внутриутробных инфекций. Перед обработкой новорожденного акушерка моет и обрабатывает руки, надевает стерильные маску и перчатки. Для первичной обработки новорожденного применяют стерильный индивидуальный комплект, в который входит стерильный индивидуальный набор для обработки пуповины со скобками. Ребенка помещают на стерильный, согретый и покрытый стерильной пеленкой лоток между согнутыми и разведенными ногами матери на одном с ней уровне. Ребенка обтирают стерильными салфетками. После рождения для профилактики гонобленнореи протирают веки от наружного угла к внутреннему сухим ватным тампоном. Затем приподнимают верхнее и нижнее веко, слегка оттягивая верхнее вверх, а нижнее - вниз, капают на слизистую оболочку нижней переходной складки 1 каплю 30% раствора сульфацила натрия (альбуцид). Растворы для обработки глаз меняют ежедневно. Такая профилактика проводится как во время первичного туалета новорожденного, так и повторно, через 2 ч. Пуповину обрабатывают 0,5% раствором хлоргексидина глюконата в 70% этиловом спирте. После прекращения пульсации, отступив 10 см от пупочного кольца, на нее накладывают зажим. Второй зажим накладывают, отступив 2 см от первого. Участок между зажимами обрабатывают повторно, после чего пуповину пересекают. Ребенка помещают в стерильных пеленках на пеленальный столик, обогреваемый сверху специальной лампой, где его осматривает неонатолог. Перед обработкой пуповины акушерка повторно тщательно обрабатывает, моет, протирает спиртом руки, надевает стерильные перчатки и стерильную маску. Остаток пуповины со стороны ребенка протирают стерильным тампоном, смоченным в 0,5% растворе хлоргексидина глюконата в 70% этиловом спирте, затем пуповину отжимают между большим и указательным пальцами. В специальные стерильные щипцы вкладывают стерильную металлическую скобку Роговина и накладывают ее на пуповину, отступив 0,5 см от кожного края пупочного кольца. Щипцы со скобкой смыкают до их защемления. Остаток пуповины отрезают на 0,5-0,7 см выше края скобки. Пупочную рану обрабатывают раствором 5% калия перманганата или 0,5% раствором хлоргексидина глюконата в 70% этиловом спирте. После наложения скобки на пуповину можно положить пленкообразующие препараты.
Пуповину отсекают стерильными ножницами на 2-2,5 см от лигатуры. Культю пуповины завязывают стерильной марлевой салфеткой. Кожные покровы новорожденного обрабатывают стерильным ватным тампоном или одноразовой бумажной салфеткой, смоченной стерильным растительным или вазелиновым маслом из флакона разового пользования. Удаляют сыровидную смазку, остатки крови. После первичной обработки измеряют рост ребенка, размеры головки и плечиков, массу тела. На ручки надевают браслеты, на которых написаны фамилия, имя и отчество матери, номер истории родов, пол ребенка, дата рождения. Затем ребенка заворачивают в стерильные пеленки и одеяло. В родильном зале в течение первого получаса после рождения в отсутствие противопоказаний, связанных с осложнениями родов (асфиксия, крупный плод и т.д.), целесообразно прикладывать новорожденного к груди матери. Раннее прикладывание к груди и грудное вскармливание способствуют более быстрому становлению нормальной микрофлоры кишечника, повышению неспецифической защиты организма новорожденного, становлению лактации и сокращению матки у матери. Затем ребенка передают под наблюдение неонатолога.
ВЕДЕНИЕ ПОСЛЕДОВОГО ПЕРИОДА В настоящее время принята выжидательная тактика ведения третьего периода, поскольку несвоевременные вмешательства, пальпация матки могут нарушить процессы отделения плаценты и образования ретроплацентарной гематомы. Осуществляется контроль: - общего состояния: цвет кожных покровов, ориентация и реакция на окружающую обстановку; - показателей гемодинамики: пульс, артериальное давление в пределах физиологичекой нормы; - количества выделяемой крови - кровопотеря 300-500 мл (0,5% массы тела) считается физиологической; - признаков отделения плаценты. Наиболее часто в практике используются следующие признаки отделения плаценты от стенки матки. Признак Шредера. Если плацента отделилась и опустилась в нижний сегмент или во влагалище, дно матки поднимается вверх и располагается выше и вправо от пупка; матка приобретает форму песочных часов. Признак Чукалова-Кюстнера. При надавливании ребром кисти руки на надлобковую область при отделившейся плаценте матка приподнимается вверх, пуповина не втягивается во влагалище, а наоборот, еще больше выходит наружу (рис. 9.23). 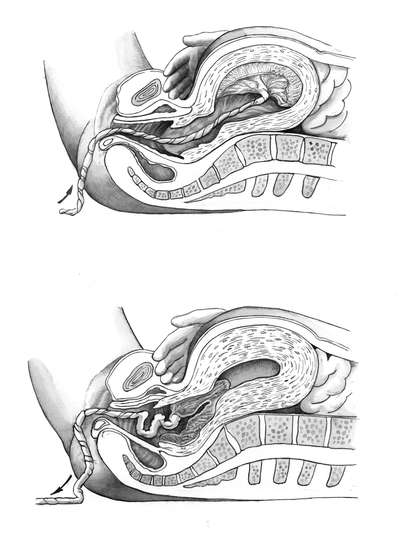 Рис 9.23. Признак отделения плаценты Чукалова - Кюстнера.А - плацента не отделилась; Б - плацента отделилась Признак Альфельда. Лигатура, наложенная на пуповину у половой щели роженицы, при отделившейся плаценте опускается на 8-10 см ниже от вульварного кольца. При отсутствии кровотечения к определению признаков отделения плаценты приступают через 15-20 мин после рождения ребенка. Установив признаки отделения плаценты, способствуют рождению отделившегося последа наружными методами выделения. К методам наружного выделения последа относятся следующие. Способ Абуладзе. После опорожнения мочевого пузыря переднюю брюшную стенку захватывают обеими руками в складку (рис. 9.24). После этого роженице предлагают потужиться. Отделившийся послед при этом рождается в результате повышения внутрибрюшного давления.
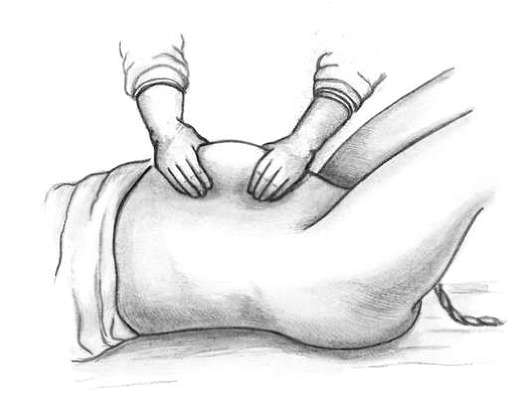 Рис 9.24. Выделение отделившегося последа по Абуладзе Способ Креде-Лазаревича (рис. 9.25): - опорожняют мочевой пузырь катетером; - приводят дно матки в срединное положение; - производят легкое поглаживание (не массаж!) матки в целях ее сокращения; - обхватывают дно матки кистью той руки, которой акушер лучше владеет, с таким расчетом, чтобы ладонные поверхности ее четырех пальцев располагались на задней стенке матки, ладонь - на самом дне матки, а большой палец - на ее передней стенке; - одновременно надавливают на матку всей кистью в двух перекрещивающихся направлениях (пальцами - спереди назад, ладонью - сверху вниз) в направлении к лобку до тех пор, пока послед не родится. 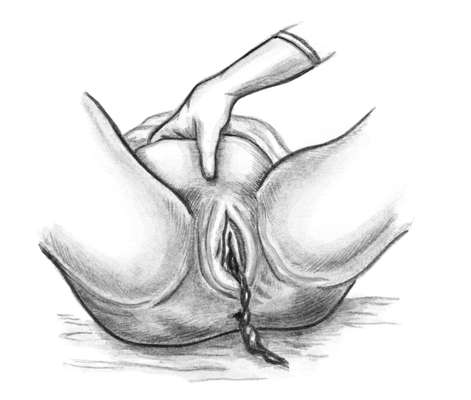 Рис 9.25. Выделение отделившегося последа по Креде-Лазаревичу Способ Креде-Лазаревича применяют без наркоза. Наркоз необходим лишь тогда, когда предполагают, что отделившийся послед задерживается в матке вследствие спастического сокращения маточного зева. При отсутствии признаков отделения плаценты применяют ручное отделение плаценты и выделение последа (см. главу 26. "Патология последового периода. Кровотечения в раннем послеродовом периоде"). Аналогичная операция производится также при продолжении послеродового периода более 30 мин, даже при отсутствии кровотечения. Если после рождения плаценты оболочки задержались в матке, то для их удаления родившуюся плаценту берут в руки и, медленно вращая, закручивают оболочки в канатик (рис. 9.26). В результате этого оболочки осторожно отделяются от стенок матки и выделяются вслед за плацентой. Оболочки можно удалить и следующим приемом: после рождения плаценты роженице предлагают поднять таз вверх, опираясь на ступни. Плацента в силу тяжести потянет за собой оболочки, которые отслоятся от матки и выделятся наружу (рис. 9.26).
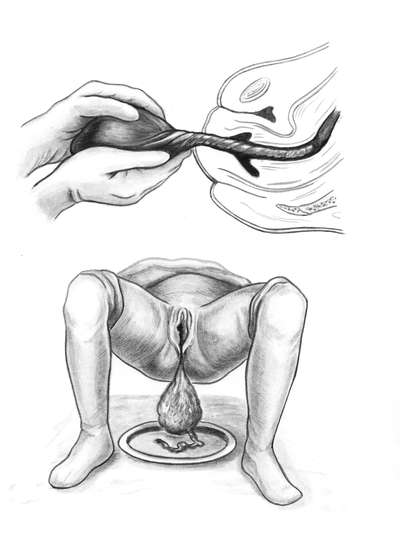 Рис. 9.26. Способы выделение задержавшихся в матке оболочек.А - скручивание в канатик; Б - способ Гентера После удаления последа необходим тщательный осмотр плаценты и оболочек, места прикрепления пуповины (рис. 9.27). Обращают внимание на дефект добавочных долек, о чем свидетельствуют дополнительные сосуды между оболочками. При дефекте плаценты или оболочек производится ручное обследование матки.  Рис. 9.27. Осмотр плаценты после рождения.А - осмотр материнской поверхности плаценты; Б - осмотр плодных оболочек; В - добавочная долька плаценты с сосудами, идущими к ней После отделения последа и обработки наружных половых органов под обезболиванием приступают к осмотру шейки матки, влагалища, вульвы для выявления разрывов, которые ушивают. В послеродовом периоде женщина нетранспортабельна. После рождения последа женщина называется родильницей. В течение 2 ч она находится в родильном зале, где контролируют АД, пульс, состояние матки, количество выделяемой крови. Кровопотерю измеряют гравидометрическим методом: кровь собирают в градуированную посуду, пеленки взвешивают. Через 2 часа родильницу переводят в послеродовое отделение.
ОБЕЗБОЛИВАНИЕ РОДОВ Роды, как правило, сопровождаются болевыми ощущениями. Выраженная болевая реакция во время родов вызывает возбуждение, состояние тревоги у роженицы. Высвобождение эндогенных катехоломинов при этом, изменяет функцию жизненно важных систем, в первую очередь сердечно-сосудистой и дыхательной: появляется тахикардия, увеличивается сердечный выброс, повышается артериальное и венозное давление, общее периферической сопротивление. Одновременно сизменениями сердечнососудистой системы нарушается дыхание, в результате чего развивается тахипноэ, снижается дыхательный объем и повышается минутный объем дыхания, что ведет к гипервентиляции. Указанные изменения могут приводить к гипокапнии и нарушению маточно-плацентарного кровообращения с возможным развитием гипоксии плода. Неадекватное восприятие боли во время родов может явиться причиной как слабости родовой деятельности, так и дискоординации ее. Неадекватное поведение и мышечная активность пациентки сопровождается повышенным потреблением кислорода, развитием ацидоза у плода. Боль во время родов обусловлена: В I периоде: • раскрытием шейки матки; • ишемией миометрия во время сокращения матки; • натяжением связок матки; • растяжением тканей нижнего маточного сегмента. Во II периоде: • давлением предлежащей части плода на мягкие ткани и костное кольцо малого таза; • перерастяжение мышц промежности. Во время родов биохимические и механические изменения, в матке, ее связочном аппарате с накоплением в тканях калия, серотонина, брадикинина, простагландинов, лейкотриенов трансформируются в электрическую активность в окончаниях чувствительных нервов. В последующем импульсы передаются по задним корешкам спино-мозговых нервов Т11-S4 в спинной мозг, в стволовую часть головного мозга, ретикулярную формацию и таламус, кору головного мозга в область таламо-кортикальной проекции, где создается конечное субъективное эмоциональное ощущение, воспринимаемое как боль. С учетом отрицательного влияния боли на процесс родов показано обезболивание.
К обезболиванию родов предъявляются следующие требования: безопасность метода обезболивания для матери и плода; отсутствие угнетающего действия обезболивающих средств на родовую деятельность; сохранение сознания роженицы и способность ее активно участвовать в родовом акте. Важным является простота и доступность методов обезболивания родов для родовспомогательных учреждений любого типа. Для обезболивания родов в современном акушерстве применяются: • психопрофилактическая подготовка во время беременности; • акупунктура; • гипноз; • гомеопатические препараты; • гидротерапия; • системные наркотики и анальгетики; • ингаляционная анестезия; • регионарная анестезия. Психопрофилактическая подготовка во время беременности проводится в женской консультации. На занятиях беременная получает знания о родах и необходимом поведении во время их. Роженицам, прошедшим психопрофилактическую подготовку требуется меньшая доза лекарственных препаратов в родах. Методы обезболивания с использованием акупунктуры, гипноза, гомеопатических препаратов требуют специалиста, подготовленного в этой области, поэтому широкого распространения не получили. Для применения гидротерапии в родильном зале необходимо наличие специальных ванн. Если они имеются, тогда роженица может находиться в ней по грудь в воде в I периоде родов. В воде роды проходят легче, менее болезненно. Тепло воды уменьшает секрецию адреналина и расслабляет мышцы. Вода может также способствовать появлению L -волн в головном мозге, создающих состояние расслабления нервной системы, что способствует быстрому раскрытию шейки матки. Из медикаментозных методов применяются седативные препараты, спазмолитики и наркотические анальгетики. При назначении лекарственных препаратов следует помнить о возможном тормозящем влиянии некоторых из них на дыхательный центр плода. При наличии указанных свойств введение их прекращается за 2-3 часа до предполагаемого родоразрешения.
При нормальном течении родов, целом плодном пузыре в латентной фазе родов, как правило, схватки малоболезненные. Легко возбудимым пациенткам для снятия страха назначают седативные препараты. В активной фазе родов, когда схватки становятся болезненными, используют лекарственные препараты и ингаляции анестетиков. На первом этапе обезболивание начинается с применения спазмолитиков (Бускопан, но-шпа, папаверин). При отсутствии эффекта применяют анальгетики (морадол, фентанил, промедол). Возможны их следующие комбинации с седативными препаратами и спазмолитиками: • 20 мг промедола + 10 мг седуксена + 40 мг но-шпы; • 2 мг морадола + 10 мг седуксена + 40 мг но-шпы. Использование указанных препаратов обеспечивает обезболивание в течение 1,0-1,5 часов. При ингаляционном методе обезболивания чаще всего используют закись азота в сочетании с кислородом. Применяют смесь, содержащую 50% закиси азота и 50% кислорода во время схватки. Роженица в преддверии предстоящей схватки начинает дышать указанной смесью с помощью маски, плотно прижимая ее к лицу. Закись азота, не комулируясь, быстро выводится из организма. Самым эффективным методом обезболивания родов является регионарная (эпидуральная) анестезия, которая позволяет варьировать степень обезболивания и может применяться на протяжении всех родов с минимальным воздействием на состояние плода и роженицы. Выполнять регионарный блок предпочтительно в активную фазу родов при установившейся родовой деятельности со схватками силой 50-70 мм рт. ст, продолжительностью 1 минуту, через 3 минуты. Однако при выраженном болевом синдроме регионарную анальгезию можно начать и в пассивную фазу при открытии шейки матки 2-3 см. Для обезболивания родов используется дробное введение или непрерывную инфузию препаратов в эпидуральное пространство.
С учетом иннервации матки и тканей промежности для обезболивания родов требуется создание регионарного блока протяженностью от S5 до Т10. Пункция эпидурального пространства производится в положении на боку или сидя, в зависимости от ситуации и предпочтения анестезиологов. Предпочтительнее производить пункцию и введение катетера в следующие промежутки: L2 - L3, L3 - L4. Для регионарной анестезии используют лидокаин 1-2% 8-10 мл, бупивакаин 0,125-0,1% 10-15 мл, ропивакаин 0,2% 10-15 мл. Одним из последствий регионарной анестезии является моторный блок, когда пациентка не может активно занимать вертикальное положение и передвигаться. Для оценки моторной блокады используется шкала Bromage. При обезболивании родов желательна блокада Bromage 0-1, когда пациентка может поднимать и прямую, и согнутую ногу. Bromage 2-3, когда имеется полный блок или движения сохранены только в голеностопном суставе, не адекватно во время родов, поскольку способствует слабости родовой деятельности. Оценка эффективности обезболивания производится при помощи визуальной аналоговой шкалы оценки боли - Visual Analogue Scale (VAS). VAS представляет из себя линейку длиной 100 мм, на которой 0 соответствует отсутствию боли, а 100 мм - максимально возможной боли. Пациентке предлагается оценить свои ощущения в этих пределах. Адекватным считается обезболивание, соответствующее 0-30 мм. При правильном техническом выполнении регионарной анестезии ее влияние на родовую деятельность в I периоде родов минимально. Во II периоде родов ослабление тонуса скелетной мускулатуры может вызвать удлинение родов за счет ослабления потуг, невозможности роженицы стоять у кровати, снижения тонуса мышц тазового дна. Помимо этого затрудняется внутренний поворот головки плода, что может привести к родам в заднем виде затылочного предлежания. Удлинение второго периода родов встречается при проведении регионарной анальгезии и до определенных пределов не приводит к ухудшению состояния плода и новорожденного. В связи с этим допустимая продолжительность второго периода родов при применении регионарной анальгезии может быть увеличена до 3 часов у первородящих и до 2 часов у повторнородящих. Регионарная анестезия не оказывает отрицательного влияния на плод. |
