Методичка - ИМП. Инфекции мочевыводящих путей (имп). Дифференциальная диагностика при мочевом синдроме
 Скачать 117 Kb. Скачать 117 Kb.
|
|
МЕТОДИЧЕСКИЕ УКАЗАНИЯ Для самостоятельной подготовки к практическому занятию для студентов VI курса лечебного факультета Тема: Инфекции мочевыводящих путей (ИМП). Дифференциальная диагностика при мочевом синдроме. Цели практического занятия: - контроль исходного уровня знаний студентов по тест вопросам; - разбор вопросов, которые остались неясными после самоподготовки к практическому занятию; - приобретение навыков и умений по сбору жалоб, анамнеза, объективному исследованию, дифференциальной диагностике у больных с инфекциями мочевыводящих путей; - приобретение навыков и умений по проведению и интерпретации общего анализа мочи, анализа мочи по Нечипоренко, по Зимницкому, биохимических анализов, рентгенологических, изотопных, ультразвуковых исследований почек, провокационных проб; - контроль знаний и умений, навыков, приобретенных студентами на практическом занятии. Самоподготовка к практическому занятию Цель самоподготовки: после самостоятельного изучения материала студент должен знать: - этиологию и патогенез ИМП; - классификацию ИМП; - клинические проявления ИМП; - классификацию и формулировку диагноза при пиелонефрите (по Лопаткину); - проводить дифференциальную диагностику по мочевому синдрому. Должен уметь: - интерпретировать снимки экскреторной урографии; - проводить и интерпретировать преднизолоновый тест; - интерпретировать результаты бактериологического исследования мочи; - интерпретировать результаты УЗИ почек; - диагностировать хронический пиелонефрит; - назначать терапию больным хроническим пиелонефритом в зависимости от pH мочи, возбудителя, первичной и вторичной формы, выраженности клинических осложнений, нарушения функции почек. Рекомендуемая литература: Основная:
Дополнительная:
Вопросы для самоподготовки и самоконтроля
а) подбор АБ-терапии при лечении острого ПН с неидентифицированным возбудителем - при легком и среднетяжелом течении - при тяжелом течении б) определение дозового режима при известном возбудителе в) выбор антибиотика при гестационном пиелонефрите г) выбор антибиотика в зависимости от pH мочи
Письменное задание
Поэтапное выполнение работы на практическом занятии
Клинические задачи: Задача 1. Больная К., 27 лет поступила с жалобами на сильные боли в правом боку, возникшие вчера вечером чере два часа после еды, сопровождались двукратной рвотой. Рвота принесла некоторое облегчение. При осмотре: состояние больной средней тяжести, старается не двигаться, чтобы не усиливать боль. При пальпации – резкая гиперстезия поясничной области справа, правого подреберья. Пальпация не удается из-за боли. Печень перкуторно на уровне правой реберной дуги. Ваша тактика? Задача 2. Больная М., 25 лет поступила с жалобами на сильные боли в пояснице и животе, слабость, головную боль, повышение температуры, уменьшение количества мочи. Больна 4й день. Заболевание началось остро с повышения температуры до 39С. На 3й день болезни моча стала темного цвета, количество ее уменьшилось. При обследовании: состояние тяжелое, кровоизлияние в коньюнктиву глаз, мелкоточечная сыпь на внутренних поверхностях конечностей и грудной клетки, на язычке и мягком небе. Болезненность в поясничной области при пальпации. Температура 39,2С. АД 100/70 мм РТ. Ст. Пульс 88 уд. В мин. Слабого наполнения. В ан. Крови: Ри – 102 г/л, Лейк – 8,9х109/л, СОЭ 32 мм/ч. В ан. Мочи: уд. Вес – 1025, белок 1,4 г/л, Эр 40-50 в п/зр, гиалин цил. 2-3 в п/зр. Ваш предварительный диагноз? План обследования? Лечение (тактика). Задача 3. Больная В., 22 года поступила в терапевтическое отделение по направлению врача женской консультации в связи с изменениями в анализах мочи при обследовании в связи с беременностью. При поступлении жалоб не предъявляла. Анамнез заболевания: впервые изменения в моче были отмечены 5 лет назад, когда беспокоили боль и резь при мочеиспускании, частые позывы к мочеиспусканию. Вновь изменения в моче были обнаружены год назад при устройстве на работу. Лечилась амбулаторно. Анамнез жизни: данная беременность – первая. Половая жизнь с 20 лет. Последняя менструация 2, 5 мес назад. Об-но: Тоны сердца ясные. АД 110/70 мм РТ.ст., пульс 75 в мин. Дыхание везикулярное. Симптом поколачивания отрицательный. Лабораторные данные: ОАК: Нв 126 г/л, Лей 9,8х109/л, СОЭ 19 мм/ч. ОАМ: 1008, с/ж, кислая, белок 0,66 г/л, Лей 45-50 в п/зр, Эр 1-2 в п/зр, бактерии ++, сахара нет. Ваш предварительный диагноз? План обследования. Варианты антибактериальной терапии. Информационный блок Бактериурия – наличие 100 000 и более колониеобразующих единиц (КОЕ) бактерий в 1 мл мочи. Диагностическое значение может иметь и меньшее количество КОЕ, в особенности у молодых женщин, где 1000 КОЕ на 1 мл может быть связано с циститом или острым уретральным синдромом. Клиническая классификация ИМП:
А. Уретрит (специфический, неспецифический); Б. Цистит (острый, рецидивирующий, хронический, геморррагический); В. Простатит (специфический, неспецифический, острый, хронический); Г. Пиелит и пиелонефрит. Пиелонефрит – это неспецифическое инфекционно-воспалительное заболевание почек с преимущественным поражением чашечно-лоханочной системы, канальцев и интерстиция. Пиелонефрит относится к группе тубулоинтерстициальных нефритов, наряду с лекарственными, токсическими, рефлюксным, подагрическом и др. ТИН. Этиология: Грамотрицательная флора: Enterobacteriaceae, около 80% приходится на кишечную палочку, кроме того, протей, клебсиелла, также встречаются стептококки, энтерококки и другие грамположительные бактерии, в 30% - ассоциации микроорганизмов. Госпитальная инфекцироквание может происходить Pseudomonas aeruginosa, S. aureus. Так же может быть грибковая этиология, особенно у пожилых и ослабленных больных. Наиболее часто встречаются грибы рода Candida. Патогенез: Основной путь инфицирования мочевых путей и почек – восходящий (уриногенный). Вирулентность бактерий определяется их способностью к феномену «бактериальной адгезии», наличием у них капсулярных антигенов (К-АГ), подавляющих опсонизацию, фагоцитоз и комплементзависимую бактерицидную активность крови, и эндоплазматических антигенов (О-АГ), вызывающих эндотоксикоз и нарушение нормальной цистоидной функции мочеточников; возможностью вырабатывать факторы, повреждающие эпителий мочевых путей, цитотоксический некротизирующий фактор-1, гемолизин, аэробактин. Достигнув лоханки, инфекция попадает в чашечки, а затем в интерстиций. Гематогенной инфицирование происходит лишь в 3-5% случаев, как правило, в ходе системных инфекционных процессов, протекающих с бактериемией. Микробы проникают через почечные клубочки в просвет канальцев, а затем в интерстициальную ткань. Предрасполагающие факторы:
КЛАССИФИКАЦИЯ ПИЕЛОНЕФРИТА (по Лопаткину Н.А.) 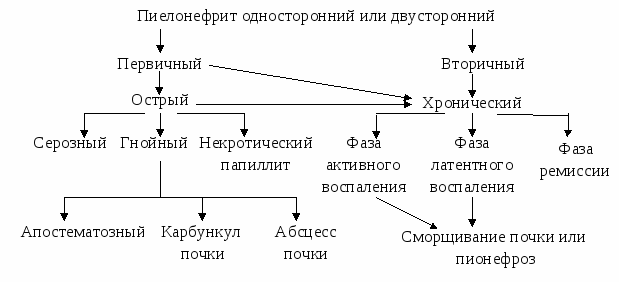 Основные клинические синдромы Интоксикационный – лихорадка, слабость, снижение работоспособности. Болевой – боли в поясничной области, чаще односторонние или ассиметричные. Нарушение диуреза – умеренная полиурия, дизурические расстройства (характерно для инфекуций нижних мочевыводящих путей – уретрит, цистит, простатит). Мочевой – лейкоцитурия, может быть умеренная протеинурия, гематурия. Артериальная гипертония – повышение АД, головные боли, головокружение, нарушение зрения. Осложнения: Острого периода: бактериемия, сепсис, инфекционно-токсический шок. Хронического рецидивирующего течения: артериальная гипертензия, нефросклероз и хроническая почечная недостаточность. Диагностика:
В некоторых случаях, особенно при ИМП у мужчин молодого возраста без аномалий почек и других факторов риска, особенно при наличие уретрита и простатита, необходимо исследование на инфекции, передающиеся половым путём. УЗИ почек: Острый пиелонефрит сопровождается, как правило, повышением эхогенности паренхимы и снижением эхогенности центральной зоны почки. При развитии карбункула или абсцесса почки в почечной паренхиме появляется очаг повышенной эхогенности. При его гнойном расплавлении в центре этого очага появляется гипоэхогенный неоднородный фокус. Хронический пиелонефрит характеризуется прогрессирующим инфекционно-воспалительным процессом, затрагивающим преимущественно чашечно-лоханочную систему и тубулоинтерстициальную зону. Со временем наступает склерозирование паренхимы и сморщивание почки. В начальных стадиях заболевания при ультразвуковом исследовании можно обнаружить признаки воспаления преимущественно чашечно-лоханочной системы: утолщение стенок лоханки и чашечек (больше 1,5 мм), появление их слоистой структуры, изменение формы (деформацию) чашечек и лоханок, их расширение. При прогрессировании патологического процесса в паренхиме возникают грубые пиелонефритические рубцы, повышается эхогенность паренхимы. Последняя приобретает своеобразный пестрый вид и неровные контуры. В далеко зашедшей стадии заболевания происходит полное склерозирование паренхимы, уменьшение размеров (сморщивание) почки. В этих случаях почка часто плохо дифференцируется на фоне окружающих тканей. Важным признаком хронического пиелонефрита является асимметрия поражения почек, которая проявляется на любой стадии прогрессирования заболевания. Сморщивание «больной» почки нередко сопровождается викарным увеличением противоположной почки. Экскреторная урография: Пиелонефрит. Наиболее характерным рентгенологическим признаком этого заболевания является асимметрия поражения почек в виде:
Радиоизотопная ренография: Выявляет нарушение выделительной функции почек у больных: снижение секреторного сегмента, изменение экскреторного сегмента, асимметрия поражения. Дифференциальный диагноз: Хронический пиелонефрит необходимо, прежде всего, дифференцировать с заболеваниями, характеризующимися мочевым синдромом. Наиболее актуально распознавание хронического пиелдонефрита и хронического гломерулонефрита, а также инфекций мочевыводящих путей и рефлюкснефропатии, протекающих с преобладанием в мочевом синдроме лейкоцитурии. В сложных дифференциально-диагностических случаях решающее значение принадлежит нефробиопсии. Хронический гломерулонефрит – в большей степени, чем пиелонефрит, характеризуется экстраренальными симптомами (отеками, гипертензией, нефротическим синдромом), дезурические явления отсутствуют. Для мочевого синдрома, в отличие от пиелонефрита, характерны выраженная (иногда массивная) протеинурия, эритроцитурия, цилиндрурия, отсутствие бактерийрии, лейкоцитурия если встречается, носит асептический характер, в лейкоформуле мочи более 20% лимфоцитов. Инструментальные исследования выявляют симметричное поражение почечной паренхимы и интактность ЧЛС. Инфекции мочевыводящих путей – бактериальное воспаление без поражения почечной ткани (уретрит, цистит, пиелоуретероцистит, простатит). Вне обострения характеризуется бессимптомным течением. При обострении возникают дизурические явления, может быть (но реже, чем при пиелонефрите) лихорадка и интоксикационный синдром. Боли в поясничной области возникают редко, вследствие растяжения лоханок при обструкции мочевыводящих путей. В мочевом синдроме также лейкоцитурия и бактериурия. При проведении трехстаканной пробы возможно установить изолированное поражение уретры (изменения преимущественно в 1 порции мочи) или предстательной железы и пришеечного отдела мочевого пузыря (в 3 порции), а так же их сочетание ( 1 и 3 порции), обнаружение же изменений во всех трёх порциях мочи не позволяет дифференцировать поражение почек, лоханок, мочеточников либо мочевого пузыря. Основным отличием ИМП от пиелонефрита является интактность почечной ткани на высоте обострения – отсутствие снижение удельного веса мочи в пробе Зимницкого, отсутствие замедление выведения контраста при экскреторной урографии и изменений при радиоизотопной ренографии. Рефлюкс-нефропатия – хронический деструктивный процесс почечной ткани, вызванный пиелоренальным рефлюксом. В отличие от пиелонефрита, воспаление существует только пока есть рефлюкс, отсутствует механизм самопрогрессирования. Хотя инфицирование почечной ткани способно вызвать значительные, в том числе рубцовые, повреждения органа, при эффективной хирургической ликвидации рефлюкса рецидивы бактериального воспаления прекращаются. Морфологические изменения при рефлюкс-нефропатии похожи на таковые при пиелонефрите. Лечение: При выборе схемы лечения антибиотиками при хроническом пиелонефрите необходимо знать: этиологию, чувствительность микрофлоры к химиопрепаратам, состояние уродинамики, степени активности, функциональное состояние почек. Лечение хронического пиелонефрита подразделяют на два этапа:
Антибактериальная терапия пиелонефритов. Продолжительность терапии и выбор антибиотиков и путей введения зависит от степени тяжести пиелонефрита. Продолжительность антибактериальной терапии при остром пиелонефрите составляет 7-10 дней с последующим проведением 2-3 курсов противорецидивной терапии. При обострении хронического пиелонефрита продолжительность антибактериальной терапии 10-14 дней, противорецидивная терапии от 2-3 лет до пожизненной. При легком течении (нормальная либо субфебрильная температура, отсутствие интоксикации и выраженного болевого синдрома) возможно амбулаторное лечение (кроме детей, пожилых, беременных и больных с аномалиями почек) и пероральный прием антибактериальных препаратов. При среднетяжёлом и тяжёлом течение обязательна госпитализация, парентеральное введение препаратов. При тяжёлом течение (температура более 39 градусов, выраженная интоксикация) целесообразно применения комбинации антибактериальных препаратов, хотя бы один из которых должен вводиться внутривенно. В случае высокого риска инфекционно-токсического шока (например, больные с хроническим уросепсисом) целесообразно применение бактериостатических антибиотиков (терациклинового ряда), с последующим переходом на бактерицидные. Одновременное применения бактерицидных и бактериостатических антибиотиков нерационально, так как препараты снижают эффективность друг друга. Для терапии первого ряда обычно используют 4 группы препаратов: защищённые аминопенициллины, цефалоспорины II-III поколения, фторхинолоны III-IV (иногда у нелечённых больных возможно применения II поколения), аминогликозиды. Терапия резерва: цефалоспорины IV поколения, карбопенемы. Противорецидивная терапия: После купирования атаки показан длительный прием антибактериальных химиопрепаратов (уросептиков) в малых дозах, а так же роторные схемы лечения: весной и осенью (март, апрель, октябрь, ноябрь) 1 неделя – уросептики, 2 недели – отвары трав, 1 неделя – перерыв. Уросептики: нитрофурантоин, фуразидин, пипемидиевая, налидиксовая кислота, норфлоксацин и др. Травы: брусничный лист, толокнянка, ортосифор, василёк, календула, шиповника плоды, клюквенный морс и др. Возможно использование комбинированных урологических сборов и готовых препаратов (канефрон, фитолизин и др.) Санаторно-курортное лечение: Фактор – минеральные воды. Курорты – Железноводск, Кисловодск, Ессентуки, Ундоры, Карловы Вары. ЦИСТИТ
ПИЕЛОНЕФРИТ
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||
