История болезни. Острая ревматическая лихорадка. панова иб терапия. История болезни пациентка В., 28лет. Клинический диагноз Острая ревматическая лихорадка кардит, полиартрит. Правожелудочковая экстрасистолия по типу тригеминии.
 Скачать 0.61 Mb. Скачать 0.61 Mb.
|
|
Самарский государственный медицинский университет Кафедра пропедевтической терапии ИСТОРИЯ БОЛЕЗНИ Пациентка: В., 28лет. Клинический диагноз: Острая ревматическая лихорадка: кардит, полиартрит. Правожелудочковая экстрасистолия по типу тригеминии. ХСН IIА стадии, с промежуточной ФВЛЖ (45%), IIФК. Студентка группы Л306 Панова Арина Алексеевна Преподаватель Гаранин Андрей Александрович Самара 2021 г. ДАННЫЕ РАССПРОСА БОЛЬНОГО. Общие сведения о больном: 1. В. 2. 28 лет 3. ООО «Самарские коммунальные системы» 4. Бухгалтер 5. Поступила в клинику 09.04.2020 ПРЕДЪЯВЛЯЕМЫЕ ЖАЛОБЫ Пациентка жалуется боли в суставах, повышение температуры тела до 37,3 С, боли в коленных, локтевых и плечевых суставах, неинтенсивные боли в сердце ноющего характера, слабость, утомляемость, снижение переносимости физических нагрузок, одышку при повседневной физической нагрузке (ходьба обычным шагом по ровной поверхности, подъем по лестнице), сердцебиение, ощущение перебоев в работе сердца. ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ Считает себя больной с 05 апреля 2020 года. Было отмечено повышение температуры до 38 С, появились озноб, боль в коленных суставах. На следующий день появились боли в плечевых, локтевых суставах нарастающей интенсивности, припухлость и покраснение крупных суставов, сердцебиение, перебои в работе сердца, ноющие боли в области сердца. Обстоятельство заболевания - обострение хронического тонзиллита. Принимала аспирин, парацетамол - с небольшим уменьшением болей, без значительного улучшения. Обратилась за медицинской помощью в поликлинику по месту жительства 09.04.2020 и была направлена на стационарное лечение в Клиники СамГМУ. ПЕРЕНЕСЕННЫЕ РАНЕЕ ЗАБОЛЕВАНИЯ, ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ, РАНЕНИЯ, КОНТУЗИИ, ОПЕРАЦИИ Частые рецидивы тонзиллита (рецидивы ежегодно 1-2 раза в год), туберкулез и вирусный гепатит в анамнезе отрицает. СЕМЕЙНЫЙ АНАМНЕЗ И НАСЛЕДСТВЕННОСТЬ Мать страдает гипертонической болезнью, деформирующим остеоартрозом. ИСТОРИЯ ЖИЗНИ Родилась в 1995 г. Самарской области, в сельской местности. Ребенок от 2-ой беременности, протекавшей без осложнений. Вес при рождении 3400 г. Рост 53 см. Естественное вскармливание до 8 месяцев. Профилактические прививки по календарю. Росла и развивалась нормально. Материально-бытовые условия в детстве удовлетворительные. Закончила 9 классов общеобразовательной школы в г. Похвистнево, ССПО в г. Самара. Работает с 22 лет - бухгалтер, работа в помещении, рабочий день 8 часов, в дневное время, профессиональных вредностей не имеет. Замужем, детей не имеет. Проживает в частном доме, жилищные условия удовлетворительные. АЛЛЕРГОЛОГИЧЕСКИЙ АНАМНЕЗ Непереносимости лекарственных средств не отмечает. Переливаний крови не производилось. ДАННЫЕ ФИЗИЧЕСКИХ И ИНСТРУМЕНТАЛЬНЫХ МЕТОДОВ ИССЛЕДОВАНИЯ 1. Общее состояние больного. 1.1. Наружное исследование: Общее состояние не удовлетворительное. Сознание ясное. Положение активное. Выражение лица обычное. Нормостенический тип телосложения. Температура тела 37,3 С. Рост 173 см, вес 61 кг, ИМТ 20,4. Кожные покровы бледно-розового цвета с яркой гиперемией щечных областей. Депигментация не обнаружена. Степень влажности - нормальная. Кожа эластичная, тургор тканей сохранен. Слизистые оболочки (губ, носа, век) бледно розового цвета, чистые. Наблюдаются энантемы на миндалинах, белые пятна(казеозно-гнойные пробки в лакунах в большом количестве), сами миндалины гиперемированные и отечные, вокруг слизистая оболочка воспалена, вишнево-красного цвета. Небный язычок отечен. Задняя стенка глотки красная, на языке обильное количество серого налёта. Подкожная клетчатка выражена умеренно, толщина складки на уровне пупка 2,8 см, подкожные вены малозаметны. Отеков нет. Лимфатические узлы пальпируются подчелюстные и подколенные лимфатические узлы овальной формы, увеличены, размеры 1,5 см, отмечается болезненность при пальпации. С подлежащими тканями не спаяны. Мышцы развиты удовлетворительно, симметрично, тонус мышц сохранен, при ощупывании мышц возникают боли. Кости. Скелет пропорционален, болезненности костей при пальпации и постукивании нет. Суставы обычной конфигурации, симметричные, движения в суставах ограничены, сопровождаются усилением боли. Мягкие ткани в области суставов отечны и гиперемированы. Хруст отсутствует. 2. Исследования нервной системы. Обоняние и вкус не нарушены, глазные яблоки подвижны. Косоглазие, двоение отсутствует. Зрачок в диаметре 5 мм, форма округлая, реакция на свет сохранена. Аккомодация не нарушена. Слух и вестибулярный аппарат без патологий. Мимическая мускулатура, глотание, движение языка в норме. Речь без нарушений. Чтение и письмо в норме, патологии не выявлено. Походка нормальная, без нарушений координации движений. Симптом Ромберга - отрицательный. Гиперкинезы отсутствуют. Глубокая и поверхностная чувствительность не нарушена. Дермографизм и менингеальные симптомы отрицательные. 3. Органы дыхания. 3.1. Голос: Нормальный, без патологий. Голосовое дрожание симметричное и равномерное. Трение плевры отсутствует. 3.2. Осмотр и пальпация грудной клетки: Форма грудной клетки нормальная. Асимметрии нет. Искривления позвоночника нет. Надключичные и подключичные ямки хорошо выражены. Межреберные промежутки хорошо видны. Лопатки плотно прилежат к задней стенке грудной клетки. Обе половины грудной клетки одинаково участвуют в акте дыхания. Тип дыхания - грудной. Дыхание ритмичное. ЧДД 20 в минуту. Одышка в спокойном положении не наблюдается. Грудная клетка при пальпации безболезненная. Окружность грудной клетки 81 см в спокойном состоянии. 86 см на высоте глубокого вдоха, 77 см на высоте глубокого выдоха. 3.3. Перкуссия легких: Сравнительная перкуссия - перкуторный звук над симметричными участками лёгких одинаковый, ясный лёгочный. Топографическая (в вертикальном положении) перкуссия - высота стояния верхушек легких: спереди справа на 3 см выше ключицы, спереди слева на 3,5 см выше ключицы, сзади на уровне остистого отростка 7 шейного позвонка.Ширина полей Кренига: справа - 4 см, слева - 4 см. 3.4. Активная подвижность нижнего легочного края: Правое легкое на вдохе: срединно-ключичная линия - 3 см; средняя аксилярная линия - 3 см; лопаточная линия - 2,7 см. Правое легкое на выдохе: срединно-ключичная линия - 2,8 см; средняя аксилярная линия - 3 см; лопаточная линия - 3 см. Правое легкое суммарно: срединно-ключичная линия - 5,8 см; средняя аксилярная линия - 6 см; лопаточная линия - 5,7 см. Левое легкое на вдохе: срединно-ключичная линия - нет; средняя аксилярная линия - 3 см; лопаточная линия - 2,7 см. Левое легкое на выдохе: срединно-ключичная линия - нет; средняя аксилярная линия - 3 см; лопаточная линия - 3 см. Левое легкое суммарно: срединно-ключичная линия - нет; средняя аксилярная линия - 6 см; лопаточная линия - 5,7 см. 3.5. Границы нижнего края легкого: Правое легкое: парастернальная линия - пятое межреберье; среднеключичная линия - 6 ребро; передняя подмышечная линия - 7 ребро; средняя подмышечная линия - 8 ребро; задняя подмышечная линия - 9 ребро; лопаточная линия - 10 ребро; паравертебральная линия - остистый отросток 11 грудного позвонка. Левое легкое: парастернальная линия - нет; среднеключичная линия - нет; передняя подмышечная линия - 7 ребро; средняя подмышечная линия - 8 ребро; задняя подмышечная линия - 9 ребро; лопаточная линия - 10 ребро; паравертебральная линия - остистый отросток 11 грудного позвонка. 3.6. Аускультация: Над легкими выслушивается везикулярное дыхание. Выслушиваются незвучные влажные крупнопузырчатые и мелкопузырчатые хрипы. При определении бронхофонии - выслушивается шелест, одинаково определяющееся в симметричных участках грудной клетки. 4. Органы кровообращения. 4.1. Общие сведения: Выпячивания в области сердца отсутствуют. Видимой пульсации не наблюдается. Левожелудочковый толчок визуально не определяется. При пальпации в 5 межреберье на расстоянии 1 см кнутри от левой срединно-ключичной линии. Умеренной силы, разлитой. Правожелудочковый толчок визуально не определяется. При пальпации в 4 межреберье слева от грудины. Незначительной интенсивности. Сердечное дрожание не определяется. Болезненности при пальпации нет. 4.2. Границы относительной сердечной тупости: Правая граница - в IV межреберье на 1,5-2 см кнаружи от правого края грудины. Верхняя граница - в II межреберье по левой окологрудинной линии. Левая граница - в VI межреберье на 1 см снаружи от левой среднеключичной линии. 4.3. Границы абсолютной сердечной тупости: Правая граница - проходит по левому краю грудины в 4 межреберье. Левая граница на 1 см кнутри от левой границы относительной тупости сердца в 5 межреберье. Верхняя граница на уровне 4 ребра по левой парастернальной линии. 4.4.Сосудистый пучок: Располагается во 2 межреберье по краям грудины, составляет 5 см. 4.5. Тоны сердца: Тоны сердца громкие. Выслушивается акцент 2 тона над аортой. Расщепление или раздвоение тонов не наблюдается. 4.6. Шумы: Выслушивается грубый диастолический шум в 1й и 51 точках аускультации. 4.7. Сердечный ритм: Правильный с частотой 98 уд/мин. 4.8. Пульс: Одинаковый на правой и левой лучевой артерии. Ритм правильный, 98 ударов в минуту, малого наполнения, умеренного напряжения, нормальной высоты и скорости. На момент осмотра АД 110/80 мм. рт. ст. 4.9. Артерии и вены. Видимая пульсация артерий не выражена, одинакова с обеих сторон. Выбухания шейных вен нет. Пульс одинаковый на правой и левой лучевой артерии. При аускультации сонных и подключичных артерий выслушиваются 2 тона. При аускультации бедренных артерий выслушивается 1 тон. Двойного тона Траубе и двойного шума Дюрозье над бедренными артериями не обнаружено. Набухание вен не наблюдается. 5. Органы пищеварения. Полость рта. Слизистые оболочки задней стенки глотки и зева воспалены, вишнево-красного цвета, трещины, отпечатки зубов, язвы отсутствуют, повышенная влажность. Запах изо рта гнилостный. Язык влажный, налет на языке серого цвета, трещины и язвы отсутствуют. Миндалины увеличенные в размере, присутствуют пятна белого цвета,казеозно-гнойные пробки в лакунах, кровоточивости и язв на слизистых не обнаруживается. Живот - нормальный, округлый, симметричный в акте дыхания участвует. Метеоризма, расширенных подкожных вен, грыжевых выпячиваний, видимой перистальтики - не обнаружено. Пупок втянут, мышцы живота не напряжены. Живот при поверхностной пальпации мягкий, безболезненный. Нижняя граница желудка - на 2,3 см выше пупка. Большая кривизна пальпируется в виде плотноэластического валика, подвижная, безболезненная. Симптом Менделя, симптом Глинчикова, симптом Щеткина-Блюмберга отрицательные. При глубокой пальпации по В. П. Образцову - Н. Д. Стражеско: Сигмовидная кишка пальпируется в левой подвздошной области в виде цилиндра умеренной плотности, толщиной в палец, эластичной консистенции, гладкого, подвижного в обе стороны на 4-5 см, безболезненно. Слепая кишка пальпируется в правой подвздошной области в виде цилиндра толщиной около 3 см, мягкой консистенции, умеренно подвижна, безболезненно. Восходящий, поперечный и нисходящий отделы кишечника эластичной консистенции, толщиной около3см, цилиндрической формы, ограниченно подвижны. Свободная жидкость в брюшной полости не определяется. При аускультации определяется тихая перистальтика. 6. Гепато-лиенальная система. 6.1. Перкуссия и пальпация печени: Нижний край печени по краю реберной дуги не пальпируется. Симптом Ортнера отрицательный. Размеры печени (по методу Курлова): по правой срединно-ключичной линии - 9 см; по передней срединной линии - 8 см; по левой реберной дуге - 7 см. 6.2. Границы печени: Верхняя граница по правой среднеключичной линии - 6 ребро. Нижняя граница по правой среднеключичной линии - край реберной дуги. Граница по срединной линии - на 4 см ниже мечевидного отростка. Левая граница - не выступает за левую окологрудинную линию по краю реберной дуги. 6.3. Пальпация желчного пузыря, селезенки и др: Точка желчного пузыря, холедохо-панкреатическая зона, эпигастральная точка, акромиальная точка, подлопаточная точка - безболезненные при пальпации. Френикус-симптом - отрицательный. Симптом Кера, Курвуазье отрицательные. Селезенка в положении больного на спине и на правом боку не пальпируется. 7. Органы мочевыделения. Поясничная область при осмотре без видимых изменений, почки не пальпируются. Пальпация болевых точек (мочеточниковые, реберно-позвоночные, реберно-поясничные) безболезненная. Симптом Пастернацкого отрицательный. Мочевой пузырь опорожнен и не пальпируется. Болей при мочеиспускании нет, диурез нормальный. 8. Эндокринная система. Щитовидная железа не пальпируется, глазные симптомы гипертиреоза отрицательные. Вторичные половые признаки соответствуют полу и возрасту. 9. Предварительный диагноз. Острая ревматическая лихорадка: кардит, полиартрит. Правожелудочковая экстрасистолия по типу тригеминии. ХСН IIА стадии, с промежуточной ФВЛЖ (45%), IIФК. Дата: 09.04.2021г. Подпись: Панова А.А. ПЛАН ОБСЛЕДОВАНИЯ 1. Общий анализ крови 2. Биохимический анализ крови 3. Электрокардиограмма 4. Эхокардиография 5. УЗИ суставов 6. Рентгенография органов грудной клетки ДАННЫЕ ЛАБОРАТОРНЫХ ИССЛЕДОВАНИЙ 10.1. Общий анализ крови: Лейкоциты 11,4*109/л (э 3%, п/я 5%, с/я 74%, л 14%, м 4%), эритроциты 4,2*1012/л, гемоглобин 125г/л, тромбоциты 334*109/л, СОЭ 52 мм/ч. Заключение: лейкоцитоз, СОЭ повышено - указывает на активность воспалительного процесса. 10.2. Биохимический анализ крови: АСАТ 68 Е/л, АЛАТ 64 Е/л, глюкоза 4,2 ммоль/л, общий холестерин 3,8 ммоль/л, креатинин 76 мкмоль/л, мочевая кислота 283 ммоль/л, ревматоидный фактор 38 Ме/мл, С-реактивный белок 54мг/л (++++), АСЛ-О 1200 Ме/мл, фибриноген 8 г/л. Заключение: АСАТ и АЛАТ повышены, обнаружены С-реактивный белок; повышен титр АСЛ-О, что свидетельствует о наличии стрептококковой инфекции. 10.3. Электрокардиограмма: 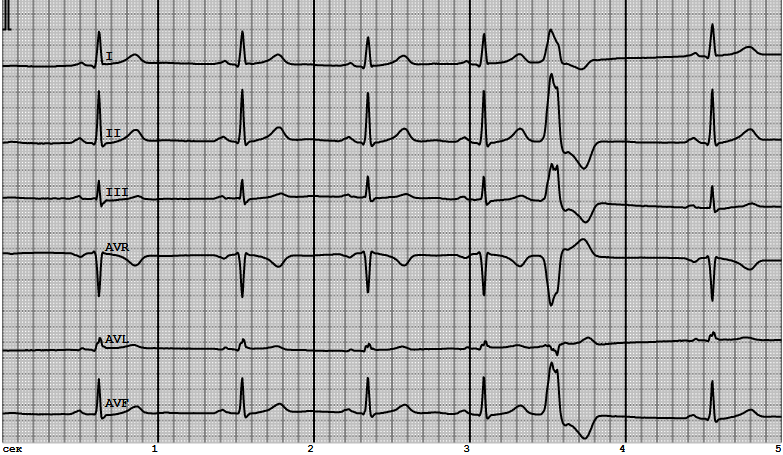 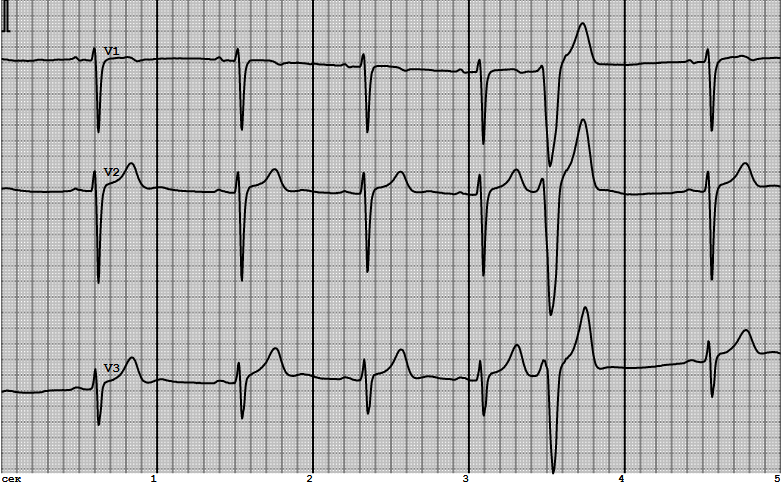 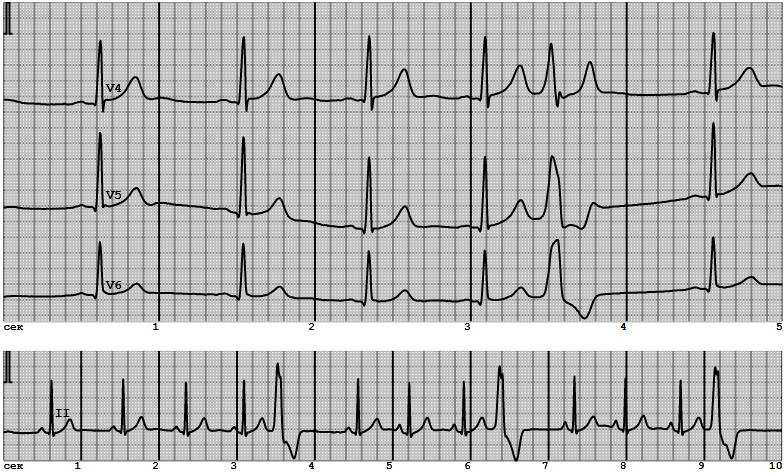 Описание ЭКГ: ритм сердца правильный, синусовый, выявляются случайные экстрасистолы. Чсс=64уд/мин, вольтаж удовлетворительный = 10мм/мВ, нормальное положение оси, скорость записи 50мм/с. Во 2 отведении: зубец P правильной формы 0,8; QRS = 0,08; QT=0,04; QRS = 9 мм; T= 3 мм. Дискордантность комплекса QRS в V1-V6 нарушена. Заключение: гипертрофия левого желудочка, левого предсердия, экстрасистолия 2 класс по Лауну. 10.4. Эхокардиография: Диффузное снижение сократительной способности левого желудочка. Незначительная дилатация левого предсердия, левого желудочка. Недостаточность митрального клапана II степени. ФВ ЛЖ 45%. Перикардиальная щель 4 мм (норма). Давление в легочной артерии 37 мм рт.ст. (повышено). 10.5. УЗИ суставов: Картина синовитов коленных, локтевых, плечевых суставов. 10.6. Рентгенография органов грудной клетки: Легочные поля без очаговых и инфильтративных теней. Легочный рисунок усилен вследствие полнокровия. Тень сердца увеличена за счет левых отделов. ОБОСНОВАНИЕ КЛИНИЧЕСКОГО ДИАГНОЗА 1. Диагноз острая ревматическая лихорадка: кардит, полиартрит поставлен на основании: 1. Клинических симптомов - болезненность, припухлость и гиперемия в области крупных суставов, лихорадка, повышенная температура тела до 37,3С. 2. Жалобы пациентки на боли в области сердца, одышку при физическом напряжении, боли в суставах. 3. Аускультации сердца - систолический шум на верхушке сердца, приглушение первого тона. 4. Биохимическом анализе крови - увеличение СОЭ, появление С-реактивного белка; повышение титра антистрептолизина-О. 5. Общем анализе крови - СОЭ 52мм/ч (ускорено), лейкоциты-11.4*109/л (лейкоцитоз), АСАТ и АЛАТ увеличены. 6. Данных инструментальных исследований - эхокардиография - снижение сократительной способности левого желудочка. Незначительная дилатация левого предсердия, левого желудочка. Недостаточность митрального клапана II степени. ФВ ЛЖ 45%. УЗИ суставов показало утолщение синовиальных оболочек в крупных суставах. 2. Диагноз правожелудочковая экстрасистолия по типу тригеминии поставлен на основании: 1. Жалоб пациентки - одышка и сердцебиение при малых физических нагрузках, боли в области сердца, ощущение перебоев в работе сердца. 2. Наличие острой ревматической лихорадки. 3. Данных инструментальных методов исследования: электрокардиограмма - гипертрофия левого желудочка, левого предсердия, экстрасистолия 2 класс по Лауну. 3. Диагноз ХСН IIА стадии с промежуточной ФВЛЖ (45%), II ФК поставлен на основании: 1. Жалоб пациентки на сердцебиение при небольшой физической нагрузке, ощущение отдышки при умеренной физической нагрузке. 2. Данных анамнеза - утомляемость, снижение переносимости физических нагрузок, одышку при повседневной физической нагрузке (ходьба обычным шагом по ровной поверхности, подъем по лестнице). 3. Данных физиологических исследований - Цвет кожи бледно-розовый, депигментация кожи отсутствует, напряжение и эластичность кожи нормальная, степень влажности нормальная. Слизистые оболочки (губ, носа, век) бледно розового цвета, чистые. Наблюдаются энантемы на миндалинах, белые пятна (казеозно-гнойные пробки в лакунах в большом количестве), сами миндалины красные и раздутые, вокруг слизистая оболочка воспалена, вишнево-красного цвета. Небный язычок раздут, с признаками воспаления. Горло красное, на языке обильное количество серого налёта. Одышка инспираторная, при умеренной нагрузке продолжительная. 4. Данных лабораторных и инструментальных исследований: На Эхо-КГ - Диффузное снижение сократительной способности левого желудочка. Незначительная дилатация левого предсердия, левого желудочка Недостаточность митрального клапана II степени. Фракция выброса по Симпсону – 45%. 5. IIA стадия ХСН ставится на основании застоя крови в малом круге кровообращения, о чем и говорит повышенное давление в ЛА на ЭхоКГ, и небольшие нарушения гемодинамики (застойные явления в легких). 6. Функциональный класс II ставится на основании пробы с 6-минутной ходьбой. Дистанция пройденная в течение 6 минут = 315 метров. Потребление кислорода (VO2 max) = 14,1-18,0 мл/кг*мин. |
