Книга 2 Издание пятое исправленное и дополненное
 Скачать 5.16 Mb. Скачать 5.16 Mb.
|
19.2. Простейшие, обитающие в полостных органах, сообщающихся с внешней средойПростейшие, относящиеся к этой экологической группе, став паразитами, не претерпели глубокой дегенерации в связи с тем, что условия их обитания относительно мало отличаются от внешней среды. Большинство этих паразитов анаэробны. Циклы их развития просты: у многих имеются стадии трофозоита и цисты. Некоторые не образуют и цист. Заражение большинством этих паразитов осуществляется путем проглатывания цист или трофозоитов. В их распространении большое значение имеют насекомые — механические переносчики возбудителей. Диагностика соответствующих заболеваний основана на обнаружении цист или трофозоитов в выделениях из пораженных органов. В профилактике заражения основное значение имеет соблюдение правил личной гигиены. Многие виды, живя в просвете пищеварительной трубки и других органов и находя там благоприятную среду, являются комменсалами. Однако в будущем возможно усиление степени их контакта с хозяином и переход к паразитированию. 19.2.1. Простейшие, обитающие в полости ртаРотовая амеба Entamoeba gingivalis (кл. Саркодовые) — комменсал, обитающий на деснах, зубном налете и в криптах нёбных миндалин более чем у 25% здоровых людей (рис. 19.2, А). У лиц с заболеванием полости рта встречается чаще. Размеры клетки 6—30 мкм, псевдоподии широкие. Питается бактериями и лейкоцитами, при кровотечении из десен может захватывать и эритроциты. Цист не образует. 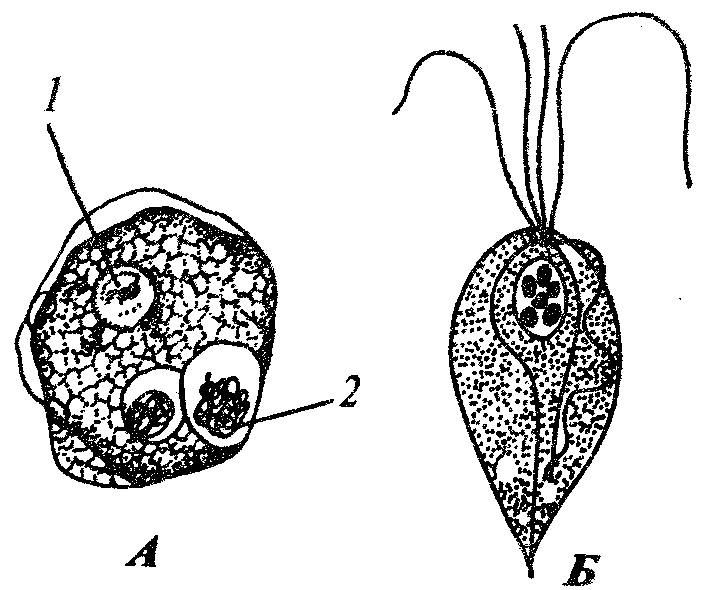 Рис. 19.2. Комменсальные простейшие, обитающие в полости рта. А — ротовая амеба; Б — Trichomonas tenax: 1 — ядро, 2 — пищеварительная вакуоль Trichomonas tenax(кл. Жгутиковые) — такой же комменсал, как и предыдущий вид. Форма тела грушевидная, длина 6—13 мкм (рис. 19.2, Б). На переднем конце расположены четыре жгутика, сбоку находится ундулирующая мембрана длиной около 3/4 длины тела. Встречается у 30% здоровых людей, причем у взрослых чаще, чем у детей. Обитает в складках слизистой оболочки рта, кариозных полостях зубов, криптах миндалин при хроническом тонзиллите, а при низкой кислотности желудочного сока встречается и в желудке. Цист не образует, как и предыдущий вид. Передача от человека к человеку обоих видов осуществляется при поцелуях, пользовании общей посудой и зубными щетками, а также с капельками слюны и мокроты при чихании и кашле. Оба вида самостоятельного медицинского значения не имеют, однако считается, что при патологических процессах в полости рта могут утяжелять их течение. 19.2.2. Простейшие, обитающие в тонкой кишкеВ тонкой кишке человека паразитирует единственный вид простейших — лямблия Lamblia intestinalis (кл. Жгутиковые) — возбудитель лямблиоза, которым чаще болеют дети. Форма паразита напоминает грушу, разрезанную вдоль. Длина тела 10—18 мкм. В расширенной части, на уплощенной стороне расположен присасывательный диск, с помощью которого лямблии присасываются к ворсинкам кишечника. Вдоль тела проходят две тонкие опорные органеллы — аксостили. Симметрично в клетке располагаются два ядра и четыре пары жгутиков (рис. 19.3, А). 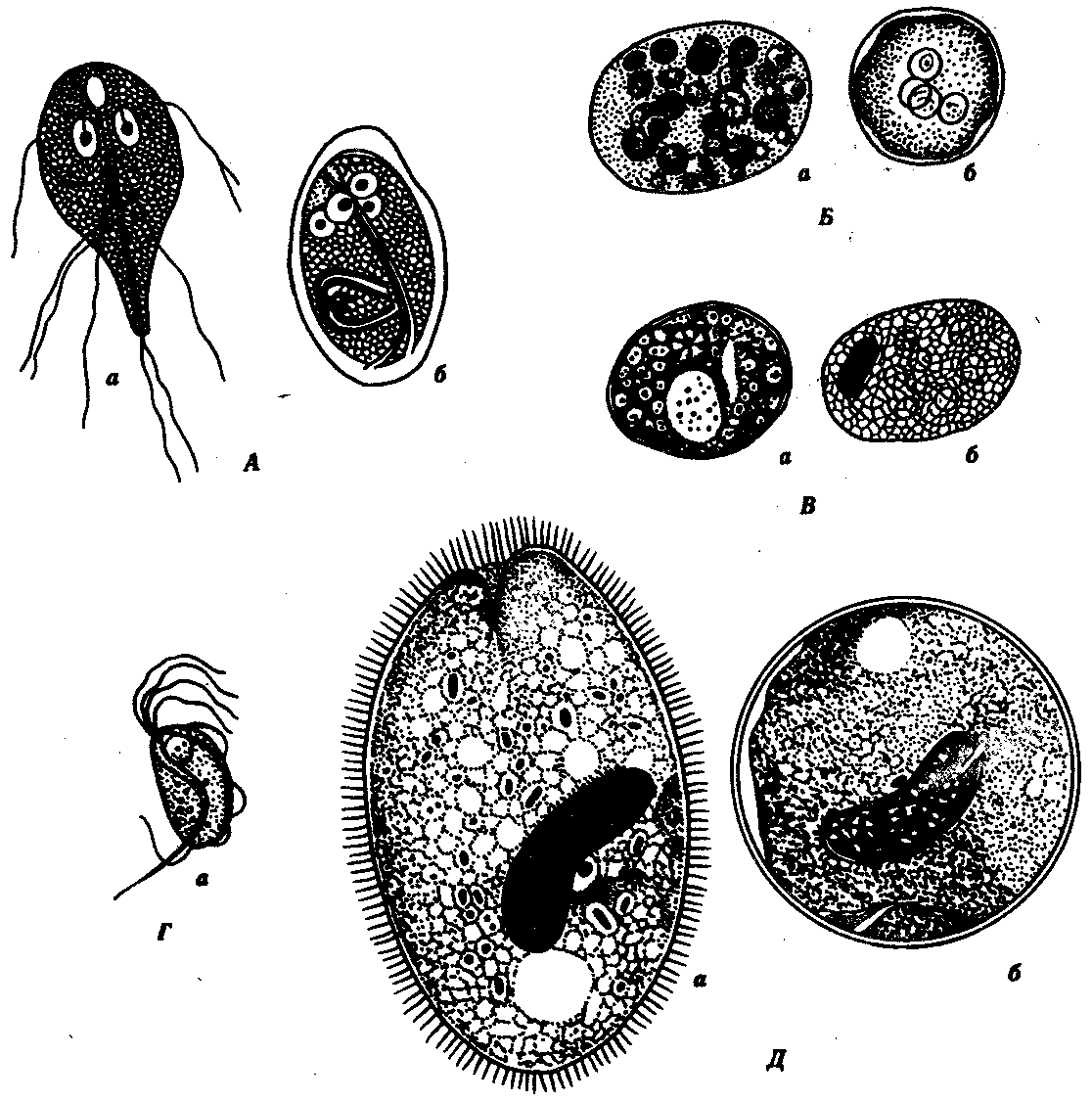 Рис. 19.3. Простейшие, обитающие в тонкой и толстой кишках. А — лямблия; Б — дизентерийная амеба; В — кишечная амеба; Г — кишечная трихоманада; Д— балантидий кишечный: а — трофозонты, б — цисты Трофозоиты используют питательные вещества с поверхности клеток кишечного эпителия. Захват пищи осуществляется пиноцитозом. Большие количества лямблии, которые покрывают обширные поверхности кишечной стенки, нарушают процессы всасывания и присте-ночного пищеварения. Попадая в нижние отделы тонкой кишки, лямблии инцистируются. Зрелые цисты имеют овальную форму, четыре ядра и несколько аксостилей. Во внешней среде цисты сохраняют жизнеспособность в течение нескольких недель. Заражение человека происходит при проглатывании цист. Лабораторная диагностика — обнаружение цист в фекалиях и тро-фозоитов в содержимом двенадцатиперстной кишки, полученном при дуоденальном зондировании. Личная профилактика — соблюдение правил гигиены питания. Общественная профилактика — санитарное благоустройство туалетов, предприятий общественного питания. 19.2.3. Простейшие, обитающие в толстой кишкеТолстая кишка очень благоприятна для обитания простейших. Паразиты располагаются вблизи слизистой оболочки, в слизи, покрывающей эпителий крипт. Большинство этих простейших являются комменсалами, питаясь бактериями и слущенными клетками кишечника. Два вида простейших — дизентерийная амеба и балантидий — патогенны, но в организме здорового человека они могут долгое время вести комменсальный образ жизни. Дизентерийная амеба Entamoeba histolylica (кл. Саркодовые) — возбудитель амебиаза (рис. 19.3, Б). Амебиаз встречается повсеместно, но чаще в зонах с влажным жарким климатом. В цикле развития амебы имеется несколько стадий, морфологически и физиологически отличающихся друг от друга. Мелкая вегетативная форма обитает в просвете кишки. Размеры ее 8—20 мкм. В цитоплазме можно обнаружить бактерии и грибки — элементы микрофлоры кишечника. Крупная вегетативная форма также обитает в просвете кишки в гнойном содержимом язв кишечной стенки. Ее размеры — до 45 мкм. Цитоплазма четко разделена на прозрачную, стекловидную эктоплазму и зернистую эндоплазму. В ней расположены ядро с характерной темно окрашенной кариосомой и эритроциты, которыми она питается. Крупная форма энергично передвигается с помощью широких псевдоподий. В глубине пораженных тканей располагается тканевая форма. Она мельче крупной вегетативной формы и не имеет в цитоплазме эритроцитов. Цисты обнаруживаются в фекалиях хронически больных и паразитоносителей, у которых заболевание проходит бессимптомно. Цисты имеют округлую форму диаметром 8—15 мкм и от одного до четырех ядер в виде колечек. Жизненный цикл паразита сложен (рис. 19.4). Человек заражается амебиазом, проглатывая цисты паразита с водой или пищевыми продуктами, загрязненными землей. В просвете толстой кишки из цисты образуется, за счет следующих друг за другом делений, восемь мелких клеток, превращающихся в мелкие вегетативные формы. Вреда человеку они не приносят. Они могут вновь инцистироваться и выходить наружу. При ухудшении условий существования хозяина мелкие вегетативные формы способны превращаться в крупные, которые вызывают образование язв. Погружаясь глубже, они превращаются в тканевые формы, которые в особо тяжелых случаях могут попадать в кровь и разноситься по всему организму. При этом возможно образование абсцессов в печени, легких и других органах. В остром периоде заболевания у больного в фекалиях обнаруживаются не только цисты, но и трофозоиты. Диагноз ставится на основе обнаружения в фекалиях трофозоитов с заглоченньми эритроцитами. Четырехъядерные цисты могут свидетельствовать скорее о хроническом течении заболевания или о пара-зитоносительстве. Профилактика — как при лямблиозе. Балантидий Balantidium coli (кл. Инфузории) — возбудитель балантидиаза. Это крупное простейшее, длиной до 200 мкм. Сохранены многие признаки свободноживущих инфузорий: все тело покрыто ресничками, имеются цитостом и цитофаринкс. Под пелликулой расположен слой прозрачной эктоплазмы, глубже находится эндоплазма с органеллами и двумя ядрами. Макронуклеус имеет гантелевидную или бобовидную форму, рядом с ним находится маленький микронуклеус. Циста балантидия овальна, до 50—60 мкм в диаметре, покрыта двуслойной оболочкой, ресничек не имеет. Микронуклеус обычно не виден, а в цитоплазме отчетливо выделяется сократительная вакуоль (см. рис. 19.3, Д). 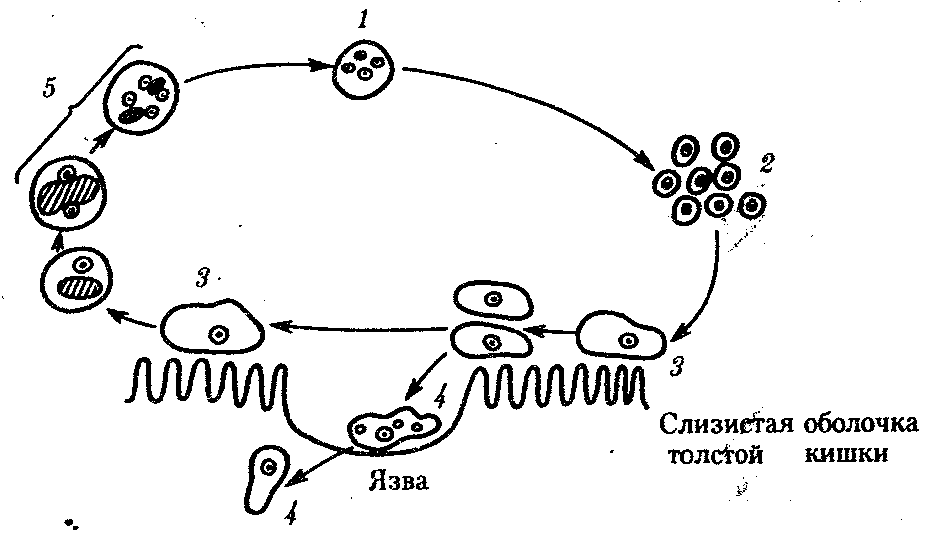 Рис. 19.4. Цикл развития дизентерийной амебы: 1 — циста, 2 — мелкая вегетативная форма, 3 — крупная вегетативная форма, 4 — тканевая форма, 5 — инцистирование Балантидий может жить в кишечнике человека, питаясь бактериями и не принося ему вреда, но иногда внедряется в стенку кишки, вызывая образование язв с гнойным и кровянистым отделением. В этом случае в его цитоплазме часто обнаруживаются форменные элементы крови хозяина. Для заболевания характерны длительные поносы с кровью и гноем, а иногда и перфорация кишечной стенки с перитонитом. Как и при амебной дизентерии, В. coli может попадать в кровеносное русло и оседать в печени, легких и других органах, вызывая там образование абсцессов. Особенностью этих инфузорий является их способность вырабатывать фермент гиалуронидазу, благодаря которой они внедряются и в неповрежденную стенку кишки, где на гистологических препаратах обнаруживаются целые скопления тканевых трофозоитов, морфологически не отличимых от живущих в просвете кишки, но не способных к образованию цист. Кроме человека, балантидий встречается также у крыс и свиней, которые и являются его основным резервуаром. Лабораторная диагностика — обнаружение цист и трофозоитов в мазках фекалий больного. Профилактика — как при лямблиозе, однако в связи с зоонозной природой балантидиаза следует также вести борьбу с грызунами и обеспечивать гигиеническое содержание свиней. Кроме описанных паразитов в пищеварительной трубке человека, особенно в ее нижних отделах, обитает ряд условно патогенных видов простейших. Среди них особенно интересна Dientamoebafragilis чертами адаптации к обитанию в кишечнике человека: она сосуществует в своеобразном симбиозе с острицами (см. разд. 20.2.1.1). Цист эта амеба не образует, а трофозоиты прикрепляются к яйцам остриц, через которые и происходит заражение новых хозяев. Вероятно, заражение этой амебой возможно и без яиц острицы, при прямом контакте. Размножаясь в большом количестве в кишке человека, эта амеба может вызвать недолгие поносы. Такое же медицинское значение имеет и известный жгутиконосец — кишечная трихомонада Trichomonas hominis (см. рис. 19.3, Г). В плане дифференциальной диагностики следует упомянуть также кишечную амебу Entamoeba coli — нормального симбионта толстой кишки человека. Она очень похожа на дизентерийную амебу, но является типичным комменсалом (см. рис. 19.3, В). Трофозоиты имеют размеры 20—40 мкм и передвигаются медленно. Питаются бактериями, грибами, а если у хозяина имеется кишечное кровотечение, то и форменными элементами крови. В окружающую среду выделяется в виде цист, содержащих восемь ядер и имеющих более крупные размеры, чем у Е. histolytica (около 18 мкм). 19.2.4. Простейшие, обитающие в половых органахВ половых органах человека обитает влагалищная трихомонада Trichomonas vaginalis (кл. Жгутиковые) — возбудитель трихомоноза. Длина этого паразита 14—30 мкм. Форма тела грушевидная. На переднем конце находятся четыре жгутика. До середины клетки доходит также небольшая ундулирующая мембрана. По середине тела тянется аксостиль, выступающий из клетки на ее заднем конце. Характерна форма ядра, овального, заостренного с двух концов, и напоминающего косточку сливы (рис. 19.5). В пищеварительных вакуолях располагаются лейкоциты, эритроциты и бактерии, которыми этот паразит питается. Цист не образует. Эта трихомонада обитает у женщин во влагалище и в шейке матки, а у мужчин — в мочеиспускательном канале, мочевом пузыре и в предстательной железе. Зараженность женщин достигает 20—40%, мужчин — 15%. Серьезных повреждений хозяину эта трихомонада не наносит, но, тесно контактируя с эпителием мочеполовой системы, она вызывает врзникновение мелких воспалительных очагов под эпителиальным слоем и слущивание поверхностных клеток слизистой оболочки. Через нарушенную эпителиальную выстилку в просвет органа поступают лейкоциты. У мужчин заболевание обычно завершается спонтанным выздоровлением примерно через 1 мес. У женщин трихомоноз может протекать несколько лет. Лабораторная диагностика — обнаружение живых подвижных трихомонад в мазке из выделений мочеполовых путей. Профилактика — соблюдение правил личной гигиены при половых контактах.  Рис. 19.5 Трихомонада влагалищная 19.2.5. Одноклеточные паразиты, обитающие в легкихPneumocystis carinii относится к своеобразной группе паразитов не имеющих полового процесса. Является возбудителем пневмоцистоза. Современные исследования особенностей биохимической и генетической организации позволили отнести этого паразита не к типу простейших, а к особой группе царства Грибов (Furgi). Однако в связи со сходством жизненного цикла пневмоцистиса со многими паразитическими простейшими и с его серьезным медицинским значением авторы сочли уместным поместить его описание в данном разделе книги. Паразиты имеют неправильную форму, размеры их от 1 до 5 мкм. В их цитоплазме содержатся митохондрии, а диссимиляция происходит аэробно. Обитает в альвеолах легких человека и многих млекопитающих. Человек заражается воздушно-капельным путем, вдыхая клетки пневмоцистиса. В легких паразиты располагаются на альвеолярном эпителии, прикрепляясь к нему псевдоподиями. Здесь они размножаются простым делением, они увеличиваются в размерах, образуют толстую оболочку и делятся обычно несколько раз образуя споры. При разрыве оболочки споры паразитов выходят из нее и начинается следующий цикл размножения в данном организме или в другом хозяине, в случае попадания к нему при вдыхании (рис. 19.6). У 1—10% здоровых людей отмечены Р. carinii. Инвазия протекает обычно бессимптомно, однако, в случае ослабления иммунитета хозяина размножение паразитов усиливается, они закупоривают бронхиолы, что приводит в тяжелых случаях к смерти от асфиксии. Анализ смертности больных СПИДом в США, Европе и Японии показал, что в 70% случаев основной причиной смерти явился пневмоцистоз. Имеютсясведения о том, что если больных СПИДом удается спасти от пневмоцистоза, то жизнь их значительно продлевается.  Рис. 19.6. Пневмоцистис. А — паразиты (о) на клетках эпителия альвеол (б); Б — цикл развития: 1—4 — паразиты в процессе деления, 5—7 — образование спор Обнаружить Р. carinii в мокроте больных оказывается крайне сложно. Поэтому для диагностики используют иммунологические методы, которые не обладают высокой специфичностью. В настоящее время разработан метод диагностики пневмоцистоза с использованием генетических зондов. У погибших больных диагноз ставят на основании обнаружения паразитов на разных стадиях их жизненного цикла в гистологических срезах легких. Профилактика пневмоцистоза сложна в связи с широкой распространенностью паразита у здоровых людей и домашних животных. Поэтому эффективной мерой профилактики является только вакцинация людей с иммунодефицитом специальными вакцинами, получаемыми методами генетической инженерии. 19.3. Простейшие, обитающие в тканяхПростейшие, обитающие в тканях, являются более специализированными паразитами по сравнению с предыдущей группой организмов. В связи с этим у большинства из них, особенно живущих внутрикле-точно, обнаруживаются признаки глубокой дегенерации: исчезают орга-неллы передвижения и питания, форма тела становится непостоянной, поглощение питательных веществ осуществляется всей поверхностью тела за счет пиноцитоза и активного транспорта через мембраны. На протяжении эволюции у них выработались адаптации к проникновению в организм хозяина разными способами, к перемещению в тканях. Многие из них инвазируют хозяина трансмиссивным путем, другие используют промежуточных хозяев, которыми питаются основные. Циклы развития большинства простейших этой группы сильно усложняются и часто являются лабильными: в ряде случаев возможным становится заражение одного промежуточного хозяина от другого, минуя основного. Часть паразитов этой группы адаптировалась к человеку не только как к биологическому, но и как к социальному существу, используя такие необычные факторы заражения, как хирургический инструмент и медицинские манипуляции. Длительный контакт этих паразитов с иммунной системой хозяина выработал своеобразные адаптации к. избеганию действия иммунитета хозяина: наиболее специализированные паразиты этой группы обитают не просто в тканях, а внутри клеток, в том числе даже в клетках иммунной системы. Другие, находящиеся в тканевой жидкости, в межклеточных пространствах и плазме крови, вынуждены на протяжении всего онтогенеза постоянно подвергаться действию гуморальных факторов иммунитета. В результате у них возникли своеобразные особенности клеточной поверхности, выражающиеся в том, что постоянно меняется ее антигенный состав. Простейших, обитающих в тканях, следует подразделить на передающихся нетрансмиссивно и передающихся трансмиссивно. 19.3.1. Простейшие, обитающие в тканяхи передающиеся нетрансмиссивноК этой группе простейших относятся близкие друг другу виды кокцидий (кл. Споровики), ведущих внутриклеточный образ жизни. Они паразитируют не только у человека, но и у большого количества видов домашних и диких животных. Таким образом, вызываемые ими заболевания являются зоонозными и природно-очаговыми, профилактика которых осложнена. Не менее сложна и диагностика, что связано, с одной стороны, со слабой выраженностью симптомов заболеваний, а с другой — с тем, что паразиты могут обитать в разных клетках и тканях хозяина и вероятность обнаружения их невелика. Токсоплазма Toxoplasma gondii — возбудитель токсоплазмоза. Имеет форму полумесяца, один конец которого заострен более другого. В центре располагается крупное ядро. Длина паразита 4—7 мкм (рис. 19.7). 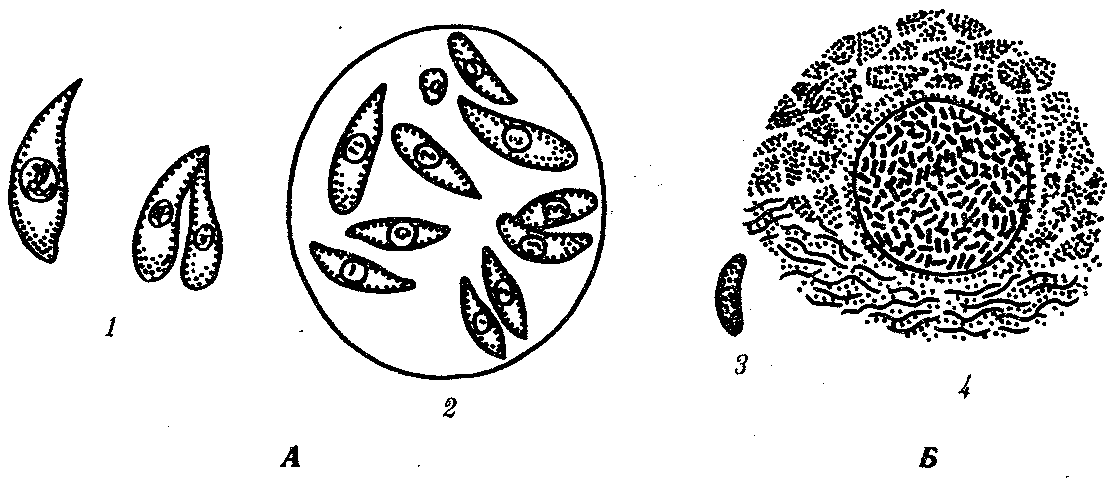 Рис. 19.7. Токсоплазма (Л) и саркоциста (Б): 1 — единичные паразиты, 2 — спорозоиты под общей оболочкой, 3 — изолированная спора, 4— саркоциста в мышечном волокне Токсоплазма поражает огромное количество видов животных и человека. Иммунологические исследования показали, что на Земле токсоплазмами заражено более 500 млн. человек. Жизненный цикл токсоплазмы типичен для споровиков: в нем чередуются стадии шизогонии, гаметогонии и спорогонии. Основные хозяева паразита — домашние кошки и дикие виды сем Кошачьи. Они заражаются, поедая больных грызунов, птиц или инвазированное мясо крупных животных. Паразиты у них сосредоточиваются в клетках кишечника, размножаются шизогонией, а затем образуют гаметы. После копуляции гамет формируются ооцисты, которые выделяются во внешнюю среду. В них происходит спорогония, т. е. деление зиготы под оболочкой. Такие спороцисты со спорозоитами рассеиваются кошками и попадают к промежуточным хозяевам, которыми могут быть человек, почти все млекопитающие, птицы и даже пресмыкающиеся. В клетках большинства их органов происходит бесполое размножение токсоплазм в форме множественного деления. В результате образуются группы, состоящие из многих сотен отдельных паразитов. Эти группы могут распадаться, и тогда отдельные токсоплазмы внедряются с помощью специфической органеллы проникновения — коноида — в непораженные клетки, в которых вновь происходит шизогония. Другие такие группы покрываются плотной оболочкой и формируют цисты. Цисты очень устойчивы и могут длительное время находиться в состоянии покоя в органах хозяев. В окружающую среду они не выделяются. Цикл развития замыкается при поедании кошками органов промежуточных хозяев с цистами. Своеобразной особенностью цикла развития токсоплазм является то, что промежуточные хозяева могут заражаться ими не только от основного хозяина, но и при поедани» друг друга. Так, возможно заражение свиней при поедании ими трупов грызунов, погибших от токсоплазмоза, грызуны же заражаются друг от друга при каннибализме. Возможно и внутриутробное заражение плода от больной беременной самки, когда паразиты проникают через плаценту. Этот способ заражения обеспечивает устойчивое существование природных очагов токсоплазмоза и среди мелких грызунов, не склонных к каннибализму. В соответствии с этим и человек как промежуточный хозяин может заразиться токсоплазмозом разными путями: 1) при поедании мяса инвазированных животных; 2) с молоком и молочными продуктами; 3) через кожу и слизистые оболочки при уходе за больными животными, при обработке шкур и разделке животного сырья; 4) внутриутробно через плаценту; 5) при медицинских манипуляцих переливания крови и лейкоцитарной массы, при пересадках органов, сопровождающихся приемом иммунодепрессивных препаратов. Последнее свидетельствует о том, что общее снижение иммунитета повышает вероятность заражения токсоплазмозом. Обычно паразиты обладают весьма низкой патогенностью, но в некоторых условиях они могут вызвать очень тяжелые нарушения, что зависит как от индивидуальной чувствительности хозяев, так и от путей проникновения токсоплазм в организм человека. Наиболее опасным является трансплацентарное заражение. При этом возможно рождение детей с множественными врожденными пороками развития, в первую очередь головного мозга. При постановке диагноза используют методы иммунологических реакций, обнаружение токсоплазм при прямом микроскопировании материала, взятого от больного человека или трупа. Для исследования используют плаценту, печень, кровь, лимфатические узлы, головной мозг. Применяют также метод биологических проб. В этом случае лабораторным животным вводят кровь или спинномозговую жидкость больного. Мыши заболевают токсоплазмозом при таком способе заражения в острой форме, и обнаружение возбудителя у них не представляет сложности. Профилактика — термическая обработка животных продуктов питания, санитарный контроль на бойнях и мясокомбинатах, предотвращение тесных контактов детей и беременных женщин с домашними животными. Несколько близких к токсоплазме паразитов — саркоцисты(Sarcocystis hominis, S. suihominis, S. lindemanni) — являются возбудителями саркоцистозов и имеют сходный с ней цикл развития. Человек для этих паразитов является основным хозяином, а животные — промежуточными. Поэтому у человека, как и у кошки при токсоплазмозе, поражается кишечник. Но степень поражения его очень незначительна. По некоторым данным, частота инвазии людей саркоцистами достигает 7—60%, особенно там, где в соответствии с традициями население употребляет в пищу сырое или полусырое мясо. Врачи обычно не ставят правильного диагноза, а заболевания заканчиваются быстрым самоизлечением. 19.3.2. Простейшие, обитающие в тканяхи передающиеся трансмиссивноВ эту экологическую группу паразитических простейших входит большое количество видов из классов Жгутиковые и Споровики, имеющих сложные циклы развития. Все переносчики этих паразитов являются специфическими. Распространенность заболеваний приурочена к зонам встречаемости переносчиков. Некоторые паразиты этой группы поселяются только в организме человека, поэтому соответствующие заболевания являются антропонозными. Другие формируют устойчивые природные очаги, поражая разные виды диких животных. Цист эти паразиты не образуют и непосредственно во внешнюю среду не выделяются. Диагностика заболеваний, вызываемых этими паразитами, основана на обнаружении их трофозоитов в крови и биоптатах тканей или на иммунологических реакциях. Профилактика включает общие меры профилактики трансмиссивных заболеваний (борьба с переносчиками) и конкретные, зависящие от видовой специфики паразитов. Лейшмании Leischmania (кл. Жгутиковые) — возбудители лейшманиозов. Заболевания человека вызываются несколькими видами и подвидами паразитов, которые объединяются в четыре комплекса: L. donovani — возбудитель висцерального лейшманиоза, L. tropica — возбудитель кожного лейшманиоза, L. mexicana — возбудитель лейшманиоза Центральной Америки, L. brasiliensis — возбудитель бразильского лейшманиоза. Все виды сходны морфологически и имеют одинаковые циклы развития. Они существуют в двух формах: в безжгутиковой, или лейшманиальной, и жгутиковой; или промастиготной (рис. 19.8). Лейшманиальная форма очень мелка — 3—5 мкм в диаметре. Характерной чертой ее является круглое ядро, занимающее около '/4 цитоплазмы; жгутика нет, но перпендикулярно клеточной поверхности располагается палочковидный кинетопласт. Эти формы обитают в клетках ретикулоэндотелиальной системы человека и ряда млекопитающих (грызунов, собак, лис). Промастиготная форма удлинена — до 25 мкм, спереди находится жгутик, у основания которого хорошо виден такой же кинетопласт, что и в безжгутиковой стадии паразита. Обитает в пищеварительной системе москитов. Безжгутиковая форма, посеянная на культуральную среду, превращается в жгутиковую.  Рис. 19.8. Лейшмания. Безжгутиковая (А) и жгутиковая (Б) формы Лейшманиозы широко распространены в странах с тропическим и субтропическим климатом на всех континентах там, где обитают москиты. Они—типичные природно-очаговые заболевания (см. § 18.13). Природными резервуарами являются грызуны, дикие и домашние хищники. Заражение человека происходит при укусе инвазированными москитами. По патогенному действию лейшманий заболевания, которые они вызывают, делят на три основные формы: кожный, слизисто-кожный и висцеральный лейшманиозы. При кожном лейшманиозе очаги поражения находятся в коже. Это самый распространенный тип лейшманиоза, протекающий относительно доброкачественно. Возбудителями кожного лейшманиоза в Африке и Азии являются L. tropica, а в Западном полушарии — L. mexicana и ряд штаммов L. brasiliensis. Лейшманий L. tropica и L. mexicana вызывают на коже длительно не заживающие язвы на месте укусов москитами. Язвы заживают через несколько месяцев после образования, а на их месте на коже остаются глубокие рубцы. Некоторые формы L. brasiliensis способны распространяться по лимфатическим сосудам кожи с образованием многочисленных кожных язв в отдалении от мест укусов. Слизисто-кожный лейшманиоз вызывается подвидом L. brasiliensis brasiliensis. При этой форме заболевания паразиты проникают из кожи по кровеносным сосудам в носоглотку, гортань, мягкое нёбо, половые органы, поселяются в макрофагах соединительных тканей этих органов и вызывают здесь деструктивные воспаления. Висцеральный лейшманиоз вызывает L. donovani. Заболевание начинается через несколько месяцев или даже лет после заражения как системная инфекция. Паразиты размножаются в макрофагах и в моноцитах крови. Нарушаются функции печени, кроветворение. Очень велика интоксикация. При отсутствии лечения заболевание заканчивается смертью. Лабораторная диагностика основана на микроскопировании мазков из кожных язв при кожном и слизисто-кожном лейшманиозах, пунктатов лимфатических узлов и костного мозга при висцеральном лейшманиозе. В окрашенных препаратах обнаруживается лейшманиальная форма паразитов как внутри клеток, так и внеклеточно. В сомнительных случаях производят посев материала, взятого от больного, на специальную культуральную среду, на которой лейшманий приобретают промастиготную форму, активно передвигаются и легко обнаруживаются при микроскопировании. Используют также и биологические пробы — заражение лабораторных грызунов. Профилактика — в первую очередь, это борьба с переносчиками и уничтожение природных резервуаров (грызунов и бродячих собак), а также профилактические прививки. Trypanosoma brucei gambiense и T.b. rhodesiense (кл. Жгутиковые) — возбудители африканского трипаносомоза, или сонной болезни. Паразит имеет извилистую заостренную с обеих сторон форму. Длина его 17—28 мкм. Стадии, паразитирующие у человека, имеют один жгутик, ундулирующую мембрану сбоку и хорошо заметный кинетопласт у основания жгутика. Трипаносомы поселяются у человека в крови, лимфе, спинномозговой жидкости, в тканях головного и спинного мозга и в серозных полостях. T.b. gambiense встречается в Западной Африке, а T.b. rhodesiense — в Восточной и Юго-Восточной Африке. Жизненный цикл этих паразитов протекает в организме человека, домашних и диких млекопитающих, в первую очередь копытных. T.b. gambiense чаще поражает человека, свиней и собак, T.b. rhodesiense — диких животных — антилоп и носорогов. Переносчиком первого подвида является муха це-це ,Glossina palpalis, живущая поблизости от жилища человека, второго— G. morsitans, обитающая в открытых саваннах и саванновых лесах. В связи с этим сонная болезнь, возбудителем которой является T.b. gambiense, встречается в антропогенных очагах культурных ландшафтов. Ежегодно регистрируется около 10 000 новых случаев заражения. Восточноафриканский трипаносомоз распространен значительно реже в естественной природе. В основном заболевают охотники, туристы, сезонные рабочие, каждый год — около 1500 человек. Сонная болезнь без лечения протекает около 5 лет и выражается в нарастающей мышечной слабости, депрессии, истощении и сонливости. Возможны случаи самоизлечения, но обычно заболевание заканчивается смертью больного. Восточноафриканский трипаносомоз протекает более злокачественно, длится не более 6 мес. и также заканчивается смертью. Для паразитирования трипаносом у млекопитающих и человека характерны циклические подъемы интенсивности инвазии за счет их размножения, сопровождающиеся изменениями строения и антигенных свойств паразитов. Во время увеличения количества паразитов в крови преобладают трипаносомы удлиненной формы. Антигены, которые они образуют, вызывают формирование антител в организме хозяина. Под действием антител многие паразиты гибнут и интенсивность инвазии снижается. Выжившие трипаносомы укорачиваются и начинают вырабатывать другие антигены. Укороченные формы паразита, инвазионные для мухи це-це, в ее организме вновь приобретают удлиненную форму, инвазионную для человека. Изменение формы тела и смена антигенных свойств оболочки повторяются многократно. Таким образом, популяция паразита в хозяине выживает и избегает его иммунной реакции. Антигенные свойства поверхности трипаносомы зависят только от одного белка — гликопротеина, полностью покрывающего всю клетку. Гликопротеин построен из 470 остатков аминокислот. Каждая новая волна размножения паразитов представляет собой новую популяцию трипаносом, обладающих новым поверхностным антигеном. Эти вариации антигенных свойств помогают паразиту преодолевать иммунный ответ хозяина и делают невозможной вакцинацию населения, обитающего в природных очагах трипаносомозов. Смена антигенных свойств обеспечивается заменой поверхностных гликопротеинов, кодируемых разными генами, относящимися к одному мультигенному семейству. Один клон трипаносом может образовывать попеременно до 100 разных варьирующих гликопротеинов. Гены этих протеинов возникли в процессе эволюции, вероятно, путем дупликаций и последующей дифференцировки, как и другие семейства генов. В геноме трипаносомы имеется сайт экспрессии, в который поочередно перемещаются гены поверхностных гликопротеинов, приближаясь к промотору, обеспечивающему их специфическую активацию. Там они транслируются. Не исключено, однако, что сайт экспрессии в геноме трипаносомы не единственный, и даже возможно, что разные гены гликопротеинов активируются несколькими механизмами. В любом случае речь идет о своеобразной адаптации паразита к специфическим условиям существования, повышающей его выживаемость и открывающей ему широкие эволюционные перспективы. Лабораторная диагностика — исследование мазков крови и спинномозговой жидкости больного для выявления в них возбудителя. Используются также иммунологические реакции и заражение лабораторных животных. Профилактика — кроме борьбы с переносчиками применяют профилактическое лечение здоровых людей, живущих в очагах трипаносомоза, делающее организм невосприимчивым к инвазии. Практиковавшийся ранее отстрел диких животных, являющихся природным резервуаром паразита, вряд ли рационален в связи с возможным нарушением экологического баланса, который складывался в биогеоценозах на протяжении тысячелетий. Trypanosoma cruy — возбудитель американского трипаносомоза, или болезни Чагаса. Длина этой трипаносомы в крови человека достигает 20 мкм. Кинетопласт очень крупный, округлой формы. Характерной особенностью возбудителя является способность к внутриклеточному паразитизму. При этом трипаносомы проникают вначале в макрофаги кожи и слизистых оболочек, а затем и в клетки миокарда, нейроглии и мышц, теряя жгутики, ундулирующие мембраны, и превращаясь в безжгутиковые, или амастиготные, формы. Здесь и происходит размножение паразитов. В крови эти трипаносомы никогда не делятся. В конечном счете, пораженная клетка вся заполняется амастиготными формами трипаносом и разрывается, а паразиты инвазируют новые клетки. При этом часть их, превращаясь вновь в жгутиковую форму, поступает в кровь, откуда в дальнейшем они могут попасть в организм переносчика (рис. 19.9). 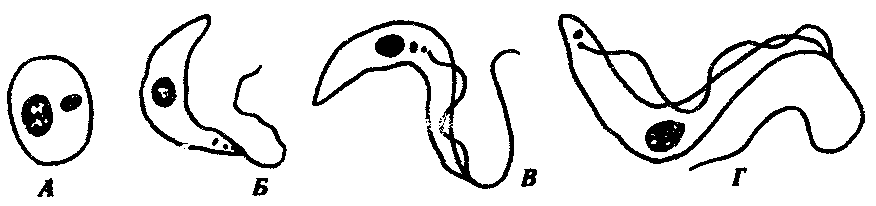 Рис. 19.9. Трипаносома. Безжгутиковая (А) и жгутиковые {Б—Г) формы Переносчиками являются триатомовые клопы pp. Triatoma, Rhodnius и Panstrongylus (см. разд. 21.2.2). В них трипаносомы размножаются и достигают состояния инвазионности, поступая в заднюю кишку. Вскоре после кровососания клопы испражняются на покровы человека или животного и трипаносомы проникают в кровь через раневое отверстие от хоботка или через неповрежденные слизистые оболочки губ, носа и глаз. Окончательными хозяевами кроме человека являются броненосцы, опоссумы, крысы, обезьяны и домашние животные — собаки, кошки и свиньи. Болезнь поражает в основном детей младшего возраста, у которых протекает остро. В старшем возрасте заболевание переходит в хроническую форму. Патогенное действие выражается в поражении органов, в клетках которых развиваются паразиты: характерны миокардиты, кровоизлияния в мозговые оболочки и менингоэнцефалит. Иногда заболевание протекает легко и заканчивается самопроизвольным излечением. Диагностика — в острой форме заболевания возможно обнаружение трипаносом в крови. При хроническом течении рационально введение крови больного морским свинкам, у которых они обнаруживаются в большом количестве на 14-е сутки. Существует еще и своеобразный метод диагностики — кормление на больном неинвазированных переносчиков-клопов, в кишечнике которых трипаносомы быстро размножаются и легко обнаруживаются. Применяют также и методы иммунодиагностики. Трипаносомы представляют большой интерес не только потому, что способны вызывать у человека серьезные, смертельно опасные заболевания. Колоссальная экологическая пластичность, обеспечивающая им эффективное паразитирование в организме хозяина на протяжении нескольких лет, в условиях постоянно действующих механизмов иммунитета, позволяет этим паразитам осваивать и новых хозяев. Так, описанная в последние годы вспышка трипаносомоза в Эфиопии была вызвана адаптацией к человеку Т.b. brucei — подвида, паразитирующего обычно только у крупного рогатого скота и антилоп. Та же причина, вероятно, лежит в основе существования вспышек трипаносомозов в Индии и Малайзии, где у больных были выделены паразиты, обитающие обычно в крови грызунов и низших обезьян. В Центральной и Южной Америке кроме Т. cruzy известна и еще одна трипаносома — Т. rangeli, которая чаще паразитирует у кошек и собак, но способна инвазировать и человека, вызывая у него нетяжелую, быстро проходящую лихорадочную реакцию. Малярийные плазмодии Plasmodium (кл. Споровики) — возбудители малярии. Известны следующие виды малярийных плазмодиев, паразитирующие у человека: Р. vivax — возбудитель трехдневной малярии, Р. falciparum — возбудитель тропической малярии, Р. malariae — возбудитель четырехдневной малярии, Р. ovale— возбудитель овале-малярии, близкой к трехдневной. Три первых вида широко распространены в тропических и субтропических климатических поясах, последний — только в тропической Африке. Все виды сходны морфологически и жизненными циклами, отличаясь друг от друга деталями строения и некоторыми особенностями цикла развития, проявляющимися в основном продолжительностью его отдельных периодов. Жизненный цикл малярийных плазмодиев типичен для споровиков, включая стадии бесполого размножения в виде шизогонии, полового процесса и спорогонии. Окончательным хозяином паразитов является комар р. Anopheles (см. разд. 21.22), а промежуточным — только человек. Комар является одновременно и переносчиком. Поэтому малярия — типичное антропонозное трансмиссивное заболевание. Со слюной зараженного комара при укусе плазмодии попадают в кровь человека (рис. 19.10). Развитие паразитов в организме человека происходит синхронно. С током крови они разносятся по организму и поселяются в клетках печени. Здесь они растут и размножаются шизогонией таким образом, что один паразит делится на тысячи дочерних особей. Клетки печени при этом разрушаются и паразиты, называющиеся на этой стадии мерозоитами, поступают в кровь и внедряются в эритроциты. С этого момента начинается эритроцитарная часть цикла развития плазмодия. Паразит питается гемоглобином, растет и размножается шизогонией. При этом каждый плазмодий делится на 8—24 мерозоита. После разрушения эритроцита мерозоиты попадают в плазму крови и оттуда в новые эритроциты, после чего весь цикл эритроцитарной шизогонии повторяется. 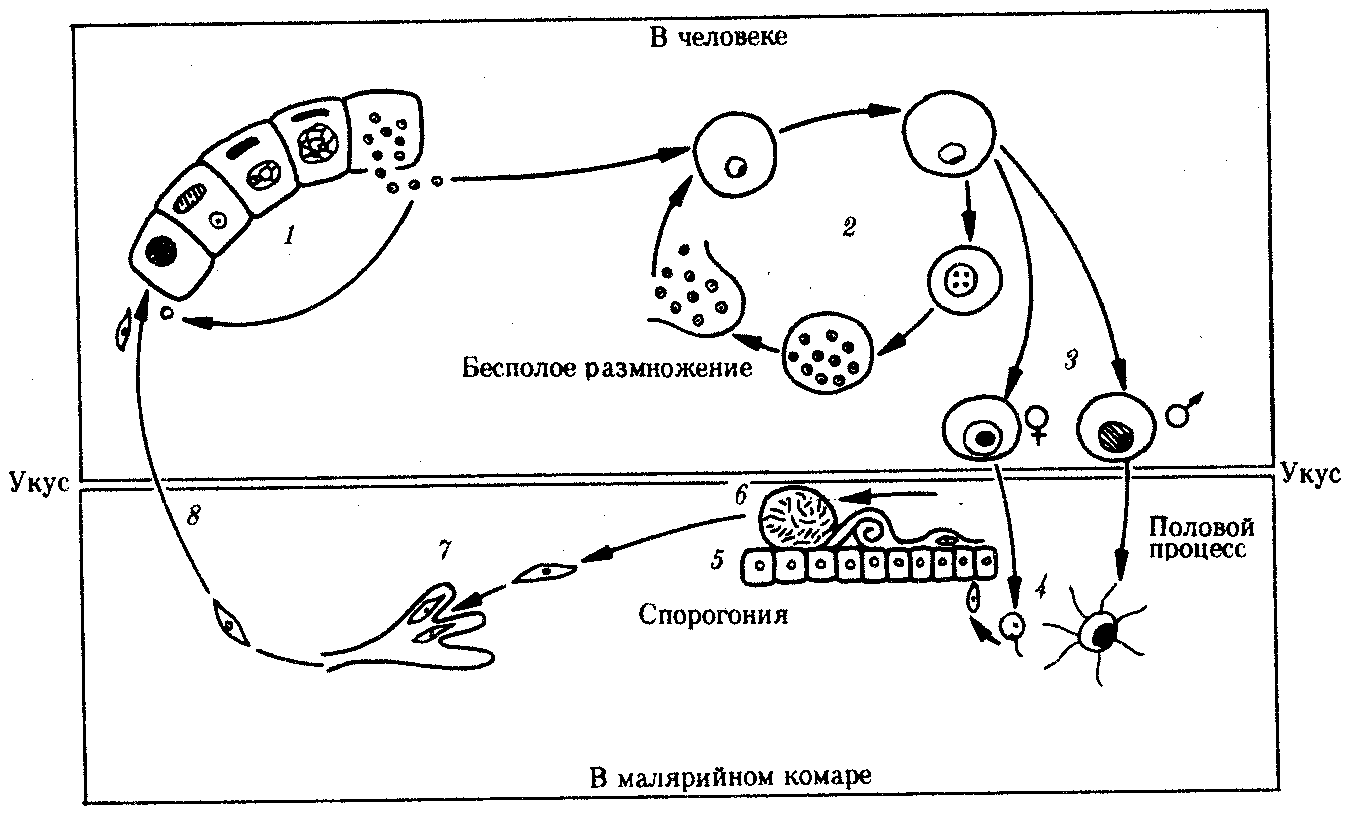 Рис. 19.10. Жизненный цикл малярийного плазмодия: 1 — преэритроцитарная шизогония в клетках печени, 2 — эритроцитарная шизогония, 3 — образование гаметоцитов, 4 — оплодотворение, 5 — спорогония в стенке желудка комара, 6 — овоциста со споромитами, 7 — проникновение спорозоита в слюнные железы комара, 8— заражение человека Из части мерозоитов в эритроцитах образуются незрелые половые клетки — мужские и женские гаметоциты. Они являются инвазионной стадией для комара. Дальнейшее их развитие возможно только в его пищеварительной системе. При укусе больного человека комаром гаметоциты попадают в желудок последнего, где из них образуются зрелые гаметы. В результате оплодотворения в желудке комара образуется подвижная зигота, которая перемещается на наружную поверхность стенки желудка и покрывается оболочкой, формируя ооцисту. С этого момента начинается период спорогонии, когда содержимое ооцисты многократно делится, образуя около 10000 спорозоитов — тонких серповидных клеток, которые после разрыва оболочки поступают в слюнные железы комара. При кровососании спорозоиты поступают в кровяное русло человека. Таким образом, в организме человека плазмодий размножается только бесполым путем — шизогонией, человек является его промежуточным хозяином. В организме комара проходят две другие стадии цикла развития паразита: половой процесс — гаметогония и образование спорозоитов за счет деления под оболочкой ооцисты — спорогония. Поэтому малярийный комар является окончательным хозяином этого паразита. Выход большого количества мерозоитов из эритроцитов сопровождается выбросом в плазму крови значительной массы токсических продуктов жизнедеятельности. Их воздействие на организм приводит к резкому повышению температуры, ознобу, слабости и головным болям. Такое состояние возникает внезапно и длится в среднем 1,5—2 ч. Вслед за этим наступает чувство жара, сухость во рту, жажда. Температура тела достигает 40—41°С. Через несколько часов все перечисленные симптомы исчезают, и больные обычно засыпают. Весь приступ может продолжаться от 6 до 12 ч. При трехдневной и овале-малярии промежутки между приступами составляют 48 ч, число таких приступов может достигать 10—15, после чего они прекращаются за счет повышения уровня специфического иммунитета, но паразиты в крови еще могут обнаруживаться. В таком случае человек становится паразитоносителем и продолжает представлять опасность для окружающих как возможный источник заражения. Естественный отбор приводит к возникновению новых антигенных вариантов возбудителя, которые обеспечивают возможность наступления рецидивов заболевания. Рецидивы могут повторяться несколько раз, но постепенно популяция эритроцитарных паразитов полностью погибает. Однако в течение 3—5 лет инвазия может вновь активизироваться за счет находящихся в латентном состоянии в печени экзоэритроцитарных шизонтов, которые могут выходить из печеночных клеток и внедряться в эритроциты. Таким образом, весь процесс болезни может начаться снова. При малярии, вызываемой Р. malariae, приступы повторяются через 72 ч. Часто встречается и бессимптомное носительство. Экзоэритро-цитарной стадии в цикле развития этого паразита нет, поэтому поздние рецидивы невозможны, хотя инвазия характеризуется упорным течением и длится до 40 лет. При тропической малярии вначале приступы развиваются через разные промежутки времени, а позже — через 24 ч. От осложнений со стороны центральной нервной системы или почек возможна смерть больного. Шизонты в клетках печени не сохраняются, а заболевание может продолжаться до 18 мес. Все виды малярийных плазмодиев могут инвазировать человека и при гемотрансфузии (переливание крови). В этом случае ни у одного из паразитов не формируется экзоэритроцитарной стадии. Поэтому поздних рецидивов в этом случае не бывает. Гемотрансфузионный способ заражения наиболее часто встречается при четырехдневной малярии в связи с тем, что при этой форме болезни шизонты в эритроцитах находятся в очень малом количестве и могут не обнаруживаться при исследовании крови доноров. Иногда человек может быть инвазирован одновременно двумя или тремя видами плазмодиев. В таком случае малярийные приступы не имеют четкой периодичности и клинический диагноз затруднен. Лабораторный диагноз малярии можно поставить только в период, соответствующий стадии эритроцитарной шизогонии, когда в крови удается обнаружить паразитов. Плазмодий, недавно проникший в эритроцит, имеет кольцевидную форму. Его цитоплазма выглядит как ободок, окружающий крупную вакуоль с продуктами диссимиляции. Ядро паразита смещено к краю клетки. Следующая стадия называется амебовидным шизонтом. У паразита появляются ложноножки, а вакуоль увеличивается. Наконец плазмодий занимает почти весь эритроцит. Следующая стадия развития паразита — фрагментация шизонта. На фоне деформированного эритроцита обнаруживаются множественные мерозоиты, в каждом из которых лежит ядро. Кроме бесполых клеток в эритроцитах можно увидеть и гаметоциты. Они отличаются крупными размерами, не имеют псевдоподий и вакуолей (рис. 19.11). 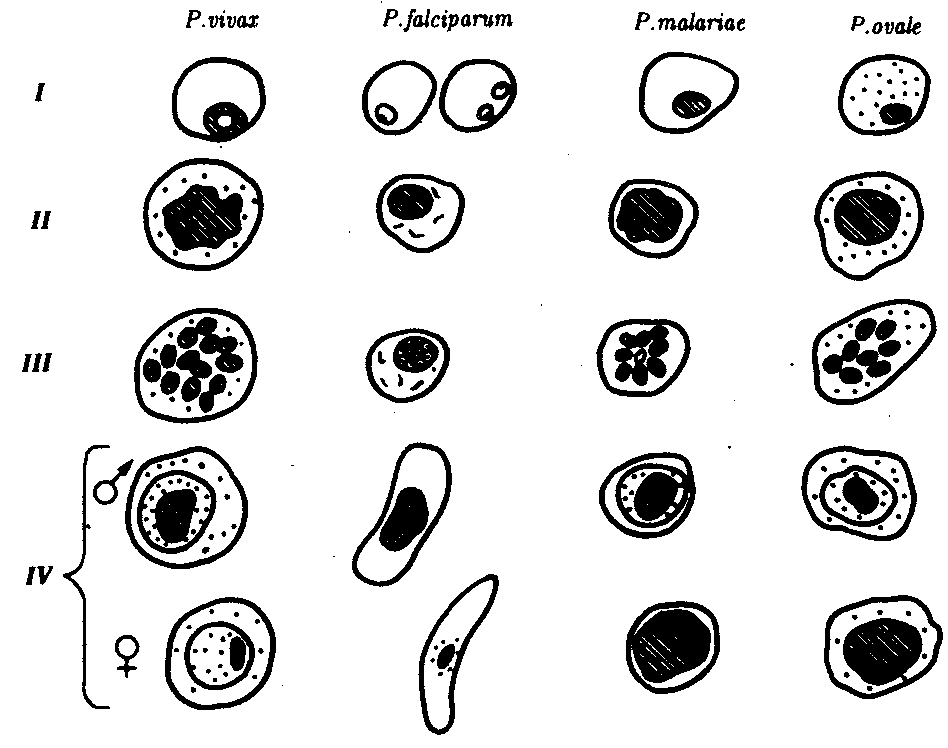 Рис. 19.11. Малярийные плазмодии. Стадии развития в эритроцитах: I—стадия кольца, II—стадия амебовидного шизонта, III—стадия фрагментации, IV—гаметоциты Профилактика малярии — раннее выявление и лечение больных, профилактическое лечение в зонах широкого распространения малярии. Как и при любых трансмиссивных заболеваниях, необходима прицельная борьба с переносчиками. 19.4. ПРОСТЕЙШИЕ — ФАКУЛЬТАТИВНЫЕ ПАРАЗИТЫ ЧЕЛОВЕКАВ 1965 г. в Австралии впервые были выявлены случаи заболеваний, вызываемых свободноживущими почвенными амебами, и с тех пор они регистрируются во многих странах. В большинстве случаев эти заболевания диагностируются только после смерти больных на основе гистологического исследования тканей, в которых обнаруживаются эти простейшие. Крайняя тяжесть заболеваний, вызываемых этими амебами, объясняется тем, что паразитический образ жизни для них не является обязательным. Поэтому как у амеб, так и у человека на протяжении эволюции не возникло взаимных адаптации, в связи с чем система паразит — хозяин не является устойчивой. Среди амеб этой группы наиболее известны представители родов Naegieria и Acanthamoeba (рис. 19.12). 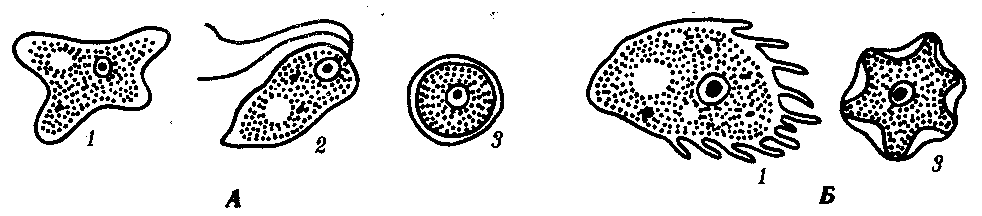 Рис. 19.12. Факультативные паразиты человека. А — Naegieria sp.; Б — Acanthamoeba sp.: 1, 2 — вегетативные стадии, 3 — цисты Амебы р. Naegieria в организм человека попадают при купании в грязной воде через носовую полость и проникают в мозговые оболочки. Здесь амебы размножаются и вызывают острый менингоэнцефалит, который почти всегда заканчивается смертью. Наиболее часто поражаются дети. Амебы р. Acanthamoeba образуют устойчивые цисты, которые попадают в организм человека не только через носоглотку и пищеварительную систему, но и при вдыхании, а также через травмированную кожу и роговицу. Заболевание проявляется по-разному в зависимости от путей попадания возбудителя в организм. Характерным является образование гранулем, содержащих амеб. У ослабленных больных и детей заболевание заканчивается менингоэнцефалитом и смертью. |
