Департамент Здравоохранения Курганской области
Юргамышский филиал
Государственного бюджетного профессионального образовательного учреждения
«Курганский базовый Медицинский колледж»
Дневник
по учебно – производственной практике
Отделение «Хирургическое»
Студента № 311 группы
Ф.И. студента: Золотарёв Максим
База: ГБУ «Сафакулевская ЦРБ»
ЮРГАМЫШ – 2022
График прохождения практики:
Хирургическое отделение:
Сестринский пост: 13.12.21 – 18.12.21 (6 дней)
Операционная: 20.12.21 – 25.12.21(6 дней)
Хирургический кабинет поликлиники: 10.01.22 – 15.01.22 (6 дней)
Руководители практики:
Главный врач: Мусин В. А.
Главная медсестра: Аминева Альфия Рауфовна
Старшая медсестра хирургического отделения: Арсланова С А
Процедурная медсестра хирургического отделения: Ивина С В
Инструктаж по технике безопасности:
Провел: Исхаков С.С
Заслушал:
Печать:
Сестринский пост.
13.12.21 – 18.12.21 (6 дней)
Дата
|
Содержание практики
|
Оценка
|
Подпись
|
13.12.2021
|
Мой первый день на сестринском посту начался с 8:00, я познакомился с персоналом и осмотрел отделение.
Я ознакомился с документацией на сестринском посту.
Документация сестринского поста:
Журнал регистрации больных (Ф.И.О., номер истории и палаты, поступивших и выбывших больных).
Журнал передачи дежурств (необходимые сведения, на что нужно обратить внимание дежурным медсестрам).
Журнал получения медикаментов (после выборки из истории болезней выписываем препараты, которые назначались врачом и которые закончились на посту. По журналу получаю медикаменты у старшей медсестры на сутки).
Журнал учёта препаратов, подлежащих предметно-количественному учёту.
Журнал учёта этанола на посту (учёт, хранение и расход).
Журнал проведения генеральной уборки палат.
Лист регистрации больных (список по палатам, а так же указывается персональная диета, которая назначается лечащим врачом).
Журнал учёта работы бактерицидного облучателя
Также выписывал направления на анализы:
ОАК,ОАМ и УЗИ
|
|
|
14.12.2021
15.12.2021
1 6.12.2021 6.12.2021
17.12.21
18.12.21
|
Мой второй день в отделении начался с 8;00,сегодня я помогал в раздаче таблеток пациентам, также заполнял документы на вливании плазмы крови, и переливал плазму.
Измерял А/Д, и температуру тела пациентам.
Также транспортировал пациентов до кабинета рентген.
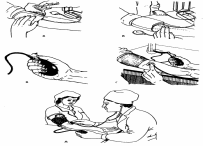
Алгоритм переливания плазмы:

Оформить бланк согласия пациента на операцию переливания компонентов крови;
Провести первичное исследование групповой и резус-принадлежности крови пациента по системе ABO с использованием цоликлонов: анти-A, анти-B и анти-D. Занести данные в Журнал регистрации результатов определения группы крови и резус-фактора;
Отправить в лабораторию кровь пациента для определения группы крови и резус- принадлежности, фенотипа по антигенам C, c, E, e, w, C , K, k и наличие/отсутствие антиэритроцитарных антител (по системе Kell). Результаты анализа внести на титульный лист истории болезни. Пациентам, имеющим в анамнезе посттрансфузионные осложнения, беременность, рождение детей с гемолитической болезнью новорожденного, а также пациентам, имеющим аллоиммунные антитела, производят индивидуальный подбор компонентов крови в лаборатории;
В день трансфузии у пациента провести забор крови из вены: 2–3 мл в пробирку с антикоагулянтом и 3–5 мл в пробирку без антикоагулянта для проведения обязательных контрольных исследований и проб на совместимость. Пробирки должны быть маркированы с указанием Ф.И.О. пациента, № истории болезни, названия отделения, группы крови и Rh-фактора, даты взятия образца крови;
Перед началом трансфузии врач должен убедиться в пригодности компонентов крови, провести макроскопический осмотр контейнера и его герметичность, проверить правильность паспортизации;
Провести контрольную проверку группы крови донора и реципиента по системе ABO, а также пробу на индивидуальную совместимость: а) проба на плоскости при комнатной температуре; б) одной из трех проб: конглютинации с 33% полиглюкином или конглютинации с 10% желатином или непрямой реакцией Кумбса;
При совпадении результатов первичного и подтверждающего определения группы крови по системе AB0, резус-принадлежности, фенотипа донора и реципиента, индивидуальной совместимости, а также сведений об отсутствии у реципиента антиэритроцитарных антител врач выполняет биологическую пробу посредством однократного переливания 10 мл компонентов крови со скоростью 2–3 мл (40–60 капель) в минуту в течение 3–3,5минут. После этого переливание прекращается и в течение 3 минут осуществляется динамическое наблюдение за состоянием реципиента. Данная процедура повторяется дважды;
При отсутствии осложнений начать трансфузионную терапию. Осуществлять динамический кардиореспираторный мониторинг, контроль диуреза и температуры тела.
Заполнить бланк протокола трансфузии донорской крови и (или) ее компонентов, журнал учета температуры при транспортировке донорской крови и/или компонентов (СЗП) и журнал учета разморозки свежезамороженной плазмы;
После окончания трансфузии донорский контейнер с оставшейся донорской кровью и (или) ее компонентами (5 мл), а также пробирка с кровью пациента, использованная для проведения проб на индивидуальную совместимость, подлежат обязательному сохранению в течение 48 часовпри температуре 2–6 °C в холодильном оборудовании;
На следующий день после трансфузии (переливания) донорской крови и (или) ее компонентов обязательно назначить клинический анализ крови и анализ мочи.
Мой третий день на посту, начался с 8:30, сегодня я выписывал направления на анализы ОАК, ОАМ, и рентген, также направления на физиотерапию.
Выполнял внутримышечные инъекции.
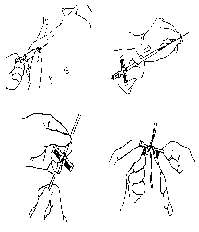
Алгоритм постановки внутримышечной инъекции:
I. Подготовка к процедуре.
Представиться пациенту, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата и отсутствие аллергии на данное лекарственное средство.
Предложить или помочь пациенту занять удобное положение. Выбор положения зависит от состояния пациента; вводимого препарата.
Обработать руки гигиеническим способом, осушить.
Подготовить шприц.
Проверить срок годности, герметичность упаковки.
Набрать лекарственный препарат в шприц.
Набор лекарственного препарата в шприц из ампулы.
- Прочитать на ампуле название лекарственного препарата, дозировку, срок годности; убедиться визуально, что лекарственный препарат пригоден: нет осадка.
- Встряхнуть ампулу, чтобы весь лекарственный препарат оказался в ее широкой части.
- Подпилить ампулу пилочкой. Ватным шариком, смоченным спиртом, обработать ампулу, обломить конец ампулы.
- Взять ампулу между указательным и средним пальцами, перевернув дном вверх. Ввести в нее иглу и набрать необходимое количество лекарственный препарат.
Ампулы, имеющие широкое отверстие - не переворачивать. Следить, чтобы при наборе лекарственный препарат игла все время находилась в растворе: в этом случае исключается попадание воздуха в шприц.
- Убедиться, что в шприце нет воздуха.
Если есть пузырьки воздуха на стенках цилиндра, следует слегка оттянуть поршень шприца и несколько раз «повернуть» шприц в горизонтальной плоскости. Затем следует вытеснить воздух, держа шприц над раковиной или в ампулу. Не выталкивать лекарственный препарат в воздух помещения, это опасно для здоровья.
При использовании шприца однократного применения надеть на иглу колпачок, поместить шприц с иглой ватные шарики в упаковку из-под шприца.
Выбрать и осмотреть/пропальпировать область предполагаемой инъекции для избежания возможных осложнений.
Надеть перчатки.
II. Выполнение процедуры
Обработать место инъекции не менее чем 2 салфетками/шариками, смоченными антисептиком.
Туго натянуть кожу большим и указательным пальцами одной руки (у ребёнка и старого человека захватите мышцу), что увеличит массу мышцы и облегчит введение иглы.
Взять шприц другой рукой, придерживая канюлю иглы указательным пальцем.
Ввести иглу быстрым движением под углом 90°на 2/3 её длины.
Потянуть поршень на себя, чтобы убедиться, что игла не в сосуде.
Медленно ввести лекарственный препарат в мышцу.
III. Окончание процедуры.
1. Извлечь иглу, прижать к месту инъекции шарик с кожным антисептиком, не отрывая руки с шариком, слегка помассировать место введения лекарств.
2. Подвергнуть дезинфекции расходный материал.
3. Снять перчатки, поместить их в емкость для дезинфекции.
Мой четвертый день на сестринском посту начался с 8:00, я заполнял документацию на посту, измерял А/Д, и выполнял постановку венозного катетера тяжелобольному пациенту.
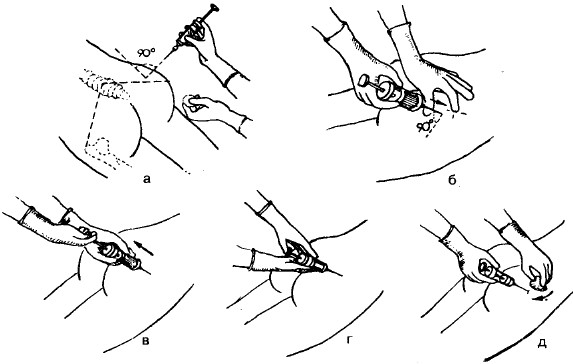
Алгоритм измерения А/Д
Подготовить:
- установить с пациентом доверительное отношение, объяснить механизм проведения процедуры и получить согласие на ее проведение;
- тонометр;
- фонендоскоп;
- ручку;
- 70 % спирт;
- ватные шарики или салфетки;
- медицинскую документацию;
- перчатки;
- емкость с дезинфицирующим раствором и контейнер для мусора.
Действие:
- вымыть (гигиенический уровень), осушить руки и надеть перчатки;
- попросить пациента лечь (сесть), освободить руку от одежды и уложить ее в разогнутом положении (под локоть можно положить сжатый кулак кисти свободной руки или валик);
- на обнаженное плечо пациента наложить манжету на 2 – 3 сантиметра выше локтевого сгиба;
- вставить фонендоскоп в уши и одной рукой поставить мембрану фонендоскопа на область локтевого сгиба (место нахождения плечевой артерии);
- проверить положение стрелки манометра относительно «0» шкалы и другой рукой закрыть вентиль «груши», повернув его вправо;
- этой же рукой нагнетать воздух в манжетку до исчезновения пульсации на лучевой артерии и на 20-30 мм. рт. ст. выше предполагаемого АД;
- выпускать воздух из манжеты со скоростью 2-3 мм. рт. ст. в 1 секунду, повернув вентиль влево;
- отметить цифру появления первого удара пульса на шкале манометра соответствующую систолическому давлению;
- продолжая выпускать воздух из манжеты отметить полное исчезновение пульсовой волны, что на шкале манометра соответствует диастолическому давлению;
- выпустить весь воздух из манжетки и повторить всю процедуру через 2 минуты;
- сообщить пациенту полученные результаты измерения;
- протереть мембрану фонендоскопа салфеткой, смоченной спиртом и опустить её в контейнер;
- снять перчатки и опустить их в контейнер;
- вымыть (гигиенический уровень) и осушить руки;
- полученные данные округлить и записать в виде дроби в медицинскую документацию.
Внимание:
- Во время первого измерения необходимо измерить артериальное давление на обеих руках.
- Повторные измерения проводятся с интервалом не менее 2-х минут.
- При выявлении устойчивой значительной асимметрии давления на руках (более 10 мм рт. ст. для систолического и 5 мм рт. ст. для диастолического), все последующие измерения проводятся на руке с более высокими цифрами.
- Измерение давления желательно проводить, на «нерабочей» руке.
- Давления можно измерять на бедре у пациентов молодого возраста, при отсутствии верхних конечностей специальной манжетой.
- Для детей до 18 лет манжета тонометра должна соответствовать возрасту.
- Не следует измерять давление на руке на стороне произведенной мастэктомии, парализованной руке, и руке где стоит игла для внутривенного вливания.
Алгоритм постановки венозного катетера:
• Вымойте руки.
• Соберите стандартный набор для катетеризации вены, в который входят: стерильный лоток, лоток для мусора, шприц с 10 мл гепаринизированного раствора (1:100), стерильные ватные шарики и салфетки, лейкопластырь или клеящая повязка, кожный антисептик, периферические внутривенные катетеры нескольких размеров, переходник или соединительная трубка или обтуратор, жгут, стерильные перчатки, ножницы, лангета, бинт средней ширины, 3% раствор перекиси водорода.
• Проверьте целостность упаковки и сроки хранения оборудования.
• Убедитесь, что перед вами больной, которому назначена катетеризация вены.
• Обеспечьте хорошее освещение, помогите пациенту принять удобное положение.
• Разъясните пациенту суть предстоящей процедуры, создайте атмосферу доверия, предоставьте ему возможность задать вопросы, определите предпочтения пациента в отношения места постановки катетера.
• Приготовьте контейнер для утилизации острых предметов.
• Выберите место предполагаемой катетеризации вены: наложите жгут на 10- 15 см выше предполагаемой зоны катетеризации; попросите пациента сжимать и разжимать пальцы кисти руки для улучшения наполнения вен кровью; выберите вену путем пальпации, принимая во внимание характеристики инфузата, снимите жгут.
• Подберите наименьший катетер, учитывая размер вены, необходимую скорость введения, график проведения внутривенной терапии, вязкость инфузата.
• Обработайте руки антисептиком и наденьте перчатки.
• Повторно наложите жгут на 10-15 см выше выбранной зоны.
• В течение 30-60 с обработайте место катетеризации кожным антисептиком, дайте ему высохнуть. НЕ КАСАЙТЕСЬ ОБРАБОТАННОЙ ЗОНЫ!
• Зафиксируйте вену, прижав ее пальцем ниже предполагаемого места введения катетера.
• Возьмите катетер выбранного диаметра и снимите защитный чехол. Если на чехле расположена дополнительная заглушка, чехол не выбрасывайте, а держите его между пальцами свободной руки.
• Введите катетер на игле под углом 15° к коже, наблюдая за появлением крови в индикаторной камере.
• При появлении крови в индикаторной камере уменьшите угол наклона иглыстилета и на несколько миллиметров введите иглу в вену.
• Зафиксируйте иглу-стилет, а канюлю медленно до конца сдвигайте с иглы в вену (игла-стилет полностью из катетера пока не удаляется).
• Снимите жгут. Не допускайте введения иглы-стилета в катетер после смещения его в вену!
• Пережмите вену для снижения кровотечения и окончательно удалите иглу из катетера, утилизируйте иглу с учетом правил безопасности.
• Снимите заглушку с защитного чехла и закройте катетер или присоедините инфузионную систему.
• Зафиксируйте катетер с помощью фиксирующей повязки.
• Зарегистрируйте процедуру катетеризации вены согласно требованиям лечебного учреждения.
• Утилизируйте отходы в соответствии с правилами техники безопасности и санитарно-эпидемиологического режима.
Ежедневный уход за катетером
Необходимо помнить, что максимум внимания к выбору катетера, процессу его постановки и качественный уход за ним являются главными условиями успешности лечения и профилактики осложнений. Четко соблюдайте правила эксплуатации катетера. Время, потраченное на тщательную подготовку, никогда не бывает потерянным!
Каждое соединение катетера - это ворота для проникновения инфекции. Прикасайтесь к катетеру как можно реже, строго соблюдайте правила асептики, работайте только в стерильных перчатках.
Чаще меняйте стерильные заглушки, никогда не пользуйтесь заглушками, внутренняя поверхность которых могла быть инфицирована.
Сразу после введения антибиотиков, концентрированных растворов глюкозы, препаратов крови промывайте катетер небольшим количеством физиологического раствора.
Для профилактики тромбоза и продления функционирования катетера в вене дополнительно промывайте его физиологическим раствором днем между инфузиями. После введения физиологического раствора не забудьте ввести гепаринизированный раствор (в соотношении 2,5 тыс. ЕД гепарина натрия на 100 мл физиологического раствора).
Следите за состоянием фиксирующей повязки, при необходимости меняйте ее.
Регулярно осматривайте место пункции с целью раннего выявления осложнений. При появлении отека, покраснении, местном повышении температуры, непроходимости катетера, болезненных ощущениях во время введения препаратов и их подтекании катетер необходимо удалить.
При смене лейкопластырной повязки запрещается пользоваться ножницами, так как при этом можно отрезать катетер, и он попадет в кровеносную систему.
Для профилактики тромбофлебита на вену выше места функции тонким слоем следует накладывать тромболитические мази (лиотон-1000, гепариновую, троксевазин).
Если ваш пациент маленький ребенок, следите, чтобы он не снял повязку и не повредил катетер.
При появлении побочных реакций на препарат (бледность, тошнота, сыпь, затруднение дыхания, подъем температуры тела) вызовите врача.
Информацию об объеме введенных за сутки препаратов, скорости их введения регулярно фиксируйте в карте наблюдения за пациентом, чтобы контролировать эффективность инфузионной терапии.
Место катетеризации рекомендуется менять каждые 48-72 ч.
Мой пятый день на посту, начался с 8:00, сегодня я выписывал направления на анализы ОАК, ОАМ, и рентген, также направления на физиотерапию.
Выполнял внутримышечные инъекции.
Алгоритм постановки внутримышечной инъекции:
I. Подготовка к процедуре.
Представиться пациенту, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата и отсутствие аллергии на данное лекарственное средство.
Предложить или помочь пациенту занять удобное положение. Выбор положения зависит от состояния пациента; вводимого препарата.
Обработать руки гигиеническим способом, осушить.
Подготовить шприц.
Проверить срок годности, герметичность упаковки.
Набрать лекарственный препарат в шприц.
Набор лекарственного препарата в шприц из ампулы.
- Прочитать на ампуле название лекарственного препарата, дозировку, срок годности; убедиться визуально, что лекарственный препарат пригоден: нет осадка.
- Встряхнуть ампулу, чтобы весь лекарственный препарат оказался в ее широкой части.
- Подпилить ампулу пилочкой. Ватным шариком, смоченным спиртом, обработать ампулу, обломить конец ампулы.
- Взять ампулу между указательным и средним пальцами, перевернув дном вверх. Ввести в нее иглу и набрать необходимое количество лекарственный препарат.
Ампулы, имеющие широкое отверстие - не переворачивать. Следить, чтобы при наборе лекарственный препарат игла все время находилась в растворе: в этом случае исключается попадание воздуха в шприц.
- Убедиться, что в шприце нет воздуха.
Если есть пузырьки воздуха на стенках цилиндра, следует слегка оттянуть поршень шприца и несколько раз «повернуть» шприц в горизонтальной плоскости. Затем следует вытеснить воздух, держа шприц над раковиной или в ампулу. Не выталкивать лекарственный препарат в воздух помещения, это опасно для здоровья.
При использовании шприца однократного применения надеть на иглу колпачок, поместить шприц с иглой ватные шарики в упаковку из-под шприца.
Выбрать и осмотреть/пропальпировать область предполагаемой инъекции для избежания возможных осложнений.
Надеть перчатки.
II. Выполнение процедуры
Обработать место инъекции не менее чем 2 салфетками/шариками, смоченными антисептиком.
Туго натянуть кожу большим и указательным пальцами одной руки (у ребёнка и старого человека захватите мышцу), что увеличит массу мышцы и облегчит введение иглы.
Взять шприц другой рукой, придерживая канюлю иглы указательным пальцем.
Ввести иглу быстрым движением под углом 90°на 2/3 её длины.
Потянуть поршень на себя, чтобы убедиться, что игла не в сосуде.
Медленно ввести лекарственный препарат в мышцу.
III. Окончание процедуры.
1. Извлечь иглу, прижать к месту инъекции шарик с кожным антисептиком, не отрывая руки с шариком, слегка помассировать место введения лекарств.
2. Подвергнуть дезинфекции расходный материал.
3. Снять перчатки, поместить их в емкость для дезинфекции.
Мой шестой день в отделении начался с 8:00, сегодня я помогал в раздаче таблеток пациентам, также заполнял документы на вливании плазмы крови, и переливал плазму.
Измерял А/Д, и температуру тела пациентам.
Также транспортировал пациентов до кабинета рентген.
Алгоритм переливания плазмы:
Оформить бланк согласия пациента на операцию переливания компонентов крови;
Провести первичное исследование групповой и резус-принадлежности крови пациента по системе ABO с использованием цоликлонов: анти-A, анти-B и анти-D. Занести данные в Журнал регистрации результатов определения группы крови и резус-фактора;
Отправить в лабораторию кровь пациента для определения группы крови и резус- принадлежности, фенотипа по антигенам C, c, E, e, w, C , K, k и наличие/отсутствие антиэритроцитарных антител (по системе Kell). Результаты анализа внести на титульный лист истории болезни. Пациентам, имеющим в анамнезе посттрансфузионные осложнения, беременность, рождение детей с гемолитической болезнью новорожденного, а также пациентам, имеющим аллоиммунные антитела, производят индивидуальный подбор компонентов крови в лаборатории;
В день трансфузии у пациента провести забор крови из вены: 2–3 мл в пробирку с антикоагулянтом и 3–5 мл в пробирку без антикоагулянта для проведения обязательных контрольных исследований и проб на совместимость. Пробирки должны быть маркированы с указанием Ф.И.О. пациента, № истории болезни, названия отделения, группы крови и Rh-фактора, даты взятия образца крови;
Перед началом трансфузии врач должен убедиться в пригодности компонентов крови, провести макроскопический осмотр контейнера и его герметичность, проверить правильность паспортизации;
Провести контрольную проверку группы крови донора и реципиента по системе ABO, а также пробу на индивидуальную совместимость: а) проба на плоскости при комнатной температуре; б) одной из трех проб: конглютинации с 33% полиглюкином или конглютинации с 10% желатином или непрямой реакцией Кумбса;
При совпадении результатов первичного и подтверждающего определения группы крови по системе AB0, резус-принадлежности, фенотипа донора и реципиента, индивидуальной совместимости, а также сведений об отсутствии у реципиента антиэритроцитарных антител врач выполняет биологическую пробу посредством однократного переливания 10 мл компонентов крови со скоростью 2–3 мл (40–60 капель) в минуту в течение 3–3,5 минут. После этого переливание прекращается и в течение 3 минут осуществляется динамическое наблюдение за состоянием реципиента. Данная процедура повторяется дважды;
При отсутствии осложнений начать трансфузионную терапию. Осуществлять динамический кардиореспираторный мониторинг, контроль диуреза и температуры тела.
Заполнить бланк протокола трансфузии донорской крови и (или) ее компонентов, журнал учета температуры при транспортировке донорской крови и/или компонентов (СЗП) и журнал учета разморозки свежезамороженной плазмы;
После окончания трансфузии донорский контейнер с оставшейся донорской кровью и (или) ее компонентами (5 мл), а также пробирка с кровью пациента, использованная для проведения проб на индивидуальную совместимость, подлежат обязательному сохранению в течение 48 часов при температуре 2–6 °C в холодильном оборудовании;
На следующий день после трансфузии (переливания) донорской крови и (или) ее компонентов обязательно назначить клинический анализ крови и анализ мочи.
|
|
|
Операционная
20.12.21 – 25.12.21(6 дней)
Дата
|
Содержание практики
|
Оценка
|
Подпись
|
20.12.21
21.12.2021
|
Мой первый день в операционной начался с 8:00, я ознакомился с документацией в операционной, также помогал с генеральной уборкой мед.сестрам.
Документация операционного блока
1. Операционный журнал.
2. Журнал переливания крови.
3. Журнал регистрации наркотических веществ.
4. Журнал бактериологического контроля.
5. Журнал выписки лекарственных веществ, растворов и препаратов.
6. Тетрадь контроля предстерилизационной очистки.
7. Инвентаризационный журнал.
8. Тетрадь учета стерилизации (если стерилизацию проводят в операционном блоке).
9. Журнал регистрации направлений на гистологическое исследование.
10. Журнал направлений на бактериологическое исследование.
11. Книга учета перевязочного материала.
12. График проведения генеральных уборок.
Мой второй день в операционном блоке начался с 8:00, я помогал мед.сестрам подготавливать больную к операции аппендэктомии, также помогал собирать набор инструментов для операции.
Набор инструментов для аппендэктомии
Корнцанги
Ножницы: Купера, хирургические с одним острым концом
Скальпели: брюшистый, остроконечный
Лигатурная игла Дешана
Пинцеты: хирургические, анатомические, лапчатые
Крючки Фарабефа
Крючки 3 - 4-х зубые, тупые
Зажимы: Кохера, Бильрота, «Москит»
Иглодержатель
Иглы хирургические: 3-х гранные, режущие, круглые
Зажимы Микулича

|
|
|
2 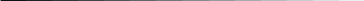 2.12.2021 2.12.2021
23.12.2021
24.12.21
25.12.21
|
Подготовка к операции
Аппендэктомию (удаление червеобразного отростка) считают экстренной операцией. Подготовка пациента проводится максимально быстро. Анестезиолог изучает состояние сердца и сосудистой системы, реакцию организма на различные виды наркоза.
Исходя из полученных данных, подбирает наркоз. Для очищения желудка и кишечника проводят соответствующие процедуры.
Перед операцией по удалению аппендиксапроводится бритье волосистых участков. Кожа обезжиривается и дезинфицируется.
Если хирургическое вмешательство запланировано, перед ним проводится беседа с пациентом и близкими людьми о способе обезболивания, послеоперационных осложнениях. В экстремальных обстоятельствах операция по удалению аппендицита проводится без предварительной беседы. В таких случаях осуществляют классическое хирургическое вмешательство.
Это позволяет быстро устранить возможные осложнения, среди которых самым серьезным является перитонит. Если произошел разрыв аппендикса, и гной находится в брюшной полости, счет идет на часы.
Мой третий день начался в опер.блоке в 8:00, сегодня я собирал набор для ПХО, и совместно с хирургом удаляли пролежень мягкой ткани ягодицы, также закладывали мазь.
Заполнял документацию находящуюся в операционном блоке.
Набор для ПХО:
Первичная хирургическая обработка раны – обязательное лечебно-профилактическое мероприятие при любых свежих ранениях с целью предупреждения развития инфекции и создания благоприятных условий для заживления раны.
1. Цапки бельевые.
2. Скальпели: брюшиетый остроконечный.
3. Пинцеты: хирургические, анатомические, лапчатые.
4. Зажимы кровоостанавливающие: Кохера, Бильрота, типа москит.
5. Ножницы: Купера, Рихтера, прямые,
6. Крючки: Фарабефа, Лангенбека, зубчатые.
7. Игла Дешана.
8. Зонды: желобоватый, пуговчатый, Кохера.
9. Корнцанги.
10. Иглодержатели: Гегара, Матье.
11. Иглы: режущие, круглые.
12. Ложечка Фолькмана.
13. Кусачки Листона.
14. Кусачки Люэра.
15. Распаторы: прямые, изогнутые.
16. Долото: прямое, изогнутое.
17. Молоток.
18. Пила Джильи, пила-ножовка,
19. Шприцы и иглы к ним разных размеров.
20. Йодонат 1%, спирт 70%, новокаин 0,25

Мой четвертый день начался с 8:00, сегодня я выполнял генеральную уборку опер.блока и заполнял документацию находящуюся в опер.блоке.
Также накладывал швы на ногу пациенту.
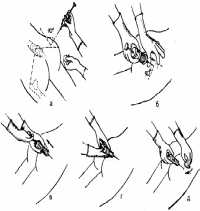
ТЕХНИКА НАЛОЖЕНИЯ И СНЯТИЯ ШВОВ.
Показания: лечение ран.
Противопоказания: гнойные процессы в ране, не проведена ПХО.
Оснащение:
Стерильные:
пинцеты анатомические -1, хирургические – 2.
иглодержатель Гегара – 1,
ножницы Купера – 1,
шелк,
трехгранные иглы - 2,
стерильные салфетки,
йодные палочки(или дополнительно пинцет),
1% раствор иодоната,
клеол,
лотки,
маска, клеенчатый передник, резиновые перчатки,
ёмкости с растворами для дезинфекции.
Последовательность выполнения:
НАЛОЖЕНИЕ ШВОВ
Изучить врачебное назначение (для фельдшеров самостоятельная запись назначения).
Пациента пригласить в перевязочную. Провести с ним беседу, ответить на вопросы, успокоить.
Одеть маску, клеенчатый передник.
Обработать руки, надеть стерильные перчатки.
Накрыть микростолик.
Зарядить иглу шелковой нитью (длина 10-12 см) с помощью пинцета и иглодержателя Гегара.
Обработать края раны йодонатом (от центра к периферии).
Край раны захватить пинцетом, проколоть иглой кожу и подкожную клетчатку, отступив от края раны 5 мм. Прошить дно раны. Второй край прошить изнутри к наружи, выкалывая иглу на таком же расстоянии.
Края раны сблизить (двумя пинцетами, если работают вдвоём).
Завязать концы нити сбоку от края раны и обрезать на расстоянии 0,5 см от узла.
Следующий шов наложить с интервалом 1-2см.
Шов обработать йодонатом промакивающими движениями.
Наложить стерильную повязку.
Провести дезинфекцию, использовавшегося оснащения.
Мой пятый день начался с 8:00, сегодня я выполнял генеральную уборку опер.блока и заполнял документацию находящуюся в опер.блоке.
Также накладывал шви на ногу пациенту.
ТЕХНИКА НАЛОЖЕНИЯ И СНЯТИЯ ШВОВ.
Показания: лечение ран.
Противопоказания: гнойные процессы в ране, не проведена ПХО.
Оснащение:
Стерильные:
пинцеты анатомические -1, хирургические – 2.
иглодержатель Гегара – 1,
ножницы Купера – 1,
шелк,
трехгранные иглы - 2,
стерильные салфетки,
йодные палочки(или дополнительно пинцет),
1% раствор иодоната,
клеол,
лотки,
маска, клеенчатый передник, резиновые перчатки,
ёмкости с растворами для дезинфекции.
Последовательность выполнения:
НАЛОЖЕНИЕ ШВОВ
Изучить врачебное назначение (для фельдшеров самостоятельная запись назначения).
Пациента пригласить в перевязочную. Провести с ним беседу, ответить на вопросы, успокоить.
Одеть маску, клеенчатый передник.
Обработать руки, надеть стерильные перчатки.
Накрыть микростолик.
Зарядить иглу шелковой нитью (длина 10-12 см) с помощью пинцета и иглодержателя Гегара.
Обработать края раны йодонатом (от центра к периферии).
Край раны захватить пинцетом, проколоть иглой кожу и подкожную клетчатку, отступив от края раны 5 мм. Прошить дно раны. Второй край прошить изнутри к наружи, выкалывая иглу на таком же расстоянии.
Края раны сблизить (двумя пинцетами, если работают вдвоём).
Завязать концы нити сбоку от края раны и обрезать на расстоянии 0,5 см от узла.
Следующий шов наложить с интервалом 1-2см.
Шов обработать йодонатом промакивающими движениями.
Наложить стерильную повязку.
Провести дезинфекцию, использовавшегося оснащения.
Мой шестой день начался в опер.блоке в 8:00, сегодня я собирал набор для ПХО, и совместно с хирургом удаляли пролежень мягкой ткани ягодицы, также закладывали мазь.
Заполнял документацию находящуюся в операционном блоке.
Набор для ПХО:
Первичная хирургическая обработка раны – обязательное лечебно-профилактическое мероприятие при любых свежих ранениях с целью предупреждения развития инфекции и создания благоприятных условий для заживления раны.
1. Цапки бельевые.
2. Скальпели: брюшиетый остроконечный.
3. Пинцеты: хирургические, анатомические, лапчатые.
4. Зажимы кровоостанавливающие: Кохера, Бильрота, типа москит.
5. Ножницы: Купера, Рихтера, прямые,
6. Крючки: Фарабефа, Лангенбека, зубчатые.
7. Игла Дешана.
8. Зонды: желобоватый, пуговчатый, Кохера.
9. Корнцанги.
10. Иглодержатели: Гегара, Матье.
11. Иглы: режущие, круглые.
12. Ложечка Фолькмана.
13. Кусачки Листона.
14. Кусачки Люэра.
15. Распаторы: прямые, изогнутые.
16. Долото: прямое, изогнутое.
17. Молоток.
18. Пила Джильи, пила-ножовка,
19. Шприцы и иглы к ним разных размеров.
20. Йодонат 1%, спирт 70%, новокаин 0,25
|
|
| |
 Скачать 1.68 Mb.
Скачать 1.68 Mb.
 6.12.2021
6.12.2021






 2.12.2021
2.12.2021
