М.И.Кузин. Хирургические болезни. Литература для студентов медицинских вузов Хирургические болезни Под редакцией
 Скачать 10.27 Mb. Скачать 10.27 Mb.
|
9.2. Острый животТермином "острый живот" обозначают внезапно развившиеся острые, угрожающие жизни заболевания органов брюшной полости, при которых требуется или может потребоваться срочная хирургическая или другого вида помощь. В редких случаях симптомы острого живота наблюдаются при заболеваниях органов, расположенных вне брюшной полости. Диагноз является временным, его выставляют в неотложной ситуации, когда нет времени и условий для детального исследования и нет возможности точно определить причину заболевания у пациента, нуждающегося в немедленной медицинской помощи. Первичное врачебное обследование больного часто проводится вне стационара (на дому или в поликлинике). Задачей первичной диагностики "острого живота" является распознавание опасной ситуации и необходимости срочного лечения. При остром животе прогноз ухудшается с течением времени, поэтому больной должен быть срочно госпитализирован в стационар, где будут в ближайшее время проведены необходимые диагностические и лечебные мероприятия. Основные клинические симптомы острого живота — боли в животе, рвота, кровотечение, шок, резкое повышение температуры тела, частоты пульса и дыхания — могут быть обусловлены следующими причинами. 1 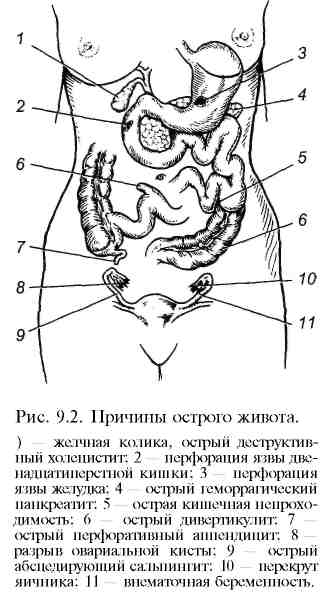 . Внутрибрюшинные воспалительные заболевания, требующие неотложной операции (рис. 9.2): . Внутрибрюшинные воспалительные заболевания, требующие неотложной операции (рис. 9.2):
2. Острые желудочно-кишечные кровотечения:
3. Проникающие ранения и тупые травмы живота с повреждением селезенки, печени, поджелудочной железы, кишечника. 4. Заболевания органов брюшной полости, не требующие неотложной операции:
5. Экстраабдоминальные (внебрюшинные) заболевания:
-— неврологические (грыжа Шморля, или межпозвонкового диска);
В первичное обследование больного входят следующие методы. Анамнез. Время и начало возникновения боли (внезапное, постепенное), локализация боли, диспепсические и дизурические явления, температура, перенесенные в прошлом заболевания органов брюшной полости и операции на органах живота. При сборе гинекологического анамнеза следует обратить внимание на перенесенные гинекологические заболевания, менструальный цикл, время последней менструации. Причиной появления боли в животе в середине менструального цикла может быть апоплексия яичника, при задержке менструации следует исключить внематочную беременность. Осмотр. Обращают внимание на вынужденное положение больного, беспокойство, частое изменение позы, адинамию, заторможенность, признаки обезвоживания (заостренные черты лица, сухость видимых слизистых оболочек, бледность, желтушность кожных покровов), выделения (характер рвотных масс и стула, примесь крови). Медленное расправление кожи, взятой в складку, может расцениваться как признак снижения тургора кожи в связи с обезвоживанием организма. Температура определяется чаще в подмышечной ямке или в прямой кишке, где она обычно выше. Пульс, артериальное давление необходимо измерять повторно. Также обязательны исследование сердца, легких (перкуссия, аускультация). При кровотечении, обезвоживании для определения дефицита объема жидкости, циркулирующей в сосудистом русле, можно ориентироваться на показатель индекса шока (I) по Алговеру (частоту сердечных сокращений делят на величину систолического артериального давления). Нормальный показатель индекса равен 0,5, показатель угрожающего шока — 1 , 0 , показатель шока — 1 , 5 . При индексе шока, равном 1, объем циркулирующей жидкости ориентировочно уменьшен на 30%; при индексе до 1 , 5 потеря достигает 50%, а при индексе 2, когда частота сердечных сокращений достигает 140 в 1 мин, систолическое АД равно 70 мм рт. ст., объем циркулирующей жидкости уменьшается на 70%. Исследование живота производят в соответствии с изложенными выше рекомендациями: осмотр, перкуссия, пальпация, исследование через прямую кишку и влагалище. Не вводить наркотики и антибиотики до выяснения диагноза! При шоке больному во время транспортировки в специализированной машине необходимо проводить противошоковые мероприятия. Исследование больного в стационаре проводится по изложенным выше правилам. Лабораторные исследования должны включать определение гемоглобина, гематокрита, количества лейкоцитов, эритроцитов, лейкоцитарную формулу, СОЭ, группу крови и резус-принадлежность, энзимы печени, поджелудочной железы, общий анализ мочи. У больных с острым животом не всегда удается определить характер заболевания только по данным клинического исследования. Поэтому рекомендуется производить УЗИ всех органов брюшной полости и забрюшин-ного пространства. С помощью этого метода часто удается выявить патологические изменения, которые не проявляются четкими клиническими симптомами (доклиническая стадия развития болезни). Рентгенологическое исследование. При поступлении производят рентгеноскопию грудной клетки и живота (от диафрагмы до симфиза) для выявления подвижности диафрагмы, скопления свободного газа под диафрагмой или в кишечнике (метеоризм), уровней жидкости в кишечнике (при непроходимости кишечника), затемнения (экссудат). Рентгеноконтрастное исследование пищевода и желудка с пероральным введением водорастворимого контрастного вещества показано при подозрении на перфорацию желудка или двенадцатиперстной кишки. В ряде случаев возникает необходимость в ирригоскопии (при подозрении на толстокишечную непроходимость). В трудных для диагностики случаях (воспаление, повреждения органа) производят лапароскопию. Практически она эквивалентна диагностической (пробной) лапаротомии. При отсутствии аппаратуры можно рекомендовать простое исследование с так называемым "шарящим" катетером. В брюшную полость через небольшой разрез брюшной стенки по средней линии живота, на середине расстояния между пупком и симфизом вводят катетер, а по нему — небольшое количество изотонического раствора натрия хлорида в разных направлениях. Затем жидкость аспирируют и подвергают визуальной и лабораторной оценке. Примесь крови в промывной жидкости свидетельствует о внутри-брюшном кровотечении, появление в ней желудочного или кишечного содержимого — о перфорации полого органа, а появление мутного экссудата — о перитоните. Дифференциальная диагностика. На основе жалоб, данных объективного и инструментального исследований необходимо в первую очередь исключить заболевания внебрюшинных органов, имитирующих острый живот: инфаркт миокарда, базальная плевропневмония, спонтанный пневмоторакс, почечная колика, капилляротоксикоз Шенлейна—Геноха. Затем выбрать оптимальную программу исследований для дифференциальной диагностики острых заболеваний органов брюшной полости. При современных возможностях инструментальной диагностики (УЗИ, рентгенологические и эндоскопические методы, лабораторные исследования) установить заболевание, вызвавшее клиническую картину острого живота, не представляет больших трудностей. Предоперационная подготовка В зависимости от тяжести состояния больного предоперационная подготовка варьирует по времени и компонентам, которые применяют. У больных с тяжелой кровопотерей, шоком, острой кишечной непроходимостью, перфорацией органов, распространенными воспалительными процессами в брюшной полости (перитонит) к моменту поступления уже имеются выраженные метаболические нарушения, обезвоживание, снижение ОЦК, нарушение кислотно-основного состояния и водно-электролитного баланса, дисфункция жизненно важных органов, синдром системного ответа на воспаление. Этот контингент больных нуждается в полноценной подготовке, которая должна быть направлена на устранение имеющихся нарушений. Больной может быть подан в операционную только с нормальными или близкими к ним показателями функционального состояния жизненно важных органов. Продолжительность предоперационной подготовки зависит от характера заболевания, срока доставки больного в стационар, от которого часто зависит тяжесть метаболических нарушений в организме. В приемном отделении тяжелобольным должен быть введен зонд в желудок для аспирации содержимого (профилактика аспирации последнего в дыхательные пути в начале наркоза), промывания желудка перед гастроскопией и контроля за возобновлением кровотечения у соответствующих больных. В мочевой пузырь следует ввести катетер для диагностики возможных повреждений, а главное, для контроля за почасовым диурезом во время трансфузионной терапии, которая может считаться адекватной, если ЦВД достигнет нормальных величин, а диурез возрастет до 40 мл/ч. В стационаре больным, нуждающимся в продолжительной инфузии растворов, плазмы, эритроцитной массы, целесообразно ввести катетер в подключичную вену для быстрого восполнения кровопотери, ОЦК, коррекции кислотно-основного состояния, водно-электролитных нарушений и определения центрального венозного давления. Инфузионную терапию проводят с учетом имеющихся нарушений. Введение растворов глюкозы, сбалансированных растворов электролитов, плазмозамещающих растворов, плазмы, альбумина, крови при необходимости продолжают во время и после операции под тщательным лабораторным контролем. Введение антибиотиков для больных с перфорацией органа, кишечной непроходимостью следует считать обязательным. Антибиотики широкого спектра действия целесообразно вводить за 30—40 мин до начала оперативного вмешательства для того, чтобы операционная травма приходилась на пик концентрации антибиотика в крови. При этих условиях профилактика антибиотиками будет наиболее эффективной. Тяжелобольные нуждаются в соответствующей медикаментозной терапии, направленной на поддержание сердечной деятельности, восполнение надпочечниковой недостаточности введением стероидных гормонов и т. д. В исходе лечения большое значение имеет фактор времени. Чем раньше начато лечение, тем больше шансов на его успех, поэтому следует оценить необходимость и продолжительность предоперационной подготовки с учетом срочности предстоящего оперативного вмешательства. При массивном продолжающемся кровотечении потеря времени на подготовку к операции нерациональна. Необходимо быстрее остановить кровопотерю. Подготовку к операции и восполнение крови производят одновременно при оперативном вмешательстве. Без достаточных оснований нельзя терять время на предоперационную подготовку больных, которые не нуждаются в ней. |
