М.И.Кузин. Хирургические болезни. Литература для студентов медицинских вузов Хирургические болезни Под редакцией
 Скачать 10.27 Mb. Скачать 10.27 Mb.
|
12.5. Паразитарные заболевания печени12.5.1. ЭхинококкозЭто заболевание охватывает все континенты и страны — от северных районов России и Северной Америки до южных регионов Латинской Америки. Эхинококкоз (гидатидный, однокамерный эхинококкоз) — гельминтоз, характеризующийся развитием эхинококковых кист в различных органах. Этиология и патогенез. Заболевание вызывается личинкой — кистозной стадией развития ленточного глиста Echinococcus granulosus. Основным хозяином глиста является собака, промежуточным — человек, овцы, крупный рогатый скот. Наиболее часто эхинококкоз наблюдается в Австралии, Южной Европе и Северной Африке, Южной Америке, Исландии. Эндемичными районами по данному заболеванию также являются Крым, Южное Поволжье, республики Закавказья и Средней Азии. Попадая в организм человека с водой, овощами, яйца глистов внедряются в стенку тонкой кишки и далее по кровеносным и лимфатическим путям достигают печени или легких (наиболее частые места поражения). В начале развития паразит в организме человека представляет собой заполненный бесцветной жидкостью пузырек диаметром около 1 мм, который увеличивается на 2—3 см в год. Стенка гидатиды состоит из внутренней (герминативной) и наружной (хитиновой или кутикулярной) оболочек. Снаружи к ней предлежит плотная фиброзная оболочка, состоящая из соединительной ткани, образующаяся в результате реакции ткани печени на присутствие паразита. Эта оболочка очень плотная, практически неотделима от здоровой паренхимы печени и от хитиновой оболочки. Единственно функционально активной является внутренняя герминативная оболочка ги-датиды, которая образует новые зародышевые сколексы. По мере их созревания в жидкости эхинококковой кисты образуются так называемые дочерние (а позже внутри них и внучатые) пузыри. Герминативная оболочка сек-ретирует в просвет кисты гидатидную прозрачную жидкость и участвует в образовании наружной хитиновой оболочки паразита. Клиническая картина и диагностика. Длительное время, иногда в течение многих лет, какие-либо клинические признаки заболевания отсутствуют. Лишь при достижении паразитарной кистой довольно больших размеров появляются симптомы болезни: тупые, ноющие, постоянные боли в правом подреберье, эпигастральной области, нижних отделах правой половины грудной клетки. При осмотре груди и живота при больших кистах можно обнаружить выбухание передней брюшной стенки в области правого подреберья. Перку-торно выявляют расширение верхней и нижней границ печени (гепатомега-лия). При пальпации печени определяют округлое опухолевидное образование эластической консистенции (при локализации больших эхинококковых кист в передненижних отделах печени). Ухудшение состояния связано с аллергической реакцией организма на присутствие живого паразита, что проявляется в виде крапивницы, диареи и т. п. При сдавлении крупными кистами двенадцатиперстной или толстой кишки возникают симптомы высокой или низкой непроходимости кишечника. При сдавлении воротной вены или ее магистральных ветвей у ряда больных развивается синдром портальной гипертензии. Д 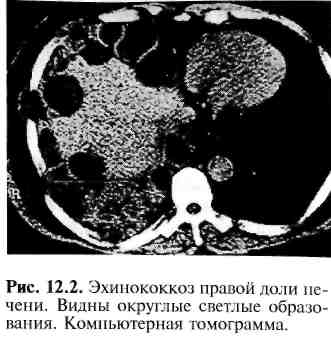 иагностике эхинококкоза помогают сведения о проживании больного в местности, являющейся эндемичной по данному заболеванию; обнаружение в клиническом анализе крови эозинофи-лии (до 20% и выше); положительные серологические реакции на эхинококкоз; реакция агглютинации с латексом, непрямой гемагглютинации, иммуноферментный анализ. Последние две пробы чувствительны в 90—95% случаев. иагностике эхинококкоза помогают сведения о проживании больного в местности, являющейся эндемичной по данному заболеванию; обнаружение в клиническом анализе крови эозинофи-лии (до 20% и выше); положительные серологические реакции на эхинококкоз; реакция агглютинации с латексом, непрямой гемагглютинации, иммуноферментный анализ. Последние две пробы чувствительны в 90—95% случаев.При обзорной рентгенографии отмечают высокое стояние купола диафрагмы или его выпячивание, иногда петрификацию оболочек кисты. О локализации и размерах эхинококковой кисты можно судить по данным радиоизотопного исследования (в месте проекции кисты виден дефект накопления изотопа). Наиболее достоверные данные могут быть получены при ультразвуковой эхолокации и компьютерной томографии (рис. 12.2). Осложнения. Наиболее частыми осложнениями эхинококкоза являются механическая желтуха, разрыв, нагноение кисты с прорывом жидкого содержимого и оболочек в соседние и анатомические образования. Желтуха (обтурационная) связана со сдавлением кистой магистральных желчевыводящих путей или с прорывом мелких кист в просвет желчных протоков и последующей их обтурацией при частичном разрыве хитиновой оболочки и фиброзной капсулы. Разрыв гидатидной кисты может происходить с излиянием ее содержимого в свободную брюшную полость, в просвет пищеварительного тракта, в желчные протоки, в плевральную полость или бронх. Наиболее серьезным осложнением является перфорация кисты в свободную брюшную полость. При этом возникают симптомы шока и распространенного перитонита, весьма часты различные проявления аллергии. Перфорация кисты в брюшную полость приводит к диссеминации паразита с развитием в ней множественных кист. Нагноение эхинококковой кисты связано с образованием трещины в капсуле гидатиды, особенно при наличии сообщения с желчными путями. Находящиеся в желчи бактерии служат источником инфицирования. При нагноении эхинококковой кисты возникают сильные боли в области печени, гипертермия и другие симптомы тяжелой гнойной интоксикации. Лечение. Очень редко происходит самоизлечение, связанное с гибелью паразита и последующим обызвествлением его стенок. Высокая частота развития серьезных осложнений диктует необходимость хирургического лечения независимо от размеров кисты. Обязательным методом интраопераци-онной ревизии является ультразвуковое исследование, позволяющее выявить мелкие эхинококковые кисты, не обнаруженные при дооперационном обследовании. Оптимальным способом лечения является эхинококкэктомия. Идеальную эхинококкэктомию, при которой удаляют кисту без вскрытия ее просвета, применяют редко — при небольших размерах кисты, краевом расположении. Чаще удаляют кисту вместе с герминативной и хитиновой оболочками после предварительной пункции полости кисты, аспирации ее содержимого и последующей обработки полости противопаразитарными средствами. Этот прием позволяет избежать разрыва кисты при выделении и тем самым предотвратить диссеминацию зародышей паразита. После удаления кисты фиброзную оболочку изнутри повторно обрабатывают концентрированным раствором глицерина (85%) или 20% раствором хлорида натрия. Затем полость кисты ушивают отдельными швами изнутри и вворачивают наружные края фиброзной капсулы внутрь полости (капито-наж). При невозможности ушить полость прибегают к тампонаде ее сальником. В стенках плотной и толстой фиброзной капсулы иногда остаются дочерние мелкие пузыри. Поэтому при благоприятных анатомических условиях рекомендуют производить перицистэктомию, т. е. иссечение фиброзной капсулы, что делает операцию более радикальной, но более трудной и опасной для выполнения. При нагноении содержимого кисты после завершения основного этапа операции оставшуюся полость дренируют. При больших размерах кисты, а также в случае обызвествления ее стенок в качестве вынужденной меры прибегают к марсупиализации (вшиванию стенки кисты в переднюю брюшную стенку), которая в последние годы применяется исключительно редко. При прорыве паразитарной кисты в желчные пути с развитием механической желтухи необходимо вначале ликвидировать препятствие для нормального оттока желчи в двенадцатиперстную кишку с помощью эндоскопической папиллосфинктеротомии или выполнить наружное желчеотведение (холангиостомию под контролем ультразвукового исследования или компьютерной томографии) и лишь в последующем прибегнуть к операции на самой кисте. Послеоперационная летальность при неосложненном эхинококкозе печени обычно не превышает 1—2% и повышается в 10—15 раз при развитии различных осложнений. Если оперативное пособие выполнено адекватно (т. е. удалены все паразитарные кисты), то наступает выздоровление. Иммунитета к эхинококковой болезни не существует, поэтому всем больным после операции необходимо разъяснять способы предупреждения возврата болезни (соблюдение элементарных правил личной гигиены). В настоящее время имеются сообщения об использовании "закрытых" методов лечения эхинококкоза печени с использованием малоинвазивных технологий. Суть метода заключается в следующем. При живом паразите и отсутствии обызвествления его оболочек под контролем ультразвукового метода или компьютерной томографии выполняют прицельную пункцию полости кисты тонкой иглой с последующим введением в ее просвет различных антипаразитарных средств. После экспозиции 7—10 мин производят наружное дренирование полости кисты, что позволяет добиться ее спадения уже через несколько дней после операции. В последующем наружный дренаж заменяют на более толстый (диаметром 8—10 мм), через просвет которого с помощью фиброволоконного холедохоскопа удаляют хитиновую оболочку паразита. Возможно также удаление хитиновой оболочки паразита лапароскопическим путем. Данная методика малотравматична, легко переносится больными и существенно сокращает сроки послеоперационной реабилитации. Этот способ нецелесообразен при множественных (более 5) паразитарных кистах и при существовании дочерних и внучатых кист в просвете материнской кисты — многочисленные дренажи существенно уменьшают преимущества малоинвазивной технологии. Абсолютным противопоказанием к использованию пункционного дренирования под контролем ультразвукового исследования является погибшая эхинококковая киста, особенно при обызвествлении ее стенок, так как в этих случаях полностью удалить густое, вязкое содержимое бывает невозможно. Послеоперационная летальность при использовании малоинвазивных методов лечения эхинококкоза печени практически отсутствует, что объясняется, с одной стороны, тщательным отбором больных, с другой — высокой квалификацией хирургов, занимающихся данной проблемой. Частота рецидивов болезни при соблюдении всех необходимых правил выполнения данной процедуры менее 1%. Методика несомненно займет достойное место в лечении больных эхинококкозом. В настоящее время имеются сообщения о возможности химиотерапевтического лечения небольших (диаметром менее 3 см) эхинококковых кист печени с помощью препаратов мебендазолового ряда (альбендазол, тинидазол и др.). Этот способ позволяет добиться полного излечения от эхинококкоза при небольших размерах паразитарных кист без какого-либо вмешательства, предотвратить диссеминацию сколексов, как это бывает при ин-траоперационом разрыве паразитарной кисты. 12.5.2. АльвеококкозВ нашей стране гельминтоз из группы тениидозов встречается в Сибири и на Дальнем Востоке, а за рубежом — на Аляске, в Швейцарии, северных провинциях Канады. Этиология и патогенез. Альвеококкоз вызывается ленточным глистом (Alveococcus multilocularis), который паразитирует чаще всего в организме лисиц и песцов, значительно реже — собак. Пути заражения человека и миграции паразита в организме аналогичны таковым при гидатидном эхинококкозе. Макроскопически альвеококк представляет собой плотный опухолеоб-разный узел, состоящий из фиброзной соединительной ткани и множества тесно прилегающих друг к другу мелких (до 5 мм в диаметре) пузырьков, содержащих бесцветную жидкость. Между паразитом и тканью печени фиброзная капсула, как при гидатидной форме эхинококка, не образуется. Поэтому вновь возникающие пузырьки паразита инфильтрируют и разрушают ткань печени, в результате чего в центре образуется полость распада. Паразит способен прорастать в соседние органы (легкие, селезенка, почка и др.). Клиническая картина и диагностика. Симптоматика альвеококкоза очень похожа на симптоматику злокачественной опухоли печени: тупые ноющие боли в правом подреберье, эпигастральной области, слабость, гепатомегалия, желтуха. При больших размерах паразита в центре узла образуется полость распада. В дальнейшем может произойти прорыв содержимого в брюшную или плевральную полость, в полые органы. Наиболее частым осложнением альвеококкоза является обтурационная желтуха, обусловленная сдавлением магистральных желчевыводящих путей. Диагностика трудна. При расспросе больного важно выявить, не проживает ли он в местности, где встречается альвеококкоз. Применяют те же лабораторные и инструментальные методы исследования, что и при диагностике опухолей, эхинококкоза. Дифференцируют альвеококкоз от первичного рака печени или метастазов опухоли в печень. Помогают уточнить диагноз серологические пробы на альвеококкоз и прицельная пункция новообразования. Лечение. Радикальным методом лечения является резекция печени (атипичная или анатомическая с учетом долевого или сегментарного строения органа). При невозможности проведения радикальной операции применяют следующие оперативные вмешательства: удаление основной массы узла с оставлением его фрагментов в области ворот печени, наружное или внутреннее дренирование желчных путей при обтурационной желтухе, дренирование полости распада, введение в толщу ткани узла про-тивопаразитарных препаратов, криодеструкция остатков неудаленного паразита жидким азотом. Паллиативные операции продлевают жизнь больного, улучшают качество жизни. В последние годы рекомендуют химиотерапию мебендазолом и его производными (альбендазол), с помощью которого удается добиться существенного продления жизни больных, даже при невозможности удаления пораженного участка печени хирургическим путем. Прогноз. При альвеококкозе прогноз заболевания гораздо менее благоприятный, чем при гидатидном эхинококкозе. Высок процент рецидивов, послеоперационная летальность составляет около 5%. 12.5.3. ОписторхозЗаболевание относится к группе трематодозов (печеночные сосальщики) и вызывается паразитом Opisthorchyus felineus — кошачьей, или сибирской, двуусткой. В нашей стране это заболевание наиболее часто встречается в Западной Сибири, на Дальнем Востоке, в Среднем Поволжье и в бассейне реки Камы. Половозрелые формы паразита имеют плоское тело длиной 5—10 мм, шириной от 1 до 3 мм. Человек и некоторые плотоядные млекопитающие являются окончательными хозяевами паразита; промежуточные хозяева — моллюски (В. leachi, В. infanta); дополнительные хозяева — рыбы семейства карповых (плотва, язь, линь, красноперка, жерех и т. п.). Заражение человека обычно происходит при употреблении в пищу недостаточно термически обработанной рыбы, содержащей метацеркарии паразита. В свою очередь,рыбы поражаются церкариями паразита проникающих в водоем моллюсков, где происходит развитие личиночной стадии паразита. Взрослые паразиты повреждают стенки желчного пузыря, желчевыводя-щих протоков, реже — главного протока поджелудочной железы, затрудняя отток желчи и сока поджелудочной железы. Все это создает условия для развития острого или хронического холецистита, обтурационной желтухи, хо-лангита, острого или хронического панкреатита, которые и являются морфологическим субстратом клинических проявлений болезни. Кроме этого, характерны головные боли, общая слабость, недомогание, диспепсические расстройства (рвота, понос), повышение температуры тела до фебрильных цифр. При хронической форме болезни выявляют гепатомегалию, симптомы хронического холангита, реже — множественные холангиогенные абсцессы печени. В анализе крови обычно обнаруживают умеренный лейкоцитоз, эо-зинофилию. В диагностике заболевания ведущая роль принадлежит обнаружению в дуоденальном содержимом и кале яиц паразита. Дополнительную информацию о состоянии печени и желчевыводящих путей дают ультразвуковое исследование, компьютерная томография, а при механической желтухе — ретроградная панкреатохолангиография. Осложнениями описторхоза печени являются гнойный холангит и разрыв желчных протоков при выраженной билиарной гипертензии. При неосложненном течении болезни обычно применяют химиотерапию (хлоксил, хлаксилам). Показания к хирургическому лечению возникают при развитии острого холецистита, острого панкреатита, холангита, абсцессов печени, стриктур внепеченочных желчных путей. Оперативные вмешательства выполняют по общепринятой методике, используемой при указанных выше заболеваниях. Прогноз. При неосложненных формах и при своевременно проведенной химиотерапии прогноз весьма благоприятен. У лиц с осложненным течением болезни он примерно такой же, как и при хирургических осложнениях данного заболевания. |
