беседа. Организация рационального питания в послеоперационном периоде
 Скачать 176.72 Kb. Скачать 176.72 Kb.
|
|
Государственное автономное образовательное учреждение среднего профессионального образования Республики Крым «Крымский медицинский колледж» Беседа По ПМ.02. ПМ.02. Участие в лечебно-диагностическом и реабилитационном процессах, МДК 02.01. Раздел 3. «Сестринский уход при заболеваниях в хирургии» На тему: «Организация рационального питания в послеоперационном периоде» Работу выполнила: студентка 3 курса 47с группы 3 подгруппы Пен Роза Павловна Преподаватель: Лузянина И.А. Симферополь, 2023 Диетотерапия – важная часть всего комплекса послеоперационной реабилитации больных, перенесших операции на пищеводе. Общеизвестно, что рациональная и сбалансированная диетотерапия в до- и послеоперационном периоде способствует снижению частоты осложнений и более быстрому выздоровлению больного. Согласно общепринятым рекомендациям при отсутствии противопоказаний к приему пищи питание в предоперационном периоде должно создавать резервы витаминных веществ в организме. В диете должно содержаться 100–120 г белка, 100 г жира, 400 г углеводов. Энергетическая ценность пищи должна составлять 2 900- 3 000 ккал. Объем жидкости, введенной в организм – 2,2–2,5 литра. Питание в послеоперационном периоде направлено на: обеспечение максимального щажение пораженных органов; коррекцию метаболических нарушений; восстановление общих сил организма; обеспечение физиологических потребностей организма в пищевых веществах и энергии; повышение сопротивляемости организма при явлениях воспаления и интоксикации; стимуляцию заживления операционной раны. После операций на органах брюшной полости с целью предупреждения метеоризма исключаются цельное молоко, концентрированные растворы сахаристых продуктов, растительная клетчатка, газированные напитки. В первые дни после операций на пищеводе, желудке и кишках прием пищи и жидкости через рот запрещается. В дальнейшем назначают максимально щадящую и по возможности сбалансированную в отношении содержания пищевых веществ диету с постепенным уменьшением степени щажения (жидкая, полужидкая, протертая). До начала полноценного естественного питания назначается парентеральное: изотонический раствор натрия хлорида, 5 % раствор глюкозы, белковые гидролизаты, плазма, гемотрансфузии и т. д. Объем внутривенных вливаний сокращается по мере расширения естественного питания. Кроме того, может использоваться зондовое питание. В течение первых 5-6 дней после операций на пищеводе, сопровождавшихся его вскрытием, питание проводится путем внутривенных капельных вливаний (парентеральное) либо через зонд. С 6-го дня разрешается прием небольшими глотками жидкой пищи: сладкий чай с лимоном, настой шиповника, разведенные водой в 2-3 раза фруктовые соки до 150-200 мл. При благоприятном течении послеоперационного периода в течение 5-6 дней больного переводят через диеты № 0б и № 0в на диету № 1 или № 1-хирургическую с повышенным содержанием белка (130-140 г) и витаминов, ограниченным количеством легкоусвояемых углеводов (300-350 г) и жиров (80-85 г). Обогащение рациона белком и витаминами активизирует защитные силы организма и ускоряет репаративные процессы. Легкоусвояемые углеводы исключают с целью уменьшения колебаний содержания глюкозы в крови и степени выраженности демпинг-синдрома (синдрома сброса), обусловленных быстрым опорожнением желудка. В связи с уменьшением объема желудка после его резекции показано уменьшение объема потребляемой пищи. Эта мера предупреждает развитие синдрома желудочной диспепсии, проявляющегося чувством тяжести и распирания в эпигастрии, тошнотой, срыгиванием. Виды питания хирургических больных: Естественное. Искусственное. Энтеральное. Парентеральное. Естественное: Активное – больные едят сами. Пассивное – больных кормит медицинская сестра. Особого внимания требует кормление лежачих больных. Для этого пациенту помогают принять сидячее или полусидячее положение, грудь и шею покрывают салфеткой. Тяжелых и ослабленных больных нередко приходится кормить маленькими порциями, давая жидкую пищу (протертый суп, бульон, кисель, молоко) небольшими глотками из поильника или из ложечки. Лихорадящих больных лучше всего кормить в период улучшения состояния и снижения температуры, стараясь, особенно в случаях бессонницы, не прерывать без крайней необходимости дневной сон. Очень часто при некоторых ситуациях естественное питание больных приходится дополнять или полностью заменять искусственным. Это обуславливается, как правило, тяжестью и особенностью оперативного вмешательства. Искусственное питание В лечебном процессе искусственное питание занимает важное место, используется в тех случаях, когда больной не может самостоятельно принимать пищу или же когда питание естественным путем в силу тех или иных причин (тяжелое, истощающее заболевание, предоперационная подготовка и послеоперационный период) оказывается недостаточным. Энтеральное питание – вид нутритивной терапии, при которой питательные вещества в виде специальных смесей вводятся через зонд, вводимый в желудок, гастростому, еюностому при невозможности адекватного обеспечения питания естественным путем при различных заболеваниях. Энтеральное питание применяется при сохраненной функции желудочно-кишечного тракта, позволяет максимально использовать и поддерживать функциональную активность кишечника физиологическим путем, в связи с чем имеет несомненные преимущества в сравнении с парентеральным питанием. Разработаны сбалансированные препараты для искусственного энтерального питания: интестамин, нутрикомпБраун, нутриэн, фрезубин.  Парентеральное питание (минуя желудочно-кишечный тракт, от греч. para – рядом, entera – кишечник) чаще всего проводят посредством введения различных препаратов внутривенно. Абсолютные показания к назначению парентерального питания: Предоперационная подготовка больных с поражениями глотки, пищевода, желудка при наличии препятствий для прохождения пищи. Первые 3–7 дней после операции на глотке и органах ЖКТ. Первые дни после больших операций на органах грудной клетки, забрюшинного пространства. Тяжелые травмы и гнойно-септические процессы. Тяжелые осложнения послеоперационного периода (перитонит, абсцессы и др.). Терминальные состояния в реаниматологической практике Препараты для парентерального питания: Общепринято классифицировать препараты для парентерального питания по их основной функции в организме: источники азота, источники энергии, препараты для обеспечения водно-электролитного равновесия. Препараты белковых гидролизатов: гидролизат казеина, гидролизин, аминопептид, аминокровин. Аминокислотные смеси: аминостерил, полиамин, аминоплазмаль, аминол, инфезол. Жировые эмульсии: интролипид, липофундин, липиплюс. Сахара: глюкоза, сорбитол. Электролитные растворы: трисоль, раствор Рингера-Лока, лактасол. Комбинированные препараты: кабивен, оликлиномель. Витамины: виталипид, солувит, церневит. 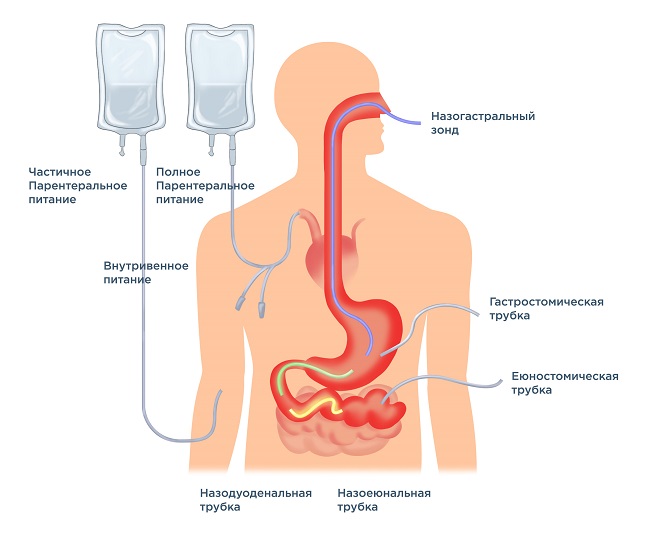 |
