Правила и порядок оказания первой помощи себе и пострадавшим принесчастных случаях, травмах, отравлениях и чс. Основы ухода за больными. Учебные вопросы
 Скачать 137.75 Kb. Скачать 137.75 Kb.
|
|
Солнечный и тепловой удары. Перегревание головы на солнце может привести к солнечному удару. Первые признаки солнечного удара – покраснение лица и сильные головные боли. Затем появляются тошнота, головокружение, потемнение в глазах и, наконец, рвота. Человек впадает в бессознательное состояние, у него появляется одышка, ослабевает сердечная деятельность. Тепловой удар – болезненное состояние, возникающее вследствие перегрева всего тела. Причинами такого перегревания могут быть высокая внешняя температура, плотная одежда, задерживающая испарения кожи, и усиленная физическая работа. Тепловые удары случаются не только в жаркую погоду. Они случаются в горячих цехах, в банях, при работе в защитных комбинезонах и слишком душных помещениях. При перегревании тела у человека появляются вялость, усталость, головокружение, головная боль, сонливость. Лицо краснеет, дыхание затруднено, температура тела повышается до 40°С. Если не будут устранены причины перегревания, наступает тепловой удар – человек теряет сознание, падает, бледнеет, кожа становится холодной и покрывается потом. В таком состоянии пораженный может погибнуть. Как при солнечном, так и при тепловом ударе пострадавшего нужно уложить в тени на свежем воздухе и провести те же мероприятия, что и при обмороке. Если пострадавший не дышит, необходимо проводить искусственную вентиляцию легких. 5. Правила оказания помощи утопающему При спасении тонущего подплывите к нему сзади, возьмите за волосы или под мышки, переверните лицом вверх и, не позволяя себя захватить, плывите к берегу. После извлечения утопающего из воды, если он без сознания, нужно положить его животом вниз к себе на согнутое колено или на сложенную валиком одежду, бревно (голова пострадавшего при этом должна свисать вниз) и несколько раз нажать руками ему на спину, чтобы удалить воду из дыхательных путей. Затем пальцем, обернутым в платок, следует разжать пострадавшему зубы, раскрыть рот, очистить нос и глотку от пены, грязи и тины. При отсутствии дыхания или сердечной деятельности провести искусственную вентиляцию легких и непрямой массаж сердца. Необходимо знать, что паралич дыхательного центра наступает через 4÷6 минут после погружения под воду, а сердечная деятельность может сохраняться до 15 минут, поэтому мероприятия первой помощи должны выполняться быстро. (При утоплении в холодной воде иногда возможно полное или частичное восстановление функций мозга через 20÷30 минут после утопления.) Одновременно кто-то из находящихся рядом людей должен растирать пострадавшего жестким полотенцем, смоченным спиртом, водкой или одеколоном. Реанимационные мероприятия следует продолжать до появления у пострадавшего самостоятельного дыхания, либо до появления признаков биологической смерти (полное отсутствие реакции глаза на свет, широкий зрачок, трупные пятна). При восстановлении дыхания и сердечной деятельности дайте пострадавшему горячее питье, тепло укутайте и как можно быстрее доставьте в лечебное учреждение – возможны осложнения. 6. Правила и техника проведения искусственного дыхания и непрямого массажа сердца Если пострадавший находится без сознания и не дышит, немедленно проводят искусственное дыхание – искусственную вентиляцию легких (ИВЛ). Приступая к проведению ИВЛ, предварительно необходимо обеспечить приток к пострадавшему свежего воздуха – расстегнуть ему воротник, ремень и другие стесняющие дыхание части одежды. Указательным пальцем, обернутым платком или куском марли, очищают рот пострадавшего от имеющейся слизи, песка, земли. Наиболее простым и в тоже время эффективным является проведение ИВЛ по способу «рот в рот». Голову пострадавшего максимально запрокидывают назад. Чтобы удержать ее в таком положении, под лопатки подкладывают что-нибудь твердое. Удерживая одной рукой голову пострадавшего в запрокинутом положении, другой отдавливают ему нижнюю челюсть так, чтобы рот его оказался полуоткрытым. Затем, сделав глубокий вдох, оказывающий помощь прикладывает через платок или кусок марли свой рот ко рту пострадавшего и выдыхает в него воздух из своих легких. Одновременно пальцами руки, удерживающей голову, он зажимает пострадавшему нос. Грудная клетка пострадавшего при этом расширяется – происходит вдох. Вдувание воздуха прекращают, грудная клетка спадается – происходит выдох. Оказывающий помощь вновь делает вдох, снова вдувает воздух в легкие пострадавшего и т.д. Воздух следует вдувать с частотой, соответствующей частоте дыхания здорового человека.  Рис. 2. Проведение ИВЛ и непрямого массажа сердца Вдувание воздуха в легкие пострадавшего можно производить и через специальную трубку-воздуховод. Наряду с остановкой дыхания у пострадавшего может прекратиться деятельность сердца. Это узнается по отсутствию пульса, расширению зрачков, а также отсутствию сердечного толчка при прослушивании ухом, приложенным к левой половине грудной клетки в области соска. Если обнаружено, что сердце у пострадавшего остановилось, то нужно быстро освободить грудную клетку от одежды и нанести прекардиальный удар по грудине. Правила нанесения прекардиального удара по грудине: убедиться в отсутствии пульса на сонной артерии; прикрыть двумя пальцами мечевидный отросток; нанести удар кулаком выше своих пальцев, прикрывающих мечевидный отросток; после удара проверить пульс на сонной артерии. В случае отсутствия пульса сделать еще одну-две попытки. Нельзя наносить удар при наличии пульса на сонной артерии! Нельзя наносить удар по мечевидному отростку! Если удар нанесен в течение первой минуты после остановки сердца, то вероятность оживления превышает 50 %. При его неэффективности одновременно с ИВЛ производите непрямой массаж сердца. Если в оказании помощи участвуют два лица, то один делает искусственное дыхание по способу «изо рта в рот», второй же, встав с левой стороны пострадавшего, кладет ладонь одной руки на нижнюю треть его грудины, накладывает вторую руку на первую, и в то время, когда у пострадавшего происходит выдох, основанием ладони ритмически делает несколько (3÷4) энергичных, толчкообразных надавливаний на грудину, после каждого толчка быстро отнимая руки от грудной клетки (рис. 3). Если помощь оказывает один человек, то, сделав несколько надавливаний на грудину, он прерывает массаж и один раз вдувает через рот или нос воздух в легкие пострадавшего, затем снова делает надавливания на грудину, опять вдувает воздух и т.д. Мужчина со средними физическими данными может проводить комплекс сердечно-легочной реанимации не более 3÷4 минут. Вдвоем с помощником – не более 10 минут. Втроем – с лицами любого пола, возраста и физических данных – более часа: первый участник делает вдох искусственного дыхания. Контролирует реакцию зрачков и пульс на сонной артерии и информирует партнеров о состоянии пострадавшего: «Есть реакция зрачков!» или «Есть пульс!» и т.п.; второй участник проводит непрямой массаж сердца и отдает команду: «Вдох!». Контролирует эффективность вдоха искусственного дыхания по подъему грудной клетки и констатирует: «Вдох прошел!» или «Нет вдоха!»; третий участник приподнимает ноги пострадавшего для улучшения притока крови к сердцу. Восстанавливает силы и готовится сменить второго участника. Координирует действия; через каждые 2÷3 минуты реанимации обязательно производится смена участников и проверяется наличие самостоятельного пульса. Оптимальное соотношение надавливаний на грудную клетку и вдохов искусственной вентиляции легких – 30:2, независимо от количества участников реанимации. Когда выделения изо рта пострадавшего представляют угрозу для здоровья спасающего, можно ограничиться проведением непрямого массажа сердца, т.е. безвентиляционным вариантом реанимации: расположить основание правой ладони выше мечевидного отростка так, чтобы большой палец был направлен на подбородок или живот пострадавшего. Левую ладонь расположить на ладони правой руки; переместить центр тяжести на грудину пострадавшего и проводить непрямой массаж сердца прямыми руками; продавливать грудную клетку не менее чем на 3÷5 см с частотой не реже 60 раз в минуту; каждое следующее надавливание начинать только после того, как грудная клетка вернется в исходное положение. Метод Сильвестра (рис. 3) применяется при невозможности использования способа «рот в рот» вследствие утечки воздуха через раневые отверстия лица. Для его проведения пострадавшего укладывают на спину и, подложив на уровне лопаток валик из скатанной одежды высотой 15÷20 см, фиксируют голову в отведенном положении. Реаниматор, став на колени у изголовья пострадавшего и взяв его руки за предплечья, по счету «раз, два, три» разводит их в стороны назад, осуществляя искусственный вдох. По счету «четыре, пять, шесть» делает обратное движение и, сжимая предплечьями рук пострадавшего нижнюю часть грудной клетки, производит выдох. Движения должны быть плавными и выполняются ритмично 12÷15 раз в минуту. Надавливание на грудную клетку не должно быть слишком сильным, чтобы не повредить реберные хрящи. 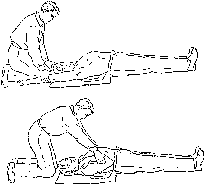 Рис. 3. Ручной метод ИВЛ по Сильвестру: вверху – вдох, внизу – выдох Если по какой-либо причине нет возможности оказать помощь человеку, потерявшему сознание, постарайтесь перевернуть его на живот – в положении лежа на спине происходит западание языка, что полностью блокирует доступ воздуха в легкие. 7. Основы ухода за больными Уход за больным заключается в создании и поддержании надлежащей санитарно-гигиенической обстановки в помещении, где он содержится, устройстве удобной постели и поддержании ее в чистоте, оказании больному помощи во время туалета, при приеме пищи и в других необходимых случаях, в поддержании у больного бодрого настроения и организации его досуга. Роль правильного и заботливого ухода в выздоровлении больных чрезвычайно велика. При некоторых заболеваниях уход за ними приобретает даже большее значение, чем лечение. Недаром часто вместо обычного «вылечили» говорят о больном, что его «выходили». Объем санитарной обработки больных определяет врач после осмотра. В ее ходе в первую очередь осматривают волосы и при необходимости производят их стрижку. Ногти на ногах и руках стригут коротко. Помещение, в котором находится больной, должно иметь комфортную температуру (22÷24°С), хорошее дневное и вечернее освещение, вентиляцию или форточку для проветривания. В помещении должно быть как можно больше свободного пространства. Кровать больного лучше поставить перпендикулярно к стене так, чтобы к ней можно было подойти с трех сторон. Поверхность матраца должна быть ровной. На кровать нужно положить простыню, две подушки и одеяло с пододеяльником. При недержании мочи и кала на простыню кладут клеенку и сверху закрывают ее простынкой, меняемой чаще, чем простыня. Для придания телу больного полусидящего положения в постели под переднюю четверть матраца кладут свернутый вдвое тюфяк или толстое одеяло, под полусогнутые колени подкладывают валик или подушку, а для ног делают упор из доски или ящика, чтобы тело больного не сползало. Под кровать ставят судно и мочеприемник. На столике (табурете) возле кровати размещают самые необходимые вещи: настольную лампу, стакан, поильник. Комнату больного нужно систематически проветривать. Длительность проветривания зависит от сезона, но даже зимой она должна быть не менее 30 минут 3÷4 раза в сутки. На время проветривания зимой больного нужно хорошо укрыть. Уборка комнаты должна быть влажной. Не реже одного раза в неделю необходимо обмывать тело больного под душем или в ванне. Тяжелобольных обтирают водой со спиртом или уксусом. По утрам и на ночь больные умываются теплой водой, а тяжелобольным обтирают лицо и руки мокрым отжатым полотенцем. Особого ухода требуют кожа на спине, ягодицах, крестце, бедрах и на локтях тяжелобольных, где вследствие длительного лежания нарушается кровообращение и появляются пролежни – изъявления, с трудом поддающиеся лечению. Для предотвращения появления пролежней надо устранять складки на простыне и чаще менять положение больного – переворачивать его на бок, стараясь, чтобы спина и ягодицы меньше соприкасались с постелью. Простыни и наволочки на постели тяжелобольного не должны иметь грубых швов, рубцов, застежек на стороне, обращенной к больному. По мере загрязнения постели или после мытья больного в постели и промокания нижней простыни необходимо ее сменить. Сменить постельное белье тяжелобольному можно двумя способами. Лучше это сделать вдвоем. Первый способ применяется в том случае, если больной может повернуться в постели: скатать чистую простыню по длине до половины; поднять голову больного и убрать подушку; сменить наволочку на подушке; переместить больного к краю кровати, повернув его на бок лицом к себе (желательно, чтобы помощник придерживал больного); скатать грязную простыню по всей длине по направлению к больному; расстелить чистую простыню на освободившейся части постели; повернуть больного на спину, затем на другой бок так, чтобы он оказался на чистой простыне; убрать грязную простыню и расправить чистую, подвернуть края простыни под матрац; поднять голову и плечи больного и положить подушку. Второй способ смены постельного белья применяется при полной неподвижности больного: скатать чистую простыню в поперечном направлении; приподнять осторожно верхнюю часть туловища больного, убрать подушку (желательно, чтобы помощник придерживал больного); скатать грязную простыню со стороны, изголовья кровати до поясницы больного, положив на освободившуюся часть кровати чистую простыню; положить подушку на чистую простыню и опустить на нее голову больного; попросить больного согнуть ноги в коленях, опереться стопами о кровать и приподнять таз (если больному сделать это трудно, помощник подкладывает левую руку под крестец больного и помогает ему приподнять таз); сдвинуть грязную простыню, продолжая следом расправлять чистую; попросить больного опустить таз; приподнять и придержать ноги больного в области голени, продолжая сдвигать грязную простыню и расправлять чистую; опустить ноги больного; заправить края простыни под матрац. Надевание памперса. Памперс для использования подбирается индивидуально, с учетом веса больного и объема его бедер. Повернуть больного на бок и постараться максимально подвести под него развернутый памперс, широкой частью к ягодицам. Затем перевернуть больного на другой бок и расправить памперс, уложить больного на спину. Проследить, чтобы на памперсе не было складок и он лежал симметрично. Передняя, более узкая часть памперса заводится между ног больного, прикрывая промежность и половые органы и фиксируется с помощью «липучек» в области талии. Лицо, ухаживающее за больным, должно правильно осуществлять наблюдение за ним, то есть уметь подсчитать пульс, измерить температуру, определить частоту дыхания. Обычно пульс прощупывается на ладонной поверхности больного у основания большого пальца по ходу лучевой артерии. У здорового человека в минуту насчитывается 60÷80 ударов пульса. Если число ударов меньше 60, то пульс замедлен, а если больше 80 – учащен. Наблюдать за дыханием надо незаметно для больного, при его спокойном состоянии. У здорового человека насчитывается 16÷18 дыхательных движений в минуту. Учащенное и поверхностное дыхание называется одышкой, а если дыхание становится затрудненным, это означает, что у больного удушье. При удушье кожные покровы вследствие кислородного голодания становятся синюшными. Если в этом случае больному не будет оказана немедленная помощь, он может погибнуть. Температуру больному измеряют дважды в день: утром и вечером до еды или через 2 часа после еды. Чаще всего температуру измеряют в подмышечной впадине. У детей раннего возраста температура измеряется в паховой складке. Для этого термометр необходимо поместить в паховую складку, а ногу ребенка согнуть в коленном суставе так, чтобы термометр был невидим в образовавшейся кожной складке. Перед измерением температуры в подмышечной впадине и паховых складках места измерения внимательно просматриваются. Подмышечные впадины необходимо насухо протереть, в противном случае показания термометра будут более низкими. Термометр встряхивают, чтобы ртуть опустилась в резервуар. Помещают термометр так, чтобы резервуар полностью соприкасался с кожей. Во время измерения температуры больной должен лежать или сидеть. Нельзя измерять температуру спящему больному. Если больной находится в бессознательном состоянии, ухаживающий за больным человек должен присутствовать во время измерения температуры и поддерживать руку больного. У истощенных больных и иногда у детей температура измеряется в прямой кишке или ротовой полости. При измерении температуры в прямой кишке больного необходимо уложить на бок, резервуар термометра смазать вазелином и ввести его за сфинктер ануса. При измерении температуры тела в ротовой полости резервуар термометра помещают под язык больного и просят его губами поддерживать корпус термометра. Длительность измерения температуры ртутным термометром в подмышечной области и паховых складках – 10 минут, а в полостях – 5 минут. Полученные данные заносятся в температурный лист. Использованный термометр необходимо продезинфицировать. Измерение артериального давления проводят по методу Короткова или осциллометрический методу. Метод, разработанный русским хирургом Коротковым Н.С. в 1905 г., предусматривает для измерения артериального давления очень простой тонометр, состоящий из механического манометра, манжеты с грушей и фонендоскопа. Метод основан на полном пережатии манжетой плечевой артерии и выслушивании тонов, возникающих при медленном выпускании воздуха из манжеты. На обнаженное плечо левой руки больного на 2÷3 см выше локтевого сгиба не туго накладывают и закрепляют манжетку так, чтобы между нею и кожей проходил только один палец. Рука обследуемого располагается удобно, ладонью вверх. В локтевом сгибе находят плечевую артерию и плотно, но без давления прикладывают к ней фонендоскоп. Затем баллоном постепенно нагнетают воздух, который поступает одновременно и в манжетку, и в манометр. Под давлением воздуха ртуть в манометре поднимается в стеклянную трубку. Цифры на шкале будут показывать уровень давления воздуха в манжетке, т.е. силу, с какой через мягкие ткани сдавлена артерия, в которой измеряют давление. Постепенно накачивая воздух в манжетку, фиксируют момент, когда исчезнут звуки пульсовых ударов. Затем начинают постепенно снижать давление в манжетке, приоткрыв вентиль у баллона. В тот момент, когда противодавление в манжетке достигает величины систолического давления, раздается короткий и довольно громкий звук – тон. Цифры на уровне столбика ртути в этот момент указывают систолическое давление. При дальнейшем падении давления в манжетке тоны ослабевают и постепенно исчезают. В момент исчезновения тонов давление в манжетке соответствует диастолическому давлению. При наличии у больного пониженного давления лучше использовать другой способ – постепенно нагнетать воздух в манжетку. Первое появление тонов свидетельствует о диастолическом давлении. При повышении давления в манжетке в момент исчезновения тонов цифры будут обозначать систолическое давление. Преимущества данного метода измерения артериального давления: признан официальным эталоном неинвазивного измерения артериального давления для диагностических целей и при проведении верификации автоматических измерителей артериального давления; высокая устойчивость к движениям руки. Недостатки данного метода измерения артериального давления: зависит от индивидуальных особенностей человека, производящего измерение; чувствителен к шумам в помещении, точности расположения головки фонендоскопа относительно артерии; требует непосредственного контакта манжеты и головки микрофона с кожей пациента; технически сложен (повышается вероятность ошибочных показателей при измерении) и требует специального обучения. Осциллометрический метод подразумевает возможность использования электронных тонометров. Он основан на регистрации тонометром пульсаций давления воздуха, возникающих в манжете при прохождении крови через сдавленный участок артерии. Определение артериального давления на плечевой артерии по осциллометрическому методу заключается в наблюдении за колебаниями стрелки пружинного манометра. Здесь также нагнетают в манжетку воздух до полного сдавления плечевой артерии. Затем воздух начинают постепенно выпускать, открывая вентиль, и первые порции крови, попадая в артерию, дают осцилляции, т.е. колебания стрелки, указывающие на систолическое артериальное давление. Колебания стрелки манометра сначала усиливаются, а потом внезапно уменьшаются, что соответствует минимальному давлению. Пружинные манометры довольно удобны, но, к сожалению, пружины быстро ослабевают, не дают точных колебаний и выходят из строя. Преимущества данного метода измерения артериального давления: не зависит от индивидуальных особенностей человека, производящего измерение; устойчивость к шумовым нагрузкам; позволяет производить определение артериального давления при выраженном «аускультативном провале», «бесконечном тоне», слабых тонах Короткова; позволяет производить измерения без потери точности через тонкую ткань одежды; не требуется специального обучения. Недостаток данного метода измерения артериального давления – при измерении рука должна быть неподвижна. |
