топка. ТОпка 2. Правила разъединения тканей строго послойный разрез. Направление разрезов должно по возможности соответствовать ходу крупных кровеносных сосудов и нервов во избежании их повреждения
 Скачать 189.85 Kb. Скачать 189.85 Kb.
|
|
Правила разъединения тканей: строго послойный разрез. Направление разрезов должно по возможности соответствовать ходу крупных кровеносных сосудов и нервов во избежании их повреждения. рассечение кожных покровов следует производить с учетом расположения линий Лангера. (Линии Лангера (cleavage lines) — линии натяжения кожи; линии кожи, вдоль которых она максимально растяжима; направление линий соответствует расположению пучков коллагеновых волокон.) Перед рассечением кожи ее фиксируют двумя пальцами левой руки. Кожу и подкожную клетчатку (до собственной фасции) рассекают сразу одним движением ножа. Затем рассекают собственную фасцию в том же направлении Разъединяют мышцы либо расслаиванием при помощи тупого инструмента, либо рассечением их. Доступ может быть прямым, соответствующим проекции органа, или внепроекционным, проходящим в стороне от проекции. Способы разъединения тканей: Механический Взрывной – при закипании межклеточной и клеточной жидкости (лазерный скальпель, электрохирургический нож, плазменный скальпель); Виброспособ - за счет развития кавитационного эффекта при воздействии ультразвука Термоспособ - при разрыве межклеточных связей острыми кристаллами льда (криохирургия). для разъединения тканей: скальпели, ножи, ножницы, остеотомы, долота, кусачки,пилы для остановки кровотечения: лигатурные иглы Купера и Дешана, кровоостанавливающие зажимы, клипсы и зажимы для их наложения; инструменты для соединения тканей: иглодержатели, хирургические иглы, пинцеты для наложения скобок Мишеля, сшивающие аппараты, инструменты для костных швов. вспомогательные инструменты: ранорасширители, крючки, зеркала, пинцеты, подъемники, зонды Соединение тканей проводится тремя способами: наложение шва, скобок Мишеля или лейкопластыря. Правила: необходимо тщательно остановить кровотечение, удалить сгустки крови, мертвые ткани и инородные предметы из раны; в ране удаляют карманы, ниши, затоки, а при гнойном воспалении и экссудат; перед наложением швов дополнительно обрабатывают руки хирурга и края раны антисептиком; при наложении швов следят за равномерным прилеганием краев и стенок раны на всем их протяжении; в случаях вворачивания или выворачивания краев раны применяют корректурные швы; при наложении шва недопустимо применение чрезмерно толстых игл и толстых или двойных лигатур; первый и последующие стежки шва накладывают, отступя от углов раны на 0,5-1,5 см; укол и выкол иглы выполняют строго один против другого, чтобы не было смещения тканей, на расстоянии 0,5-1,5 см от края раны; расстояние между стежками должно быть одинаковым и составлять 0,5-1,5 см; лигатура должна обязательно проходить под дном раны; нельзя сильно стягивать швом края раны, что бы не нарушить лимфо- и кровообращение в тканях; узлы должны располагаться не на ране, а сбоку со стороны укола или выкола иглы; швы снимают не ранее чем через 7 суток, а в местах повышенной подвижности через 9-14 суток; после наложения швов рану закрывают стерильной повязкой. Размер иглы должен соответствовать размеру лигатуры Для наложения шва применяется шовный материал, который можно разделить на рассасывающийся и не рассасывающийся, монофиламентный и мультифиломентный, натуральный и синтетический. Монофиламентный шовный материал имеет одну нить, мультифиломентный — множество нитей, перекрученных или переплетенных между собой. К рассасывающемуся шовному материалу относится простой и хромированный кетгут (природного происхождения); полиглактин 910, полиглекапрон, полидиаксанон, кислый полиглйкол (синтетические). Этот шовный материал применяется для лигатур, подкожного шва, быстро заживающих тканей, в офтальмологии. Снимать швы не надо, они удерживают ткани от 10 до 30 дней, удаляются из организма ферментативным действием в течение 40—90 дней. К не рассасывающимся - шелк, хлопок, полипропилен, нейлон, полиэстер, стальная проволока, полиамид. Он применяется для аппроксимации мягких тканей и наложения лигатур в общей хирургии, при операциях на сухожилиях, нервах, хрящах, сосудах, в пластических операциях, офтальмологии, микрохирургии, сердечно- сосудистой, нейрохирургии. Снимаются швы на 5-8 день после операции, оставленные нити инкапсулируются в тканях организма. Швы подразделяют: по технике наложения—на ручные и механические; по технике наложения и фиксации узла— на отдельные узловые и непрерывные; по форме — на простые узловые, П-образные, Z-образные, кисетные, 8-образные; по функции— на гемостатические, инвагинирующие (вворачивающие), выворачивающие; по количеству рядов — на однорядные, двухрядные, многорядные; по длительности нахождения в ткани.— на съемные, после выполнения функции которых шовный материал удаляют, и погруженные, при наложении которых шовный материал не удаляют. ВИДЫ ШВОВ: УЗЛОВОЙ ШОВ Узловой шов состоит из отдельных стежков, наложение каждого из которых включает 4 момента: вкол иглы, её выкол, протягивание лигатуры и её затягивание. Узловые швы при закрытии ран более надёжны: при разрыве одной нити остальные продолжают удерживать края раны. Узловой шов обычно накладывают на кожу и апоневрозы. В хирургической практике часто используют простой узловой шов. Простой узловой шов Простой узловой шов должен обеспечивать соединение краёв раны без образования «мёртвого пространства». Это достигается точным сближением соотносящихся тканевых элементов и краёв эпителиального слоя. При выполнении шва следует захватывать подкожной и соединительной ткани больше, чем кожи, с тем чтобы глубжележащие слои своей массой теснили вышележащие слои кверху. Техника (рис. 3). Отвернув край̆ раны, делают вкол в эпителиальный слой у её края, отступив от него на 0,5-1 см, насаживая пинцетом кожу на иглу и одновременно проводя иглу через всю толщу кожи. Затем иглу косо проводят в подкожной ткани, поворачивают к ране и проводят вплотную с дном раны. Выкол делают из глубины кнаружи тем же приёмом. Игла должна проходить строго симметрично и в тканях другого края раны. Игла через ткани должна проводиться в два этапа (вкалывание и выведение) самостоятельными движениями. Вкол и выкол располагаются строго перпендикулярно ране. Стежки должны быть достаточно редкими. Каждую нить после проведения завязывают и отрезают. Узел завязывают над точками вкола или выкола, но не над самой раной. Если оба края раны одинакового характера, то узлы можно расположить на любой стороне. 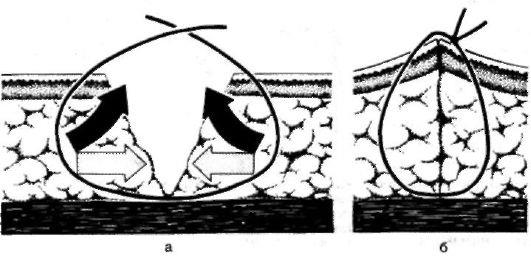 Рис. 3 Рис. 3Адаптирующие швы Адаптирующие швы накладывают на значительные по толщине края раны, либо на края, один из которых отпрепарирован, а другой фиксирован, либо если края раны имеют неодинаковую толщину. Техника (рис.4): иглу начинают вводить с мобильного края раны и выводят её из глубины раны к кожной поверхности на прочно фиксированном крае. При соединении краёв раны, имеющих неодинаковую толщину, прежде всего следует прошивать более тонкий край. При этом игла, вколотая у кожного края, проводится в подкожной жировой клетчатке косо кнаружи, чтобы расстояние между местом её введения и выведения на двух краях раны было всегда одинаковым. 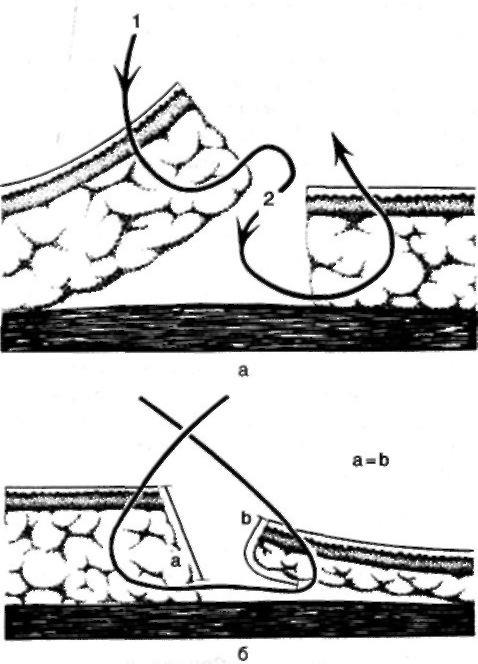 Рис. 4 Рис. 4НЕПРЕРЫВНЫЙ ШОВ Первый стежок непрерывного шва завязывают так же, как узловой, затем прошивают той же ниткой всю длину раны, при этом все слои раны нужно захватывать равномерно по глубине и ширине. Обычно иглу вкалывают в кожу на расстоянии 1 см от края разреза и на таком же расстоянии выкалывают. После каждого стежка ассистент двумя пинцетами перехватывает нитку и тем самым стягивает рану. Швы накладывают на расстоянии 1-2 см друг от друга. При последнем стежке нити не перехватывают и заканчивaют шов двойным хирургическим узлом. Непрерывные швы используют там, где на них нет больших нагрузок. Непрерывный матрацный шов применяют при сшивании сосудов, брюшины, ран желудка и кишечника, так как на наложение такого шва затрачивается меньше времени, чем на узловой. Шов Мультановского-Ревердена Непрерывный обвивной шов взахлестку Мультановского-Ревердена часто применяют для сшивания ран волосистой части головы кетгутом. При этом отпадает необходимость удалять стежки, достигаются удовлетворительный косметический эффект и быстрое восстановление микроциркуляции в краях раны. Техника. Каждый стежок захлёстывается петлёй, благодаря чему натяжение нити не передаётся на ранее наложенные стежки, при этом все слои раны нужно захватывать равномерно по глубине и ширине. МАТРАЦНЫЕ ШВЫ Матрацные швы могут быть как узловыми, так и непрерывными. Вертикальный матрацный шов Прерывистый шов, при наложении которого иглу выводят из ткани на ту же сторону края раны, где её вводят. При этом нить ложится перпендикулярно краям раны. Следующий стежок делают на другом крае раны. Сопоставление краёв раны очень хорошее. Техника (рис.5). Иглу вкалывают в кожу косо кнаружи на расстоянии 2-3 см от края раны. Затем иглу проводят в направлении основания раны. Кончик иглы должен быть выведен в самой глубокой точке плоскости разреза. Прошивают основание раны и иглу выводят через другой край её симметрично месту вкалывания. Точки вкола и выкола иглы на поверхности кожи должны отстоять от краёв раны на одинаковом расстоянии. Иглу вновь вкалывают на той стороне, где её вывели, в нескольких миллиметрах от края раны, причём так, чтобы она вышла посредине слоя дермы. На противоположной стороне иглу выводят на поверхность кожи также через середину дермы. Поверхностная часть стежка должна быть выполнена так, чтобы расстояние точек вкола и выкола иглы от края раны, т.е. место появления иглы в дерме, по обеим сторонам было одинаковым. При затягивании края раны несколько приподнимаются, дерма и эпителиальный слой точно сопоставляются. 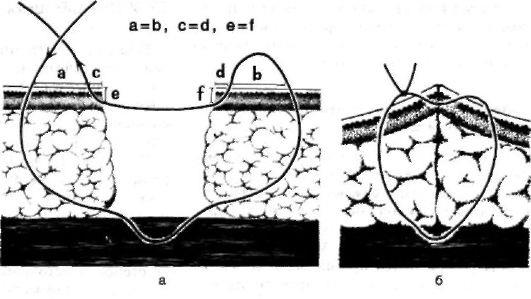 Рис.5 Рис.5Односторонний матрацный шов Вкол и выкол производят с одной стороны раны через всю толщу кожи, с другой стороны иглой только захватывают мягкие ткани на той же глубине, а на поверхность кожи её не выводят. Применяют для фиксации отдельных особо чувствительных мест и при затруднениях в сопоставлении краёв кожной раны. Горизонтальный матрацный (П-образный) шов Его накладывают, если нужно приподнять края раны. Он отличается от вертикального матрацного шва тем, что нить на поверхности кожи ложится параллельно линии разреза. Техника (рис.6). Атравматичную иглу с тонкой нитью вкалывают на расстоянии 2-3 мм от края раны так, чтобы игла вышла через середину плоскости разреза. На другом крае раны игла должна быть выведена (подобным же образом) симметрично месту введения. Затем иглу поворачивают, выводят на расстоянии 4-6 мм от предыдущего места выхода нити и повторяют стежок в обратном направлении. Завязывают узел (степень выворачивания краёв раны зависит от силы затягивания узла, которая при затягивании каждого отдельного узла должна строго контролироваться). 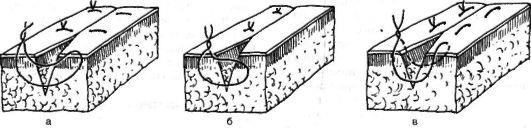 Рис. 6 а - вертикальный матрацный шов по Донати, 6 - односторонний матрацный шов по Аллговеру, в - горизонтальный матрацный. ВНУТРИКОЖНЫЕ ШВЫ При наложении внутрикожных непрерывных швов стежки накладывают, не выводя нить на поверхность кожи, параллельно ей и на одинаковой глубине. Внутрикожные швы предпочтительнее при пластических операциях (снижается натяжение по краям раны, отсутствуют шовные метки на коже). Следует, однако, хорошо помнить, что неточное сопоставление краёв раны приводит к образованию грубого рубца. Поверхностный однорядный внутрикожный непрерывный шов Шов начинают на одном конце раны, вкалывая иглу в кожу до середины дермы, в 1 см от края раны. Продолжают накладывать шов параллельно кожной поверхности на одинаковой высоте, захватывая с обеих сторон одинаковое количество дермы. Место вкола иглы всегда располагается против места её выхода так, чтобы при затягивании нити эти две точки совпадали. Применяют при поверхностных кожных ранах, распространяющихся до подкожной клетчатки. ВТОРИЧНЫЕ ШВЫ При лечении гнойных ран, подвергшихся первичной хирургической обработке, возможны различные варианты наложения вторичных швов в зависимости от срока выполнения и состояния репаративных процессов в ране. Грануляции и края раны иссекают при неровных краях раны и избыточных грануляциях, при длительно не заживающей ране с рубцовым изменением её стенок и истощением репаративных возможностей окружающих тканей, когда края кожи фиксированы к подлежащим тканям рубцовой тканью. В других случаях грануляции можно не иссекать, поскольку оставленный в ране слой молодой грануляционной ткани способен образовывать прочную спайку в более короткий срок, чем это наблюдается при заживлении раны первичным натяжением. В ране не должно оставаться замкнутых полостей, карманов, адаптация краёв раны должна быть максимальной. В гранулирующей ране не должны оставаться лигатуры. Наличие в ране инородных тел может создать условия для нагноения, поэтому вторичные швы должны быть съёмными независимо от применяемого метода. Многостежковый обвивной шов Техника. Большой иглой прошивают стенку раны на максимальную глубину. Шов под дном раны накладывают поэтапно с применением другой, сильно изогнутой иглой несколькими отдельными стежками. Противоположную стенку раны прошивают большой хирургической иглой. Шов удобен тем, что он съёмный, при этом в глубине тканей не остаются шёлковые или кетгутовые нити и достигается тесное соприкосновение краёв, стенок и дна раны. МЕХАНИЧЕСКИЙ ШОВ Есть много аппаратов для наложения механического шва. Конструкция всех сшивающих аппаратов НИИЭХАИ (НИИ экспериментальной хирургической аппаратуры и инструментов) основана на принципе использования металлической скобки. Использование аппаратов для наложения механического шва позволяет обеспечить равномерность стежков в руках любого хирурга, точно сопоставлять сшиваемые края органов, получать узкую полосу ткани между линией швов и линией разреза, которая удовлетворительно кровоснабжается, и минимально травмировать стенки сшиваемых органов. Немалое значение имеет нейтральность шовного материала - тантала, вызывающего весьма ограниченную, преимущественно продуктивную, реакцию в тканях. ХИРУРГИЧЕСКИЙ УЗЕЛ ВИДЫ: Хирургический узел характеризуется двукратным перекрещиванием нити и всегда заканчивается обыкновенным перекрещиванием. Этим он отличается от других видов узлов. Хирургический узел очень прочен и особенно показан при перевязке крупных сосудов. 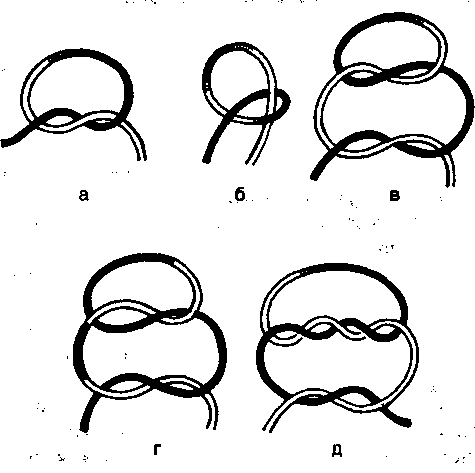 ВИДЫ УЗЛОВ, а - простой, б- обвивной, в - женский, г - морской, д - хирургический. Сравнительное изображение различных способов сухожильного шва: а) шов Буннелла с одной нитью, б) способ Кирхмейера, в) способ Изелена; г и д) удаляемый шов Коша Соединение сухожилий, расположенных вне синовиальных влагалищ. Концы разорванного сухожилия захватывают пинцетами, экономно отсекают до появления нормальной волокнистой структуры. Способ Брауна. Подтянутые концы сухожилия заводят один за другой и сшивают боковыми П-образными швами. Способ Литтманна. Если центральный отрезок сухожилия более толстый, чем периферический, и последний не слишком натянут, то центральный отрезок сухожилия рассекают пополам, между двумя его половинами помещается периферический конец. Накладывают отдельные сквозные П-образные швы, а свободные концы центрального отрезка подшивают к периферическому от резку сухожилия отдельными узловыми швами. Способ Пульвертафта — применяют только в тех случаях, когда концы сухожилий не натянуты и могут быть сопоставлены на протяжении 3—4 см. Через боковой разрез, произведенный на одном из концов сухожилия под углом 90°, проводят другой конец сухожилия, который затем через такой же разрез выводят на другую сторону. В местах разреза сухожилия фиксируются одно к другому отдельными узловыми швами. Метод чаще применяют при пересадках сухожилий. Шов сухожилий, расположенных в синовиальных влагалищах: Шов Ланге — накладывают одной длинной лигатурой, которой вначале прошивают лериферический конец сухожилия в поперечном направлении. В местах выхода лигатуры сухожилие прошивают продольно так. чтобы нити вышли в торце периферического конца. Затем лигатуры проводят продольно с торца центрального конца сухожилия и выводят на боковую поверх ность. Когда концы сухожилий адаптированы, нити завязывают на поверхности сухожилия. Этот шов хорошо адаптирует концы сухожилий, однако узел размещается на поверхности сухожилия, что мешает его скольжению. Шов Кюнео — накладывают шов двумя прямыми иглами, надетыми на концы одной лигатуры. Отступив на 2—2,5 см от конца сухожилия, его прошивают одной иглой в поперечном направлении. Затем последовательно с двух сторон сухожилие прошивают в косом направлении так, чтобы стежки перекрещивались друг с другом. Место последнего выкалывания иглы должно находиться на краю плоскости, сечения сухожилия. Таким же образом накладывают шов на другой конец сухожилия, после чего нити завязывают. Шов Баннелла — съемный внутриствольный шов с разгрузкой проксимального отрезка сухожилия. В качестве шовного материала используют тонкую хром-молибденовую или танталовую проволоку. Отступив 2—2.5 см от края проксимального отрезка, сухожилие прошивают в поперечном направлении. Под этот шов подводят вторую проволоку, за которую поперечный шов может быть извлечен из сухожилия после того, как прочно срастутся его концы. С помощью двух прямых игл проксимальный отрезок прошивают проволокой крест-накрест и выводят ее концы у края среза сухожилия. Этой же проволокой в продольном направлении (со стороны среза прошивают длинный отрезок сухожилия. Концы проволоки выводят из сухожилия под острым углом и проводят через кожу. Натянув концы проволоки до полной адаптации срезов сухожилия, их проводят через отверстие в пуговице и связывают на ней. Проволоку, с помощью которой будет удалена после сращения сухожилия фиксирующая его проволока, также выводят на кожу и закрепляют на другой пуговице. Для снятия шва отсекают фиксирующую сухожилие проволоку под пуговицей и вытягивают ее. Сухожильные швы Блоха—Бонне и Розова малотравматичны и прочны. Они отличаются тем, что при первом из них нить после поперечного прошивания сухожилия проводят на плоскости его сечения крестообразно, а при втором — продольно. Современные диагностические приборы, применяемые в хирургии Данные методы позволяют выявить патологические изменения в большинстве органов и тканей человеческого тела. 1. УЛЬТРАЗВУКОВОЕ СКАНИРОВАНИЕ (УЗИ) позволяет определить: наличие и размеры очаговых образований в паренхиматозных органах; толщину и структуру стенки полых органов; наличие патологических образований в просвете полого органа; скопления жидкости в полостях тела человека; инфильтраты и абсцессы в мягких тканях и брюшной полости. УЛЬТРАЗВУКОВАЯ ДОППЛЕРОГРАФИЯ (УЗДГ) основана на регистрации потоков крови за счет изменения частоты звукового сигнала, отраженного от движущихся частиц. Метод позволяет определить скорость потока крови и тем самым оценить функциональное состояние сосудов. ДУПЛЕКСНОЕ СКАНИРОВАНИЕ (ДС) – метод, сочетающий возможности анатомического и функционального исследования сосудов. При этом появилась возможность одновременно визуализировать изучаемый сосуд и получать физиологическую информацию о параметрах кровотока. Кодирование кровотока красным или синим цветом, позволяет судить о направлении кровотока, быстро дифференцировать артерии и вены, проследить их анатомический ход и расположение, определить наличие патологических образований в их просвете. Цветная насыщенность потока соответствует скорости кровотока. Достаточно высокая диагностическая точность метода для выявления облитерирующих заболеваний артерий и патологии вен делает дуплексное ангиосканирование основным методом скрининговой диагностики в сердечно-сосудистой хирургии. РЕНТГЕНОЛОГИЧЕСКИЕ МЕТОДЫ Рентгенологические методы традиционно широко используют при обследовании хирургических больных. Основным их недостатком служит лучевая нагрузка на пациента и медицинский персонал. Рентгенография грудной клетки позволяет выявить заболевания легких, наличие газа и жидкости в плевральной полости, а также свободный газ в поддиафрагмальном пространстве при перфорации полого органа, обнаружить в грудной полости полые органы при диафрагмальной грыже или травматическом разрыве диафрагмы. Обзорную рентгенографию брюшной полости выполняют в основном при подозрении на перфорацию полого органа, кишечную непроходимость и почечную колику. Исследование обычно выполняют в вертикальном положении пациента. При перфорации полого органа, содержащего воздух, обзорная рентгенография выявляет свободный газ в брюшной полости. В положении стоя он скапливается под куполом диафрагмы или под печенью, в положении на спине – у передней брюшной стенки. При кишечной непроходимости уже через 2-3 часа на рентгенограмме выявляют характерные признаки – «чаши» с уровнями жидкости, арки и светлые ребристые дуги. У пациентов с почечной коликой на обзорной рентгенограмме брюшной полости могут быть видны тени конкрементов в мочевыводящих путях. МАММОГРАФИЯшироко используется в диагностике доброкачественных и злокачественных новообразований молочных желез и служит основным скрининговым методом при профилактических осмотрах женщин старше 35 лет. Контрастная рентгенография желудочно-кишечного тракта является стандартной техникой для выявления патологии пищевода и тонкой кишки, поскольку почти все заболевания других отделов ЖКТ с большей эффективностью могут быть выявлены с помощью эндоскопических методов. Контрастное исследование желудка применяют также при опухолях желудка и при невозможности выполнения гастроскопии. Срочное обследование верхних отделов ЖКТ с использованием контрастных веществ, применяют для диагностики перфорации пищевода. Исследование пассажа контрастного вещества по кишечнику проводят для выявления острой тонкокишечной непроходимости и источников кишечного кровотечения. Исследование проводят натощак, а при стенозе выходного отдела желудка кроме этого за 2-3 часа до исследования выполняют промывание желудка. Контрастное исследование толстой кишки (ирригоскопия) основано на заполнении ее бариевой взвесью с помощью клизмы. К ирригоскопии прибегают для диагностики опухолей и дивертикулов ободочной кишки при невозможности выполнения колоноскопии. Ирригоскопию применяют для дифференцировки тонкокишечной и толстокишечной механической непроходимости в тех случаях, когда обзорная рентгенография брюшной полости не позволяет определить уровень обструкции кишки. При перфорации ободочной кишки и перитоните ирригоскопия противопоказана. ПРЯМАЯ ХОЛАНГИОГРАФИЯ производится путем введения рентгеноконтрастного вещества в желчные протоки с последующим выполнением рентгеновского снимка. Контраст может быть введен в желчные протоки ретроградно по катетеру после канюляции общего желчного протока в ходе проведения дуоденоскопии (РХПГ), при чрескожной чреспеченочной пункции расширенных внутрипеченочных желчных протоков под контролем УЗИ или РКТ, а также во время хирургического вмешательства на желчевыводящих путях. Этот метод является основным методом выявления конкрементов в желчных протоках, их сужений и повреждений. ЭНДОСКОПИЧЕСКУЮ РЕТРОГРАДНУЮ ХОЛАНГИОПАНКРЕАТОГРАФИЮ (ЭРХПГ) выполняют главным образом пациентам с механической желтухой для выявления ее причины, а также для уточнения характера патологии желчных и панкреатических протоков выявленных при УЗИ и РКТ. РХПГ занимает не только ведущее место в диагностике заболеваний желчевыводящей системы, но и позволяет производить малоинвазивные хирургические вмешательства на желчевыводящих путях – удалять конкременты, устранять сужения терминального отдела холедоха, производить стентирование стриктур желчных и панкреатических протоков, лечить гнойный холангит с помощью назо-билиарного дренирования. Ахилессовой пятой данного исследования служит развитие острого панкреатита у части пациентов. Реже при эндоскопической папиллосфинктеротомии возникает кровотечение или повреждение задней стенки двенадцатиперстной кишки. Чрескожную чреспеченочную холангиографию выполняют в тех случаях, когда ЭРХПГ не позволяет установить и устранить причину механической желтухи. Исследование обычно заканчивают введением в расширенный желчный проток дренажа для наружного отведения желчи. При данном методе исследования возможно повреждение печени с развитием кровотечения или истечения желчи в свободную брюшную полость, что требует экстренного хирургического вмешательства. ФИСТУЛОГРАФИЯс введением контраста в свищевой ход применяется для установления точной локализации в тканях свищевого хода и гнойной полости. Используется также при дренировании желчных путей для оценки их проходимости и адекватности пассажа желчи в двенадцатиперстную кишку. РЕНТГЕНОКОНТРАСТНАЯ АНГИОГРАФИЯ– рентгенологическое исследование сосудов, производимое посредством введения контрастных препаратов в сосуды путем их пункции или катетеризации. Благодаря чрескожной катетеризации сосудов по методике Сельдингера получен простой, быстрый и относительно безопасный доступ практически к любому органу. При артериографии выявляют стенозы, окклюзии, аневризмы и другие изменения артерий. Флебография позволяет оценить патологию магистральных вен. РЕНТГЕНОВСКАЯ КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ (РКТ) основана на получении послойных изображений человеческого тела с помощью вращающейся вокруг него рентгеновской трубки. Она позволяет получить серию срезов органов и тканей, судить о наличии в них патологических образований, оценить их взаимоотношения с окружающими органами и сосудами. Метод позволяет оценить степень повреждения органа, опухоли, очаги деструкции, выявить аневризмы сосудов, ограниченные скопления жидкости, инфильтративные и гнойные осложнения. МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ (МРТ) Магнитно-резонансные томографы работают на совершенно иных принципах, чем РКТ, рентгеновское излучение здесь не применяется. МРТ использует сильное магнитное поле, заставляющее протоны ядра атома водорода, входящего в состав воды человеческого тела, слегка смещаться. Возвращаясь в прежнее положение, они испускают излучение, которое регистрируется датчиками и анализируются компьютером, что позволяет строить изображения органов и тканей в любой желаемой плоскости. МРТ обладает большей разрешающей способностью, нежели РКТ, и позволяет более точно диагностировать патологические органические изменения в органах и мягких тканях. В настоящее время МРТ используют для детального прицельного исследования анатомических структур головного мозга, позвоночника, органов брюшной и грудной полостей, сосудов, суставов, желчных и панкреатических протоков. РАДИОИЗОТОПНЫЕ МЕТОДЫ Эти методы основаны на принципе избирательного поглощения некоторыми тканями радиоактивных веществ. ДИНАМИЧЕСКАЯ ГЕПАТОБИЛИСЦИНТИГРАФИЯ - метод радионуклидной диагностики, основанный на использовании радиофармпрепарата, накапливающегося в желчи. Регистрация параметров его пассажа выполняется с помощью гамма-камеры. Длительность обследования составляет 60 минут. Оно безопасно для пациента, легко переносится и дает информацию о состоянии желчевыводящих путей. Отсутствие визуализации желчного пузыря при данном исследовании указывает на наличие «отключенного желчного пузыря», а замедление времени эвакуации радиофармпрепарата в двенадцатиперстную кишку указывает на наличие препятствия в желчных протоках. Радиоизотопные исследования щитовидной железы позволяют оценить как ее функцию, так и наличие очаговых образований в ее паренхиме. Любые «горячие точки» с усиленной функцией проявляются повышенной яркостью, а гормонально неактивная ткань не накапливает препарат и не визуализируется («холодный узел»). ПОЗИТРОННО-ЭМИССИОННАЯ ТОМОГРАФИЯ (ПЭТ) – самый новый метод радионуклидной диагностики, основанный на использовании ультракороткоживущих позитронных излучателей и нашедший основное применение в онкологии, кардиологии и неврологии. ПЭТ является функциональным методом и позволяет изучать биохимические процессы организма на молекулярном уровне в томографическом режиме. ЭНДОСКОПИЧЕСКИЕ МЕТОДЫ ЭЗОФАГОГАСТРОДУОДЕНОСКОПИЯ. Основным показанием к ее проведению служат заболевания верхних отделов пищеварительного тракта. Данный метод у подавляющего большинства пациентов позволяет диагностировать опухоли, эрозивные и язвенные поражения слизистой, установить их локализацию, наличие кровотечения или риск его рецидива, и даже произвести его остановку путем клипирования, коагуляции или склерозирования кровоточащего сосуда. Гастроскопию также используют для удаления инородных тел. РЕКТОРОМАНОСКОПИЯ - осмотр прямой и дистального отдела сигмовидной кишки - позволяет диагностировать опухоли, геморрой и воспалительные заболевания. КОЛОНОСКОПИЯ заключается в осмотре всей ободочной кишки. Ее выполняют при подозрении на опухоли, а также при кишечных кровотечениях с целью выявления причины развившегося осложнения и его локализации. Колоноскопия позволяет удалять полипы из ободочной кишки и производить биопсию из опухолей. БРОНХОСКОПИЯ позволяет определить воспалительные и онкологические поражения бронхов и легких. Широко используется для санации трахеобронхиального дерева в послеоперационном периоде. ДИАГНОСТИЧЕСКАЯ ЛАПАРОСКОПИЯ Лапароскопия позволяет получить полную визуальную картину состояния органов брюшной полости. Лапароскопию используют в трудных клинических ситуациях при невозможности уточнения диагноза на основании неинвазивных методов исследования. ВИДЫ МЕСТНОЙ АНЕСТЕЗИИ: • Поверхностная (контактная) анестезия достигается нанесением препарата на слизистые оболочки. • Инфильтрационная анестезия заключается в тугой послойной инфильтрации мягких тканей в области операции слабыми растворами анестетика. • Футлярная анестезия достигается введением раствора анестетика под фасцию, образующую футляр для органа. • Проводниковая анестезия достигается инфильтрацией препаратом нервных стволов и сплетений. • Внутривенная анестезия. • Внутрикостная анестезия • Холодовая анестезия. • Спинномозговая анестезия достигается введением препарата в субарахноидальное пространство путём спинальной пункции. • Перидуральная (эпидуральная) анестезия достигается введением анестетика в перидуральное пространство. • Каудальная анестезия достигается введением анестетика через крестцовую щель в дистальную часть эпидурального пространства. анестезии по Брауну-Усольцевой выполняется блокада общих пальцевых тыльных и ладонных нервов. Вкол иглы производится на тыле кисти в межпястные промежутки по линии от пястно-фалангового сустава 1 пальца до середины 5 пястной кости на глубину до 1-2 см в ладонную сторону. Вводится до 20 мл анестетика (новокаин). Анестезия по Оберсту-Лукашевичу Внешним ориентиром для блокады пальцевых нервов кисти является основание проксимальной фаланги пальцев кисти. На основание пальца накладывается жгут. Первый вкол осуществляется с тыльно-боковой поверхности основной фаланги. Инфильтрируя ткани новокаином хирург выключает тыльный и ладонный пальцевые нервы на соответствующей стороне пальца. Затем, игла переводится из вертикального положения в горизонтальное (т.е. параллельно тыльной поверхности пальца), и обезболивается тыльный нерв с другой стороны. Второй вкол производится в уже нечувствительную кожу. Из этого вкола анестезируется ладонный пальцевой нерв. Для более надежного обезболивания нужно инфильтрировать анестетиком и ладонную поверхность основной фаланги. Таким образом, болезненным для пациента является лишь первый вкол иглы. Способы временной и окончательной остановки кровотечения. ВРЕМЕННАЯ ОСТАНОВКА КРОВОТЕЧЕНИЯ чаще всего осуществляется вне лечебного учреждения при случайных ранениях и носит характер первой помощи пострадавшему, что является необходимым условием для транспортировки его на место, где может быть произведена окончательная остановка кровотечения. Способы временной остановки кровотечения: 1. Непосредственное прижатие кровоточащего места (давящая повязка) – можно использовать при неинтенсивном кровотечении (венозном, капиллярном, смешанном) большей частью на верхних и нижних конечностях. Выполняют его следующим способом: на раневую поверхность накладывают стерильную салфетку или кусок свежего, чистого белья, делают валик из ваты или одежды и все это плотно прибинтовывают или прижимают рукой. 2. Приподнятое положение конечности – останавливает кровотечение при небольших поверхностных ранах кистей или стоп, пальцев, при кровотечении из варикозных узлов на голени. Данный метод хорошо сочетать с давящей повязкой. 3. Прижатие главных артериальных стволов пальцем – применяют в случаях, когда необходима немедленная остановка артериального кровотечения. Прижатие производят, в определенных анатомических местах, где артериальные стволы расположены более или менее поверхностно и близко прилежат к костям. Эти места типичны и используются не только для остановки кровотечения, но и для пальпации сосудов в диагностике различных заболеваний. Подкрыльцовую артерию прижимают в глубине подмышечной впадины к головке плечевой кости на границе между передней и двумя задними третями подмышечной впадины у задней поверхности большой грудной мышцы. Плечевая артерия может быть прощупана у края двуглавой мышцы плеча и прижата пальцами кисти, охватывающей плечо с наружной стороны. Бедренную артерию прижимают к горизонтальной ветви лобковой кости тотчас под пупартовой связкой на середине расстояния между передневерхней остью подвздошной кости и лонным сочленением. Прижатие производят двумя большими пальцами рук с обхватом бедра или сжатыми в кулак пальцами правой кисти, усиливая их действие левой рукой. В случае неэффективности данных мероприятий, особенно у тучных людей, можно воспользоваться следующим приемом: оказывающий помощь прижимает артерию в типичном месте коленом своей ноги. 4. Круговое перетягивание конечности (жгут). Основными правилами наложения жгута являются: жгут накладывают лишь при артериальном кровотечении; наложение должно производиться выше места кровотечения только на плече или на бедре с обязательной тканевой прокладкой. При отсутствий эластической трубки или полоски (жгута) можно воспользоваться веревкой, полоской ткани или бинтом, скрученными в 4-5 слоев в виде закрутки, рычаг которой после затягивания обязательно фиксируют отдельной повязкой. Жгут накладывают сроком не более 2 часов, а зимой до 1 часа. Время наложения жгута или закрутки отмечают на свободной коже конечности, на повязке или бумаге, прикрепленной к повязке. При поступлении больного со жгутом в операционную после обработки операционного поля снимают жгут, наложенный на этапах эвакуации, вновь накладывают стерильный жгут и повторно обрабатывают операционное поле. Стерильный жгут в операционной накладывают иногда также перед началом ампутации для уменьшения кровопотери во время операции. В этом случае после обработки культи жгут снимают, производят дополнительный гемостаз перед зашиванием кожи. Насильственное сгибание конечности – для остановки кровотечения производят усиленное сгибание в суставах, находящихся выше раны (локтевом, коленном, тазобедренном), фиксируя сильно согнутый сустав в данном положении бинтами. При кровотечении из плечевой или подмышечной артерий оба локтя с согнутыми предплечьями сводят на спине больного и удерживают в таком положении с помощью нескольких оборотов бинта, проходящего горизонтально над мыщелками; эти обороты оттягивают книзу двумя отрезками бинта, которые спускают от локтя к промежности, проводят под нею и поднимают через паховые области снова к локтям, где и прикрепляют к горизонтальным ходам бинта. ОКОНЧАТЕЛЬНАЯ ОСТАНОВКА КРОВОТЕЧЕНИЯ выполняется в условиях лечебного учреждения как амбулаторного (травмпункт, хирургический кабинет), так и стационарного (травматологическое или хирургическое отделение) типа. Методы окончательной остановки кровотечения бывают: • механические; • физические; • химические; • биологические. МЕХАНИЧЕСКИЕ МЕТОДЫ остановки кровотечения наиболее надежны. Чаще всего применяется перевязка кровоточащего сосуда (в ране или на протяжении). Если сосуд невозможно захватить зажимом, используют прошивание его вместе с окружающими тканями Z-образным швом с последующим затягиванием нити. При повреждении крупных сосудов, перевязка которых нежелательна из-за высокого риска нарушения кровообращения тканей, возможно применение сосудистого шва: • ушивание раны сосудистой стенки; • наложение анастомоза (соединения) между приводящим и отводящим отрезками пересеченного сосуда; • замещение дефекта сосуда аутовеной или протезом из искусственного материала. ФИЗИЧЕСКИЕ МЕТОДЫ остановки кровотечения основаны на применении высоких или низких температур. Механизм гемостатического действия высоких температур — коагуляция белка сосудистой стенки, ускорение свертываемости крови. Примерами могут служить: • диатермокоагуляция (применение токов высокой частоты); • лазерная коагуляция (воздействие на ткани высокоэнергетического лазерного излучения); • коагуляция плазменными потоками (использование плазменного скальпеля). Механизм гемостатического эффекта низких температур — спазм сосудов, замедление кровотока в них, тромбоз. Местная гипотермия в виде прикладывания к месту операции пузыря со льдом применяется для профилактики гематом после хирургического вмешательства. При желудочном кровотечении в целях гемостаза на живот (эпигастральная область) помещают пузырь со льдом или вводят в желудок с помощью зонда холодные растворы. Гемостатическое действие низких температур используется в криохирургии (область хирургии, основанная на применении сверхнизких температур при выполнении операций). Примерами могут служить локальное замораживание тканей при операциях на головном мозге, печени, при лечении сосудистых опухолей. ХИМИЧЕСКИЕ МЕТОДЫ остановки кровотечения предусматривают использование химических веществ. Различают химические методы: • местные; • общие. Гемостатические средства местного применения оказывают гемостатический эффект при непосредственном контакте с кровоточащими тканями при капиллярных и паренхиматозных кровотечениях. К таким средствам относятся: • перекись водорода; • сосудосуживающие препараты (например, «Адреналин», «Эпинефрин»); • ингибиторы фибринолиза (аминокапроновая кислота); • гемостатические губки (губка гемостатическая коллагеновая; губка стоматологическая «Стимул-ОСС», НЕМОРАТСН (Hemopatch®); • синтетические гидрогели и жидкости (хирургические герметики Coseal, «Активтекс», гемостатические жидкости «Гемостаб», «ЭндоЖи № 4» и др.); • адсорбенты на основе цеолита, хитозана и др. (препараты QuikClot, «Аниловин», Celox и др.). Гемостатические средства общего применения ускоряют процесс тромбирования поврежденных сосудов. К этим средствам относят: • кальция хлорид; • этамзилат натрия; • транексамовая кислота («Транексам»); • синтетические аналоги витамина К; • вещества, нормализующие проницаемость сосудистой стенки (аскорбиновая кислота, рутозид и др.). БИОЛОГИЧЕСКИЕ МЕТОДЫ остановки кровотечения также могут быть общими и местными. Местные методы предполагают использование собственных тканей организма и средств биологического происхождения. Так, во время операций на органах брюшной полости в гемостатических целях используют сальник (богатый тромбопластином), прядь которого на ножке или свободный его фрагмент фиксируют к кровоточащему участку (например, к ране печени). Из средств биологического происхождения для местного гемостаза используют: • тромбин в порошкообразной форме или в растворе; • гемостатические губки, состоящие из лиофилизированной плазмы, в состав которой входят тромбин, фибриноген, соли кальция и другие препараты. Общие методы основаны на введении больному средств биологического происхождения, способствующих усилению тромбообра-зования. К такого рода средствам относят: • ингибиторы фибринолиза; • фибриноген; • плазму крови; • тромбоцитарную массу и др. |
