Анестезия на нижней челюсти. Топография нижнечелюстного нерва
 Скачать 109.5 Kb. Скачать 109.5 Kb.
|
|
Анестезия на нижней челюсти. Стволовая анестезия. Пародонтальные и внутрипульпарные методы анестезии. Топография нижнечелюстного нерва. Нижнечелюстной нерв – 3-я ветвь тройничного нерва. Выходит из черепа через овальное отверстие и попадает в подвисочную ямку, где разделяется на следующие ветви: ветвь мозговой оболочки жевательный нерв – двигательный, иннервирует жевательную мышцу глубокие височные нервы – двигательные, иннервируют жевательную мышцу с внутренней стороны боковой крыловидный нерв – двигательный, иннервирует латеральную крыловидную мышцу медиальный крыловидный нерв – двигательный, иннервирует медиальную крыловидную мышцу, отдает ветви к барабанной струне и небной занавеске щечный нерв – чувствительный, проходит между двумя головками латеральной крыловидной мышцы, идет по внутренней поверхности височной мышцы и разветвляется по наружной поверхности щечной мышцы до угла рта, отдает ветви, иннервирующие слизистую оболочку щеки и десны от 2-го моляра до 2-го премоляра ушно-височный нерв – чувствительный – отдает ветви- к суставу, к околоушной СЖ, к наружному слуховому проходу, к коже переднего отдела ушной раковины. Язычный нерв – чувствительный – отходит от общего ствола вблизи овального отверстия на одном уровне с нижним луночковым нервом. Располагается между крыловидными мышцами впереди его. У верхнего края медиальной крыловидной мышцы к язычному нерву присоединяется барабанная струна (chorda tympani). Далее располагается между внутренней поверхностью ветви нижней челюсти и внутренней крыловидной мышцей. Впереди от переднего края этой мышцы идет над поднижнечелюстной слюнной железой по наружной поверхности подъязычно-язычной мышцы, огибает снаружи и снизу выводной проток поднижнечелюстной слюнной железы и вплетается в боковую поверхность языка. Во рту отдает ряд ветвей (ветви перешейка зева, подъязычный нерв, язычные ветви). Иннервирует: Слизистая оболочка зева, подъязычной области, слизистая десны нижней челюсти с язычной стороны, слизистая оболочка передних двух третей языка, подъязычная слюнная железа, сосочки языка. Нижний альвеолярный нерв Наиболее крупная ветвь нижнечелюстного нерва. Ствол его лежит на внутренней поверхности наружной крыловидной мышцы позади и латеральнее язычного нерва. Проходит в межкрыловидном клетчаточном промежутке, образованном латеральной крыловидной мышцей снаружи и медиальной крыловидной мышцей, а затем в крыловидно-челюстном клетчаточном пространстве. Через нижнечелюстное отверстие (foramen mandibulae) входит в нижнечелюстной канал (canalis mandibularis). В нем нижний луночковый нерв отдает ветви, которые, анастомозируя между собой, образуют нижнее зубное сплетение (plexus dentalis inferior) или непосредственно нижние зубные и десневые ветви. Иннервирует: зубы, слизистую оболочку альвеолярного отростка и десны нижней челюсти с вестибулярной стороны. На уровне малых коренных зубов от нижнего луночкового нерва отходит крупная ветвь — подбородочный нерв (п. mentalis), который выходит через подбородочное отверстие. После его отхождения участок нижнего альвеолярного нерва называется резцовой ветвью нижнего альвеолярного нерва (ramus incisivus nervi alveolaris inferioris). Иннервирует: кожу и слизистую оболочку нижней губы, кожу подбородка. Резцовая ветвь иннервирует клык и резцы, слизистую оболочку альвеолярного отростка и десны с вестибулярной стороны в области этих зубов. Анастомозирует с одноименной ветвью противоположной стороны в области средней линии. 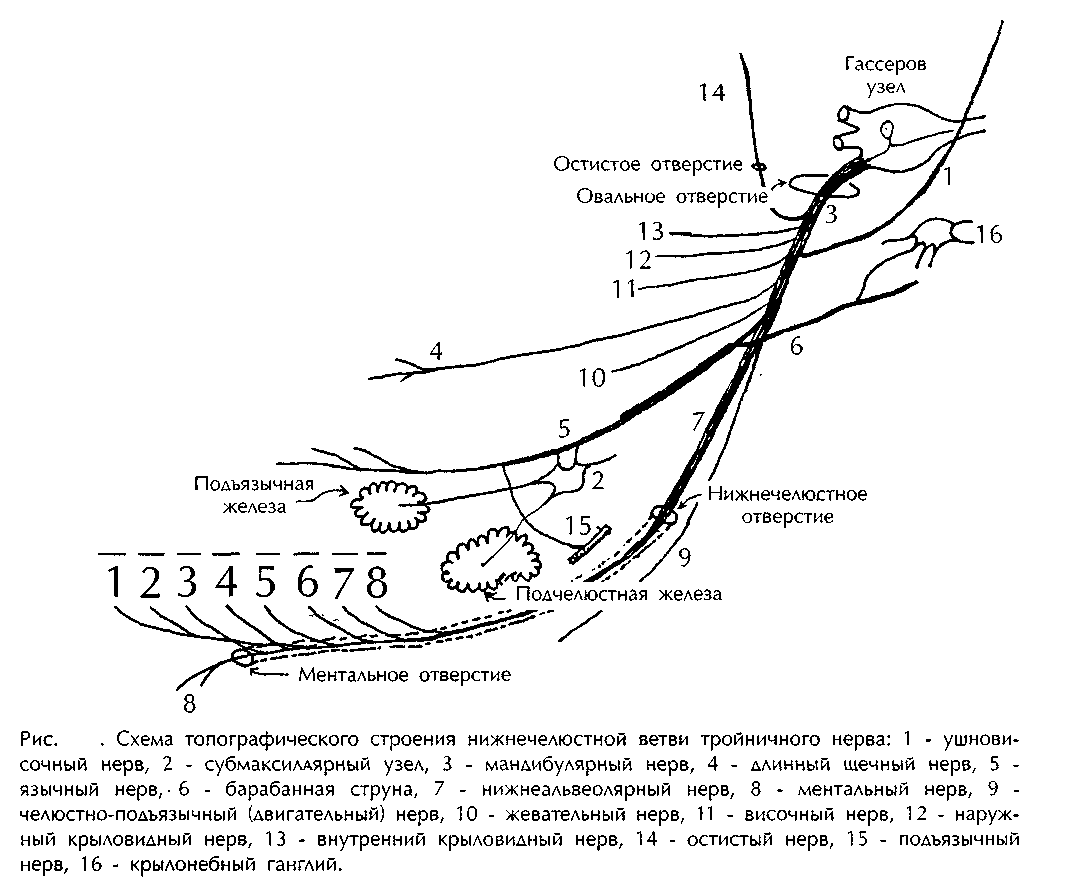 Проводниковая анестезия на нижней челюстиНаиболее часто при манипуляциях на нижней челюсти применяют следующие способы проводниковой анестезии: Мандибулярная анестезия (блокада нижнего луночкового нерва) Торусальная анестезия Блокада щечного нерва Блокада подбородочного нерва и резцовой ветви нижнего луночкового нерва. Мандибулярная анестезия – обезболивание нижнего альвеолярного нерва в области отверстия нижней челюсти Нижнечелюстное отверстие расположено на внутренней поверхности ветви нижней челюсти от переднего края на расстоянии 15 мм, от заднего – 13 мм, от вырезки нижней челюсти – на 22 мм, а от основания нижней челюсти – на 27 мм. Высота расположения соответствует уровню жевательной поверхности нижних больших коренных зубов у взрослых, у детей несколько ниже. Спереди и изнутри отверстие прикрыто язычком нижней челюсти, поэтому анестетик надо вводить на 8-10 мм выше уровня отверстия над верхним полюсом костного выступа, где нерв лежит в костном желобке, а также находится рыхлая клетчатка, по которой хорошо распространяется раствор. Мандибулярная анестезия может быть выполнена внутриротовым и внеротовым методами. Внутриротовая анестезия, в свою очередь, выполняется аподактильным способом или при помощи пальпации анатомических ориентиров, врач располагается справа и кпереди от больного. Мандибулярная анестезия с помощью пальпации. Костные ориентиры пальпируют указательным пальцем левой руки, если анестезию проводят справа, или большим пальцем, если анестезию проводят слева. При широко открытом рте пациента ощупывают передний край ветви нижней челюсти на уровне дистального края коронки третьего большого коренного зуба (при его отсутствии - за вторым большим коренным зубом), затем, переместив палец несколько кнутри, определяют височный гребешок и его проекцию переносят мысленно на слизистую оболочку. Палец фиксируют в ретромолярной ямке. Шприц располагают на уровне малых коренных зубов противоположной стороны, вкол иглы производят кнутри от височного гребешка и на 8-10 мм выше жевательной поверхности третьего большого коренного зуба, продвигают иглу кнаружи и кзади на 5-8 мм, где она достигает кости. Выпустив небольшое количество анестетика, блокируют язычный нерв, продвинув иглу дальше на 2 см, доходят до костного желобка, где расположен нижний альвеолярный нерв пред вхождением его в канал и вводят основную часть анестетика. Аподактильный способ. При выполнении этого способа основным ориентиром является крыловидно-нижнечелюстная складка. При широко открытом рте пациента шприц располагают на уровне малых коренных зубов или первого большого зуба противоположной стороны, вкол иглы производят в наружный скат крыловидно-нижнечелюстной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов. Иглу продвигают кнаружи и кзади до контакта с костной тканью (1,5-2 см), после чего вводят анестетик для выключения нижнего альвеолярного и язычного нервов. При отсутствии контакта с костью в силу анатомических особенностей необходимо отвести шприц на уровне второго большого коренного зуба, изменив угол. Следует отметить, что крыловидно-нижнечелюстная складка менее достоверный ориентир, чем височный гребешок, поэтому не всегда удается добиться достаточного эффекта анестезии. Для полного обезболивания участка слизистой альвеолярного отростка середины второго малого коренного зуба до середины второго большого коренного зуба необходимо дополнительно ввести 0,5 мл раствора анестетика по типу инфильтрационной анестезии. Это связано с тем, что этот участок иннервируется не только веточками от нижнего зубного сплетения, но и щёчным нервом. Время наступление обезболивания при мандибулярной анестезии 15 мин, длительность его 1,5-2 часа. В области фронтальной группы зубов анестезия выражена слабее из-за выраженных анастомозов. Внеротовые способы блокады нижнего альвеолярного нерва Эти способы были предложены на случай невозможного проведения внутриротовых способов. Наиболее известны с доступом из поднижнечелюстной области и подскуловый способ (Берше-Дубова). Поднижнечелюстной путь рекомендуют использовать при затрудненном открывании рта. Вначале находят анатомические ориентиры. На середине линии, проведенной от верхнего края козелка ушной раковины к месту пересечения переднего края жевательной мышцы с основанием нижней челюсти находится проекция отверстия нижней челюсти на кожу. Вкол иглы производят в области основания нижней челюсти отступя на 1,5 см кпереди от угла, затем иглу продвигают вверх на 3,5-4 см по внутренней поверхности ветви параллельно её заднему краю, сохраняя контакт с костью. Здесь выпускают основную часть анестетика и, продвинув иглу ещё на 1 см вверх, выключают язычный нерв.Основные недостатки этого способа:Отсутствие хорошо определяемых ориентиров глубины погружения иглы, в результате чего возможны отклонения иглы, кроме того проведение анестезии сложно провести у дете и тучных людей,Неизбежно травмируется медиальная крыловидная мышца, покрывающей внутреннюю поверхность ветви нижней челюсти, в результате этого развивается ограничение подвижности нижней челюсти вплоть до сведения челюстей Подскуловой способ первоначально предназначался для введения анестетика в толщу жевательной мышцы для устранения её контрактуры. Затем после внесения определенных уточнений он был рекомендован для блокады нижнего луночкового нерва и язычного нерва. Вкол иглы проводят непосредственно под нижним краем скуловой дуги, отступя 2см кпереди от основания козелка ушной раковины. Иглу располагают перпендикулярно кожным покровам и продвигают на 3-3,5 см к средней линии строго горизонтально, постепенно выпуская анестетик. Игла входит между головками наружной крыловидной мышцы или на её внутреннюю поверхность, где нижний альвеолярный и язычный нервы расположены рядом. Обезболивание наступает через 10 мин. Недостатком этого способа является отсутствие точных ориентиров, в результате чего возникает опасность ранения крупных сосудов, а также слуховой трубы. Поэтому данный способ проводят в настоящее время с небольшой глубиной погружения при проведении блокад при рефлекторном сведении челюстей, болезненном спазме жевательных мышц, дисфункции височно-нижнечелюстного сустава, лицевых болях и др. функциональных нарушениях. Зона обезболивания приведена в схеме Таким образом, наиболее безопасными и удобными в повседневной практической работе являются внутриротовые способы Торусальная анестезия – Обезболивание в области нижнечелюстного валика по М.М. Вейсбрему Смысл этого способа анестезии – введение раствора анестетика в область нижнечелюстного валика, который находится в месте соединения костных гребешков, идущих от венечного и мыщелкового отростка, т.е. выше и кпереди от костного язычка нижней челюсти. Ниже и кнутри от валика располагаются нижний альвеолярный, язычный и щечный нервы, окруженные рыхлой клетчаткой. При проведении торусальной анестезии эти нервы могут быть выключены одновременно. Техника проведения. Рот больного должен быть открыт максимально широко, вкол иглы производят перпендикулярно слизистой оболочке щеки, направляя шприц таким образом, чтобы он располагается на уровне больших коренных зубов. Местом вкола является точка, образованная пересечением горизонтальной линии, проведенной на 5мм ниже жевательной поверхности верхнего третьего большого коренного зуба и бороздки, образованной латеральным скатом крыловидно-нижнечелюстной складки и щекой. Иглу продвигают до кости (на глубину от 0,25 до 2 см). Вводят основную часть анестетика, блокируя нижний альвеолярный и щечный нервы. Выведя иглу на несколько мм в обратном направлении, инъецируют 0,3-0,5 мл анестетика для выключения язычного нерва. Анестезия наступает через 5 минут. Обезболивание в области щечного нерва При широко открытом рте больного вкол иглы делают в слизистую оболочку щеки, направляя шприц с противоположной стороны. Местом вкола является точка, образованная пересечением горизонтальной линии, проведенной на уровне жевательной поверхности верхних больших коренных зубов и вертикальной линии, являющейся проекцией переднего края венечного отростка на слизистую оболочку щеки. Иглу продвигают на глубину 1 — 1,5 см до переднего края венечного отростка, где щечный нерв пересекает его, выходя из крыловидно-височного клеточного промежутка или из толщи височной мышцы, и располагается по наружной поверхности щечной мышцы. Вводят 1—2 мл раствора анестетика. Обезболивание в области язычного нерваЯзычный нерв блокируют при проведении; анестезии у отверстия нижней челюсти и на нижнечелюстном валике. Кроме того, на него можно воздействовать в челюстно-язычном желобке. Техника проведения. Для этого язык отводят шпателем в противоположную сторону, Вкол иглы делают в слизистую оболочку в наиболее глубокой части челюстно-язычного желобка на уровне середины коронки третьего нижнего большого коренного зуба. В этом месте язычный нерв залегает очень поверхностно. Вводят анестетик. Обезболивание в области подбородочного нерваПодбородочный нерв и резцовая ветвь нижнего луночкового нерва являются его конечными ветвями, на которые он разделяется после подбородочного отверстия. Подбородочный нерв выходит из подбородочного отверстия и, разветвляясь на более мелкие ветви, заканчивается в слизистой щеки, десне, коже подбородка и нижней губы. Резцовая ветвь проходит в губчатом слое кости к фронтальной группе зубов, иннервируя эти зубы, периодонт, кость, надкостницу в области подбородка с соответствующей стороны. Показанием к использованию блокады подбородочного нерва являются вмешательства на мягких тканях нижней губы (биопсия, наложение швов и т.д.) Для проведения анестезии в области резцов нижней челюсти следует проводить её и с противоположной стороны инфильтрационным способом. У пожилых пациентов из-за выраженного склероза костных отверстий эффективность инфильтрационной анестезии значительно снижена. Для выполнения анестезии необходимо определить расположение подбородочного отверстия. Оно располагается на уровне верхушек корней клыков и премоляров. Чаще всего оно находится на уровне середины альвеолы нижнего второго малого коренного зуба или межальвеолярной перегородки между вторым и первым малыми коренными зубами и на 12—13 мм выше основания тела нижней челюсти. Более точное расположение можно определить по рентгенограмме или при пальпации альвеолярного отростка нижней челюсти указательным пальцем, в области верхушек корней премоляров определяется характерная неровность. Существуют внеротовой и внутриротовой способы блокады подбородочного нерва. Внеротовой метод. Этот метод широко проводился ранее вследствие малой эффективности анестетиков и необходимостью в связи с этим введения иглы и анестетика в канал. При проведении анестезии на правой половине нижней челюсти врач располагается справа и сзади больного, а на левой половине – справа и кпереди от больного. Указательным пальцем прижимают на коже точку проекции подбородочного отверстия, затем делают вкол на 5 мм выше и кзади от его проекции. Продвигают её до соприкосновения с костью и вводят анестетик, затем находят подбородочное отверстие и продвигают иглу в канал на глубину 3-5 мм и вводят основную часть раствора. Через 5 мин наступает анестезия. Внутриротовой метод. Пациента просят сомкнуть челюсти и отводят мягкие ткани щеки в сторону. Вкол иглы производят отступя несколько кнаружи от переходной складки на уровне середины коронки первого большого коренного зуба. Иглу продвигают на глубину 8-10 мм вниз, кпереди и внутрь до подбородочного отверстия. Для повышения эффективности диффузии раствора нужно прижать пальцем слизистую или кожу в зоне депо анестетика после введения иглы напротив подбородочного отверстия и выпускать раствор. Под действием давления анестетик будет распространяться в костный канал и блокировать подбородочный нерв и резцовую ветвь нижнего альвеолярного нерва. Давление сохраняется после инъекции в течение 2-3 мин. Упрощенная методика этого способа анестезии с применением современного арсенала местноанестезирующих средств достаточно эффективна. Нет необходимости водить иглу в канал. СТВОЛОВАЯ АНЕСТЕЗИЯ Блокада двигательных волокон нижнечелюстного нерва Показание к применению: - наличие воспалительной контрактуры нижней челюсти в сроки до 10 дней после развития По Берше - выключение жевательного нерва. Вкол иглы делают перпендикулярно кожным покровам под нижний край скуловой дуги, отступя кпереди от козелка ушной раковины на 2 см. Иглу продвигают горизонтально к средней линии на глубину 2—2,5 см через вырезку нижней челюсти. Вводят раствор анестетика. Через 5-10 мин определяется эффект анестезии. Выражается он в расслаблении мышц, поднимающих нижнюю челюсть. По П. М. Егорову - позволяет блокировать не только жевательный нерв, но и остальные двигательные ветви нижнечелюстного нерва. Депо из раствора анестетика создается на уровне основания переднего ската суставного бугорка у наружной поверхности подвисочного гребня, что позволяет инфильтрировать клетчатку крыловидно-височного, крыловидно-нижнечелюстного пространств и подвисочной ямки. Это технически достаточно сложный способ анестезии, требующий соответствующих мануальных навыков. Обезболивание верхнечелюстного и нижнечелюстного нервов (стволовая анестезия) Проведение травматических операций требует обезболивания обширных областей тканей всей верхней или нижней челюсти. Для этого применяют блокаду верхнечелюстного нерва у круглого отверстия в крыловидно-небной ямке и нижнечелюстного — у овального отверстия. Наиболее простым и доступным ориентиром при блокаде II и III ветвей тройничного нерва является (результаты исследований С. Н. Вайсблата) наружная пластинка крыловидного отростка клиновидной кости. Крыловидно-верхнечелюстная щель, которой крыловидно-небная ямка открывается кнаружи, и овальное отверстие находятся в одной плоскости с наружной пластинкой крыловидного отростка. Вход в крыловидно-небную ямку расположен кпереди, а овальное отверстие — кзади от нее (Рис.18). Учитывая небольшой объем крыловидно-небной ямки, выполненной сосудами, нервами и клетчаткой, достаточно ввести анестетик в нее с тем, чтобы он проник к круглому отверстию и пропитал верхнечелюстной нерв. Подводить иглу непосредственно к круглому отверстию нет надобности. Для стволовой анестезии необходимо использовать иглу длиной 7—8 см. Обезболивание верхнечелюстного нерва - подскулокрыловидный путь обезболивания в крыловидно-небной ямке по С. Н. Вайсблату. Проекция наружной пластинки крыловидного отростка находится на середине предложенной им траго-орбитальной линии, проведенной от козелка ушной раковины до середины отвесной линии, которая соединяет наружный край глазницы с передненижним участком скуловой кости. Вкол иглы производят по середине траго-орбитальной линии у нижнего края скуловой дуги. Иглу продвигают внутрь в горизонтальной плоскости строго перпендикулярно кожным покровам до упора в наружную пластинку крыловидного отростка. Специальным резиновым маркером отмечают глубину погружения иглы (обычно 4—6 см), затем иглу извлекают несколько больше, чем на половину, поворачивают ее кпереди под углом 15°—20° и вновь погружают в ткани на отмеченную глубину. При этом игла достигает крылонебной ямки, куда вводят раствор анестетика. Через 10— 15 мин наступает анестезия. Подскуловой путь. Вкол иглы делают в место пересечения нижнего края скуловой кости с вертикальной линией, проведенной от наружного края глазницы, т. е. у нижнего края скуловой кости. Иглу направляют кнутри и несколько вверх до соприкосновения с верхнечелюстным бугром. Затем, скользя иглой по кости (шприц отводят кнаружи), продвигают ее на 4— 5 см кзади и кнутри, после чего игла попадает в крылонебную ямку несколько выше ее середины. Вводят раствор анестетика. Орбитальный путь. Вкол иглы делают в области верхней границы нижненаружного угла глазницы, что соответствует верхнему краю скуловой кости. Иглу продвигают по наружной стенке глазницы кзади на глубину 4—5 см строго в горизонтальной плоскости. При этом игла не должна терять контакта с костью и отклоняться вверх. На этой глубине игла достигает области круглого отверстия, где вводят раствор анестетика. Если иглу провести по нижнеглазничной стенке до нижней глазничной щели, то анестетик через нее проникает в крылонебную яму, где блокирует верхнечелюстной нерв (С. Н. Вайсблат). Небный путь (внутриротовой). При данном способе иглу вводят в крылонебную ямку через большое небное отверстие и большой небный канал. Способ введения иглы в большое небное отверстие аналогичен таковому при проведении анестезии большого небного нерва. После входа в большое небное отверстие, иглу продвигают вверх и кзади по каналу на глубину 3—3,5 см до крылонебной ямки. Вводят 1,5—2 мл анестетика. Зона обезболивания при блокаде верхнечелюстного нерва: все ткани и органы, получающие иннервацию от II ветви тройничного нерва. Обезболивание нижнечелюстного нерва у овального отверстия по С. Н. Вайсблату Через середину траго-орбитальной линии иглу погружают до наружной пластинки крыловидного отростка так же, как при блокаде верхнечелюстного нерва. Затем извлекают ее кнаружи до подкожной клетчатки и, развернув иглу на 1 см кзади, погружают ее в ткани на первоначальную глубину. Игла при этом достигает уровня овального отверстия. Вводят анестезирующий раствор. Анестезия наступает через 10—15 мин. Зона обезболивания: все ткани и органы, получающие иннервацию от III ветви тройничного нерва. Осложнения стволовой анестезии: При проведении стволовой анестезии иглой можно попасть в полость носа или в слуховую трубу и, следовательно, внести инфекцию к основанию черепа. Существует вероятность возникновения диплопии, механического повреждения отводящего и глазодвигательных нервов. Возможно повреждение внутренней челюстной, основонебной артерии, средней артерии мозговой оболочки, крыловидного венозного сплетения. Профилактика осложнений — тщательное соблюдение техники проведения стволовой анестезии. ПАРОДОНТАЛЬНАЯ АНЕСТЕЗИЯ
Показания к проведению пародонтальных способов анестезии: Лечение зубов, расположенных в различных отделах верхней и нижней челюсти; Лечение стоматологических заболеваний у детей с целью снижения вероятности травматического повреждения мягких тканей; Снижение риска осложнений у пациентов с сопутствующей патологии за счет значительного уменьшения количества вводимых препаратов. Лечение пациентов с наличием противопоказаний для проведения блокады нервов (гемофилия) вследствие возможности повреждения сосудов; Для проведения дифференциальной диагностики и выявления причинного зуба на нижней челюсти. Интралигаментарная анестезия - достаточно простая техника введения, отсутствует онемение мягких тканей проведение анестезии практически безболезненно, анестезия наступает на первой минуте.. Противопоказаний к проведению интралигаментарной анестезии: Наличие пародонтального кармана, если только не требуется удаление зуба Наличие острых воспалительных заболеваний пародонта Лечение и удаление зубов по поводу острого и обострения хронического периодонтита Наличие в анамнезе эндокардита Механизм действия интрасептальной анестезии основан на распространении раствора двумя основными путями: костномозговые пространства вокруг лунок зубов, включая периапикальные области, и распространение раствора по кровеносным сосудам пародонта и костномозгового пространства. При интрасептальной анестезии возникает более глубокое обезболивание. Кроме того, возникающий гемостаз создает хорошие условия для проведения хирургических манипуляций на тканях пародонта. К недостаткам этого способа можно отнести ограниченную область обезболивания и неэффективность при эндодонтическом лечении зубов вследствие быстрого рассасывания раствора. Два дополнительных способа инфильтрационной анестезии - внутрипульпарный и внутриканальный.. Внутрипульпарная и внутриканальная анестезия осуществляются путем введения анестезирующего раствора непосредственно в пульповую камеру или внутрь корневого канала зуба. Обезболивающим фактором является не только действие анестетика, но и механическое сдавливание нервных волокон анестезирующим раствором вводимым под давлением. Для этого используют иглу 16-25 мм длиной и диаметром 0,4-0,5 мм. |
