Педиатрия - обследование. Учебное пособие для студентов лечебного, медикопрофилактического факультетов и факультета иностранных учащихся медицинских вузов
 Скачать 2.87 Mb. Скачать 2.87 Mb.
|
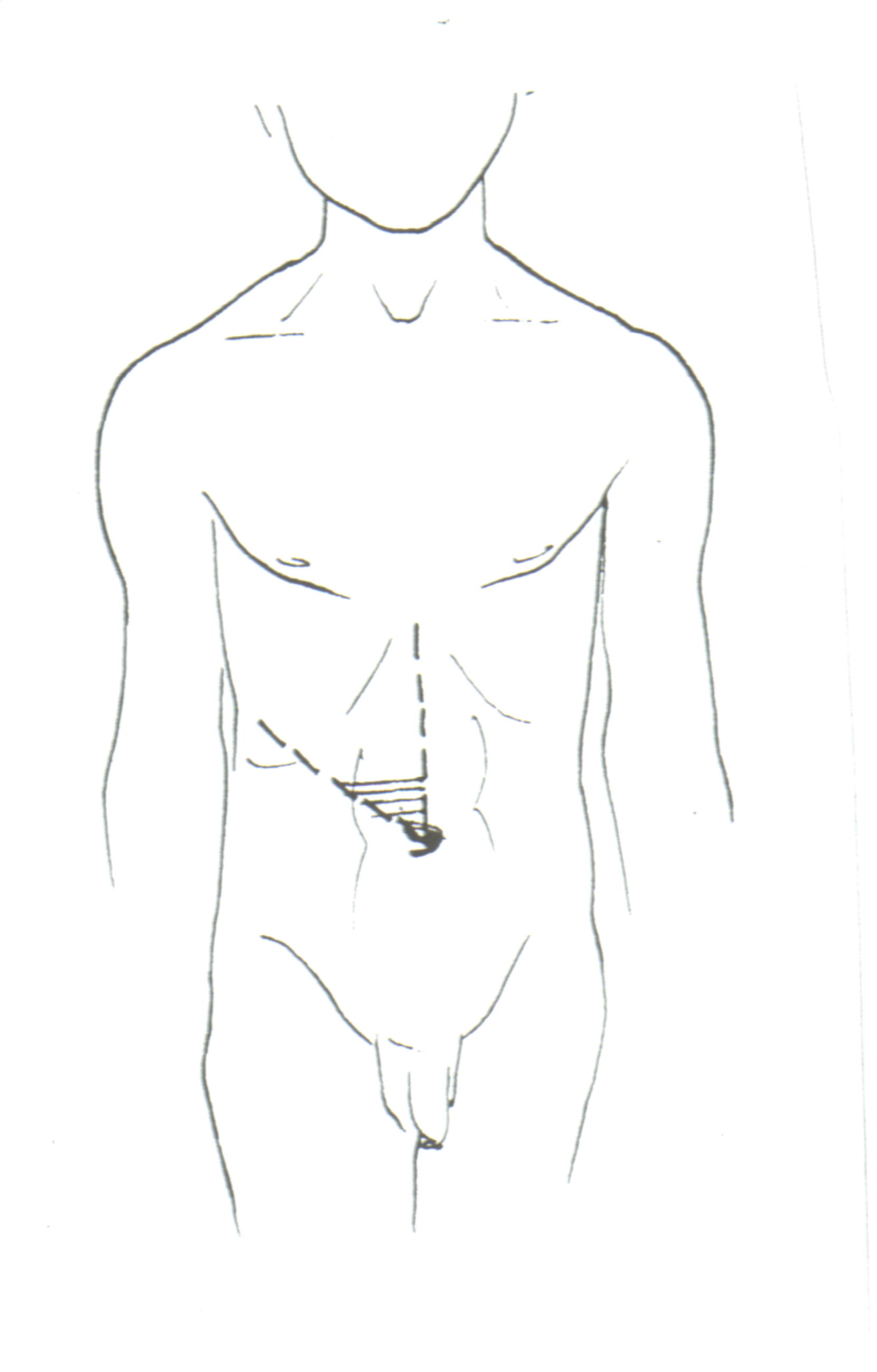
Вопросы для самоконтроля:1. Какие признаки дыхательной недостаточности можно выявить у детей? 2. Чему равна частота дыханий в одну минуту у ребенка 5 лет? 3. Каково нормальное соотношение между частотой пульса и дыхания у ребенка 6 месяцев? 4. Укажите высоту стояния верхушек легких у детей школьного возраста? 5. Что такое симптом Кораньи? 6. Какой характер дыхания называется пуэрильным? 7. Укажите норму пробы Генча для ребенка 9 лет. Методика исследования желудочно-кишечного тракта. Исследование желудочно-кишечного тракта состоит из осмотра, пальпации и перкуссии. Аускультация используется в хирургической практике. Осмотр. При общем осмотре отмечают окраску кожных покровов (бледность, желтушность), наличие высыпаний, геморрагий, расчесов, расширение венозной сети на передней брюшной стенке и боковых поверхностях живота, стрий, рубцов и др. Осмотр живота проводят в горизонтальном и вертикальном положении больного, обращается внимание на участие в акте дыхания, форму, симметричность, размеры, наличие видимой на глаз перистальтики желудка и кишечника. В положении лежа у детей старшего возраста живот располагается чуть ниже уровня грудной клетки, у детей грудного и раннего возраста живот несколько возвышается над ее уровнем. Форма и размеры живота зависят от типа телосложения пациента (при астеническом типе живот обычно небольшой, при гиперстеническом – его размеры иногда весьма значительны). Для оценки степени участия мышц брюшной полости в акте дыхания больного просят «надуть живот», а затем втянуть его. При раздражении брюшины больной щадит при дыхании соответствующую область живота. Обязателен осмотр ануса; выявляются трещины слизистой оболочки, выпадения прямой кишки, зияние ануса. У здорового ребенка слизистая оболочка ротовой полости и зева равномерно розовая, зубы белые, язык влажный, розовый и чистый; миндалины не выходят за пределы дужек. Для осмотра полости рта ребенка младшего возраста рекомендуется использовать помощь родственников или медицинского персонала. Ребенка сажают на колени взрослому лицом к врачу, ноги ребенка зажимают между своими коленями, руками фиксируют руки и туловище ребенка. При осмотре полости рта врач левой рукой придерживает голову ребенка, а правой проводит исследование с помощью шпателя или ложки. Необходимо осмотреть слизистую оболочку губ, щек, десен, мягкого и твердого неба, языка и зева. Обращается внимание на окраску слизистой оболочки, ее влажность, наличие гиперемии, изъязвлений, афт, молочницы, пятен Филатова-Коплика, разрыхления и кровоточивости десен. Исследуется состояние языка (глоссит, макроглоссия, язвы, налеты, сосочки, «географический» язык и др.) и зубов (количество, постоянные или молочные, наличие кариеса, налеты на зубах). Для осмотра зева необходимо ввести шпатель до корня языка и умеренным надавливанием книзу добиться широкого открытия рта. Язык при этом должен находиться в полости рта. Обращается внимание на величину миндалин, наличие гиперемии, налетов. Пальпация. Для правильной пальпации живота врач садится справа от больного, лицом к нему. Ребенок должен лежать на спине со слегка согнутыми ногами в тазобедренных и коленных суставах. Руки должны быть вытянуты вдоль туловища, голова ребенка должна быть на одном уровне с туловищем. Полноценное проведение пальпации живота затруднено у детей с ожирением, метеоризмом, физически тренированных, больных с асцитом. Поверхностная или ориентировочная пальпация осуществляется путем легкого надавливания на переднюю брюшную стенку. Последовательно обследуются все отделы живота против часовой стрелки, начиная с левой подвздошной области, следуя к левому подреберью, в эпигастрий, правое подреберье, правую подвздошную область, надлобковую область, и, наконец, по передней срединной линии снизу вверх к эпигастрию. Поверхностная пальпация живота выявляет напряжение брюшной стенки, опухолевые образования, болезненность. У детей периода новорожденности следует пальпировать пупочное кольцо и околопупочные сосуды. Напряжение передней брюшной стенки может быть активным и пассивным. Для исключения активного напряжения необходимо отвлечь внимание ребенка. При этом активное напряжение живота исчезает, а пассивное – сохраняется. Поверхностная пальпация позволяет определить зоны кожной гиперчувствительности (зоны Захарьина-Геда): холедуходуоденальная (правый верхний квадрант), эпигастральная, панкреатическая (в виде полосы в мезогастрии от пупка до позвоночника), Шоффара (рис. 9), аппендикулярная (правый нижний квадрант), сигмальная (левый нижний квадрант) и др.
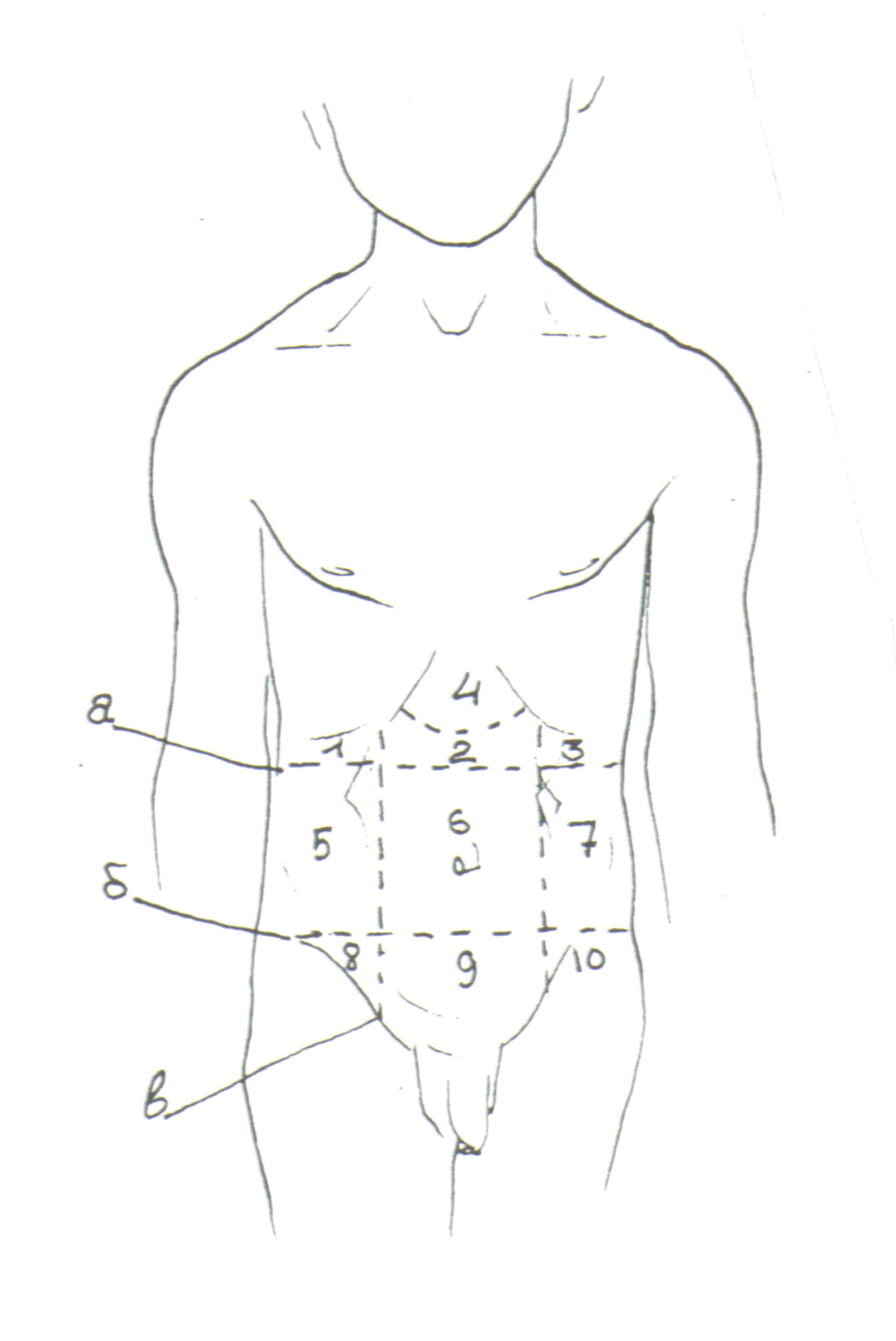
Поверхностная пальпация живота позволяет обнаружить значительно увеличенные органы брюшной полости (печень, селезенку) или крупную опухоль. Глубокая методическая скользящая пальпация позволяет оценить различные свойства пальпируемых органов с помощью скольжения по их поверхности. Обычно начинают с пальпации толстой кишки: сигмовидной кишки, слепой кишки и поперечно-ободочной кишки. Затем проводится пальпация печени, селезенки, поджелудочной железы и мезентериальных лимфатических желез. Глубокая методическая скользящая пальпация живота включает в себя следующее: 1) правильную постановку руки – правую руку с несколько согнутыми пальцами (или обе руки) кладут на переднюю поверхность брюшной стенки таким образом, чтобы кончики 1-4 пальцев располагались вдоль пальпируемого органа и перпендикулярно его поверхности; 2) смещение кожи вверх и формирование кожной складки; 3) погружение пальцев пальпирующей руки в глубь брюшной полости во время выдоха больного; 4) скольжение пальцев пальпирующей руки по поверхности органа и «перекатывание» их через пальпируемый орган. При глубокой пальпации живота оцениваются следующие свойства пальпируемых органов: локализация, протяженность, форма, диаметр, консистенция, характер поверхности, подвижность, наличие болезненности и урчания. Одним из важнейших условий проведения глубокой пальпации органов брюшной полости является знание их проекции на переднюю брюшную стенку (рис. 10).
Левая подреберная область: кардиальный отдел желудка, хвост поджелудочной железы, селезенка, левый изгиб ободочной кишки, верхний полюс левой почки. Эпигастральная область: желудок, двенадцатиперстная кишка, тело поджелудочной железы, левая доля печени. Правая подреберная область: правая доля печени, желчный пузырь, правый изгиб ободочной кишки, верхний полюс правой почки. Левый и правый боковые области (фланки): нисходящий и восходящий отделы ободочной кишки, нижние полюсы левой и правой почек, часть петель тонкой кишки. Пупочная область: петли тонкой кишки, поперечная ободочная кишка, горизонтальная часть двенадцатиперстной кишки, большая кривизна желудка, головка поджелудочной железы, ворота почек, мочеточники. Левая подвздошная область: сигмовидная кишка, левый мочеточник. Надлобковая область: петли тонкой кишки, мочевой пузырь. Правая подвздошная область: слепая кишка, терминальный отдел подвздошной кишки, червеобразный отросток, правый мочеточник. Пальпация толстого кишечника (рис. 11, 12, 13).
Сигмовидная кишка расположена в левой подвздошной области, имеет косой ход. Пальпирующую кисть располагают перпендикулярно ходу кишки таким образом, чтобы кончики пальцев находились в проекции сигмовидной кишки. Складку кожи смещают кнаружи от кишки. В норме сигмовидная кишка прощупывается в виде гладкого, умеренно плотного тяжа диаметром 2-3 см, смещаемого в пределах 3-5 см.
Слепая кишка находится в правой подвздошной области и имеет косой ход. Пальпирующую кисть располагают так, чтобы кончики пальцев находились в проекции слепой кишки. Складку кожи смещают от кишки к пупку. В норме слепая кишка имеет форму гладкого мягкого эластического цилиндра диаметром 3-4 см, смещаемого в пределах 2-3 см, урчит при надавливании. Восходящий и нисходящий отделы толстой кишки расположены в боковых областях живота. Используется бимануальная пальпация. Пальпирующую руку располагают в боковом фланке поперечно ходу кишки так, чтобы основание ладони было направлено кнаружи, а кончики пальцев находились на 2 см латеральнее наружного края прямой мышцы живота. При формировании складки кожу сдвигают по направлению к пупку и пальпируют изнутри кнаружи. Одновременно пальцами другой руки надавливают на поясничную область, приближая заднюю брюшную стенку к пальпирующей руке. Восходящий и нисходящий отделы толстой кишки представляют собой умеренно плотные безболезненные цилиндры диаметром около 2 см.
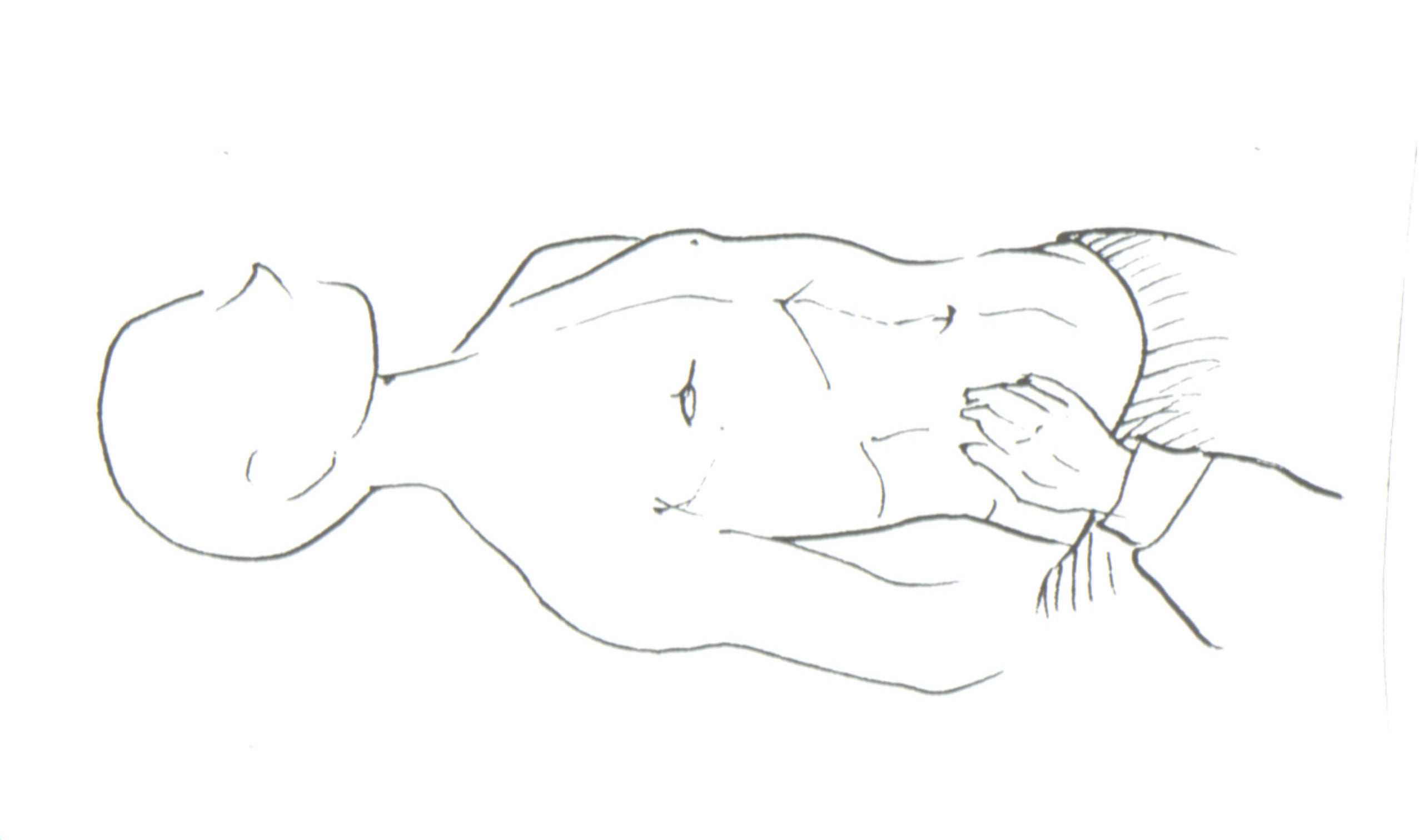
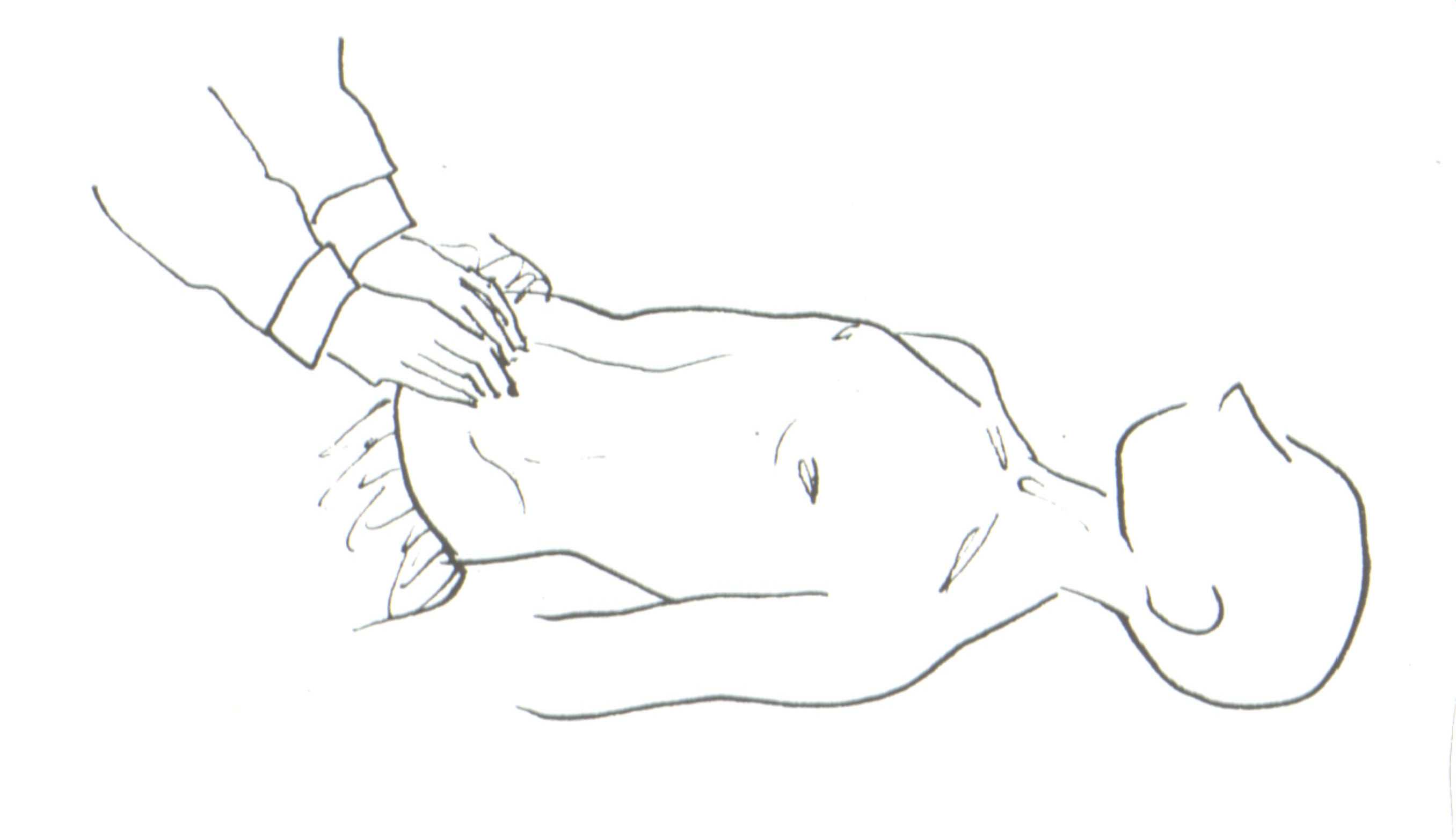
Поперечную ободочную кишку пальпируют в пупочной области обеими руками непосредственно через толщу прямых мышц живота. Кожную складку сдвигают в сторону эпигастральной области и пальпируют сверху вниз. В норме поперечная ободочная кишка располагается на уровне пупка или на 1-2 см ниже его уровня и пальпируется в виде умеренно плотного цилиндра диаметром около 2-3 см. Она безболезненна, легко смещается. Пальпация печени. Различают два основных вида пальпации печени. В первом случае пальцы пальпирующей руки располагаются параллельно границе печени, и производится легкое скользящее движение сверху вниз. Этот метод пальпации печени обычно используют при обследовании детей грудного и младшего возраста. Во втором случае пальпирующую правую руку кладут плашмя на уровне пупка или ниже; левой рукой охватывают правую половину грудной клетки в нижнем отделе. Оставляя правую руку, глубоко введенной в брюшную полость, ребенка просят глубоко вдохнуть. При вдохе пальпирующая рука выводится из брюшной полости вперед и вверх. В этот момент определяют форму, очертания края печени, ее консистенцию, болезненность. Пальпация селезенки проводится скользящим методом в положении больного лежа на спине. Начиная от левого подреберья, спускаясь вниз, постепенно ощупывают нижние границы селезенки (в случае увеличения), ее передний край и нижний полюс. На вдохе селезенка опускается. Пальпацию селезенки можно проводить в положении больного на правом боку. Врач кладет левую руку на левое подреберье, правая рука со слегка согнутыми пальцами располагается в левом подреберье. На глубоком вдохе селезенка спускается вниз, при этом пальпируется ее нижний полюс. Отмечается консистенция селезенки, характер поверхности, болезненность. Пальпация поджелудочной железы. Пальпацию проводят в положении ребенка на спине с правой рукой, сжатой в кулак и подведенной под поясницу. Пальцы пальпирующей руки вводят в брюшную полость в левом верхнем квадранте. Поджелудочную железу пальпируют на выдохе в виде косой ленты, перекрывающей позвоночный столб. В норме определяется умеренная болезненность. Пальпация мезентериальных лимфатических узлов. Пальпация проводится в зонах Штернберга (левый верхний квадрант и правый нижний квадрант). Пальцы правой руки вводят в брюшную полость по наружному краю прямой мышцы в указанных областях. При пальпации мезентериальных лимфатических узлов оценивают их количество, величину, болезненность, подвижность. С целью выявления патологии органов брюшной полости существует болевая пальпация (определение болевых точек). Точка Кера (пузырная точка) – место пересечения наружного края прямой мышцы живота с правой реберной дугой. Точка Мейо-Робсона (болевая точка тела и хвоста поджелудочной железы) – находится на биссектрисе левого верхнего квадранта в верхней ее трети. Точка Дежардена (болевая точка головки поджелудочной железы) – находится на биссектрисе правого верхнего квадранта на расстоянии 5 см от пупка. Точка Боаса – определяется надавливанием в области поперечных отростков 10-11-12 грудных позвонков, характерна при язвенной болезни. Точка Опенховского – определяется надавливанием в области остистых отростков 10-11-12 грудных позвонков, характерна при язвенной болезни. Болевые симптомы при патологии органов пищеварения: Симптом Георгиевского –Мюсси (frenicus симптом) – появление болезненности с правой стороны при надавливании симметрично между ножками грудинно-ключично-сосцевидной мышцы, симптом наблюдается при патологии печени и желчного пузыря. Симптом Мерфи - появление болезненности в правом подреберье при вдохе у ребенка, находящегося в согнутом положении сидя, в момент введения пальцев правой руки врача в правое подреберье пациенту, симптом наблюдается при патологии желчного пузыря. Симптом Ортнера –Грекова - появление болезненности в правом подреберье при поколачивании ребром ладони по реберным дугам, симптом наблюдается при патологии печени и желчного пузыря. Симптом Менделя - появление болезненности при поколачивании согнутыми пальцами в области эпигастрия, симптом наблюдается при язвенной болезни. Пальпаторное определение свободной жидкости в брюшной полости. Используется метод ундуляции. Для этого левую руку кладут на боковую поверхность передней брюшной стенки, а пальцами правой руки наносят короткий удар по брюшной стенке с другой стороны. Этот удар вызывает колебания жидкости, которые передаются на другую сторону и воспринимаются левой рукой в виде симптома волны. Рекомендуется, чтобы помощник врача положил ладонь ребром на середину живота и слегка нажал. Этим приемом ликвидируется передача волны по брюшной стенке или кишечнику. Перкуссия. Методом перкуссии можно определить наличие свободной жидкости в брюшной полости. Перкуссия проводится по передней брюшной стенке от пупка к боковым отделам (фланкам) живота. Палец плессиметр располагается параллельно белой линии живота. Наличие двухстороннего укорочения в области фланков может свидетельствовать о наличии свободной жидкости в брюшной полости. Для дифференциальной диагностики асцита и притупления, вызванного другими причинами, необходимо повернуть ребенка на бок и провести перкуссию живота в той же последовательности. Если притупление исчезает при перемене положения, можно думать об асците, если сохраняется, то оно обусловлено другими причинами. Перкуссия границ печени. Проводится по среднеподмышечной, среднеключичной и срединной линии. Верхнюю границу печени соответствует нижней границе правого легкого. Снизу перкуссия границ печени проводится по двум линиям - среднеподмышечной, среднеключичной. Расстояние между верхней и нижней границами перкуторной тупости печени соответствует границам печени. В норме оно составляет 10-9-8 см. У детей старше 7 лет границы печени определяются по способу Курлова. Перкуссия сначала ведется по среднеключичной линии до верхней границы печени (в норме находится на уровне 5 ребра), затем снизу от уровня пупка по направлению к реберной дуге (нижняя граница). Расстояние между полученными точками отражает размеры правой доли печени (в норме равно 9 см). Перкуссия ведется также по срединной линии сверху до верхней границы печени (в норме находится у начала мечевидного отростка) и снизу от пупка вверх (в норме притупление определяется в области верхней трети расстояния от пупка до мечевидного отростка). Расстояние между полученными точками отражает размеры печени в средней ее части (в норме равно 8 см). В последнюю очередь перкуссия ведется по левой реберной дуге от начала мечевидного отростка. Расстояние между полученными точками отражает размеры левой половины печени (в норме равно 7 см). Размеры печени зависят от возраста ребенка. Главными ориентирами являются: верхняя граница – 5 ребро, нижняя граница – реберная дуга. Перкуссия границ селезенки. Перкуссия ведется по двум линиям: по среднеподмышечной, по которой определяют верхнюю и нижнюю границы, и по 10 ребру (передняя и задняя границы). В норме передняя граница селезенки не выходит за пределы передней подмышечной линии. Продольный и поперечный размеры селезенки для детей до 1 года составляют 4 x 4, для детей 2-3 лет-5 x 5, 6-7 лет - 6 x 6, позднее начинает преобладать продольный размер - 6 x 8. Аускультация живота. При аускультации живота можно услышать перистальтику кишечника. При патологии звуковые явления могут усиливаться или ослабляться. Вопросы для самоконтроля: 1.Какова методика осмотра полости рта ребенка? 2.Какова методика проведения поверхностной пальпации живота? 3.Опишите методику глубокой скользящей пальпации живота. 4.Опишите методику пальпации толстой кишки у детей. 5. Опишите методику пальпации печени и поджелудочной железы у детей. 6.Какие болевые точки и болевые симптомы, характерные для патологии органов пищеварения Вы знаете? 7.Как определить наличие свободной жидкости в брюшной полости? 8.Как перкуторно определить размеры печени ребенка? 9. Как перкуторно определить размеры селезенки ребенка? Методика исследования мочевыделительной системыИсследование мочевыделительной системы состоит из осмотра, пальпации и перкуссии. Осмотр. Осмотр позволяет выявить следующие патологические признаки.Бледность кожных покровов (из-за спазма артериол или присоединения анемии); восковидная или меловидная бледность характерна для амилоидоза почек; бледность с иктеричным оттенком – для уремии (при этом можно отметить расчесы, экхимозы на коже, обложенный сухой язык, почувствовать запах аммиака, исходящий изо рта или от кожи больного). Отеки или пастозность. Отеки могут быть общими, распространенными по всему телу (анасарка), с накоплением жидкости в полостях: брюшной (асцит), плевральной (гидроторакс) и в перикардиальной (гидроперикард). При этом можно видеть одутловатость лица, припухлость век, сужение глазных щелей (facies nephritica), сглаженность контуров суставов, поясничного лордоза, следы от давления одежды. Изменение величины и формы живота, контуров надлобковой, поясничной областей. Живот увеличивается в объеме при асците. При вертикальном положении ребенка он выглядит отвисшим (вследствие повышения внутрибрюшного давления), при горизонтальном – распластанным с выбухающими боковыми отделами («лягушачий живот»). Выбухание в надлобковой области за счет переполнения мочевого пузыря наблюдается при острой задержке мочеиспускания вследствие камней уретры, парафимоза и т.д. У новорожденных и детей первых месяцев жизни наполненный мочевой пузырь может выступать над лобком, выпячивая брюшную стенку. Припухание поясничной области на стороне поражения наблюдается при паранефрите. Необходимо также осмотреть наружные половые органы с целью выявления аномалий развития и воспалительных процессов. Следует обращать внимание на изменения поведения ребенка во время мочеиспускания: дети грудного возраста выражают болезненность при мочеиспускании криком, возникающем во время или сразу после мочеиспускания. При гиперрефлекторной форме нейрогенной дисфункции мочевого пузыря акт мочеиспускания продолжается длительное время, часто в несколько приемов. Пальпация. Выявление отеков, пастозности тканей. Чтобы определить наличие отеков или пастозности на нижних конечностях, необходимо надавить указательным пальцем правой руки на голень над большеберцовой костью. При отеке образуется ямка, исчезающая постепенно. Нередко о пастозности тканей свидетельствуют глубокие вдавления кожи от пеленок, резинок одежды, ремней, тесной обуви. Почки, чаще правую, можно пропальпировать у детей первых 2 лет жизни (особенно с пониженным питанием) вследствие относительно больших размеров и низкого расположения. У детей старшего возраста почки в норме не пальпируются. Пальпация почек осуществляется при помощи бимануальной глубокой пальпации по В.П.Образцову в горизонтальном и вертикальном положении ребенка (в вертикальном положении преимущественно у старших детей) (рис. 14).
Методика пальпации правой почки: ребенок лежит на спине со слегка согнутыми ногами; исследующий подводит левую руку под поясницу пациента в области правого реберно-позвоночного угла, а правую руку кладет на живот и проникает в правое подреберье кнаружи от прямой мышцы живота, затем старается сомкнуть руки. При достижении соприкосновения ребенка просят сделать глубокий вдох – пальпируется опускающийся нижний полюс почки. В случае пальпируемой почки можно проверить симптом баллотирования. Наносят толчкообразные удары и получают ощущение толчков почкой в правую руку. При пальпации левой почки правая рука продвигается на левую поясничную область, правая рука располагается на животе. Техника пальпации та же. Пальпация в положении ребенка стоя (по С.П.Боткину). Туловище сгибается под прямым углом, руки опущены. Левая рука исследующего на поясничной области ребенка, правая кнаружи от прямой мышцы живота на уровне реберной дуги. Техника пальпации та же, что и в положении лежа. Пальпацию живота используют для выявления болезненности или чувствительности по ходу мочеточников, проекциями которых на переднюю брюшную стенку являются верхние и нижние мочеточниковые точки. Верхние мочеточниковые точки расположены на месте пересечения линии, проведенной через пупок, с наружными краями прямых мышц живота; нижние – на месте пересечения линии, соединяющей spina iliaca anterior superior с наружными краями прямых мышц живота. Пальпацию мочевого пузыря в надлобковой области проводят двумя руками одновременно. Перед исследованием мочевой пузырь должен быть опорожнен. Бимануальная пальпация иногда позволяет обнаружить в пустом мочевом пузыре его дивертикул в виде образования тестоватой консистенции, расположенного латерально от средней линии, а также камень, опухоль. Как эластичное, флюктуирующее образование, верхний полюс которого иногда достигает пупка, мочевой пузырь пальпируется при острой и хронической задержке мочеиспускания. В норме наполненный мочевой пузырь прощупывается у детей грудного возраста. Перкуссия. С помощью перкуссии можно определить высоту стояния верхнего полюса наполненного мочевого пузыря над лобком. С этой целью палец-плессиметр левой руки кладут параллельно лонному сочленению и перкутируют по средней линии живота от пупка вниз до притупления звука. Данный метод используют при подозрении на острую задержку мочеиспускания. Перкуторно выявляют также наличие свободной жидкости в брюшной полости (технику смотри выше). Поколачивание по поясничной области используют для выявления болезненности или неприятных ощущений, иногда отдающих в ногу или нижнюю половину живота, которые могут возникать при проведении данного исследования (в этом случае симптом оценивается как положительный). Методика: исследующий кладет на поясничную область сначала с одной, затем с другой стороны левую руку, а ребром ладони правой руки наносит по ней короткие, не очень сильные удары. Положительный симптом поколачивания определяется при воспалительных процессах в почках и околопочечной клетчатке (пиелонефрит, паранефрит и др.), мочекаменной болезни. |