Инфекции детского возраста. Возбудитель дифтерийная палочка Лёффлера (коринебактерия) Путь передачи
 Скачать 2.54 Mb. Скачать 2.54 Mb.
|
|
Инфекции детского возраста Дифтерия Возбудитель – дифтерийная палочка Лёффлера (коринебактерия) Путь передачи – контактный, воздушно-капельный, через игрушки, через третьих лиц. Источник заражения – больной, носитель-реконволесцент, здоровый носитель. Инкубационный период – от 2 до 10 дней. Ворота инфекции - зев, миндалины-75%, гортань, реже – нос, глаза, пупок и околопупочное кольцо, вульва и влагалище у девочек, дифтерия раневой поверхности. Палочка, как правило, не распространяется за пределы ворот инфекции, но выделяет экзотоксин. В воротах инфекции возникает фибринозное воспаление. Дифтерия зева. На миндалинах фибринозное воспаление по типу дифтеритического (дифтероидного), некроз слизистой и подслизистой оболочек пропитан фибрином: 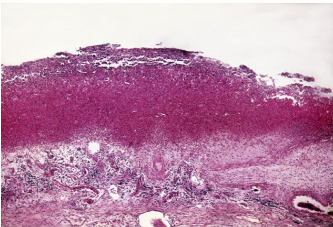 Макро: на фоне гиперемии зева беловатые пленки фибрина. При отторжении – глубокие дефекты (язвы): 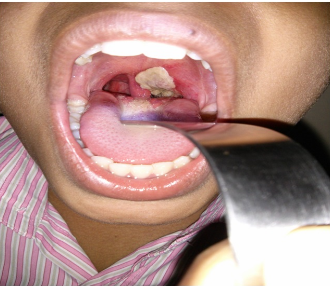 Некроз тканей создает предпосылки для всасывания экзотоксина в кровь. Все осложнения обусловлены интоксикацией. Наиболее чувствительны к экзотоксину – миокард, надпочечники, периферические нервы, почки. В миокарде – дифтеритический миокардит (паренхиматозный с выраженной альтерацией вплоть до некроза миокардиоцитов с последующим лизисом), или развиваетсянегнойный межуточный миокардит (серозный): 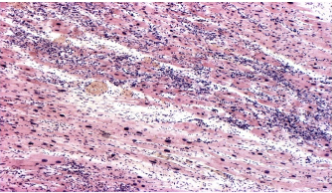 Развивается ранний паралич сердца у детей на 1 недели. Поражаются периферические нервы, проходящие вблизи зева, на шеи (блуждающий, симпатический нерв, языкоглоточный, диафрагмальный и др.). Развивается альтеративное воспаление, в первую очередь гибнет оболочка нервов, в далеко зашедших случаях поражение и осевого цилиндра, что ведет к развитию паралича нервов. При поражении языкоглоточного – нарушение глотания, поперхивание, аспирация пищевыми массами, аспирационные пневмонии. При поражении блуждающего нерва – нарушения ритма сердечных сокращений, поздний паралич сердца. При поражении диафрагмального нерва – паралич диафрагмы, нарушение дыхания. В надпочечниках – некрозы, кровоизлияния, что ведет к падению АД, коллапсу. При поражении почек – острый некротический нефроз (ОПН). Дифтерия гортани. Развивается крупозное воспаление, характеризуется образованием легко снимающихся пленок – приводит к развитию истинного крупа – асфиксия. Осложнения: чаще всего асфиксия – пленка может отторгаться и механически перекрывать дыхательные пути, спазм голосовой щели, отёк гортани. Интоксикация минимальная так, как нет условий для всасывания токсина. Может сопровождаться распространением инфекции по продолжению: с гортани на трахею, бронхи – нисходящий круп. В процессе может вовлекаться легкое – фибринозная очаговая пневмония. Если больному проводили интубацию или трахеостомию – возможно развитие флегмоны шеи. Скарлатина Возбудитель– β-гемолитический стрептококк группы А. Пути заражения – воздушно-капельный, контактный (через предметы и продукты питания). Возбудитель обладает эритрогенным токсином. Попав на слизистую оболочку зева, он размножается, продуцируя эндотоксин. Все последующие местные и общие изменения обусловлены токсикозом. Инкубационный период – 2-7дней. Ворота инфекции – при интрабуккальной скарлатине – зев, при экстрабуккальной скарлатине – рана. В зависимости от преобладания механизма действия выделяют формы течения скарлатины: Токсическая. Септическая. Токсико-септическая. В течении болезни выделяют 2 периода: 1 период: около 2 недель – сенсибилизация организма, появление в крови антител и общие изменения – экзантема, высокая температура, интоксикация. 2 период: около 3-5 недель – инфекционно-аллергический период. Токсическая форма. 1 период – в зеве катаральное воспаление – яркая гиперемия зева - «пылающий» зев, язык ярко-красный, с набухшими сосочками – «малиновый». В последующем – некротическая ангина: 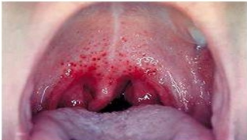 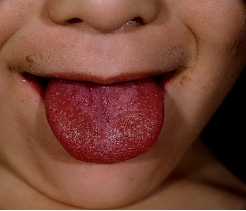 Общие проявления – сыпь (со 2 дня) мелкоточечная, иногда сливающая, не затрагивает носогубной треугольник. Увеличены лимфатические узлы шеи, гиперплазия, полнокровные. Осложнения: Межуточное негнойное воспаление – межуточный нефрит, миокардит, реже гепатит. Септическая форма. В воротах инфекции выражены некротически-гнойное воспаление. Осложнения: Гнойно-некротическое воспаление с вовлечением регионарных л/узлов, распространение инфекции по продолжению и возможным развитием перитонзиллярного, заглоточного абсцессов с распространением инфекции на клетчатку и развитием флегмоны шеи. Распространение инфекции по лимфатической системе: гнойный лимфаденит (периаденит) → флегмона шеи. Распространение по Евстахиевой трубе в среднее ухо → гнойный отит, с расплавлением слуховых косточек →потеря слуха, а оттуда на костную ткань → остеомиелит височной кости → воспаление твердой мозговой оболочки → лептоменингит или абсцесс мозга. Медиастинит, эмпиема плевры, перикардит- распространение по продолжению. При вовлечении в процесс твердой мозговой оболочки → воспаление стенок синусов → тромбоз (синус-тромбоз). Тромбы подвергаются септическому распаду, тромбоэмболия в правое сердце, а отсюда тромбоэмболия мелких артерий легких с развитием инфаркт-пневмонии с последующим септическим распадом и развитием гнойного плеврита. Иногда возникает 2 период, его развитие непредсказуемо, не зависит от тяжести и формы скарлатины, он обусловлен аллергическим действием стрептококка. Начинается с легкого катарального воспаления в зеве, сыпь по типу крапивницы и характерны осложнения: бородавчатый эндокардит острый гломерулонефрит серозный артриты, васкулиты. Менингококковая инфекция Возбудитель – менингококк – диплококки, 4 серологических типа. Источник – больной или носитель. Пути распространения – воздушно-капельный. Ворота инфекции – слизистая оболочка носа, глотки. Возбудитель вырабатывает эндотоксин и гиалуронидазу (фактор проницаемости). Действие эндотоксина на организм: нарушает свертывание крови, определяет развитие тромбогеморрагического синдрома. повреждает эндотелий, с развитием васкулитов и возникает фибриноидный некроз в стенке сосудов. стимулирует выброс катехоламинов и антиоксидазы – дистрофические изменения в органах и тканях. повышает проницаемость мембран, вызывая электролитные нарушения, это определяет особенности заболевания. Возбудитель, попав на слизистую оболочку верхних дыхательных путей, с помощью гиалуронидазы проникает через слизистый барьер в кровь. Преодолев гематоэнцефалический барьер, попадает в мягкие мозговые оболочки – гнойный менингит. Различают 3 формы: Менингококковый назофарингит. Менингококковый менингит. Менингококковый сепсис (менингококцемия). Менингококковый назофарингит. Катаральное воспаление в воротах инфекции с образованием серозного и слизистого экссудата, часто не распознается. Заканчивается выздоровлением. Эти больные являются носителями. При несостоятельности гемато-энцефалического барьера (не достаточен в детском возрасте) – менингококк проникает в оболочки мозга – менингококковый менингит. Менингококковый менингит. Острое начало. Поражает мягкие мозговые оболочки, начинается с основания мозга и быстро распространяется на выпуклую поверхность – максимально в области лобных, теменных долей: 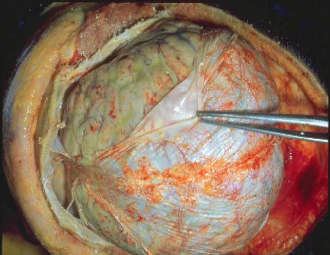 Начинается серозное воспаление, мозговые оболочки – полнокровны, пропитаны серозным экссудатом. Затем – гнойное воспаление: 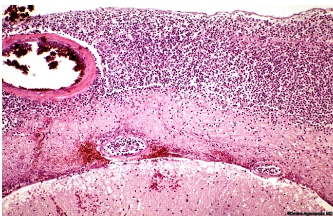 С 3-го дня экссудат фибринозно-гнойный характер, кроме мягких мозговых оболочек в процесс вовлекается мягкие оболочки спинного мозга и сосудистые сплетения, эпендима желудочков. Менингит может быть причиной смерти. Осложнения: абсцесс мозга. если лечение начато поздно – экссудат не рассасывается, а организуется нарушается отток ликвора –развивается гидроцефалия. Менингококкцемия (менингококковый сепсис). Заканчивается смертью в течение 24-48 часов, возможно молниеносное течение, причина смерти – бактериальный шок, аллергические реакции (генерализованное повреждение сосудов). Характеризуется своеобразным течением и морфологией. Характерны васкулиты, развитие тромбов, некрозов, геморрагического диатеза. Участки некроза подвергаются гнойному расплавлению. Изменения в коже – геморрагии, особенно в области тазового пояса: 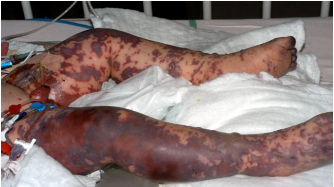 Может поражаться перикардит, оболочки глаза (гнойный увеит), суставы, оболочки мозга и развиваются очаги некроза в органах. В почках – некротический нефроз. В надпочечниках – очаговый некроз и кровоизлияния с развитием острой надпочечниковой недостаточности (синдром Уотерхаус-Фридериксена): 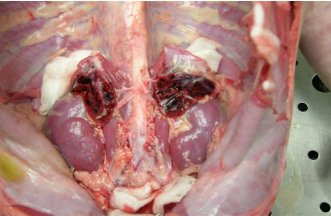 Инфекции, поражающие желудочно-кишечный тракт Брюшной тиф Острое кишечное инфекционное заболевание, вызываемое Salmonella typhi abdominalis (брюшнотифозная палочка Эберта). Брюшной тиф – строгий антропоноз, источником заболевания является больной человек или бактерионоситель. Заражение – алиментарным путем через пищу, воду, грязные руки. Патогенез: инкубационный период 10-14 дней. Возбудитель при заглатывании попадает в тонкую кишку и там размножается, выделяя эндотоксин. Избирательно попадает в лимфоидные фолликулы, в лимфатические сосуды, регионарные лимфоузлы и далее в кровоток. В течение 1 недели наблюдается бактериемия, возбудителя можно высеять из крови (гемокультура). С бактериемией связано становление иммунитета, появление антител и сенсибилизации. Бактериемия приводит к попаданию с током крови возбудителя в печень, далее в желчные пути, где благоприятные условия для размножения возбудителя (бактериохолия). Повторное попадание возбудителя в тонкий кишечник приводит к гиперергической реакции в групповых и солитарных фолликулах (лимфоидной ткани кишки), обусловленной сенсибилизацией при первом попадании возбудителя. В этот период возбудитель обнаруживается во всех экскретах больных (фекалии, моча, пот, молоко лактирующей женщины). Изменения при БРЮШНОМ ТИФЕ делят на местные и общие. Местные изменения. Локализация изменений: поражается лимфоидный аппарат кишечника в первую очередь тонкий кишечник, терминальный отдел подвздошной кишки на протяжении 1-1,5 м и максимальные изменения у самого илеоцикального угла – пейровы бляшки (групповые фолликулы) и солитарные фолликулы – илеотиф; могут поражаться солитарные фолликулы и толстого кишечника – колотиф, однако изменения выражены слабее; нередко одновременное поражение и тонкого и толстого кишечника – илеоколотиф. Процесс развивается в слизистой оболочке и в лимфоидном аппарате. Выделяют 5 стадий или периодов заболевания, каждый из которых длится приблизительно 1 неделю. 1 стадия – мозговидного набухания – характеризуется пролиферативным воспалением с размножением моноцитов, макрофагов (крупные одноядерные клетки со светлой цитоплазмой, которые фагоцитируют брюшнотифозные палочки – брюшнотифозные клетки), гистиоцитов и вытеснением лимфоидной ткани. Макрофаги (брюшнотифозные клетки) образуют скопления – брюшнотифозную гранулему (острое пролиферативное воспаление, отражающее реакцию ГЧЗТ). Макроскопически: слизистая оболочка подвздошной кишки полнокровная, в просвете кишки кашицеобразные, полужидкие массы (катаральное воспаление), увеличенные в размерах пейеровы бляшки, выступают над поверхностью слизистой, овальной формы, располагаются по длиннику кишечника. Поверхность бляшек неровная, с бороздами, извилинами, на разрезе розового цвета – напоминают мозг ребенка → название: 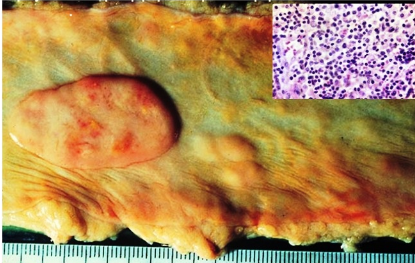 2 стадия – некроза – возникает в центре бляшки и связан с действием токсинов и недостатком питания в связи с бурной пролиферацией клеток. Некроз достигает мышечной и даже серозной оболочки. Некротизированные массы теряют влагу, становятся суховатыми, пропитываются желчью и приобретают зеленовато-желтую или коричневатую окраску. Вокруг возникает демаркационное воспаление. 3 стадия образования язв или «грязных» язв – характеризуется частичным отторжением некротических масс. По периферии фолликулов лейкоциты, выделяя протеолитические ферменты, расплавляют некротизированные массы и они отторгаются в просвет кишки. Края свежих язв имеют форму валика и нависают над дном. Дно неровное, в нем видны остатки некротизированных масс: 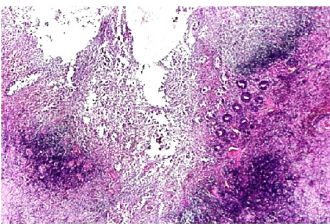 4 стадия – стадия «чистых» язв – происходит полное очищение язв от некроза, они имеют правильную форму, расположены по длиннику кишки, с ровным дном и слегка возвышающимися краями, где сохранена оттесненной к периферии лимфоидная ткань. 5 стадия – заживление язв – происходит регенерация лимфоидной ткани и разрастание молодой соединительной ткани, рубчик тонкий, малозаметный. В лимфатических узлах брыжейки отмечаются аналогичные изменения, в которых в исходе происходит организация и петрификация. Общие изменения. Характерным признаком является розеоло-папулезная сыпь, появляющаяся на туловище, чаще на животе на 7-11 день. У ослабленных больных сыпь может носить геморрагический характер. В селезенке, печени, костном мозге, легких, желчном пузыре можно увидеть брюшнотифозные гранулемы. Помимо специфических типичных изменений при брюшном тифе находят изменения, характерные для любого инфекционного заболевания – гиперплазия в селезенке (увеличение в 2-3 раза), лимфоузлах, в паренхиматозных органах – дистрофические изменения. Осложнения брюшного тифа. Кишечные: Кровотечения – чаще на 3-4 неделе, когда язвы очищаются от некротических масс. Перфорация язвы и развитие перитонита (чаще на 4 неделе). Внекишечные осложнения: Гнойный перихондрит хрящей гортани. Восковидный (Ценкеровский) некроз прямых мышц живота. Гнойный лимфаденит, абсцессы селезенки. Остеомиелиты, периоститы большеберцовой кости, ребер, межпозвоночных дисков, артриты, абсцессы мышц. Холангит, холецистит. Цистит, пиелит, простатит. Отит. Очаговая пневмония с поражением нижних долей. Сальмонеллез Вызываются огромным количеством (более 2500) сероваров сальмонелл, антропозоонозы. Источник инфекции – больные и носители, а резервуаром являются домашние и дикие животные, птицы, грызуны, некоторые холоднокровные и насекомые. Заражение происходит пищевым путем. Наиболее патогенные – Salmonella typhimurium, S.enteritidis (Gartneri), S.cholerae suis и т.д. Выделяют 2 формы сальмонеллеза: 1. Гастроинтестинальную 2. Генерализованную, которая бывает в 2 вариантах – септикопиемический и брюшнотифозный варианты. Гастроинтестинальная форма – острейший гатроэнтерит, с обильной рвотой и поносами, приводящий к быстрому обезвоживанию, напоминает холеру: 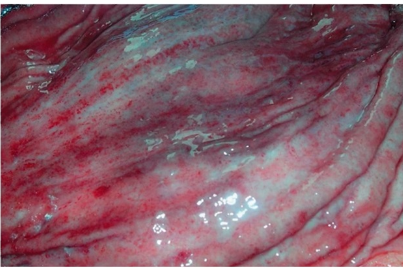 Острый катаральный гастрит Генерализованные формы. Септикопиемический вариант – сальмонеллезный сепсис: помимо изменений в кишечнике имеется гематогенное распространение инфекции и появление множественных гнойников во многих органах. Особенно часто абсцессы обнаруживаются в печени, легких и почках. У детей наблюдается менингит. Развивается гиперплазия селезенки, дистрофические изменения внутренних органов, частые диапедезные кровоизлияния. На этот вариант приходятся летальные исходы. Брюшнотифозный или тифоподобный вариант – в кишечнике, селезенке, лимфоузлах развиваются изменения, сходные с таковыми при брюшном тифе, но выражены менее интенсивно, кишечные осложнения не характерны. Осложнения сальмонеллезов. Возможно развитие: токсикоинфекционного шока, острой почечной недостаточности, дисбактериоза при неадекватной терапии. Дизентерия Вызывается шигеллами, встречается повсеместно. Источник заражения – больной или носитель. Заражение происходит алиментарным путем, но может быть водный и бытовой пути заражения. Патогенез. Размножение происходит в толстом кишечнике, внутриклеточно. Клетки кишечника защищают возбудителя от фагоцитоза и действия антител. Возбудитель S.dysenteriae выделяет экзотоксин (энтеротоксин Шига), с мощным энтеротоксическим действием. Все шигеллы продуцируют эндотоксин, вызывающий цитотоксическое действие с повреждением энтероцитов, вазонейропалитическое действие, что усиливает экссудацию и спазмы кишечника. Локализация – размножается возбудитель в эпителии толстого кишечника, наиболее выраженные изменения в сигмовидной и прямой кишке, можно диагностировать при помощи ректораманоскопии. Морфология. Местные изменения развиваются в 4 стадии: 1 стадия катарального колита (до 2-3 дней) – слизистая набухшая, полнокровная, на поверхности мутноватая слизь, возможны мелкоточечные кровоизлияния. Просвет кишечника сужен за счет спазма. Микроскопически – десквамация эпителия, полнокровие, отек, кровоизлияния, диффузная лейкоцитарная инфильтрация. 2 стадия фибринозного колита (5-10 день) – на слизистой появляются пленки фибрина, грязно-серого цвета все 3 разновидности фибринозного воспаления, чаще дифтеритическое. Некроз пропитан фибрином,пленка связана с подлежащей тканью: 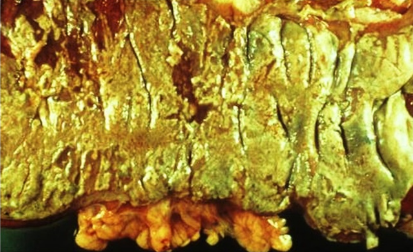 3 стадия образования язв – язвенного колита (10-12 день). Появляются крупные, неправильной формы язвы, с неровными краями, разной глубины, что зависит от разновидности фибринозного воспаления, большие по площади. Сохраненная слизистая в виде островков среди язвенной поверхности. Язвы могут сливаться: 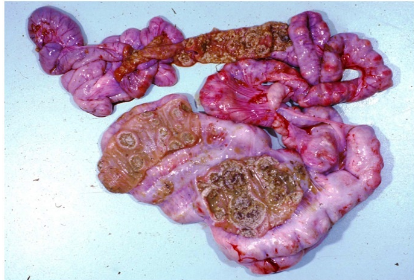 4 стадия заживления язв – полная регенерация возможна, если было крупозное или дифтероидное воспаление. Если дифтеритическое – обширные рубцы, деформирующие стенку и суживающие просвет. При плохом заживлении язв возможно развитие хронической дизентерии. Общие изменения, как и при любой инфекции – гиперплазия селезенки, жировая дистрофия в миокарде и печени, в почках некроз эпителия канальцев. При хроническом течении нарушение минерального обмена – известковые метастазы. Осложнения. Кишечные: Перфорация язв и развитие перитонита. Кровотечения. Рубцовые стенозы кишечника. Внекишечные: Пневмония. Пиелит, пиелонефрит. Серозные (токсические) артриты. Пилефлебитические абсцессы печени. Гнойный отит. При хроническом течении – амилоидоз, кахексия. Холера Строгий анропоноз. Этиология – вибрионы Коха и Эль-Тор (последний менее вирулентен, но более устойчив во внешней среде, воде). Резервуар возбудителя – вода (высевается из морской воды), может быть носительство. Путь заражения – алиментарный, фекально-оральный, через воду. Инкубационный период 1-6 дней, с 4-5 дня больной становится опасным. Патогенез. Вибрион, минуя кислотный барьер желудка, попадает в 12-перстную кишку (много пептонов, щелочная среда) размножается и выделяет токсин холероген. Он воздействует на аденилатциклазу эпителия тонкой кишки, усиливая синтез этого фермента. Аденилатциклаза повышает проницаемость капилляров кишечника, ингибирует реабсорбцию натрия из кишечника. Таким образом, нарушается обратное всасывание и ведет к обильной секреции жидкости. Клинически – тяжелый понос (до 20-30 л в сутки), рвота, общая интоксикация. Клинико-морфологические стадии холеры: 1 стадия - холерный энтерит – серозное или катаральное, или серозно-геморрагическое воспаление в тонкой кишке: 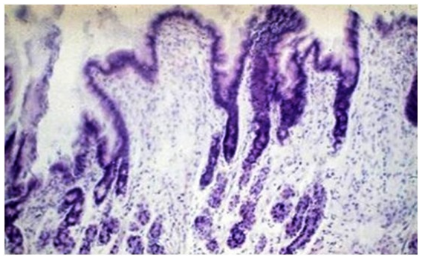 2 стадия – холерный гастроэнтерит – серозно-десквамативное воспаление в тонкой кишке (слущивание эпителия ворсин) и серозное или катаральное в желудке. 3 стадия – холерный алгид – полное оголение ворсин, десквамация эпителия, эпителия не видно в просвете кишки. Клинически в этот период – понижение температуры тела, рвота, понос вида «рисового отвара» – почти прозрачная жидкость с небольшими белесоватыми хлопьями (слущенный эпителий). Резкое обезвоживание, потеря до 30 литров жидкости в сутки, кожа теряет тургор – «руки прачки», сероза сухая, липкая, органы, ткани уменьшаются в объеме, неузнаваемо изменяются черты лица. Происходит сгущение крови, которое и является причиной смерти. На вскрытии – резкое трупное окоченение, поза «гладиатора». Осложнения холеры. Специфические осложнения: Холерный тифоид – развивается на фоне сенсибилизации организма, повышается температура тела, развивается фибринозный (дифтеритический) колит в толстом кишечнике – клиника тифа, а морфология дизентерии. Острый некротический нефроз – «холерная почка» или пролиферативный экстракапиллярный гломерулонефрит. Неспецифические осложнения редко развиваются, обусловлены присоединением вторичной инфекции: Очаговые пневмонии. Абсцессы, флегмоны. Сепсис. Ценкеровский некроз мышц передней брюшной стенки. Амебиаз Возбудитель – Entamaeba histolytica. Встречается чаще в жарких странах. Заражение алиментарным путем инцистированными амебами чаще через воду. Расплавление оболочки происходит в слепой кишке и восходящей кишке. Через крипты проникает в подслизистую оболочку, где происходит некроз, расплавление тканей. Со временем в процесс вовлекается и слизистая оболочка – слизистая «проваливается» над язвой. Снаружи язвы маленькие в слизистой, с нависающими краями, а широкие, большие в подслизистом слое. Присоединение вторичной инфекции ведет к появлению гнойного воспаления. Возможно хроническое течение: 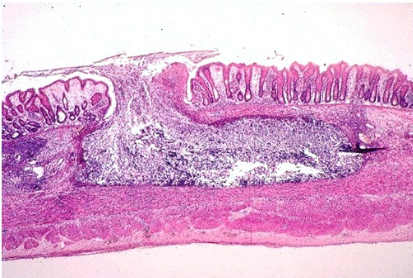 Осложнения: Прободение кишечника, перитонит. Кровотечение. Абсцесс печени. Пневмония, плеврит. В кишечнике развивается стеноз при рубцевании язв и кишечная непроходимость. |
