холецестит. Хрон холецисцит (2). Хронический холецистит Хронический холецистит
 Скачать 416.89 Kb. Скачать 416.89 Kb.
|
|
Хронический холецистит 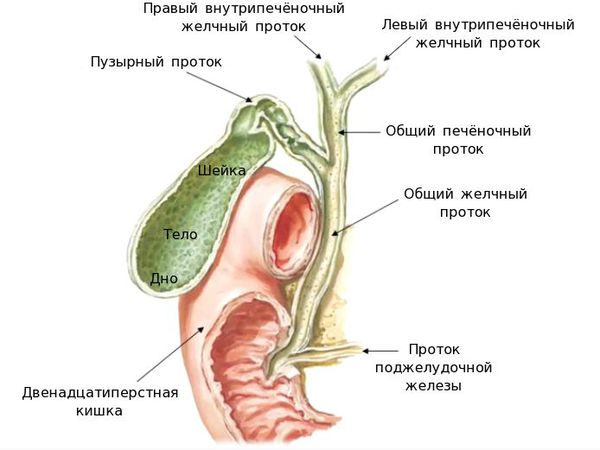 Хронический холецистит - это воспаление желчного пузыря, сопровождающееся нарушением его моторной функции и в некоторых случаях – образованием конкрементов Зачастую сочетается с нарушением выведения желчи. Холециститу часто сопутствуют панкреатит, гастродуоденит, энтероколит. Хронический застой желчи способствуют образованию камней в желчном пузыре и развитию калькулезного холецистита. Патология встречается примерно у 0,6% населения, преимущественно у лиц женского пола в возрасте 40-60 лет. Хроническим холециститом чаще страдает население экономически развитых стран, что объясняется особенностями питания и образа жизни. Главными причинами хронического холецистита являются: инфицирование желчи или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими); врожденное нарушение строения желчного пузыря, снижение его тонуса (гиподинамия), опущение тех или иных органов брюшной полости, беременность (факторы, способствующие механически обусловленному застою желчи); нарушение диеты (переедание, ожирение, регулярное употребление жирной, жареной, острой пищи, алкоголизм); дискинезии желчевыводящих путей по гипотипу; Малоподвижный образ жизни; Стресс. Классификация Основным признаком для классификации хронического холецистита, , является наличие или отсутствие камней (конкрементов) в желчном пузыре. В этом отношении различают калькулезную и некалькулезную форму заболевания. Протекать хронический холецистит может в фазе обострения, для которой характерна яркая клиническая картина. Также наблюдается угасание обострения, стойкая или нестойкая ремиссия. Симптомы хронического холецистита Главенствующим синдромом является болевой синдром. Пациент чаще всего чувствует боль в области правого подреберья. Боль тупая, постоянная, усиливается при обострении. Иррадиирует в правую лопатку, правое плечо, правую половину шеи. Возникает после приема жирной, жареной пищи. Часто положительны симптомы Мюсси, Ортнера, Мерфи. 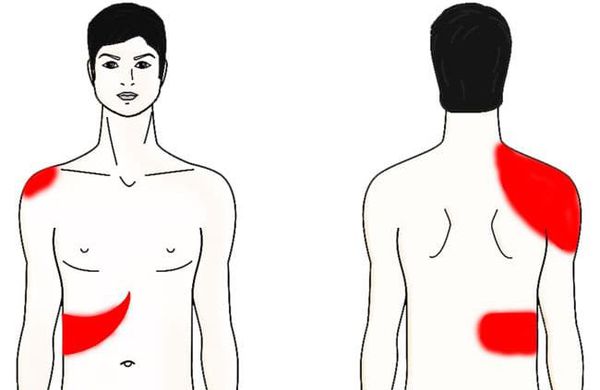 Диспептический и интоксикационный синдром. Ощущение горечи во рту, отрыжка воздухом, вздутие живота, тошнота, усиленное отделение газов, металлический привкус во рту, снижение апапетита. Запоры, сменяющиеся поносами. Слабость, головная боль, боль в суставах. Температура чаще субфебрильная, при обострении может повышаться до значительных цифр. Может наблюдаться слабая желтушная окраска склер и слизистой оболочки неба. Кроме того, больные легковозбудимы, раздражительны, страдают бессонницей, трудоспособность их снижена. При хроническом холецистите почти постоянно сохраняются проблемы с пищеварением, снижен аппетит, присутствует ощущение распирания или тяжести в животе 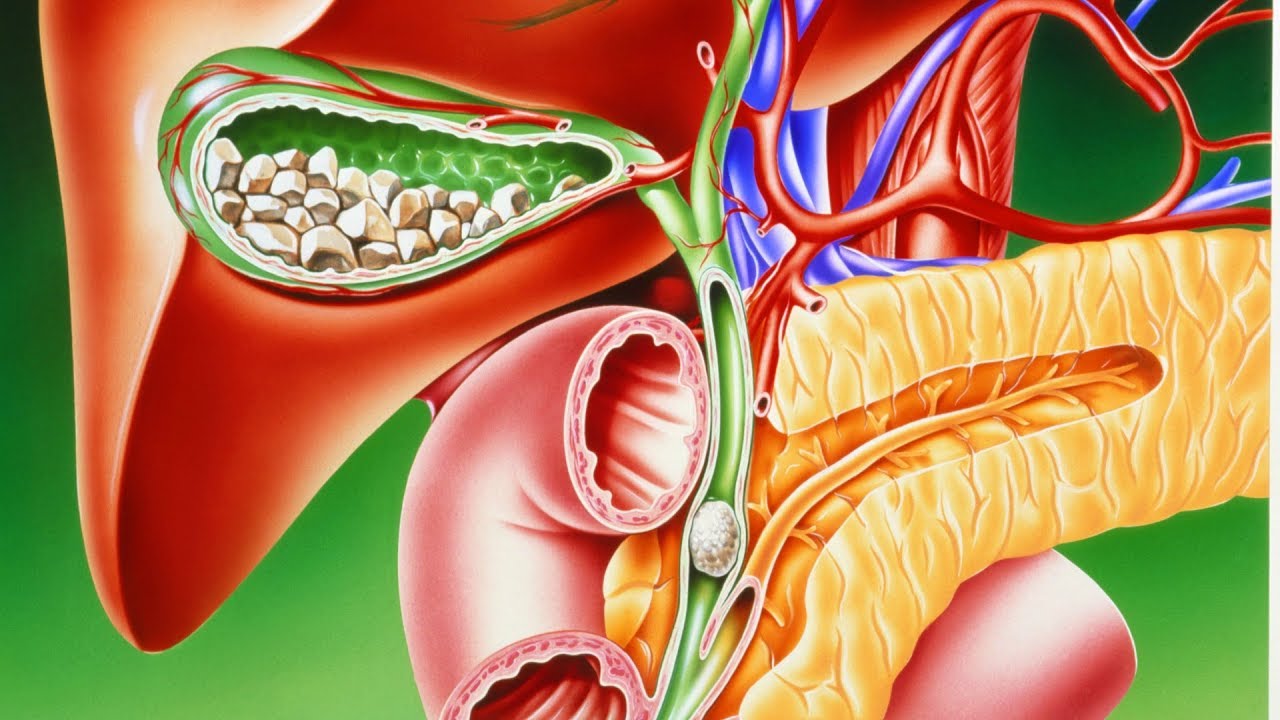 При обострении калькулёзного хронического холецистита, воникает желтушный синдром: При обострении калькулёзного хронического холецистита, воникает желтушный синдром:желтушность кожных покровов; иктеричность склер; потемнение мочи; обесцвечивание кала. Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре —механическая желтуха При ремиссии болезнь может вообще не проявляться, но иногда могут возникать нарушения стула, тупые боли в правом боку, метеоризм. При обострении самочувствие ухудшается, и тогда человека беспокоят: Сильные, приступообразные боли в правом боку. Обычно они продолжаются от нескольких часов до нескольких дней, иногда отдают в плечо или в ключицу. Ухудшение общего самочувствия: может повышаться температура тела, появляться слабость и потливость, озноб. Тошнота и рвота (рвотные массы содержат желчь), отрыжка с горьким привкусом; Ж  елтуха: слизистые, склеры и кожа приобретают желтый оттенок. елтуха: слизистые, склеры и кожа приобретают желтый оттенок.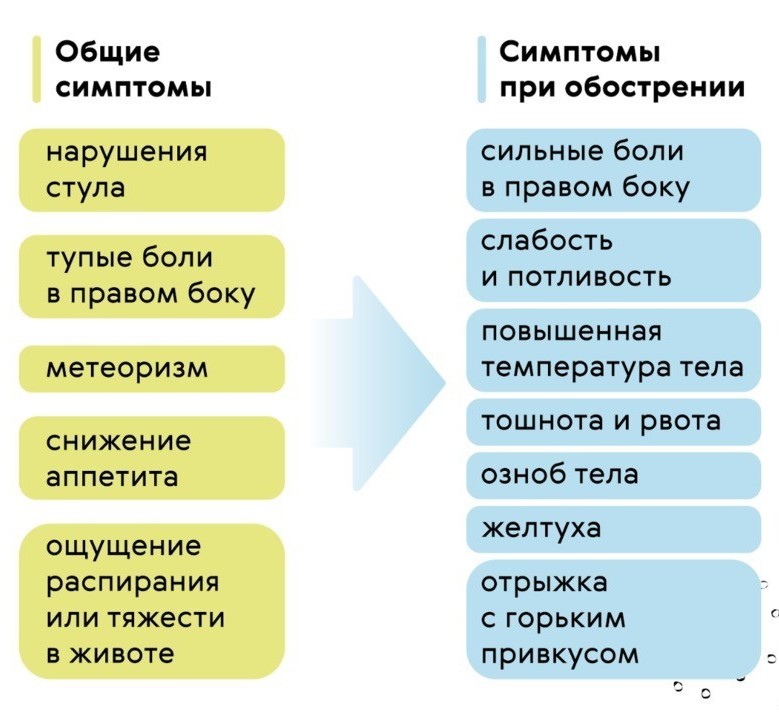 Лабораторные методы обследованияКлинический анализ крови. Выявляет признаки воспаления; Анализ крови на холестерин, глюкозу для контроля сопутствующих заболеваний; Анализ крови или кала на антитела к паразитам для диагностики лямблиоза или глистной инвазии; Биохимический анализ крови для контроля уровней трансаминаз АСТ, АЛТ, ГГТП (гамма-глютамилтранспептидаза), билирубина, щелочной фосфатазы (могут повышаться при хроническом холецистите); Общий анализ мочи; Копрограмма. Инструментальные методы обследованияЧтобы оценить течение хронического холецистита, его тяжесть, назначают следующие обследования: УЗИ брюшной полости. Выявляет увеличение размеров желчного пузыря, уплотнение, утолщение его стенок, признаки воспаления. Чтобы выявить дискинезию, УЗИ проводят после желчегонного завтрака (жирный йогурт или два вареных яйца); ФГДС (фиброгастродуоденоскопия). Эндоскоп вводится в верхнюю часть желудочно-кишечного тракта, что позволяет рассмотреть состояние слизистых и провести забор желчи для лабораторного исследования. До ФГДС нельзя есть в течение 8-10 часов; КТ или МРТ с контрастированием. Проводится для оценки структуры стенок желчного пузыря, позволяет обнаружить уплотнение стенок, абсцесс, Рентгеноконтрастные методы исследования желчного пузыря: пероральная холецистография, внутривенная холецистохолангиография. . Лечение Этиотропное лечение назначается, как правило, в фазы обострения процесса. Из антибиотиков рекомендуется назначать препараты широкого спектра действия, которые поступают в желчь в достаточно высокой концентрации — макролиды, последнего поколения кларитромицин 250 мг, 500 мг 2 раза в день и более известные эритромицин 250 мг 4 раза в день, пролонгированные тетрациклины доксициклин 100 мг, юнидокс солютаб 100 мг по схеме в первый день 200 мг за 2 приема, в дальнейшем по 100 мг во время еды в течение 6 дней. Все препараты назначаются в обычных терапевтических дозах курсами 7–10 дней. При лямблиозе желчных путей эффективны метронидазол 200 или 400 мг, суточная доза 1200 мг или тинидазол 500 мг суточная доза 2 г в течение 2-3 дней. Для устранения дискинезии желчных путей, спастических болей, улучшения желчеоттока назначают симптоматическую терапию одним из следующих лекарственных препаратов. Селективные миотропные спазмолитики: дюспаталин по 200 мг 2 раза в день (утром и вечером, курс лечения 14 дней). Прокинетики: домперидон (мотилиум) 10 мг 3-4 раза в день; метоклопромид (церукал, реглан) 10 мг 3 раза в день. Системные миотропные спазмолитики: но-шпа (дротаверин) 40 мг 3 раза в день; никошпан (но-шпа + витамин РР) 100 мг 3 раза в день. М- холинолитики: бускопан 10 мг 2 раза в день. Нарушения оттока желчи у больных хроническим холециститом корригируется желчегонными препаратами. Различают желчегонные средства холеретического действия, которые стимулируют образование и выделение желчи печенью, и холекинетические препараты, усиливающие мышечное сокращение желчного пузыря и поступление желчи в двенадцатиперстную кишку. Холеретические препараты: оксафенамид, циквалон, никодин — синтетические средства; хофитол, аллохол, танацехол, тыквеол, холензим, лиобил, фламин, бессмертник, холагон, одестон, гепатофальк планта, гепабене, гербион капли желчегонные, кукурузные рыльца — растительного происхождения; фестал, дигестал, котазим — ферментные препараты, содержащие желчные кислоты. Холекинетические препараты: холецистокинин, сульфат магния, сорбит, ксилит, карловарская соль, облепиховое и оливковое масло. Холекинетики не следует назначать больным калькулезным холециститом, они показаны больным некалькулезным холециститом с гипомоторной дискинезией желчного пузыря. При безуспешности консервативного лечения и частых обострениях необходимо хирургическое вмешательство. Профилактика хронического холецистита заключается в соблюдении режима питания, занятиях спортом, физкультурой, профилактике ожирения, лечении очаговой инфекции. Дискинезия желчевыводящих путей Дискинезия желчевыводящих путей (ДЖВП) – это функциональное заболевание билиарной системы, в основе которого лежит нарушение моторики желчного пузыря и желчных путей, а также процесса желчеотведения. По характеру нарушения моторно-тонической функции желчного пузыря и сфинктеров различают дискинезии, протекающие по гиперкинетическому и гипокинетическому типу. Гиперкинетическая дискинезия развивается при повышенном тонусе парасимпатической вегетативной нервной системы; Гипотоническая (атоническая) дискинезия – при преобладании тонуса симпатической нервной системы. В обоих случаях в результате несогласованности работы желчного пузыря и сфинктеров желчных протоков, нарушается поступление желчи в просвет двенадцатиперстной кишки, что приводит к расстройству процесса пищеварения. В зависимости от типа дискинезии (гиперкинетического или гипокинетического) развиваются различные клинические проявления. ДЖВП – вторичная патология, которая в 99% случаев не является самостоятельным заболеванием. Проблема может развиваться на фоне органического поражения других внутренних органов (печень, желчный пузырь, желудок, 12-перстная кишка) или функциональных нарушений иннервации гладкой мускулатуры (стресс, вегетативная дисфункция). Возможные причины дискинезии желчевыводящих путей: патология желчного пузыря – перегородки или перегибы внутри органа, слабость мышечной стенки, удвоение количества протоков, аномалии расположения органа; вирусные гепатиты; повышенная кислотность в желудке, язвенная болезнь двенадцатиперстной кишки; желчнокаменная болезнь; воспаление поджелудочной железы; перитонит; воспалительные заболевания органов малого таза. Признаки дискинезии желчевыводящих путей могут возникать даже у здоровых людей. Они носят временный характер и проходят самостоятельно. Причиной такого состояния может стать стресс, который чрезмерно активирует нервную систему. Из-за этого нарушается нормальная моторика всего ЖКТ, что ведет к нервным диареям, гастритам, дискинезиям. Провоцирующими факторами возникновения болезни являются гормональные расстройства, употребление большого количества фаст-фуда, избыточная масса тела, сидячий образ жизни. Симптомы дискинезии желчевыводящих путей зависят от тонуса мышц и движения желчи. При гиперкинетическом варианте патологии ведущим симптомом служит острая коликообразная боль в правом подреберье, иррадиирующая в правую лопатку и плечо. Болевой приступ, как правило, развивается после погрешности в диете, чрезмерной физической нагрузки или психоэмоционального стресса. Болевой синдром может сопровождаться тошнотой, иногда рвотой, запоромили поносом. Боль проходит самостоятельно либо легко купируется спазмолитиками. Вне приступов самочувствие удовлетворительное, наблюдается периодически возникающие, непродолжительные болевые ощущения спастического характера в правом подреберье, эпигастрии, околопупочной области. Нередко гипертонической дискинезии сопутствуют вазомоторные (тахикардия, гипотония, кардиалгия) и нейровегетативные (раздражительность, потливость, нарушение сна, головные боли) проявления. Пальпация живота во время болевого приступа выявляет симптом Кера - максимальную болезненность в проекции желчного пузыря. Явления интоксикации и признаки воспалительного процесса в анализах крови отсутствуют. Для гипотонической дискинезии характерна постоянная, неинтенсивная, тупая, ноющая боль в правом подреберье, чувство тяжести и растяжения в этой зоне. На фоне сильных эмоций и приема пищи развиваются диспепсические расстройства - горечь во рту, отрыжка воздухом, тошнота, снижение аппетита, метеоризм, запор или понос. При пальпации живота обнаруживается умеренная болезненность в проекции желчного пузыря, положительный симптом Ортнера. Отмечаются неврозоподобные проявления: плаксивость, раздражительность, перепады настроения, повышенная утомляемость. ДиагностикаУЗИ желчного пузыря и желчевыводящих путей направлено на определение формы, размеров, деформации, врожденных аномалий, конкрементов желчевыводящей системы. Для выяснения типа дискинезии УЗИ выполняется натощак и после приема желчегонного завтрака, позволяющего оценить сократительную функцию желчного пузыря. Рентгенологическое обследование включает холецистографию и холангиографию. С их помощью оценивается архитектоника и моторика желчевыводящих путей. МРТ печени и желчевыводящих путей. Целесообразно исследование копрограммы, кала на дисбактериоз и яйца гельминтов. Немедикаментозное лечение Соблюдение диеты (исключение жирной и острой пищи, сырого лука и чеснока, алкоголя, томатного сока), частое дробное питание. При гиперкинетическом типе дисфункции: резкое ограничение потребления продуктов, стимулирующих сокращение желчного пузыря (животные жиры, растительные масла, наваристые бульоны). При гипотонии желчного пузыря больные, как правило, хорошо переносят некрепкие мясные и рыбные бульоны, растительные масла, сливки и сметану, яйца всмятку. Для предотвращения запоров рекомендуют блюда, способствующие опорожнению кишечника (тыква, кабачки, морковь, зелень, арбузы, дыни, груши, курага, чернослив, мед). Больным показаны отказ от курения, нормализация массы тела, умеренные физические нагрузки. Медикаментозное лечение В зависимости от типа дискинезии больному в качестве базисного средства назначают При гипомоторике: прокинетики (домперидон 10 мг 3-4 раза в сутки до клинического улучшения). метоклопромид (церукал, реглан). Желчегонные средства включают холеретики и холекинетики. Холеретические препараты: оксафенамид, циквалон, никодин — синтетические средства; хофитол, аллохол, танацехол, тыквеол, холензим, лиобил, фламин, бессмертник, холагон, одестон, гепатофальк планта, гепабене, гербион капли желчегонные, кукурузные рыльца — растительного происхождения; фестал, дигестал, котазим — ферментные препараты, содержащие желчные кислоты. Холекинетические препараты: холецистокинин, сульфат магния, сорбит, ксилит, карловарская соль, облепиховое и оливковое масло. При гипермоторике: спазмолитики (папаверин, дротаверин, мебеверин). Эффективен также одестон. Подбор действенной дозы осуществляется индивидуально. Для устранения невротических расстройств применяют седативные препараты, Прогноз и профилактикаТечение патологии хроническое, однако, при соблюдении диеты, здорового образа жизни, своевременном и правильном лечении заболевание может протекать без обострений. В противном случае возможно развитие осложнений со стороны гепетобилиарной системы – калькулезного холециститаи холангита. Профилактика первичной дискинезии требует соблюдения принципов здорового питания, своевременной коррекции нарушений психоэмоциональной сферы; предупреждение вторичной дискинезии - устранения основного заболевания. Желчнокаменная болезнь Желчнокаменная болезнь – это заболевание, сопровождающееся образованием камней в желчном пузыре или в желчных протоках. Желчный пузырь представляет собой небольшой мышечный мешок, соединенный с печенью и кишечником с помощью желчных путей. Желчь образуется в печени и необходима для переваривания жиров, выделения продуктов обмена и поддержания нормальной микрофлоры кишечника. Желчь содержит в своем составе желчные кислоты, желчные пигменты, белки, холестерин, слизь, соли и другие вещества. Желчный пузырь выполняет функцию хранилища желчи и при необходимости ее быстрого заброса в кишечник. Существует ряд теорий по вопросу о причинах развития желчнокаменной болезни. 1. Инфекционная теория. Считается, что проникновение инфекции в желчный пузырь приводит к тому, что слущивается эпителий слизистой желчного пузыря. Комочки этого эпителия на фоне застоя желчи служат ядром вокруг которого оседают из желчи известь и холестерин. 2. Метаболическая теория Метаболическая теория образования желчных камней придает важное значение изменению соотношения между содержанием желчных кислот и холестерина в желчи. Значительное снижение количества желчных кислот приводит к выпадению холестерина из желчи. 3. Застой желчи в желчном пузыре. Застой наблюдается при дискинезии желчных путей, ношении тесной одежды, запорах, метеоризме, нарушении режима питания. Причины половая принадлежность — по статистическим данным у женщин ЖКБ диагностируется в три раза чаще, чем у мужчин; возраст — чем старше человек, тем выше риск возникновения данного заболевания (зачастую оно обнаруживается у людей после 60 лет); наследственность и генетические факторы; нерациональное питание — чрезмерное употребление сладкой, слишком острой, копчёной и жирной пищи; частые переедания; ожирение; беременность или предшествующие многократные роды; длительный отказ от еды; курение, алкоголь; сидячий образ жизни; сахарный диабет; инфицирование двенадцатиперстной кишки или желчевыводящих протоков различными патологическими бактериями или микроорганизмами;  Для желчнокаменной болезни характерно свое "лицо". В данном случае работает правило пяти F — наиболее патогномоничных признаков: Female (женщина); Fat (ожирение); Forty (старше 40 лет); Fair (блондинка); Fertile (рожавшая). Патанатомия Желчные камни многообразны по размеру, форме, их может быть разное количество (от одного конкремента до сотни), но все они подразделяются по своей преимущественной компоненте на холестериновые и пигментные (билирубиновые). Холестериновые камни желтого цвета,(А) состоят из нерастворенного холестерина с различными примесями (минералы, билирубин). Практически подавляющее большинство камней имеют холестериновое происхождение (80%). Пигментные камни темно-коричневого вплоть до черного цвета (Б, В) формируются при избытке билирубина в желчи, что случается при функциональных нарушениях печени, частом гемолизе, инфекционных заболеваниях желчных путей.  Желчнокаменная болезнь подразделяется на три стадии: Начальная (докаменная). Характеризуется изменениями в составе желчи, клинически не проявляется, выявить можно при биохимическом анализе состава желчи. Формирования камней. Латентное камненосительство также протекает бессимптомно, но при инструментальных методах диагностики возможно обнаружение конкрементов в желчном пузыре. Клинических проявлений. Характеризуется развитием острого или хронического калькулезного холецистита. Желчная (печеночная) колика - самое частое и характерное проявление ЖКБ. Смещение камня могут провоцировать тряская езда, наклоны туловища, обильная жирная еда, эмоциональное напряжение, В типичных случаях желчная колика развивается через 1-1,5ч после употребления жирной, жареной пищи или непривычно большого объема пищи после длительного ограничения, быстро нарастает по интенсивности, достигая «плато». Боль сильная схваткообразная. Продолжительность желчной колики может составлять от нескольких минут до нескольких часов. Боль локализуется в правом подреберье, может иррадиировать под правую лопатку, в межлопаточное пространство, на уровне нижних грудных позвонков, в правое плечо и шею справа. сильная горечь во рту; тошнота, рвота. Приступ рвоты не приносит облегчения, в рвотной массе обнаруживается большое содержание желчи ; повышение температуры. При развитии гнойной формы заболевания температура может подниматься до 38-39°C; могут наблюдаться пожелтение кожи и белков глаз, вздутие живота, запор. Дифференциальная диагностика желчной колики
Диагностика желчнокаменной болезниДиагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования. При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту. Физикальный осмотр пациента с желчнокаменной болезнью в "холодном периоде", то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна. Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Неотложная помощь Дротаверин – 40 мг в/мышечно При рвоте – метоклопрамид – 10 мг в/вено Срочная госпитализация. Прогноз. ПрофилактикаЖелчнокаменная болезнь является исключительно хирургическим заболеванием. Все попытки его консервативного лечения бессмысленны и зачастую опасны. Единственный возможный способ победить болезнь — операция. Лапароскопическая холецистэктомия — «золотой стандарт» лечения желчнокаменной болезни. Вмешательство является максимально безопасным и сопровождается низким риском осложнений. Реабилитация после операции очень быстрая и позволяет пациенту приступить к труду в ближайшие дни после выписки. Средний срок госпитализации составляет 1-2 суток. После выполнения лапароскопической холецистэктомии пациенту обычно рекомендуют соблюдать диету в течение месяца, избегать физической нагрузки, а также приём ферментных препаратов (панкреатин, креон и другие). Спустя месяц после операции пациент может вернуться к обычному рациону и образу жизни без каких-либо рисков осложнений. Отсутствие желчного пузыря ни в коей мере не влияет на качество жизни в отдалённом периоде. Операцию целесообразно выполнять в "холодном" периоде, а не во время приступа, так как операция в случае острого холецистита сопровождается более высоким процентом осложнений. Профилактика заболевания предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Образ жизни, питание Поддержание нормальной массы тела и рациональный стиль питания помогает предотвращать развитие острого холецистита. Калорийность рациона должна быть умеренной, прием пищи – дробным (5-6 раз вдень с перерывами не более 4-5 ч, за исключением ночи). Целесообразно придерживаться стиля питания, обогащенного пищевыми волокнами (свежими фруктами и овощами), злаками (зерновой хлеб, овес, коричневый рис, продукты с отрубами), полезны фасоль и чечевица, среди мясных продуктов следует отдавать предпочтение содержащим меньшее количество жира – курице, индейке (без кожи), рыбе (не слишком жирной). Кисломолочные продукты лучше выбирать с пониженным содержанием жира, а употребление молочных продуктов свести к минимуму. Следует избегать жареных блюд, копченостей, выпечки и пищи, богатой простыми углеводами (последние повышают риск камнеобразования). Регулярная физическая активность помогает предотвратить повышение |
