Интерпретация результатов общего анализа крови и мочи
 Скачать 1.11 Mb. Скачать 1.11 Mb.
|
|
Раздел: Здоровье. Современные медицинские технологии. Практическая работа на тему: «Интерпретация результатов общего анализа крови и мочи». Цель: Научиться понимать и анализировать результаты общего анализа крови и мочи. Задачи: 1) Изучить показатели общего анализа крови человека. Сравнить их с нормативными результатами отраженными в таблице 1. 2) При наличии отклонений от нормальных показателей, сравнить с показателями отклонений от нормы, которые отражены в таблице 2. 3) Сделать выводы о наличии заболеваний по результатам общего анализа крови. 4) Изучить показатели общего анализа мочи человека. Сравнить их с нормативными результатами отраженными в таблице 3. 5) При наличии отклонений от нормальных показателей, сравнить с показателями отклонений от нормы, которые отражены в таблице 4. 6) Сделать выводы о наличии заболеваний по результатам общего анализа мочи. 7) Сделать общий вывод по практической работе. Ход работы: Интерпретация результатов общего анализа крови Исследуемые анализы крови отображены в таблице1. Расшифровка биохимического анализа крови – это сравнений полученных результатов с нормальными показателями. Бланк анализа содержит полный список показателей, определяемых биохимической лабораторией и их референтные значения. Каждый из критериев, указанных в таблице, отражает состояние одного или нескольких органов человека. А сочетание некоторых из них иногда позволяет поставить точный диагноз или направить диагностический процесс в нужное русло. Порой бывает достаточно на основании отклонения от нормы одного или нескольких параметров установить окончательный диагноз. Но гораздо чаще для полноценной диагностики требуются другие результаты дополнительных методов исследования и оценка клинической картины заболевания. Расшифровка основных показателей. Общий белок Общий белок – суммарная концентрация белков, которые находятся в крови. Белки берут участие во всех биохимических реакциях организма – транспортируют разные вещества, выступают в качестве катализаторов реакций, участвуют в иммунной защите. Нормальные показатели белка в крови — 64-84 г/л. Если белок выше этого показателя, организм может подвергаться инфекции. Кроме того, причиной повышенного белка может быть артрит, ревматизм, или начало онкологического недуга. При низком содержании белка в крови, вероятность болезни печени возрастает многократно, как и проблем с кишечником, почками. Самый тяжелый диагноз при низком белке – рак. Билирубин – оранжево-желтый пигмент, обнаруживаемый в желчи и придающий ей характерный цвет. В норме эритроциты циркулируют в крови около 120 дней, а затем разрушаются. Во время их разрушения содержащийся в них гемоглобин (красный пигмент, который переносит кислород от легких к тканям) превращается в непрямой (несвязанный, неконъюгированный) билирубин. Ежедневно в норме образуется около 250-350 мг билирубина, из которых 85 % получается из разрушенных эритроцитов, а остальное количество – из костного мозга и печени. Непрямой билирубин доставляется в печень, где к нему присоединяется сахаросодержащее вещество, что делает его растворимым в воде. Именно такой билирубин называется прямым (связанным, конъюгированным). Прямой билирубин из клеток печени перемещается в желчные протоки и с желчью переносится в кишечник. Под действием нормальной микрофлоры кишечника сахаросодержащее вещество отщепляется от билирубина, а он сам превращается в коричневый пигмент, придающий характерный цвет калу, который затем выводится из организма. В норме прямой билирубин почти не содержится в крови. Его концентрация увеличивается в случаях, когда печень способна метаболизировать билирубин, но не может его своевременно вывести. Чаще всего такое бывает из-за закупорки желчных протоков (тогда будет повышаться в основном только прямой билирубин), а также из-за повреждения структуры печени при гепатитах или циррозе (тогда будут повышаться и прямой, и непрямой билирубины). При препятствии оттоку желчи билирубин не попадает в кишечник и, соответственно, не превращается в коричневый пигмент, поэтому происходит осветление кала. Избыточные количества прямого билирубина, проникая в мочу, начинают придавать ей темный цвет. связанный – это прямой, конъюгированный (от слова конъюгация – соединение); непрямой является несвязанным, то есть свободным; общий считается как сумма прямого и непрямого (связанного и свободного). Названия прямого и непрямого билирубина объясняются тем, что при определении их концентрации в крови прямой, то есть связанный пигмент сразу же вступает в реакцию. То есть происходит прямое взаимодействие, а для непрямого нужно добавление реагента. Нормами показателей свободного и связанного билирубина в крови у взрослых мужчин и женщин считают: свободный (несвязанный, непрямой) – до 15,4 мкмоль/л; связанный (конъюгированный, прямой) – 0-5,6 мкмоль/л; общий (сумма прямого и непрямого) – 5-21 мкмоль/л. Холестерин Компонент жирового обмена, участвует в построении мембран клеток, синтезе половых гормонов и витамина D. Бывает общий холестерин, холестерин липопротеинов низкой плотности (ЛПНП) и высокой плотности (ЛПВП). Степени повышения холестерина в крови: 5,2-6,5 ммоль/л – легкая степень повышения вещества, зона риска атеросклероза; 6,5-8,0 ммоль/л – умеренное повышение, которое корректируется диетой; свыше 8,0 ммоль/л – высокий уровень, требующий лекарственного вмешательства. Повышение уровня холестерина в сыворотке или плазме крови — аргумент в пользу атеросклероза, гипотиреоза (низкой активности щитовидной железы), хронического гепатита, декомпенсированного сахарного диабета, механической желтухи. Снижается этот показатель при: злокачественные опухоли печени; цирроз печени; ревматоидный артрит; гиперфункция щитовидной и паращитовидных желез; голодание; нарушение всасывания веществ; хронические обструктивные заболевания легких. Лактатдегидрогеназа (ЛДГ)– гликолитический фермент, участвующий в одном из конечных этапов превращения глюкозы (катализ взаимопревращения пирувата и лактата). Лактатдегидрогеназа (ЛДГ) существует в тканях организма в форме тетрамера: два мономера, Н и М, могут соединяться в различных соотношениях, образуя пять известных изоферментов ЛДГ. Фермент катализирует реакцию превращения пировиноградной кислоты в молочную при участии NADH, а также обратную реакцию. Данная реакция является заключительным этапом анаэробного механизма окисления глюкозы: пируват + NADН + H+ ↔ L-лактат + NAD+ При некоторых патологических состояниях наблюдается повышение активности ЛДГ, например, при остром поражении печени, при поражениях скелетных мышц и почек, при мегалобластных и гемолитических анемиях. При лимфоме высокая активность ЛДГ в плазме является предвестником плохого прогноза. Существует зависимость между активностью фермента и объемом опухоли, поэтому последовательные измерения уровня активности ЛДГ позволяют оценивать эффективность терапии. Как в сердечной мышце, так и в эритроцитах ЛДГ представлена главным образом изоферментами ЛДГ (Н4). Изофермент проявляет гораздо большую каталитическую активность в отношении α-гидроксибутирата, чем лактата (по сравнению с другими изоферментами), поэтому, при измерении активности ЛДГ, используют именно этот субстрат. Второе название изофермента ЛДГ — α-гидроксибутиратдегидрогеназа (ГБД). Когда назначается? При подозрении на: инфаркт миокарда, серповидноклеточную анемию, поражение печени, патологии поджелудочной железы. Референсные значения (норма) Нормальный уровень активности ЛДГ в сыворотке крови взрослого человека составляет 225–550 Ед/л. Значения результатов В физиологических условиях повышенная активность наблюдается у беременных, новорожденных и после интенсивных физических нагрузок. Повышение ЛДГ отмечается при инфаркте миокарда, лейкозах, тромбоцитопении, повреждениях печени вирусной, токсической и травматической природы, опухолях различной локализации, заболеваниях почек, гемолизе эритроцитов. Превышение верхнего предела нормы более, чем в 10 раз: холестаз, алкогольное поражение печени. Превышение верхнего предела нормы в 5 — 10 раз: гепатит (острый и хронический), цирроз (без холестаза), другие заболевания печени, панкреатит. Превышение верхнего предела нормы менее, чем в 10 раз: злоупотребление алкоголем, лекарства, вызывающие индукцию фермента; застойная сердечная недостаточность. Понижение активности ЛДГ клинического значения не имеет.  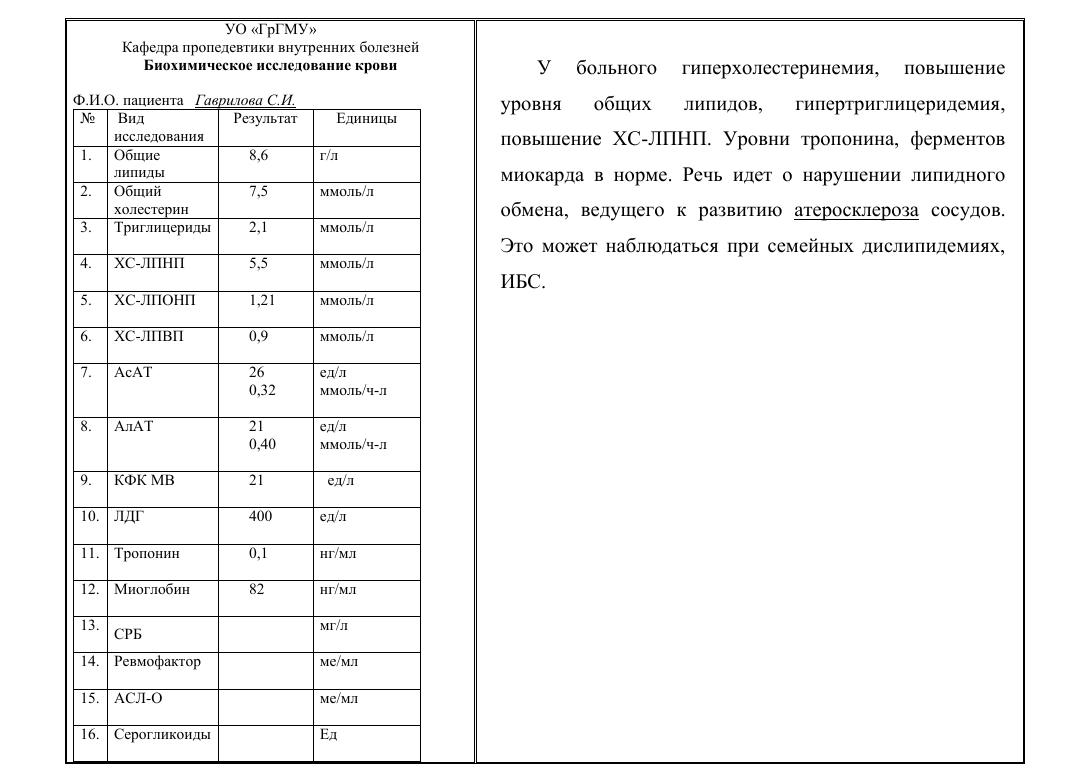 Таблица 1 Таблица 1Нормы показателей биохимического анализа крови у взрослых указаны в таблице 2:
Показатели тимоловой пробы выражаются в единицах тимолового помутнения по Shank-Hoaland (ЕД S-H) или единицах Маклагана (ед. М); Нормальные значения результатов тимоловой пробы находятся в пределах 0 – 4 ЕД S-H (некоторые лаборатории дают норму до 5 ЕД S-H); Норма показателей тимоловой пробы у женщин и мужчин не имеет различий – в здоровом организме альбумины, находясь в нормальных концентрациях, обеспечивают устойчивость глобулинов, поэтому исследуемый показатель, не зависимо от пола не будет превышать границу нормы. Основными причинами, вызывающими повышенную тимоловую пробу, признаны заболевания печени, сопровождаемые поражением ее паренхимы: Инфекционные и вирусные гепатиты; Новообразования, локализованные в печени; Поражение печеночной паренхимы алкоголем и, особенно, его суррогатами; Токсическое воздействие различных ядов, тяжелых металлов и некоторых лекарственных средств; Цирроз печени; Жировое перерождение печеночной ткани (жировой гепатоз) – накопление жира в гепатоцитах (клетках печени); Функциональные нарушения, обусловленные длительным приемом оральных контрацептивов и других гормональных препаратов. Липиды — сложные органические вещества. В человеческом организме они выполняют очень важные функции: ⦁ являются элементом клеточных мембран; ⦁ служат мощным молекулярным источником энергии; ⦁ участвуют в синтезе многих гормонов, витаминов, биологически активных веществ; ⦁ осуществляют транспорт жирорастворимых витаминов и лекарственных веществ. Низкие значения показателя могут быть следствием патологий печени, тяжелых острых воспалительных процессов, синдрома мальабсорбции, недостатка в рационе продуктов животного происхождения. Липопротеины Так как холестерин нерастворим в воде, он не способен «путешествовать» по организму самостоятельно. Его транспорт между органами и тканями осуществляют липопротеины. Липопротеины — это комплекс жирных кислот и других липидов с белками альбумином или глобулинами сыворотки крови. В крови можно обнаружить 4 вида этих сложных белково-липидных соединений, однако наиболее значимые показатели липидного профиля — липопротеины высокой плотности (ЛПВП) и липопротеины низкой плотности (ЛПНП), которые в массовой литературе получили названия «хороший» и «плохой» холестерин. ⦁ ЛПВП — липопротеины высокой плотности («хороший» холестерин). Основная функция ЛПВП — транспорт холестерина из клеток периферических органов, кровеносных, лимфатических сосудов в печень, где он трансформируется в холевые кислоты и выводится из организма. ЛПВП удаляют из организма избыток холестерина, тем самым препятствуя образованию атеросклеротических бляшек в сосудах. В связи с этим достаточный уровень показателя рассматривается как фактор, снижающий вероятность атеросклероза, сердечных патологий. Референсные значения показателя — 0,91-1,56 ммоль/л. При оценке вероятности развития сердечно-сосудистых заболеваний значение > 1,0 ммоль/л у мужчин и > 1,2 ммоль/л у женщин указывает на низкий риск. ⦁ ЛПНП — липопротеины низкой плотности («плохой» холестерин). Сложные белки, которые являются основными переносчиками холестерина в ткани. Именно ЛПНП доставляют эндогенный и экзогенный холестерин к клеткам органов и тканей, а повышенный уровень этих веществ вызывает образование атеросклеротических бляшек в сосудах. В связи с этим высокая концентрация в крови ЛПНП является более надежным маркером развития атеросклероза, инфаркта миокарда, инсульта, чем повышенный уровень общего холестерина в крови. Референсные значения показателя — 0-4,12 ммоль/л. Креатинкиназа МВ – это внутриклеточный фермент, который является специфичным и чувствительным индикатором повреждения миокарда. Синонимы русские. Креатинфосфокиназа MB, КФК-МВ, КК-МВ, КК-2. Три существующих типа КФК называют изоферментами. Они различаются по структуре и основной локализации. К ним относятся: · КФK-ММ – сконцентрирована в скелетных мышцах и сердце. · Креатинкиназа-MB – для неё основным депо является сердечная мышца. Уровень фермента значительно повышается при её повреждении. ·КФК-BB – этот изофермент находится преимущественно в головном мозге. Определение общего количества КФК может помочь выявить признаки массивного повреждения мышечных клеток в вашем организме. Дальнейшее определение концентраций изоферментов креатинкиназы позволяет уточнить область поражения (сердце или скелетные мышцы). После повреждения сердечной мышцы, например, при остром инфаркте миокарда, КФК высвобождается из разрушенных клеток. Креатинкиназа повышена становится через 4 - 8 часов после инфаркта. Концентрация фермента в крови приближается к максимуму через 12 - 24 часа, а затем возвращается к нормальному уровню спустя 3-4 дня. Норма и расшифровка Верхний предел для нормального уровня фермента: ·У мужчин: до 171 Ед/л; ·Для женщин показатели считаются нормальными, если они составляют меньше 145 Ед/л; Анализ на тропонин чаще всего необходим, чтобы подтвердить или, напротив, исключить инфаркт миокарда у пациентов с острой болью в сердце либо иными симптомами. Он обычно назначается вместе с другими маркерами повреждения сердечной мышцы, такими как креатинкиназа МВ и миоглобин. Тем не менее тропонин является "золотым стандартом" в определении инфаркта, так как он более специфичен, чем остальные показатели (которые могут повышаться еще и при повреждении скелетной мускулатуры), и остается повышенным длительное время. К тому же данный тест применяют, чтобы оценить степень повреждения сердечной мышцы, а также отличить боль в грудной клетке, вызванную несердечными причинами. Если человек испытывал боль или дискомфорт в грудной клетке, а также другие симптомы, связанные с обострением ишемической болезни сердца, и при этом он не обращался к врачу в течение нескольких дней, а тропонин I все еще повышен – значит, произошло повреждение сердечной мышцы. Референсные значения: < 0,29 нг/мл. Обычно уровень тропонина в крови настолько низкий, что не может быть измерен. Поэтому даже небольшое повышение может свидетельствовать о повреждении сердца. Значительно повышенный уровень тропонина I с очень высокой вероятностью свидетельствует об инфаркте миокарда или другом повреждении сердца. Если у человека, страдающего стенокардией или предъявляющего жалобы на боль в сердце, уровень тропонина I не повышен, то это исключает вероятность повреждения у него сердца. Причины повышения уровня тропонина в крови Основная причина повышения концентрации тропонина – гибель клеток сердечной мышцы, что чаще всего бывает при инфаркте миокарда. После инфаркта уровень тропонина остается повышенным еще в течение 10-14 дней. Гораздо реже тропонин может повышаться вследствие следующих причин. Миокардит – инфекционное воспаление сердечной мышцы Перикардит – воспаление оболочек сердца. Тромбоэмболия легочной артерии – закупорка легочной артерии сгустком крови, приводящая к ограничению кровотока в зоне легкого. Травма сердца, в том числе хирургическая. Миоглобин – белок, который связывает кислород и поставляет его скелетным мышцам. Его концентрация в крови возрастает при повреждении скелетных мышц или миокарда. Анализ на миоглобин назначается при подозрении на острый инфаркт миокарда. Кровь берут сразу при поступлении пациента в стационар и потом еще несколько раз через каждые 2-3 часа. Такой тест обычно назначается вместе с другими маркерами повреждения сердечной мышцы, такими как креатинкиназа МВ и тропонин, что позволяет более уверенно судить о наличии или, напротив, отсутствии острого повреждения сердечной мышцы. Кроме того, это исследование может понадобиться после массивных повреждений скелетной мускулатуры, чтобы оценить риск повреждения почек и острой почечной недостаточности. Что означают результаты? Референсные значения: 0 - 70 мкг/л. Обычно содержание миоглобина в крови настолько несущественно, что даже не может быть измерено. Повышение уровня миоглобина в крови говорит о недавнем повреждении скелетных или сердечной мышц. Назначение тропонина или креатинкиназы МВ позволяет уточнить причину повышения миоглобина. Если в течение 12 часов боли в грудной клетке повышения миоглобина не произошло, вероятность инфаркта миокарда крайне маловероятна. Так как миоглобин, помимо сердца, содержится еще в скелетной мускулатуре, он может повышаться и в других ситуациях: синдром длительного сдавливания (краш-синдром) возникает в результате раздавливания или размозжения мышечной ткани, а также длительного прекращения кровотока по конечности; любые травмы; после хирургических операций; судороги любого происхождения; любые заболевания, приводящие к повреждению мышц: дерматомиозит, полимиозит, мышечная дистрофия и др. ` Альбумин Этот белок вырабатывается печенью и считается основным в плазме крови. Вообще, специалисты выделяют альбумины в качестве отдельной белковой группы, называемой белковыми фракциями. Повышение концентрации альбуминов в крови (гиперальбуминемия) может быть связано со следующими патологиями: дегидратация, или обезвоживание (потеря жидкости организмом при рвоте, поносе, обильном потении); обширные ожоги. Пониженный показатель альбумина наблюдается у курящих пациентов и у женщин в период беременности, а также грудного вскармливания. У остальных людей понижение альбумина может свидетельствовать о различных патологиях печени (например, цирроз, гепатит, либо онкология), о кишечных воспалениях инфекционной природы (сепсис). Кроме того, при сердечной недостаточности или онкологических образованиях, ожогах или лихорадке, различных травмах или передозировке лекарственными средствами альбумин в крови будет ниже нормы. Референсные значения 35 - 52 г/л Аланинаминотрансфераза (АЛТ, АлАт) Этот показатель наряду с АСТ используется в медицинской практике для лабораторной диагностики повреждений печени. Аланинаминотрансфераза синтезируется внутриклеточно, и в норме лишь небольшая часть этого фермента попадает в кровь. При повреждении печени (при гепатитах, циррозе печени) в результате цитолиза (разрушения клеток) этот фермент попадает в кровь, что выявляется лабораторными методами. Уровень этой трансаминазы может повышаться также при инфаркте миокарда и других состояниях. Повышение АЛТ, превышающее повышение АСТ, характерно для повреждения печени; если же показатель АСТ повышается больше, чем повышается АЛТ, то это, как правило, свидетельствует о проблемах клеток миокарда (сердечной мышцы). Аспартатаминотрансфераза (АСТ, АсАТ) Клеточный фермент, участвующий в обмене аминокислот. АСТ содержится в тканях сердца, печени, почек, нервной ткани, скелетной мускулатуры и других органов. Анализ крови АСТ может показать повышение АСТ в крови, если в организме присутствует такое заболевание, как: инфаркт миокарда; вирусный, токсический, алкогольный гепатит; стенокардия; острый панкреатит; рак печени; острый ревмокардит; тяжелая физическая нагрузка; сердечная недостаточность. АСТ повышен при травмах скелетных мышц, ожогах, тепловом ударе и вследствие кардиохирургических вмешательств. Проведя сравнительный анализ результатов общего анализа крови с референсными значениями показателя сделать вывод о наличии отклонений и возможных заболеваний по результатам общего анализа крови. Интерпретация результатов общего анализа мочи Общий анализ мочи – комплексное лабораторное исследование, которое выявляет ряд физических и химических характеристик субстанции, на его основе можно поставить ряд диагнозов. Расшифровка общего анализа мочи предполагает описание мочи по следующим показателям: прозрачность; цвет; удельный вес и показатель кислотности. Затем оценивается наличие в моче специфических веществ, таких как: белок; глюкоза; желчные пигменты; кетоновые тела; гемоглобин; неорганические вещества; клетки крови (лейкоциты, эритроциты и др.), а также клеток, встречающихся в мочеполовых путях (эпителий и его производные – цилиндры). Назначается данная процедура в случае: вспомогательного изучения работы мочевыделительной системы (анализ мочи может назначаться и при патологиях, связанных с другими органами); наблюдения за развитием болезней и проверки качества их лечения; диагностики патологий мочевыделительной системы; профилактического осмотра. С помощью анализа можно диагностировать разнообразные почечные заболевания, проблемы с предстательной железой, болезни мочевого пузыря, опухоли, пиелонефриты, а также целый ряд патологических состояний на ранних стадиях, когда клинические проявления как таковые – отсутствуют. Норма и расшифровка результатов: В таблице приведены показатели общего анализа мочи в норме у взрослых, при наличии любых отклонений необходимо провести расшифровку. Цвет — различные оттенки желтого цвета; Прозрачность — прозрачная; Запах — нерезкий, неспецифический; Реакция или рН — кислая, рН меньше 7; Удельный вес (относительная плотность) — в пределах 1,012 г/л – 1,022 г/л Уробилиноген — 5—10 мг/л; Белок — отсутствует; Глюкоза — отсутствует; Кетоновые тела — отсутствует; Билирубин — отсутствует; Цилиндры (микроскопия) — отсутствуют; Гемоглобин — отсутствует; Соли (микроскопия) — отсутствуют; Бактерии — отсутствуют; Грибки — отсутствуют; Паразиты — отсутствуют; Эритроциты (микроскопия) — 0—3 в поле зрения для женщин; 0—1 в поле зрения для мужчин; Лейкоциты (микроскопия) — 0—6 в поле зрения для женщин; 0—3 в поле зрения для мужчин; Эпителиальные клетки (микроскопия) — 0—10 в поле зрения. Анализ урины в настоящее время производится достаточно быстро, несмотря на большое количество показателей и критериев. Свойства и состав мочи способны меняться в широких пределах в зависимости от состояния почек и организма в целом, поэтому она и представляет огромную диагностическую ценность. Прочитать более подробно про расшифровку результатов общего анализа мочи у взрослых можно чуть ниже. Цвет мочи Цвет мочи зависит от количества принимаемой жидкости и от концентрационной способности почек. Длительное выделение бледной, бесцветной или водянистой мочи характерно для несахарного и сахарного диабета; хронической почечной недостаточности. Интенсивно окрашенная моча выделяется при больших внепочечных потерях жидкости (при лихорадке, диарее). Розово-красный или красно-коричневый цвет, обусловленный примесью «свежей» крови бывает при: мочекаменной болезни; опухолях; инфаркте почки; туберкулезе. Выделение мочи вида «мясных помоев» характерно для больных острым гломерулонефритом. Темно-красный цвет мочи появляется при массивном гемолизе эритроцитов. При желтухах моча приобретает бурый или зеленовато-бурый цвет («цвет пива»). Черный цвет мочи характерен для алкаптонурии, меланосаркомы, меланомы. Молочно-белый цвет мочи появляется при липидурии. Прозрачность Также очень важный критерий в диагностике. В норме она должна быть прозрачной. Это свойство сохраняется в течение 1-ых нескольких часов после сбора анализа. Причины помутнения мочи: включения эритроцитов при мочекаменной болезни, гломерулонефрите и цистите. большое количество лейкоцитов при воспалительных заболеваниях. наличие бактерий. высокое содержание белка в моче. повышенное содержание эпителиальных клеток. соли в моче в больших объемах. Допускается незначительная мутность за счет клеток эпителия и небольшого количества слизи. Обычно моча имеет специфический нерезкий запах. Большинство людей его хорошо знает. При некоторых заболеваниях он также может изменяться. При инфекционных заболеваниях мочевого пузыря может появиться сильный запах аммиака, а то и гнили. При сахарном диабете моча имеет запах подгнивших яблок. Реакция мочи (кислотность, рН) Обычная реакция мочи — слабокислая, допускается колебания рН мочи в промежутке 4,8-7,5. рН повышается при некоторых инфекциях мочевыделительной системы, хронической почечной недостаточности, длительной рвоте, гиперфункции паращитовидных желез, гиперкалиемии. Снижение рН бывает при туберкулезе, сахарном диабете, обезвоживании, гипокалиемии, лихорадке. Удельная плотность Данный показатель в норме имеет достаточно широкий диапазон: от 1,012 до 1,025. Удельный вес определяется количеством растворенных в моче веществ: солей, мочевой кислоты, мочевины, креатинина. Увеличение относительной плотности более 1026 называется гиперстенурия. Это состояние наблюдается при: нарастании отеков; нефротическом синдроме; сахарном диабете; токсикозе беременных; введении рентгенконтрастных веществ. Снижение УВ или гипостенурия (менее 1018) выявляется при: острое поражение канальцев почки; несахарный диабет; хроническая почечная недостаточность; злокачественное повышение артериального давления; прием некоторых мочегонных средств; обильное питье; Величина удельной плотности отражает способность почек человека к концентрации и разведению. Белок У здорового человека концентрация белка не должна превышать 0,033г/литр. Если этот показатель превышен, значит можно говорить о нефротическом синдроме, наличии воспаления и многих других патологиях. Среди заболеваний, которые являются причиной повышения концентрации белка в моче, являются: простудные заболевания, болезни мочевыводящих путей, болезни почек. Воспалительные заболевания мочеполовой системы: цистит, вульвовагинит, аденома простаты. Во всех перечисленных случаях, концентрация белка повышается до 1 г/литр. Также причиной повышения концентрации белка является переохлаждение, интенсивная физическая нагрузка. Если обнаруживается белок в моче беременной женщины, вероятно у нее нефропатия. Глюкоза (сахар) В нормальном состоянии глюкоза не должна обнаруживаться, однако ее содержание в концентрации не более 0.8 ммоль на литр допустимо и не говорит об отклонениях. Расшифровка анализа мочи на латинском с большим количеством глюкозы может свидетельствовать о: панкреатите; синдроме Кушинга; беременности; злоупотреблении сладкой пищей. Однако, наиболее распространенная причина превышения нормы сахара в моче – сахарный диабет. Для подтверждения этого диагноза в дополнение к анализу мочи обычно назначают общий анализ крови. Кетоновые тела Это ацетон, ацетоуксусная кислота и оксимасляная. Причиной наличия кетоновых тел в моче являются нарушение обменных процессов в организме. Данное состояние может наблюдаться при патологиях различных систем. Причины кетоновых тел в моче: сахарный диабет; алкогольная интоксикация; острый панкреатит; после травм затронувших центральную нервную систему; ацетемическая рвота у детей; длительное голодание; преобладание в рационе белковой и жирной пищи; повышение уровня гормонов щитовидной железы (тиреотоксикоз); болезнь Иценко Кушинга. Эпителий Эпителиальные клетки всегда встречаются в анализе. Попадают они туда, слущиваясь со слизистой оболочки мочевыводящих путей. В зависимости от происхождения выделяют переходный vtc (мочевой пузырь), плоский (нижние отделы мочевыводящих путей) и почечный (почки) эпителий. Увеличение эпителиальных клеток в мочевом осадке говорит о воспалительных заболеваниях и отравлениях солями тяжелых металлов. Цилиндры Цилиндр — белок, свернувшийся в просвете почечных канальцев и включающий в свой состав любое содержимое просвета канальцев. В моче здорового человека за сутки могут быть обнаружены единичные цилиндры в поле зрения. В норме в общем анализе мочи цилиндров нет. Появление цилиндров (цилиндрурия) является симптомом поражения почек. Вид цилиндров (гиалиновые, зернистые, пигментные, эпителиальные и др.) особого диагностического значения не имеет. Цилиндры (цилиндрурия) появляются в общем анализе мочи при: самых разнообразных заболеваниях почек; инфекционном гепатите; скарлатине; системной красной волчанке; остеомиелите. Гемоглобин Гемоглобин в нормальной моче отсутствует. Положительный результат теста отражает присутствие свободного гемоглобина или миоглобина в моче. Это результат внутрисосудистого, внутрипочечного, мочевого гемолиза эритроцитов с выходом гемоглобина, или повреждения и некроза мышц, сопровождающегося повышением уровня миоглобина в плазме. Наличие миоглобина в моче: повреждения мышц; тяжёлая физическая нагрузка, включая спортивные тренировки; инфаркт миокарда; прогрессирующие миопатии; рабдомиолиз. Наличие гемоглобина в моче: тяжёлая гемолитическая анемия; тяжёлые отравления, например, сульфаниламидами, фенолом, анилином. ядовитыми грибами; сепсис; ожоги. Отличить гемоглобинурию от миоглобинурии достаточно сложно, иногда миоглобинурию принимают за гемоглобинурию. Билирубин В норме билирубин должен выводится в составе желчи в просвет кишечника. Однако, в ряде случаев происходит резкое повышение уровня билирубина крови, в этом случае, функцию выведения этого органического вещества из организма частично берут на себя почки. Причины наличия билирубина в моче: гепатит; цирроз печени; печеночная недостаточность; желчекаменная болезнь; болезнь Виллебранда; массивное разрушение эритроцитов крови (малярия, токсический гемолиз, гемолитическая болезнь, серповидноклеточная анемия). Эритроциты Эритроциты в анализе мочи здоровых людей должны отсутствовать. Максимально допустимы единичные эритроциты, выявляемые в нескольких полях зрения. Появление в моче эритроцитов может носить как патологический, так и физиологический характер. Физиологическими причинами являются приём некоторых лекарственных препаратов, долгое стояние на месте, длительная пешая ходьба и чрезмерные физические нагрузки. При исключении физиологических причин патологические факторы являются тревожным сигналом заболевания внутренних органов. Лейкоциты В моче здорового человека они содержатся в небольшом количестве. Увеличение числа лейкоцитов в моче (лейкоцитурия) свидетельствует о воспалительных процессах в почках (пиелонефрит) или мочевыводящих путях (цистит, уретрит). Возможна так называемая стерильная лейкоцитурия. Это наличие лейкоцитов в моче при отсутствии бактериурии и дизурии (при обострении хронического гломерулонефрита, загрязнения при сборе мочи, состояние после лечение антибиотиками, опухоли мочевого пузыря, туберкулез почек, интерстициальный анальгетический нефрит). Причины лейкоцитурии: острый и хронический гломерулонефрит, пиелонефрит; цистит, уретрит, простатит, камни в мочеточнике; тубулоинтерстициальный нефрит; системная красная волчанка. Бактерии Моча, находящаяся в мочевом пузыре и почках, в норме стерильна. В процессе мочеиспускания она обсеменяется микробами (до 10000 в одном мл), проникающими из уретры. При инфекциях мочевых путей количество бактерий в моче резко возрастает. Грибы в моче Зачастую грибы Candida попадают в мочевой пузырь из влагалища. При их обнаружении назначается противогрибковое лечение. Слизь Слизи в норме не должно быть в моче. Ее наличие говорит об остром или хроническом воспалительном процессе мочеполовой системы. Соли в моче Появление в моче солей (фосфатурия, оксалатурия) – признак авитаминозов, нарушений обмена веществ, анемии, преобладания в пищевом рационе определенного перечня продуктов (например, мяса). В конце хотелось бы добавить, что общий анализ мочи – важный диагностический показатель. Человек может самостоятельно обратить внимание на изменение мочи и обратиться к врачу. Даже здоровым людям рекомендуется сдавать данный анализ хотя бы раз в год. Следует также помнить, что единичный результат – это не показатель патологии. Очень важно сдавать анализы в динамике, чтобы сделать окончательный вывод о наличие болезни. 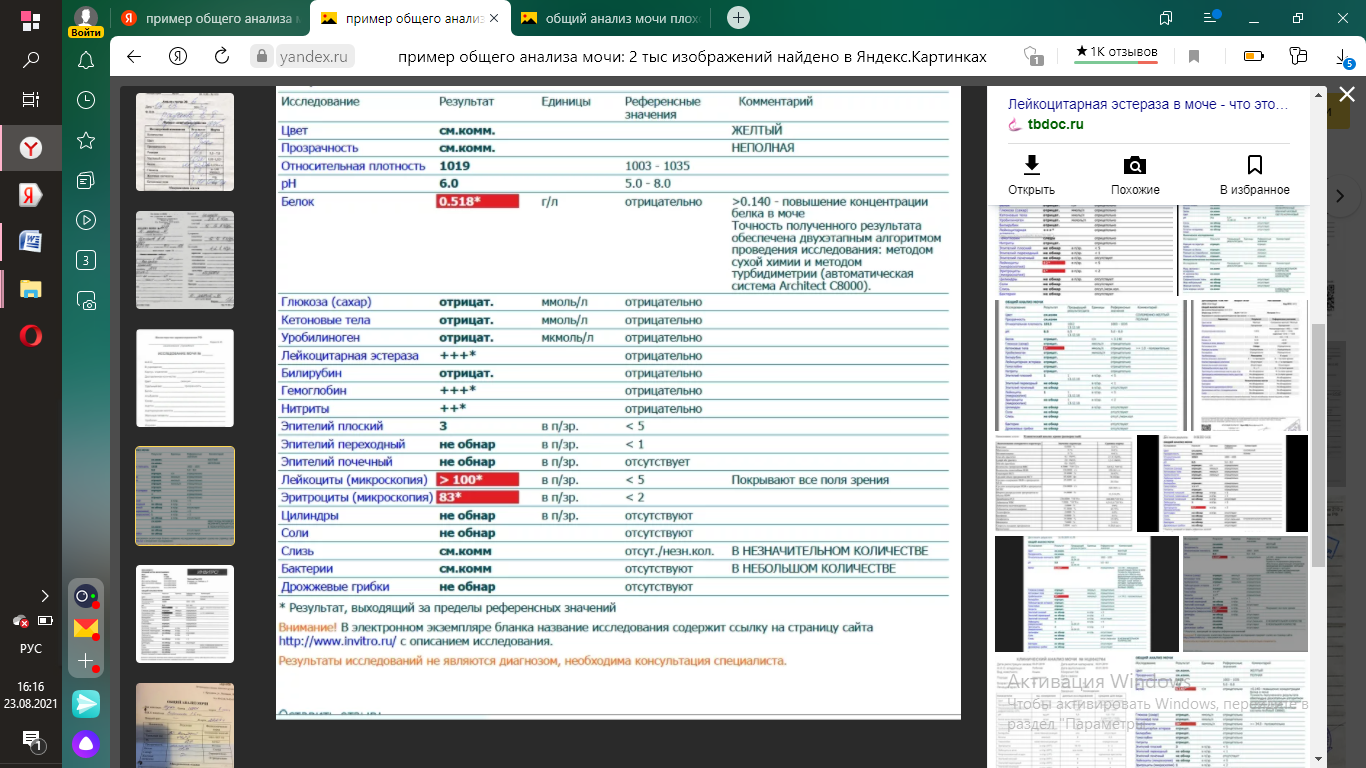 Проведя сравнительный анализ результатов общего анализа мочи с референсными значениями показателя сделать вывод о наличии отклонений и возможных заболеваний по результатам общего анализа мочи. |
