реферат боль и обезболивание. боль и обезболивание реферат. Реферат по теме Боль и обезболивание в клинике терапевтической стоматологии
 Скачать 88.78 Kb. Скачать 88.78 Kb.
|
|
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РФ Первый Санкт-Петербургский Государственный Медицинский Университет имени академика И.П.Павлова Кафедра Терапевтической стоматологии и пародонтологии Реферат по теме: «Боль и обезболивание в клинике терапевтической стоматологии» Выполнил: студент 379 группы стоматологического факультета Мамаев Имам Бахтиярович Преподаватель: доцент, к.м.н. Ермаева Светлана Сергеевна Санкт-Петербург 2022 Содержание: Введение………………………………………………………………..3 Боль.Патогенез боли……………………………………………………5 Местные анестетики…………………………………………………..12 Методики и техники анестезия……………………………………….17 Список литературы…………………………………………………….18 Введение. Проблема боли и обезболивания привлекает внимание врачей всех специальностей, поскольку вслед за первым долгом — спасением жизни человека —важнейшей задачей было и остается избавление его от боли. Боль многообразна, ее оттенки описаны 102 медициннскими терминами. Столь же многообразны и методы борьбы с болью, что скорее является недостатком, так как указывает на то, что нет универсального средства борьбы с болью, равно как нет и единой теории боли. В клинике боль расценивается как неприятное чувство, причиняемое больному страдания различной интенсивности- от терпимого до невыносимого. Известно также, что большинство стоматологических вмешательств сопровождается болевыми ощущениями большей или меньшей интенсивности. Те, кто испытал подобную боль, долго помнят о ней и осознанно либо подсознательно ожидают повторения ее при каждом очередном посещении стоматологического кабинета. Для некоторых страх перед предстоящим лечением столь велик, что они стараются под любым предлогом избегать посещения стоматологического кабинета. Таким образом, возрастает число лиц, уклоняющихся под тем или иным предлогом от посещения стоматолога. Что же касается последствий отказа от своевременного лечения кариеса зубов, то они хорошо известны. Это и возникновение осложненных форм кариеса с формированием хронических очагов одонтогенной инфекции, которые способствуют развитию или отягощают течение целого ряда так называемых очагово обусловленных заболеваний и патологических состояний (ревматизм, нефрит, иридоциклит и др.), и, возникновение острых гнойно-воспалительных процессов — периоститов, остеомиелитов, флегмон и абсцессов, представляющих порой опасность для жизни. Поэтому обезболивание является не частным вопросом какого-либо раздела стоматологии, а одной из наиболее актуальных проблем современной стоматологии. Обеспечение полной безболезненности при выполнении всех стоматологических вмешательств обязательно для каждого стоматолога в его повседневной работе. Несовершенство методов лечения, дефицит анестетиков, отсутствие мотивации, а зачастую некомпетентность врачей-стоматологов способствуют ухудшению качества оказываемой квалифицированной стоматологической помощи населению. Боль.Патогенез боли. Всемирная организация здравоохранения определяет боль как «неприятное ощущение , возникающее вследствие неизбежного повреждения ткани». Международная ассоциация по изучению боли( IASP) дает следующее определение: «Боль- неприятное сенсорное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения». С физиологической точки зрения боль является системой предупреждения. Болевые стимулы вначале генерируются в относительное аморфных чувствительных нервных окончаниях нервных волокон( А,С). Эти свободные нервные окончания (ноцицепторы) восприимчивы к большому числу механических, тепловых и химических стимулов , поэтому называются полимодальными. Для ноцицепторов не характерна адаптация, боль будет сохраняться до тех пор, пока действует стимул. Стимул распознается рецепторами, находящимися на окончаниях чувствительного нерва , где он преобразуется в электрический сигнал( трансдукция) При повреждении ткани высвобождаются такие вещества, как гистамин , серотонин , брадикинин , простогландин Е2 и интерлейкины , которые способны стимулировать ноцицепторы. Эти вещества их активируют и снижают порог их чувствительности. Ноцицепторы также имеются и в зубах и полости рта и обычно чувствительны к определенным нейромедиаторам. Эти физиологические датчики обычно отвечают за один специфический стимул( тепло, холод, прикосновение) таким образом, являются унимодальными. В случае чрезмерной стимуляции эти датчики спосбоны вызвать болевую чувствительность В организме ноцицептивные стимулы, полученные ноцицепторами, затем распространяются по Аб и С волокнам. Первые - тонко миелинизированные волокна с быстрой передачей импульса, тогда как вторые немиелинизированные волокна с медленной передачей. Волокна С проводят импульсы, полученные от воздействия температуры, боли или зуда. Аа волокна проводят двигательные импульсы от изменения положения и движения тела; АВ волокна передают импульсы, образованные прикосновением, а также сигналы от кожных механорецепторов; Аб волокна проводят болевые импульсы, температурные сигналы и сигналы для поддержания мышечного тонуса. Клеточные тела этих первичных нейронов локализуются в ганглиях дорзальных корешков. Их аксоны проходят по тракту Лиссора (Lissauer) к дорзальным рогам спинного мозга, где соединяются со вторым чувствительным нейроном в пластинке Рекседа (Rexed). Второй чувствительный нейрон. переходит через срединную линию на противоположную сторону и поднимается вверх, образуя спиноталамический тракт. Спиноталамический тракт образует синапсы с ядрами таламуса, откуда ноцицептивный путь продолжается к соматосенсорной коре. Нисходящие пути, идущие из соматосенсорной коры, оказывают модулирующее воздействие на ноцицептивную систему. Эти волокна высвобождают нейромедиаторы серотонин и норадреналин. Восприятие боли. Существует большое различие в восприятии боли между мужчинами и женщинами. У женщин ниже порог боли и ниже устойчивость к ноцицептивному стимулу, чем у мужчин.Кроме того, существуют большие социокультурные различия в ощущении боли: при воздействии одного и того же стимула один пациент может не испытывать боли, в то время как другой будет страдать от нее. Важную роль в восприятии боли играют эмоциональное состояние пациента и факторы окружающей среды. Страх и волнение оказывают большое влияние на индивидуальное ощущение боли. Страх мобилизует организм к активным действиям, направленным на избегание или уменьшение нависшей опасности. В результате страх вызывает гипоалгезию. Волнение вызывает противоположный эффект. Запах в значительной степени влияет на настроение; влияние запаха значительно сильнее, чем музыки, которую часто используют в стоматологической практике с целью повлиять на ощущение боли. Кроме того, действие ароматов наступает быстрее, чем звуковых и визуальных стимулов. В последнее время было показано, что ароматы, изменяя настроение, действительно оказывают быстрое и положительное влияние на ощущение боли. Ноцицепция в челюстно-лицевой области. Такие же процессы преобразования, передачи, модуляции и восприятия происходят в области головы и шеи. Зубная боль возникает вследствие стимуляции полимодальных ноцицепторов в пульпе зуба, которые реагируют на механическое и температурное воздействие. Интенсивность боли определяется частотой сенсорной стимуляции и числом возбужденных нервных волокон. Температурная стимуляция вызывает немедленный болевой ответ через Аб волокна. При механической стимуляции зуба в пульпе перемещается жидкость, которая изменяет форму мембраны нерва, и боль нарастает медленно (через С волокна). После аппликации холода стимул угасает, так как сужение сосудов вызывает недостаток кислорода в нерве. Электрическая стимуляция вызывает перемещение ионов, в результате чего стимулируются нервные окончания. Аналогичный процесс происходит при осмотической стимуляции, например, сахаром или солью. Химические воспалительные медиаторы стимулируют ноцицепторы в С волокнах пульпы. В периодонте и пульпе зуба обнаружены субстанция Р, белок, связанный с геном кальцитонина, и нейрокинин А. При болезненности зубов концентрация этих воспалительных медиаторов увеличивается. Они высвобождаются из окончаний нервных волокон во время стимуляции и активации ноцицепторов. Стимул, таким образом, распространяется, в основном, по Аб и С волокнам, главным образом, тройничного нерва. В гассеровом узле эти волокна соединяются с вторичными нейронами, которые идут к ядрам тройничного нерва в стволе мозга. Оттуда они направляются к таламусу и коре мозга. Вторичные С волокна заканчиваются в наиболее каудальной части вентробазального таламуса, дальше идут к интраламинарному ядру таламуса (формируя активирующую часть ретикулярной формации) и достигают коры головного мозга и гипоталамуса. Вторичные Аб волокна оканчиваются в каудальном ядре, где они активизируют болевые пути к наиболее каудальной части вентробазального таламуса. Оттуда третичные нейроны идут к остальным отделам таламуса и соматосенсорным участкам коры. Местные анестетики. Применение местного обезболивания в стоматологии обусловлено относительной безопасностью, простотой выполнения и быстрым наступлением анальгезии. Создание эффективных методов местной анестезии было подготовлено введением в медицинскую практику шприца (A. Wood, G. Pravaz, 1845), полой иглы (F. Rynd, 1845) и в первую очередь открытием в 1879 году местноанестезирующего действия кокаина, который был подробно изучен русским физиологом Василием Константиновичем Анрепом. В 1879 г. он впервые в мире установил местное анестезирующее действие кокаина при смазывании слизистых оболочек и впрыскивании под кожу, стал применять его больным с целью анестезии (при уретрите, плеврите и пр.), заложив тем самым основы местного обезболивания. В 80-х годах XIX в. кокаин для местной анестезии получил довольно широкое распространение почти во всех областях медицины. 15 сентября 1884 г., на Конгрессе Офтальмологов в Хейдельберге врач Карл Келлер сделал доклад об использовании кокаина для анестезии при офтальмологических операциях. В том же 1884 г. Холстед (W. S. Halsted) использовал кокаин для блокады нервных стволов при удалении зуба и при операциях на плечевом сплетении. В 1900 г. Эйнгорн и Оппенгеймер синтезировали препарат, который позже был назван Новокаином, а в 1905 г. этот препарат стал широко использоваться в медицине, в том числе и в стоматологии. В течение 36 лет Новокаин был единственным анестетиком в мире для местного обезболивания. В 1942 г. был предложен для клинического использования Лидокаин, а в 1948 — Ксилокаин, в 1976 г. предложен Артикаин. Механизм действия В механизме действия анестезирующих средств главную роль играет их влияние на процесс генерации возбуждения и проведение нервного импульса. Имеет значение также их способность проникать через различные биологические среды к нервным волокнам и в мембрану нервного волокна и адсорбироваться на их поверхности, их «поведение» в возбудимой мембране и взаимодействие со специфическими (в химическом отношении) структурами рецептора. Местом действия анестезирующих средств является возбудимая мембрана аксона. Анестезирующие средства проникают в мембрану, изменяя при этом ориентацию ее белковых и липидных молекул. В действии анестезирующих средств принимают участие обе формы его молекул — катион и неионизированное основание. Анестезирующее средство фиксируется в мембране благодаря взаимодействию катиона с полярными группами фосфолипидов и фосфопротеидов и в результате гидрофобных взаимодействий неионизированного основания. При этом анестезирующее средство вступает в конкурентное взаимодействие с ионами кальция, имеющими важное значение в механизме транспорта ионов. Проникновение молекул анестезирующих средств в возбудимую мембрану и включение их в структуры ее белков и липидов вызывает нарушение обмена ионов натрия и калия; реакции между катионом анестезирующего средства и анионными структурами рецептора вызывают инактивацию системы перемещения ионов натрия. Происходящие в мембране реакции перемещения подразумевают временное образование комплексов анестезирующих средств с различными биохимическими системами мембраны. Вмешательство анестезирующих средств в метаболизм мембраны вызывает дефицит энергии, в результате чего блокируется транспорт ионов, ответственный за генерацию и передачу нервного импульса по чувствительным нервным волокнам, падает электрическая активность мембраны без деполяризации. В настоящее время местные анестетики по химической структуре делят на две группы: сложные эфиры и сложные амиды кислот I. Сложные эфиры: 1. Новокаин 2. Анестезин 3. Дикаин II. Сложные (замещенные) амиды кислот: 1. Лидокаин 2. Тримекаин 3. Мепивакаин 4. Прилокаин 5. Бупивакаин 6. Этидокаин 7. Артикаин (Ультракаин, Септанест, Убистезин и др.). НОВОКАИН (больше 100 лет) -выпускается в форме белого кристалического порошка Был изобретен чтобы уменьшить боль при ампутациях. Является эталоном для остальных анестетиков. Токсичность: 1 Активность: 1 Максимальная концентрация в сухом виде 1 грамм Максимальная концентрация раствора: 100 мл 1% раствора, 2% 50 мл Средняя терапевтическая концентрация для 2% 25-30мл (лечение, удаление зубов) Время действия: Инфильтративная анестезия: 15 минут, Проводниковая 30 минут Используется для инфильтрационной (0,25-0,5% раствор) и проводниковой (1-2% раствор) анестезии. Лидокаин Лидокаина гидрохлорид (ксикаин, ксилокаин) - белый кристаллический порошок, хорошо растворимый в воде и спирте. Для анестезии применяют хлористоводородную соль лидокаина. Токсичность лидокаина- 2 Активность лидокаина- 2 Для инфильтрационной анестезии 2% Для проводниковой 2%. Для аппликационной анестезии применяют 10% аэрозоль лидокаина, 5 % лидокаиновую мазь. Время действия: Инфильтративная анестезия- 30мин Проводниковая- 45-60мин Максимальные дозы анестетика: 0,15% раствор - 1000 мл; 0,5% - 500 мл; 1-2 % - не более 50 мл. Бупивакаин Бупивакаин - местный анестетик длительного действия амидного типа. Обратимо блокирует проведение импульсов по нервному волокну, нарушая транспорт ионов натрия через натриевые каналы. В стоматологии используют когда на другие все препараты аллергия Токсичность- 7 Активность- 6 Время действия от 4-6ч до 12 ч Используется для непрерывной эпудральной анастезии Концентрация используемого раствора зависит 0,5 %- МАРКАИН от вида анестезии: инфильтрационная - 0.25-0.5%, проводниковая - 0.25-0.5%, ретробульбарная - 0.75%, Мепивакаин Мепивакаин (скандонест) - местный анестетик амидного типа. Мепивакаин имеет достаточно быстрое начало и среднюю продолжительность действия и продается под различными торговыми названиями, включая карбокаин и полокаин. Активность- 2 Токсичность -1.5-2. Концентрации Применяют 2%(аналог лидокаина) и 3% р-ры анестетика (чаще – 3% т.к обладает местным вазоконстрикторным действием, не попадает в другие сосуды и находится в месте дольше срока) Средняя продолжительность анестезии пульпы зуба при использовании 3%-ного мепивакаина составляет 20—25 минут, а длительность обезболивания мягких тканей зависит от объема вводимого анестетика и техники анестезии (инфильтрационная, проводниковая) и составляет 45—60 мин. Анестезии: инфильтрационная, проводниковая Артикаин Артикаин - лекарственное средство, местный анестетик. Применяется в стоматологии с 1978 года. Ультракаин — анестетик, действующие вещества которого — артикаина гидрохлорид и адреналина гидротартрат. 1. Токсичность: 1,5. Невысокая токсичность артикаина обусловлена тремя факторами: низкой жирорастворимостью, высоким процентом связывания с белками крови и низким периодом полувыведения. 2. Активность: 5, Высокая местноанестезирующая активность артикаина позволяет уменьшить содержание эпинефрина в растворе до 1:200 000. Повышение концентрации вазоконстриктора до 1:100 000 улучшает гемостаз, удлиняет действие препарата, мало влияя на его местноанестезирующую активность. 3. Время действия: Анестезирующее действие развивается в течение 1-11 мин и продолжается в течение 60-225 мин. 4. Применение для каких анестезий: Артикаин является местноанестезирующим средством, применяемым для инфильтрационной и проводниковой анестезии в стоматологической практике. 5. Концентрации (допустимые): При выполнении одной лечебной процедуры взрослым можно вводить до 7 мг артикаина на 1 кг массы тела. Отмечено, что пациенты хорошо переносили дозы до 500 мг (соответствует 12,5 мл препарата). пациентов следует применять минимальные дозы, необходимые для достижения достаточной глубины анестезии Сравнительная характеристика анестетиков 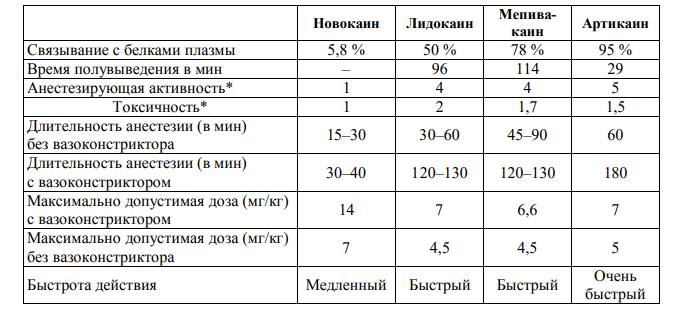 Средства, добавляемые в местным анестетикам Вазоконстрикторы Вазоконстрикторы чрезвычайно важны для клинического применения местных анестетиков. Без них клиническое использование местных анестетиков в стоматологии было бы затруднительно из-за ограниченной продолжительности их действия, так как большинство анестетиков вызывает расширение сосудов. Исключение составляют мепивакаин и прилокаин. Вазоконстрикторы снижают кровоток в месте инъекции, что уменьшает распространение и рассасывание местного анестетика и, таким образом, увеличивают продолжительность и интенсивность действия. Кроме того, сужение сосудов замедляет всасывание и уменьшает системную токсичность. Поэтому к местным анестетикам, используемым в стоматологии, добавляют вазоконстрикторы адреналин (также известный как эпинефрин) и фелипрессин. Адреналин - эндогенное вещество, выделяемое в кровь мозговым веществом надпочечников, с периодом полувыведения всего несколько минут. Нервные и тревожные люди могут иметь повышенный уровень адреналина в крови вследствие страха перед зубными процедурами. Сосудосуживающее действие адреналина обусловлено стимуляцией а,-адренергических рецепторов гладких мышц сосудистой стенки. Максимальная доза адреналина для взрослых - 200 мкг. Фелипрессин (октапрессин) – синтетический вазоконстриктор, производное вазопрессина (антидиуретического гормона). Сосудосуживающее действие фелипрессина, главным образом, обусловлено сужением венозной части системы кровообращения. Продолжительность его действия больше, чем у адреналина. Максимальная доза фелипрессина для взрослых - 5,4 мкг. Применение вазоконстрикторов может вызвать неблагоприятный эффект, как местный, так и системный. Уменьшение кровотока снижает рН ткани, что сдвигает уравнение реакции в сторону ионизированной формы анестетика. Это ухудшает проникновение местного анестетика в нерв и ослабляет анестезирующее действие. Кроме того, снижение кровотока может ухудшать заживление раны. Третьим местным недостатком является эффект «рикошета», который может возникнуть сразу по окончании действия вазоконстриктора вследствие накопления продуктов деградации. Усиление кровотока повышает риск вторичного кровотечения. После внутрисосудистого введения местного анестетика с адреналином увеличиваются артериальное давление и частота сердечных сокращений (что может представлять опасность). Консерванты Метил- и пропилпарабен являются антибактериальными агентами (используют концентрацию 1 мг/мл). Так как по химическому строению они близки к ПАБК, они часто вызывают аллергические реакции. Поэтому эти консерванты в настоящее время редко добавляют в растворы местных анестетиков. Другим консервантом является бисульфит (концентрация 0,3-2,0 мг/мл). Этот антиоксидант необходим для предотвращения окисления вазоконстриктора, обычно адреналина. Однако бисульфит не только снижает рН раствора, но у некоторых пациентов может способствовать развитию аллергии. Методика и техники анестезий Общие правила при проведении анестези и 1. До введения лекарственного вещества соберите тщательный анамнез пациента. 2. Для проведения анестезии в челюстно-лицевой области необходимо использовать иглы без заусенец, остро заточенные. 3. Необходимо проверить перед анестезией качество соединения иглы со шприцем. 4. Необходимо убедиться в проходимости иглы. 5. После вкола иглы в месте ее введения надо создать депо анестетика. 6. Продвижению иглы вглубь мягких тканей надо предворять введение раствора анестетика. 7. При продвижении иглы вдоль кости к ней должен быть обращен срез. 8. При подозрении на повреждение сосуда или для профилактики введения раствора анестетика в сосудистое русло необходимо проводить аспирационную пробу. 9. В своей работе используйте стерильный инструментарий и растворы. 10. До введения препарата убедитесь в его подлинности и качестве. 11. Для достижения адекватной анестезии используйте минимальное количество анестетика. 12. Не допускайте передозировки анестезирующих веществ. 13. Не применяйте разные анестетики для анестезии у одного больного Апликационная анестезия Обезболивание поверхностных слоев слизистой оболочки полости рта достигается обработкой ее растворами анестезина, дикаина, 10 % лидокаина. Для усиления местного действия, уменьшения быстроты всасывания и предотвращения общих токсических явлений к растворам обезболивающих веществ добавляют вазоконстрикторы Инфильтрационная анестезия на верхней челюсти С вестибулярной стороны: Просим пациента приоткрыть рот Шприц располагаем под углом 45 градусов (если это моляры и премоляры) или шприц по оси зуба (если это резцы и клыки) Вкол делаем в переходную складку с вестибулярной стороны в области причинного зуба Продвигаем иглу вдоль кости к проекции верхушки корня причинного зуба Выпускаем анестетик и выключаем периферические нервные волокна На небной поверхности: Просим пациента максимально широко открыть рот Шприц располагаем под углом 60 градусов (моляры, премоляры) и 80-90 градусов (резцы и клыки) Вкол делаем на границе перехода альвеолярного отростка на твердое небо Продвигаем иглу до кости выпуская анестетик 0,5 мл Выключаем периферические волокна причинного зуба Инфильтрационная анестезия на нижней челюсти С вестибулярной стороны: Просим пациента открыть рот Шприц располагаем вдоль оси зуба Вкол осуществляем в переходную складку с вестибулярной стороны в области причинного зуба Продвигаем иглу вдоль кости в проекцию верхушки корня зуба Выпускаем анестетик С язычной стороны: Просим пациента открыть рот Шприц располагаем вдоль оси зуба Вкол делаем на шранице перехода альвеолярного отростка НЧ в дно полости рта в области причинного зуба Выпускаем анестетик 1-1,5 мл Мандибуллярная анестезия Просим пациента широко открыть рот Цилиндр шприца располагается на премоляре противоположной стороны удаляемого зуба. Крылочелюстную складку мысленно делим на 3 части: Верхняя 1/3, средняя 1/3 и нижняя 1/3. Вкол осуществляется на границе между средней и нижней 1/3, так как там находится проекция Foramen mandibulare Вкол делаем до кости с гидропрепарированием Переводим цилиндр шприца на резцы одноименной стороны и отрываемся от кости на 0,5 см Выпускаем анестеик для выключения n. lingualis Продвигаем иглу вдоль внутренней поверхности ветви и вглубь на 2-2,5 см и оказываемся в области Foramen mandibulare Выпускаем анестетик для выключения n. alveolaris inferior Вынимаем шприц, осуществляя вкол в переходную складку с вестибулярной стороны в области причинного зуба Шприц расположен под углом 45 градусов Продвигаем иглу вдоль кости к проекции верхушки корня причинного зуба Выпускаем анестетик для выключения n. Buccalis Торусальная анестезия Просим пациента широко открыть рот Цилиндр шприца располагаем на молярах противоположной стороны удаляемого зуба Крылочелюстную складку мысленно делим на 3 части Вкол на границе между верхней и средней 1/3 , вкалываем до кости с гидропрепарированием Выпускаем анестетик для выключения n. alveolaris inferior и n. Buccalis Тянем на себя шприц на 0,5 см Выпускаем анестетик для выключения n. Lingualis Интралигаментарная анестезия До проведения анестезии проводят антисептическую обработку зубов и зубодесневого кармана (бороздки). Вкол иглы производят в десневой бороздке при размещении иглы в контакте с зубом. Игла должна образовывать с корнем зуба угол в 30 градусов и продвигается вдоль длинника зуба до ощущения преграды, скос иглы при этом обращен к корню зуба. При достижении преграды делают поворот иглы на 180 градусов, чтобы скос был направлен в сторону альвеолы, что способствует лучшему проникновению анестетика. Введение препарата должно быть медленными составлять 20–50 секунд, во-первых для профилактики чрезмерного давления вещества на ткани во время инъекции, а вовторых при быстром введении часть анестетика может изливаться из тканей вдоль иглы, поэтому глубина анестезии может быть неадекватной. Рекомендуется проводить 2 инъекции в мезиальном и дистальном отделах зуба с вестибулярной стороны вводя не более 0,2 мл Ультракаина на анестезию. При проведении анестезии в области многокорневых зубов необходимо провести 1–2 инъекции с язычной или небной стороны. Резцовая анестезия (n. nasopalatinus) Просим пациента максимально широко открыть рот и запрокинуть голову назад Точка вкола- пересечение двух линий: 1. Средней линии твердого неба 2. Линия, проходящая через клыки верхней челюсти (резцовый сосочек) В точке пересечения осуществляется вкол под углом 90 градусов и продвигаем иглу кверху и назад по ходу резцового канала Продвигаем на 0, 5 см и выпускаем 0,5 мл раствора анестетика Небная анестезия Просим пациента широко открыть рот и запрокинуть голову назад Шприц располагаем под углом 60 градусов Точка вкола на пересечении двух линий: Линия «А» Линия, проходящая через клык Продвигаем шприц до кости и вводим 0,5 мл раствора анестетика и выключаем n. Palatinus major Ментальная анестезия Ментальное отверстие находится справа от 2 премоляра на нижней челюсти Внеротовая методика: Указательным пальцем прижимаем мягкие ткани к кости Вкол осуществляется на 0,5 см выше и кзади от проекции отверстия Продвигаем иглу вниз, внутрь, кпереди до кости Вводим 0, 5 мл анестетика Находим отверстие в канал Продвигаем иглу в канал на 3-5 см, выпускаем анестетик Внутриротовая методика: Полусомкнутая или сомкнутая челюсть Отводим мягкие ткани щеки в сторону Вкалываем иглу, отступая несколько мм кнаружи от переходной складки на уровне середины коронки 1 моляра Иглу продвигаем на 0,7-1 см книзу, кпереди и кнутри до ментального отверстия Вводим 0, 5 мл анестетика Находим отверстие в канал Продвигаем иглу в канал на 3-5 см, выпускаем анестетик Список литературы 1.Местная анестезия в стоматологии Ж.А. Баарт, Ж.С. Бранд 2. Местное обезболивание в стоматологии и челюстно-лицевой хирургии - Григорьянц А. П. 3. Гайтон Артур К., Холл Д. Дж. Е. - Медицинская физиология – 2018 4. Максимовский Ю.М., Максимовская Л.Н., Орехова Л.Ю. Терапевтическая стоматология 5.Терапевтическая стоматология. Болезни зубов. Е.А.Волкова, О.О.Янушевич. |
