Синдром острой коронарной недостаточности
 Скачать 0.61 Mb. Скачать 0.61 Mb.
|
|
МИНИСТЕРСТВО ОБРАЗОВАНИЯ И НАУКИ РОССИЙСКОЙ ФЕДЕРАЦИИ ПЕНЗЕНСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра «Терапия» Реферат На тему «Синдром острой коронарной недостаточности» Выполнил: студент группы 18ЛС2, 2 курса Кулемин Кирилл Николаевич Руководитель: зам. зав. кафедры, кандидат медицинских наук Матросова И.Б. Пенза 2020 Содержание 1. Понятие о коронарной недостаточности …..……………………………………………………………………………...…..3 2. Понятие “Острый коронарный синдром”…………………………………5 3. Этиология острой коронарной недостаточности…………………………………………………………………..7 4. Проявление острого коронарный синдром………………………………..8 5. Диагностика острой коронарной сердечной недостаточности….……....9 6. Помощь человеку при проявлении (острой) коронарной недостаточности до приезда врача……………………………………………...11 7. Лечение…………………………………………………………………….12 Список используемой литературы……………………………………………...16 Понятие о коронарной недостаточности Коронарная недостаточность— понятие, означающее снижение или полное прекращение коронарного кровотока с неадекватным снабжением миокарда кислородом и питательными веществами. Потребность миокарда в кислороде зависит от: гемодинамической нагрузки на сердечно-сосудистую систему, массы сердца, интенсивности метаболизма в кардиомиоцитах. Доставка кислорода с кровью к миокарду определяется состоянием коронарного кровотока, который может снижаться как при органических, так и функциональных нарушениях проходимости коронарных артерий. Коронарная недостаточность может быть обусловлена спазмом, атеросклеротическим или тромботическим стенозом, расслоением коронарной артерии, фиброзом при пролиферативном воспалении, компрессией сосуда спайкой, опухолью, инородным телом. В редких случаях коронарная недостаточность связана с наличием врождённого шунта между коронарными и лёгочными артериями со сбросом крови в малый круг кровообращения [1]. Различают 2 формы коронарной недостаточности: 1. Абсолютную (коронарогенную), обусловленную действием коронарогенных факторов. Она возникает в случае первичного нарушения коронарного кровотока. К коронарогенным факторам относятся: понижение перфузионного давления и увеличение сопротивления коронарных сосудов в случае спазма их или поражения атеросклеротическим процессом. При этом развивается ишемия миокарда. 2. Относительную, возникающую в случае действия некоронарогенных факторов, значительно повышающих энергетические потребности миокарда. К таким факторам относятся: - увеличение числа сердечных сокращений (ЧСС), что наблюдается при повышении содержания в крови и миокарде катехоламинов; - повышение напряжения внутри стенок желудочков сердца (Т). Его величина (по закону Лапласа) определяется отношением произведения давления в полости желудочка (Р) на радиус полости (R) к толщине стенки соответствующего желудочка (L).Напряжение внутри стенок желудочка возрастает при повышении давления в полости желудочка, при дилатации полости, а также при понижении растяжимости стенок желудочка; - повышение сократимости миокарда. При относительной коронарной недостаточности интенсивность коронарного кровотока может возрастать, но все же оказывается недостаточной для возросшей потребности миокарда в кислороде. Коронарная недостаточность является патогенетической основой ишемической болезни сердца, однако наблюдается и при других заболеваниях с поражением коронарных артерий (коронариты при васкулите и миокардите, стеноз устьев коронарных артерий при аортите и аортальных пороках сердца и др.). В клинике различают острую и хроническую коронарную недостаточность [6]. Понятие “Острый коронарный синдром” Острый коронарный синдром – довольно распространенная проблема. В большинстве случаев симптомы ишемической болезни сердца развиваются у людей в возрасте старше 50 лет, но все чаще появляются пациенты, перенесшие инфаркт миокарда в молодом возрасте. Болезни системы кровообращения встречаются все чаще и, к сожалению, молодеют. Пациентам, перенесшим инфаркт и инсульт, уделяется особое внимание. Они состоят на диспансерном учете у терапевтов, кардиологов, неврологов и регулярно проходят необходимые обследования. Так как сердечно-сосудистые заболевания довольно распространены, то всем полезно знать причины развития острого коронарного синдрома, его признаки, и, конечно, как оказать первую доврачебную помощь человеку с симптомами инфаркта, а также важно знать, как постараться избежать этого состояния. Острая коронарная недостаточность развивается внезапно или в течение нескольких минут и может продолжаться до 1,5 — 2 часов. В ее происхождении важную роль играют нарушения функционального состояния коронарных артерий (спазм, дистония), тромбоз коронарной артерии, а также быстро возникающая относительная коронарная недостаточность при резко возросшей потребности миокарда в кислороде. Спазм коронарных артерий может быть связан с нарушением механизмов нейрогуморальной регуляции сердца, повышенной активацией симпатико-адреналовой системы, сопровождающейся выбросом катехоламинов. Рефлекторный ангиоспазм нередко наблюдается при желчнокаменной болезни, грыже пищеводного отверстия диафрагмы, язвенной болезни желу-дка и двенадцатиперстной кишки. Тромбоз коронарной артерии чаще всего вызывается внезапным вскрытием атеросклеротической бляшки с образованием тромба на ее лопнувшей поверхности. Степень тяжести острой коронарной недостаточности зависит от ее причины (ангиоспазм или тромбоз венечных сосудов), уровня нарушения коронарного кровообращения (магистрального или коллатерального), уменьшения ди-аметра просвета коронарных артерий и прямо коррелирует с обширностью и глубиной ишемии миокарда. В соответствии с этим острая коронарная недостаточность может быть легкой, средней степени тяжести и тяжелой. Легкая и среднетяжелая острая коронарная недостаточность обычно возникает в результате динамического (обратимого) нарушения коронарного кровообращения. Она продолжается в течение 5 — 10 мин, после чего нарушенные обменные процессы в миокарде полностью восстанавливаются. При тяжелой острой коронарной недостаточности, продолжающейся в течение 1,5 — 2 часов, в ишемизированном миокарде образуются зоны дистрофии и очаги некроза, то есть возникает тяжелейшая форма ишемической болезни сердца — инфаркт миокарда. С развитием инфаркта клинические симптомы тяжелой острой коронарной недостаточности, как пра-вило, уменьшаются или полностью исчезают, так как сокращаются метаболические потребности в области некротизированного миокарда [2]. Этиология острой коронарной недостаточности: 1) приводящие к быстрому нарастанию симптоматики: острый коронарный синдром (инфаркт миокарда или нестабильная стенокардия, приводящие к ишемии и дисфункции значительной зоны миокарда, механические осложнения острого коронарного синдрома, инфаркт миокарда правого желудочка), гипертонический криз, нарушение ритма сердца и проводимости, тромбоэмболия легочной артерии, тампонада сердца, расслоение аорты, перипартальная кардиомиопатия, стресс-индуцированная кардиомиопатия (takotsubo), осложнения хирургических вмешательств, напряженный пневмоторакс; 2) приводящие к более медленному нарастанию симптоматики: инфекции (в т. ч. миокардит (кроме гигантоклеточного) и инфекционный эндокардит), метаболические и гормональные нарушения (напр., дисфункция щитовидной железы, феохромоцитома, кетоацидоз при сахарном диабете), гипергидратация, синдром высокого сердечного выброса (тяжелая инфекция, особенно сепсис, тиреотоксический криз, анемия, артериовенозные фистулы, болезнь Педжета) [7]. ОСН, как правило, развивается вследствие уже имеющегося повреждения сердца. Возможно выделение вариантов ОСН в зависимости от причины, лежащей в её основе, или провоцирующих факторов, например, ОСН при острой тромбоэмболии лёгочной артерии. Самая частая причина, особенно в пожилом возрасте — ишемическая болезнь сердца. У лиц более молодого возраста преобладают: дилатационная кардиомиопатия, нарушение сердечного ритма, врожденные и приобретенные пороки сердца, миокардит. Проявление острого коронарный синдром Основные проявления острого коронарного синдрома схожи, как при инфаркте миокарда, так и при нестабильной стенокардии. Первый и важнейший признак острой коронарной недостаточности – это сильная и постоянная боль за грудиной. Характер боли – сжимающий, жгучий или сдавливающий. Приступ боли может длиться от получаса до нескольких часов. Известны случаи, когда пациенты терпели боль, продолжавшуюся более суток. Боль может возникнуть либо сразу после физической нагрузки, либо на фоне полного покоя ночью или ранним утром. Человек испытывает нехватку воздуха, его кожа бледнеет, на лбу выступает холодный пот, сознание больного спутано, его охватывает панический страх смерти. Симптоматика усугубляется после выполнения физической работы, переедания, подъема по лестнице, эмоциональных переживаний (паника, испуг). Также она может обостряться в стадии покоя. К проявлениям еще можно отнести: Тошнота или рвота Диспепсия Одышка Внезапное, тяжелое потоотделение Легкость, головокружение или обморок Необычная или необъяснимая усталость Чувство беспокойства или беспокойства В то время как боль в груди или дискомфорт являются наиболее распространенными симптомами, связанными с острым коронарным синдромом, признаки могут значительно варьироваться в зависимости от вашего возраста, пола и иных сопутствующих факторов. Чаще всего острый коронарный синдром проявляется без болей в груди или дискомфорта. Такое часто для женщин, пожилых людей и людей с диабетом [8]. Диагностика острой коронарной сердечной недостаточности Диагностическая тактика: cледует быстро (макс. в течение 120 мин) установить, является ли ОСН следствием болезни, при которой необходимы специфические действия: коронарография и реваскуляризация в случае ОКС или кардиохирургическое вмешательство в случае разрыва миокарда, расслоения аорты, опухоли сердца или дисфункции нативного либо исскуственного клапана. Распознавание ОКС базируется на трех группах критериев. Первую группу составляют признаки, определяемые при расспросе и физикальном исследовании больного, вторую группу – данные инструментальных исследований и третью – результаты лабораторных тестов. Типичными клиническими проявлениями ОКС являются ангинозная боль в покое продолжительностью более 20 мин, впервые возникшая стенокардия III функционального класса, прогрессирующая стенокардия. К атипичным проявлениям ОКС относят разнохарактерные болевые ощущения в грудной клетке, возникающие в покое, боль в эпигастрии, острые расстройства пищеварения, боль, характерную для поражения плевры, нарастающую одышку. Физикальное исследование больных с ОКС нередко не выявляет каких–либо отклонений от нормы. Его результаты важны не столько для диагностики ОКС, сколько для обнаружения признаков возможных осложнений ишемии миокарда, выявления заболеваний сердца неишемической природы и определения экстракардиальных причин жалоб больного. Основным методом инструментальной диагностики ОКС является электрокардиография. ЭКГ больного с подозрением на ОКС, по возможности, следует сопоставлять с данными предыдущих исследований. При наличии соответствующей симптоматики для НС характерны депрессия сегмента ST не менее чем на 1 мм в двух и более смежных отведениях, а также инверсия зубца T глубиной более 1 мм в отведениях с преобладающим зубцом R. Для развивающегося ИМ c зубцом Q характерна стойкая элевация сегмента ST, для стенокардии Принцметала и развивающегося ИМ без зубца Q – преходящий подъем сегмента ST. Помимо обычной ЭКГ в покое, для диагностики ОКС и контроля эффективности лечения применяется холтеровское мониторирование электрокардиосигнала. Из биохимических тестов, применяемых для диагностики ОКС, предпочтительным считается определение содержания в крови сердечных тропонинов T и I, повышение которого представляет собой наиболее надежный критерий некроза миокарда. Менее специфичным, но более доступным для определения в клинической практике критерием является повышение в крови уровня креатинфосфокиназы (КФК) за счет ее изофермента МВ–КФК. Увеличение содержания МВ–КФК (предпочтительно массы, а не активности) в крови более чем вдвое по сравнению с верхней границей нормальных значений при наличии характерных жалоб, изменений ЭКГ и отсутствии других причин гиперферментемии позволяет с уверенностью диагностировать ИМ. Повышение уровня МВ–КФК и сердечных тропонинов регистрируется через 4–6 часов от начала формирования очага некроза миокарда. Наиболее ранним биомаркером ИМ является миоглобин – его содержание в крови повышается спустя 3–4 часа после развития ИМ. Для исключения или подтверждения диагноза ИМ рекомендуются повторные анализы крови в течение 6–12 часов после любого эпизода сильной боли в грудной клетке. Перечисленные тесты приобретают особенно важное значение при дифференциальной диагностике ИМ без зубца Q и НС. Традиционные биомаркеры некроза миокарда, такие как аспарагиновая аминотрансфераза, лактатдегидрогеназа и даже общая КФК, в связи с недостаточной чувствительностью и специфичностью не рекомендуются для диагностики ОКС [4]. Помощь человеку при проявлении (острой) коронарной недостаточности до приезда врача Неотложная помощь заключается в следующем. В первую очередь надо дать больному таблетку нитроглицерина под язык. Этот препарат, воздействуя на мышечную стенку артерий, снимает спазм коронарных сосудов сердца и на время улучшает кровоток. При необходимости допускается прием по одной таблетке каждые 5-10 минут. Но надо знать, что при интенсивном приеме нитроглицерина возможны побочные действия: головокружение, потемнение в глазах и тошнота. Эти проявления проходят за несколько минут, но все это время больному лучше лежать. Так как ацетилсалициловая кислота снижает свертываемость крови, то надо еще принять аспирин дозировкой 160-325 мг. Открыть окно – дать доступ кислороду, свежему воздуху. Дальнейшую тактику лечения в зависимости от диагноза определит врач. Пациентов с острой коронарной недостаточностью в обязательном порядке госпитализируют [1]. Лечение 1. Госпитализация в отделении интенсивной терапии (общей или кардиологической) больных, у которых присутствует ≥1 из критериев: 1) необходимость интубации; 2) SpO2 <90 % несмотря на оксигенотерапию; 3) частота дыхания >25/мин; 4) частота сердечного ритма <40 или >130/мин; 5) систолическое артериальное давление <90 мм рт. ст.; 2. Цели неотложного лечения: контроль субъективных симптомов, прежде всего одышки, и стабилизация состояния гемодинамики. 3. Общая схема терапевтической тактики при ОСН в зависимости от наличия симптомов гипоперфузии и/или застоя (приложение 1). 4. Этиотропное лечение: применяйте в каждом случае. 5. Тщательный мониторинг: дыхание, частота сердечного ритма, ЭКГ и артериальное давление. Исследование выполняйте регулярно (напр., каждые 5–10 мин), а у нестабильных пациентов – постоянно, до момента стабилизации доз ЛС и состояния пациента. Если нет сильного вазоспазма и значительной тахикардии — измерение артериального давления с помощью неинвазивных автоматических устройств являются достоверными. При ОСН необходим мониторинг ритма и сегмента ST на ЭКГ, особенно, если ее причиной является ОКС или аритмия. У больных, получающих кислород, обеспечьте мониторинг SpO2 с помощью пульсоксиметра (напр., каждый час), а лучше всего — постоянно. Иногда может понадобиться инвазивный мониторинг гемодинамики, особенно в ситуации сосуществования застоя и гипоперфузии, а также неудовлетворительной реакции на фармакологическое лечение, поскольку это помогает в выборе надлежащего лечения; его можно выполнить с помощью: 1) катетера Свана-Ганса, введенного в легочную артерию — для измерения давления в верхней полой вене, правом предсердии, правом желудочке и легочной артерии, давления заклинивания в капиллярах легких и определения сердечного выброса, а также насыщения кислородом смешанной венозной крови; 2) катетера, введенного в центральную вену — для измерения центрального венозного давления (ЦВД) и насыщения кислородом гемоглобина в венозной крови (SvO2) в верхней полой вене или правом предсердии; 3) катетера, введенного в периферическую артерию (обычно лучевую) для постоянного измерения артериального давления [3]. Медикаментозное лечение С учетом представлений о механизмах развития главным направлением патогенетической терапии ОКС следует считать воздействие на систему свертывания крови. К средствам, влияющим на процесс тромбообразования, относятся три группы лекарственных препаратов: тромболитики, антикоагулянты и антиагреганты. Тромболитическая терапия (ТЛТ) Показанием к ТЛТ является ангинозная боль длительностью более 30 мин, сохраняющаяся несмотря на прием нитроглицерина, в сочетании с элевацией на 1 мм и более сегмента ST не менее чем в 2–х смежных отведениях ЭКГ или появлением полной блокады левой ножки пучка Гиса. Анализ результатов плацебо–контролируемых показал, что ТЛТ, выполненная в первые 6 часов после появления клинической симптоматики развивающегося ИМ, уменьшает смертность в течение первого месяца после развития ИМ в среднем на 30%. Проведение ТЛТ в сроки 6–12 часов от момента возникновения ангинозной боли уменьшает смертность в среднем на 20% и считается допустимым при наличии клинических и ЭКГ признаков расширения зоны некроза миокарда. ТЛТ, выполненная позже 12 часов от момента развития ИМ, позитивного влияния на смертность не оказывает. При отсутствии стойкой элевации сегмента ST, которая рассматривается как признак закупорки коронарной артерии фибринсодержащим тромбом, применение ТЛТ также нецелесообразно. Антиагреганты Наиболее широко используемым в клинической практике антиагрегантом является ацетилсалициловая кислота. Препарат показан при всех вариантах ОКС. Его применение отчетливо снижает риск смерти и развития ИМ. Так, по данным исследования ISIS II, в течение 35 суток после развития ИМ по сравнению с группой больных, получавших плацебо, летальность при лечении только ацетилсалициловой кислотой снижалась на 23%, только стрептокиназой – на 25% и ацетилсалициловой кислотой в сочетании со стрептокиназой – на 42%. Минимальная доза ацетилсалициловой кислоты, обеспечивающая уменьшение риска развития смерти и ИМ у больных с НС, составляет 75 мг/сут. Антикоагулянты Из соединений, относящихся к данной фармакологической группе, в лечении больных с ОКС применяется главным образом нефракционированный гепарин (НФГ). В отличие от тромболитических средств НФГ вводится не только больным со стойкой элевацией сегмента ST, но и пациентам с другими вариантами ОКС. Основными противопоказаниями к гепаринотерапии являются активное кровотечение и заболевания, сопровождающиеся высоким риском его возникновения [6]. Приложение 1 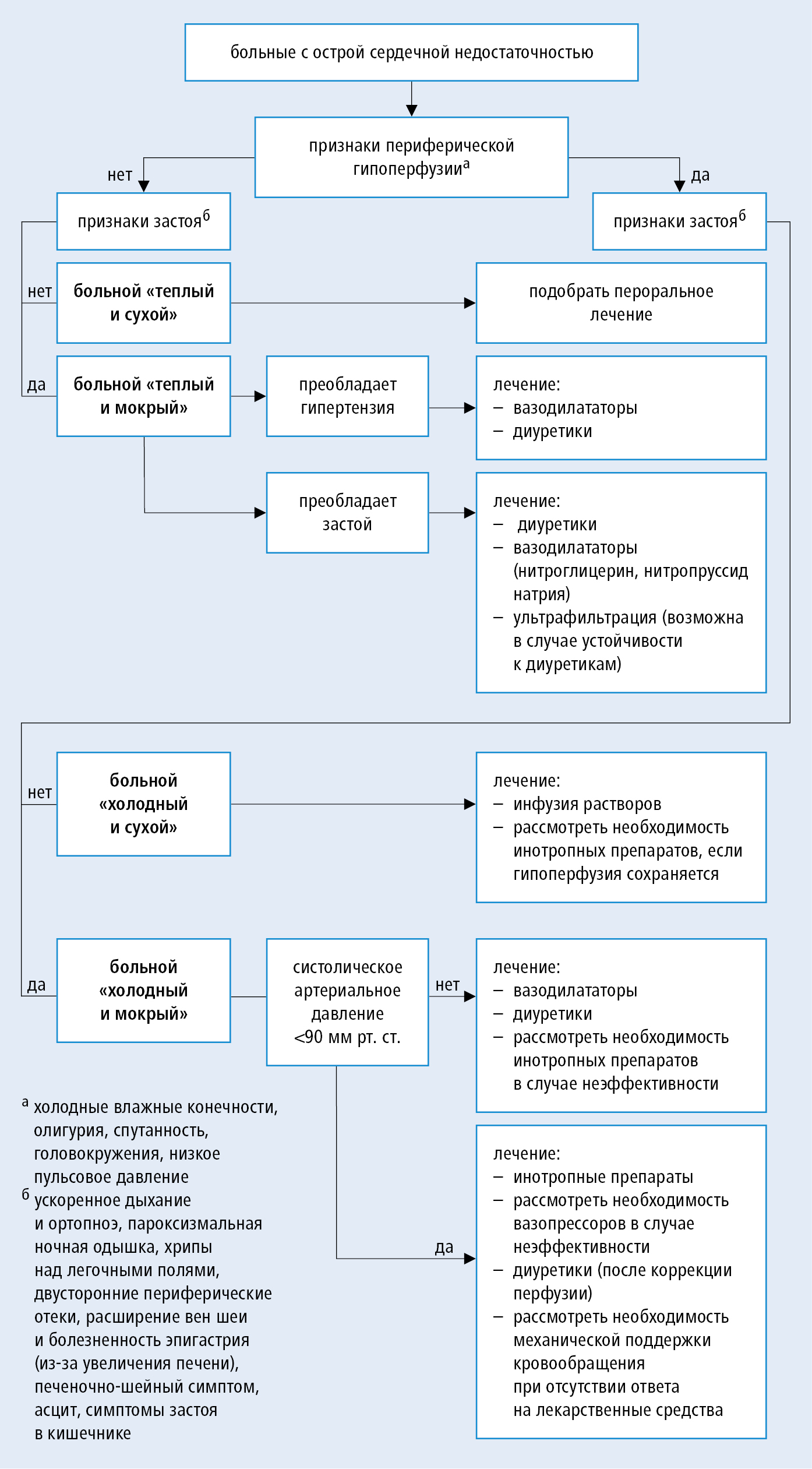 Список используемой литературы: Внутренние болезни. Руководство к практическим занятиям по госпитальной терапии / Под редакцией Л.И. Дворецкого. - М.: ГЭОТАР-Медиа, 2010. - 468 c. Клинические разборы в факультетской терапевтической клинике им. В.Н. Виноградова / под ред. Сулимова, О.В. Благовой.- «Гэотар-Медиа», 2012г. Кардиология. Национальное руководство. Краткое издание / Под ред. Ю.Н. Беленкова. - Гэотар-Медиа, 2012 Маколкин В.И., Овчаренко С.И., Сулимов В.А. Внутренние болезни. 6-е издание - «Гэотар-Медиа», 2011г. Руководство по медицине. Диагностика и лечение. 2-е изд. Под ред. Марк Х. Бирса. Перевод с англ. / Под ред. А.Г. Чучалина.- Литтерра, 2011г. Стандарты ведения больных. Клинические рекомендации. Выпуск 2 / Под ред. Баранова А.А. и др. - «Гэотар-Медиа», 2011 г. Петровский К.С. Страус Ш.Е., Ричардсон В.С., Глацейо П., Хэйнс Б.Р. Медицина, основанная на доказательствах. Перевод с англ. / Под ред. В.В. Власова.- «Гэотар-Медиа», 2010 г. Хроническая сердечная недостаточность: руководство Агеев Ф.Т., Арутюнов Г.П., Беленков Ю.Н. и др, «Гэотар-Медиа», 2010 |
