Заболевания печени занимают одно из основных мест среди причин нетрудоспособности населения
 Скачать 56.43 Kb. Скачать 56.43 Kb.
|
|
Введение Заболевания печени занимают одно из основных мест среди причин нетрудоспособности населения. По данным эпидемиологических исследований, проведенных в различных регионах мира, наиболее частыми причинами развития цирроза печени являются хроническая интоксикация алкоголем и вирусные гепатиты. Циррозы печени занимают значительное место в структуре заболеваний органов пищеварения, оставаясь крайне актуальной социально-экономической и клинико-эпидемиологической проблемой здравоохранения всех стран мира. Среди неопухолевых заболеваний органов пищеварения ЦП отличается самым высоким показателем смертности. Основные этиологические факторы ЦП – гепатотропные вирусы и алкоголь. Показатели смертности при алкогольном ЦП в экономически развитых странах превосходят таковые при ЦП вирусного генеза. Лечение осложнений ЦП требует частой госпитализации и использования значительных ресурсов системы здравоохранения, оставляя проблему профилактики осложнений ЦП в ряду актуальных. Цель настоящей дипломной работы заключается в изучении современных аспектов ухода медицинской сестры за пациентами, страдающими циррозом печени. Задачи дипломной работы проистекают из поставленной цели и заключаются в следующем: Изучить современные представления о циррозе печени; Проанализировать показатели заболеваемости, смертности и госпитальной летальности при циррозе печени за последнее 3 года в Забайкальском крае; Изучить структуру сопутствующей патологии у пациентов с различной этиологией, течением и исходами цирроза печени с портальной гипертензией и определить влияние коморбидности на неблагоприятный прогноз у данной категории больных; Описать как один из прогрессивных методов лечения; Исследовать роль медицинской сестры в уходе за пациентами, страдающими циррозом печени. Предмет изучения: Организация сестринской деятельности за пациентами страдающими циррозом печени. Объект исследования: Особенности ухода за пациентами с циррозом печени Глава 1: СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О ЦИРРОЗЕ ПЕЧЕНИ: ЭПИДЕМИОЛОГИЯ, КЛИНИКА, ТАКТИКА ВЕДЕНИЯ НА АМБУЛАТОРНОМ И СТАЦИОНАРНОМ ЭТАПЕ ЛЕЧЕНИЯ. Цирроз печени: этиология, морфологическая картина, современная классификация. Цирроз печени - это хроническое, полиэтиологическое, диффузное заболевание, которое характеризуется, прогрессирующем протеканием с поражением паренхимы печени и её интерстициальной ткани на замещение соединительной тканью, а так же разрастанием, нарушением архитектоники печени и развитием недостаточности печени, и развитие узлов регенерации, следовательно, данные процессы, которые протекают при ЦП, то происходит образование следующих симптомов, которые являются клинически важными: печеночная недостаточность, портальная гипертензия. Этиологические причины развития цирроза печени разнообразны. Во многих случаях наблюдается сочетание двух и более этиологических факторов. Алкоголь. При ежедневном приеме 80–160 мл этилового спирта через 5–10 лет возникает алкогольный цирроз печени, которому, как правило, предшествует алкогольный гепатит. Частота цирроза печени у лиц, злоупотребляющих алкоголем, достигает 35 %. Болеют, в основном, мужчины старше 40 лет. Алкогольный гепатит часто излечивается при условии прекращения употребления алкоголя. Вирусные гепатиты. Вирусные гепатиты В и С приводят к развитию цирроза в 15–26 % случаев. Цирроз печени после вирусного гепатита формируется вследствие возникновения очагов некроза печени. Кроме того, у пациентов с хроническими гепатитами высока вероятность развития гепатоцеллюлярной карциномы. Употребление алкоголя и инфицирование вирусом хронического гепатита В — дополнительные факторы развития цирроза печени. Операции на кишечнике. К циррозу печени приводят шунтирующие операции на кишечнике (наложение обходного тонкокишечного анастомоза) с выключением значительной части тонкой кишки. Другие причины: - саркаидоз; - врожденная геморрагическая телеангиоэктазия (болезнь Рандю-Ослера); - паразитарные и инфекционные болезни (эхинококкоз, шистосомиаз, бруцеллез, описторхоз, токсоплазмоз). Циррозы печени неясной этиологии (криптогенные). Частота циррозов печени неизвестной этиологии (идиопатических, криптогенных циррозов) может составлять 20–30 %. Наблюдаются в основном у женщин. В большинстве случаев криптогенные циррозы — следствие неалкогольной жировой дистрофии печени, которая возникает при ожирении, сахарном диабете, гипертриглицеридемии. Развития цирроза печени происходит достаточно долго, в течение многих месяцев, а может и лет, следовательно, за это время происходит смена генетического аппарата клеток печени (гепатоцитов), так и происходит патологическое изменение клеток, данный процесс рассматривают, как иммуновоспалительный. У некоторых пациентов, у которых поставлен диагноз: первичный биллиарный цирроз этиологию установить не удаётся (10-15%), как правило первичный биллиарный цирроз развивается у женщин в молодом возрасте, и характеризуется поражением мелких внутрипеченочных желчных протоков с некрозом. Вторичный биллиарный цирроз развивается на фонеобтурации крупных желчных протоков, таких как общего желчного, либо общего печеночного, а так же воспаление желчных путей, у взрослых пациентов вторичный биллиарный цирроз развивается при послеоперационных стриктурах внепечёночных желчных протоков. В морфологической картине при гистологическом исследовании преобладает – фиброз с формированием ложных долек. В зависимости от размеров ложных долек выделяют: Мелкоузловой (микронодулярный). Узлы регенерации диаметром до 10 мм (обычно 1-3 мм), окруженные неширокими прослойками фиброзной ткани. Узлы располагаются равномерно, чаще – монолобулярные , т.е. охватывают одну дольку печени. Причины алкоголь, первичный билиарный цирроз, болезнь Вильсона –Коновалова, гемохроматоз, «сердечный» цирроз печени. Крупноузловой (макронодулярный). Узлы- регенераты до 5 см в диаметре, расположены неравномерно, состоят из нескольких долек печени (мультилобулярные), окружены широкими фиброзными, похожими на рубцы, прослойками. Вирусные гепатиты В и С, недостаточность α1-антитрипсина. Смешенный (мелко-и крупноузловой). Имеет признаки и мелко-, и крупноузлового цирроза. Возможны любые причины, приводящие к циррозу. Неполный септальный. Полноценные регенераторные узлы не сформировались, но паренхиму пересекают септы, часть из которых неполные (обрываются). Возможны любые причины, приводящие к циррозу. Чаще всего для оценки тяжести состояния больных с ЦП применяется классификация по Child-Turcotte-Pugh (табл. 1). По сумме показателей выделяют 3 стадии заболевания: первая (класс А, компенсированный) — 5–6 баллов, вторая (класс В, субкомпенсированный) — 7–9 баллов, третья (класс С, декомпенсированный) — более 9 баллов. Клинико-эпидемиологические и профилактические аспекты цирроза печени Циррозы печени занимают значительное место в структуре заболеваний органов пищеварения, оставаясь крайне актуальной социально-экономической и клинико-эпидемиологической проблемой здравоохранения всех стран мира. Среди неопухолевых заболеваний органов пищеварения ЦП отличается самым высоким показателем смертности. По данным ТО ФС Государственной статистики по Забайкальскому краю, ГУЗ «Краевой наркологический диспансер» Забайкальского края, ГУЗ «Забайкальское краевое бюро судебно-медицинской экспертизы». Заболеваемость и смертность от ЦП по причине алкогольной болезни печени средняя по РФ и продолжает расти. Это можно объяснить следующим образом. В городах уровень жизни населения был всегда выше, чем в сельских районах, и этот перекос еще более усилился в последние годы при отсутствии видимых изменений на селе. Следовательно, роль алкогольного фактора в ЦП становится весомым, только во взаимосвязи с социальным неблагополучием в обществе. В 2016 году от цирроза печени погибло – 298 человек, в 2017 смертность составила 286 человек, в 2018 году умерло 307 человек. 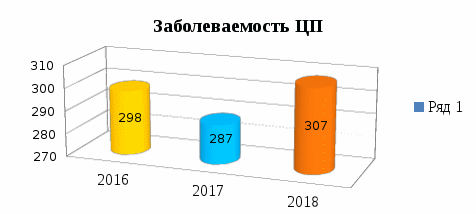 Алкогольное поражение печени среди причин общей смертности составляет в России от 11,9 до 23,4 %. Среди более редких заболеваний печени стоит выделить болезнь Вильсона – Коновалова, распространенность которой в разных регионах мира составляет 1 : 30 000 населения. Все более активно в литературе обсуждается возможность формирования фиброза и ЦП в исходе неалкогольной жировой дистрофии печени (НАЖБП). Четкие эпидемиологические данные по нашей стране отсутствуют. Формирование ЦП дает значительное увеличение риска смертности по сравнению с общей популяцией даже для пациентов с компенсированным циррозом, в том числе и по сравнению с пациентами, имеющими колоректальный рак и рак молочной железы. При компенсированном ЦП 10-летняя выживаемость составляет 47 %, а при декомпенсированном – 16 %. По данным S. Naveau и соавт. (2005), в декомпенсированной фазе смертность составляет 10 % в год, если не выполнена трансплантация. Анализ причин смерти у больных с ЦП в Англии за 11 лет, с 1998 до 2009 г., показал, что при декомпенсированном циррозе риск смерти от осложнений ЦП значительно выше, чем от других причин. При компенсированном циррозе неуточненной этиологии выше риск смерти от причин, не связанных с заболеванием печени. Особенности клинического течения циррозов печени У 20% цирроз печени протекает латентно и выявляется случайно во время обследования другого заболевания; у 20% диагноз устанавливается лишь после смерти. Пациент предъявляет жалобы на боли в области правого подреберья и в области эпигастрия, усиливающиеся после еды (жирная, жареная пища), физической нагрузки; тошноту, иногда рвоту (возможна кровавая рвота при кровотечении из расширенных вен пищевода); чувство горечи и сухости во рту; кожный зуд, утомляемость, раздражительность, похудание; половая слабость (у мужчин), нарушение менструального цикла (у женщин). При объективном осмотре исхудание вплоть до истощения, атрофия мускулатуры, снижение мышечного тонуса и силы; отставание в росте и половом развитии, если заболевание развивается в детстве; кожа сухая, желтушно-бледная (желтуха появляется в поздних стадиях). Современные методы диагностики и лечения пациентов с заболеванием печени Клинические проявления цирроза чрезвычайно разнообразны и, в зависимости от особенностей патологического процесса в печени и распространенности фиброза, варьируют от полного отсутствия симптомов до проявлений печеночной недостаточности. Диагноз ЦП устанавливают на основании клинических симптомов и клинико-лабораторных признаков нарушения функции печени. Необходимо оценить сознание, поведение, интеллект, неврологический статус (тремор, изменение почерка, психометрические тесты). клиническим проявлениям минимальной ЦП относятся: • Нарушение зрительного восприятия • Снижение внимания и памяти • Замедление процесса мышления • Нарушение концентрации внимания • Снижение работоспособности • Снижение быстроты реакции • Раздражительность При циррозе печени нарушаются все ее функции, что влечет за собой развитие многочисленных патологических синдромов с изменением соответствующих лабораторных показателей (табл.2). Трактовка этих изменений сложна, необходимо учесть не только нарушение синтетической функции печени, но и цитолиз и уменьшение количества сохранившихся гепатоцитов. Таблица 2 Клиническая трактовка лабораторных показателей при циррозе печени
Тактика ведения пациентов с ЦП включает в себя, с одной стороны, лечение основного заболевания, приведшего к нарушению функции печени, что замедляет прогрессирование болезни; с другой – своевременную диагностику и лечение осложнений, в большей степени это касается алкогольной болезни печени. Следует помнить о высокой вероятности поражения других органов и систем – сердца, почек, поджелудочной железы, центральной и периферической нервной систем, что важно учитывать при проведении обследования и выборе терапевтической тактики. Общие принципы лечения 1. Устранение этиологического фактора заболевания печени – в тех случаях, когда это возможно (например, при алкогольном циррозе). 2. Устранение триггернных и отягощающих факторов ЦП – остановка кровотечения, коррекция гиповолемии, поддержание кислотно-щелочного и электролитного баланса, ликвидация инфекции и т. д. 3. Санация кишечника. Требуется для удаления азотсодержащих субстанций, что особенно важно в случаях желудочно-кишечного кровотечения, пищевой перегрузки белком и запора. Эффективно применение высоких клизм, позволяющих очистить толстую кишку на максимальном протяжении, вплоть до слепой. В качестве растворов предпочтительнее применение лактулозы (300 мл на 700 мл воды). 4. Диета. Белок в рационе больного ЦП должен быть представлен преимущественно протеинами растительного происхождения и лактальбумином ввиду их лучшей переносимости. Для предотвращения процессов катаболизма количество поступающего белка должно быть не менее 60 г/сут. После ликвидации признаков суточное количество белка должно быть увеличено до 80–100 г (1–1,5 г/кг). Необходимо учитывать, что у каждого больного циррозом свой порог переносимости пищевого белка, и при белковой толерантности его дефицит нужно восполнять парентеральными инфузиями. Калорийность пищи (1800–2500 ккал/сут) обеспечивается адекватным поступлением жиров (70–140 г) и углеводов (280–325 г). Углеводы способствуют уменьшению концентрации аммиака и триптофана в плазме, однако следует помнить, что больным циррозом свойственно развитие нарушения толерантности к глюкозе, что иногда требует назначения инсулина. Применение фруктозы, сорбитола и ксилитола нецелесообразно вследствие повышенного риска лактат-ацидоза. Учитывая способность пищевых волокон сти-мулировать рост бифидо- и лактобактерий, снижать проницаемость кишечной стенки, а также адсорбировать токсические субстанции, возможно их использование для уменьшения степени бактериальной транслокации у больных циррозом, осложненным асцитом, и соответственно для профилактики спонтанного бактериального перитонита (СБП). Пища больного ЦП должна также содержать адекватные количества витаминов и микроэлементов; при нарушении всасывания витаминов показано их парентеральное введение. 5. Медикаментозная терапия включает применение лактулозы, орнитинаспартата (способствуют связыванию аммиака) и антибиотиков (для подавления аммониепродуцирующей флоры). А) Лактулоза назначается 2–3 раза в сутки, дозировка препарата индивидуальна; в качестве простого, но надежного критерия эффективности рассматривается увеличение частоты стула до 2–3 раз в сутки. Б) Антибиотики применяются в лечении печеночной энцефалопатии с целью подавления аммониепродуцирующей кишечной микрофлоры и для профилактики спонтанного бактериального перитонита. В настоящее время предпочтение отдается более современному и безопасному антибиотику - рифаксимину. Рифаксимин имеет широкий спектр антибактериальной активности, воздействуя на большинство грамположительных и грамотрицательных как аэробных, так и анаэробных бактерий. Препарат практически не всасывается в желудочно-кишечном тракте (ЖКТ), что было убедительно доказано в экспериментальных исследованиях на животных, а затем в клинических исследованиях у здоровых добровольцев и пациентов с заболеваниями кишечника. Всасыванию рифаксимина препятствует наличие в его молекуле пири-доимидазогруппы, электрический заряд и ароматическое кольцо которой затрудняет прохождение через эпителий кишечника. Установлено, что при пероральном приеме натощак, в крови обнаруживается не более 0,4% от принятой дозы. Минимальное всасывание действующего вещества в плазму крови снижает риск возникновения системных побочных эффектов, внекишечных лекарственных взаимодействий с другими препаратами, а у пациентов с заболеваниями печени и почек нет необходимости в коррекции дозы. В последние десятилетия эффективность рифаксимина активно изучалась в зарубежных и российских плацебоконтролируемых исследованиях у больных циррозом с ЦП от легкой до выраженной стадии. Было доказано положительное действие препарата как на уровень аммония в крови, так и на динамику клинических проявлений ЦП в условиях монотерапии, в комбинации с последней, при непереносимости лактулозы, а также для профилактики ЦП после портосистемного шунтирования. В ряде исследований показано уменьшение числа госпитализаций на фоне приема рифаксимина у пациентов с рецидивирующей энцефалопатией. Рекомендуется следующая схема приема препарата: 1200 мг/сут (по 3 таблетки 200 мг 2 раза в день) в течение 7–10 суток, при необходимости постоянно – ежемесячно на протяжении длительного времени. В случае эффективности возможно применение малых доз (по 1 таблетке 2 раза в день) в течение нескольких месяцев и даже лет. При таком применении доказано достоверное снижение частоты госпитализаций больных по причине ЦП. Патогенетически обоснованным представляется назначение рифаксимина для профилактики СБП и других инфекционных осложнений у больных с циррозом печени; клинические исследования в этом направлении продолжаются. В) L-орнитин-L-аспартат (LOLA). Принимая во внимание патогенез развития ПЭ, обоснованно применение данного препарата для ее лечения. Орнитин и аспартат играют основную роль в превращении аммиака в мочевину. Орнитин входит в этот цикл в качестве субстрата и служит стимулятором для одного из главных ферментов в цикле мочевины; аспартат также включается в цикл превращения аммиака и служит субстратом для синтеза глутамина. Таким образом, прием LOLA усиливает метаболизм аммиака, что способствует уменьшению клинических проявлений ПЭ. В течение последних 10 лет проведено несколько рандомизированных исследований, показавших высокую эффективность и безопасность применения препарата в лечении ЦП .LOLA выпускается в виде раствора для внутривенной инфузии и в форме гранулята для перорального приема. Стандартная схема применения предусматривает внутривенное капельное введение 20–30 г препарата в течение 7–14 дней с последующим переходом на пероральный прием 9–18 г/сут. Для достижения более быстрого и стойкого результата возможна комбинация внутривенного и перорального способов. Комбинированная терапия в сочетании с лактулозой способствует элиминации аммиака как из кишечника, так и из крови, что обусловливает суммацию лечебных эффектов. Следует помнить, что применение данного препарата должно быть ограничено в случае патологии почек, протекающей с явлениями почечной недостаточности с повышенным уровнем креатинина. При побочном действиях бензодиазепинов назначают антагонист бензодиазепиновых рецепторов – флумазенил. Препарат применяется внутривенно струйно в дозе 0,2–0,3 мг, затем капельно 5 мг/ч, после улучшения состояния – перорально в дозе 50 мг/сут, однако следует отметить кратковременный эффект при его использовании. С целью коррекции аминокислотного равновесия при ЦП показано энтеральное или парентеральное назначение препаратов аминокислот с разветвленной боковой цепью для уменьшения белкового катаболизма в печени и мышцах и улучшения обменных процессов в головном мозге. Рекомендуемая доза – 0,3 г/кг/сут. Эффективность проведенной терапии определяется по обратному развитию клинической симптоматики. Глава 2. Современные аспекты сестринской помощи пациентам, страдающим цирроз печени 2.1. Медико–социальная характеристика пациентов с циррозом печени Медико-социальные характеристики играют важную роль, поскольку показатели больных наиболее подверженных данной патологии, по половому составу, социальному положению, а также сопутствующей патологии. Они связаны с качеством организации медицинской помощи и профилактическими мероприятиями, направленными на улучшение здоровья популяции в целом. При написании выпускной квалификационной работы мы провели ретроспективное изучение медицинских карт и анкетирования пациентов, проходивших стационарное лечение в ГАУЗ АОБ в период с 2019 г по 2021 г. По нашим данным, с 2018 по 2021 гг. в условиях ГАУЗ АОБ на лечении находилось 32 пациента с циррозом печени что составило 3,46% от общего числа пациентов, пролеченных в терапевтическом отделении. Среди пациентов мужчин было 60,2%, женщин – 39,8%. Возрастно-половая характеристика пациентов представлена на графике 1, из данных которого видно, что среди пациентов как мужского, так и женского пола преобладает возрастная группа 50-59 лет (28,6% и 31,4% соответственно) 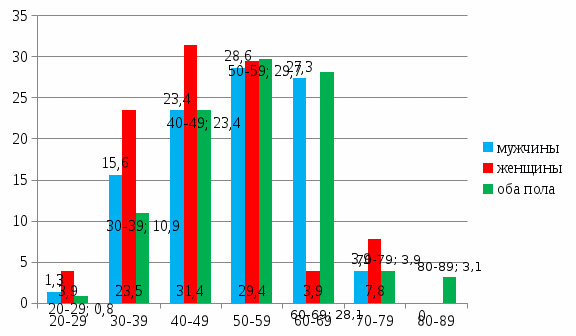 Минимальный возраст пациентов составил 29 лет, максимальный – 87 лет. Средний возраст составил 54,05 ± 12,16 лет: мужчин – 51,54 ± 11,58 лет, женщин – 57,84 ± 12,13 лет. Среди всех случаев экстренная госпитализация составила 96,9%, плановая – 3,1%. Количество койко-дней, которые пациенты провели в стационаре, в среднем составило 6,79± 3,19 дней (медиана – 7, максимально – 15, минимально – В реанимационном отделении пациенты провели в среднем 0,58±0,16 койко-дней (медиана – 0, максимально –9 дней, минимально - 0). Распределение основных диагнозов по МКБ 10: K70.3 «Алкогольный цирроз печени» – 0,8%, K74.6 «Другой неуточненный цирроз печени» – 90,6%, K74.0 «Фиброз печени» – 8,6%. Проведя анализ медицинской документации, мы подразделили пациентов на следующие группы с учетом этиологической причины развития цирроза: Цирроз алкогольной этиологии – 24,4%, цирроз вирусной этиологии – 50,4%, криптогенный цирроз печени – 16,5%, сочетание вирусного и алкогольного цирроза – 4,7%, неалкогольная жировая болезнь печени – 3,9%. Полученные данные легли в основу следующего медико-социального портрета пациента: мужчина (73,1%), старше трудоспособного возраста (49,9%), поступивший в стационар по экстренным показаниям (96,9%), где находился в среднем составило 6,79± 3,19 койко-дней, из них в среднем провел в отделении реанимации и интенсивной терапии 0,59±0,16 койко-дней, с диагнозом «Другой неуточненный цирроз печени» (90,6%), который был верифицирован как цирроз в исходе вирусного поражения печени. Проведя анализ полученных результатов можно сделать следующие выводы: пациентов с циррозом печени в исходе вирусного поражения от общего числа пациентов с диагнозом ЦП составляло (50,4%), алкогольное поражение встречалось в два раза чаще (11,2% против 24,4% по нашим данным), цирроз неясной этиологии также встречался в два раза чаще (9% против 16,5% по нашим данным). Сочетание вирусного и алкогольного цирроза и неалкогольная жировая болезнь печени составили – 4,7%, и 3,9% соответственно. С целью оценки показателей больных заболеванием печени, нами проведен анализ, где в исследование было включено 32 пациентов ГАУЗ АОБ больных заболеванием печени. Анкетированный опрос пациентов больных заболеванием печени. Метод анкетирования заключается в предъявлении пациенту тестовых заданий с соблюдением следующих условий обследования: простая форма предъявления анкеты, обязательная предварительная демонстрация каждого вопроса, прекращение тестирования при проявлении первых признаков утомления. Тестирование проводилось в первой половине дня, в спокойной обстановке, при хорошем самочувствии и позитивном настроении пациента, в отсутствии оценочной установки. Результаты исследования: Исследование проводилось фронтально, в три этапа. На первом этапе с испытуемыми было проведено интервью и выдан комплект методик для ответа самостоятельно. Для тех, кто не мог самостоятельно заполнить бланки для тестов, вопросы зачитывались вслух и выставлялись ответы согласно выбору пациента. На втором этапе они возвращали комплект методик. На третьем этапе была проведена обработка результатов, с последующими выводами. Свои отказы пациенты объясняли неудовлетворительным самочувствием или не желанием участвовать в анкетирование. В ходе анкетирования больных заболеванием печени в ГАУЗ АОБ выявлению допускались следующие пункты: 1)Возраст пациента 2)Наследственная предрасположенность пациента 3)Со скольки лет у пациента выявлен заболевание печени 4)Характер питания пациента 5) Соблюдение диеты 6)Вредные привычки пациента При распределении по половой принадлежности женщин составило 14, мужчин - 18. Повторные обращения у мужчин составили: однократное поступление - 8 человек; Двукратное поступление - 7 человек; Трехкратное поступление - 3 человек; Повторные обращения у женщин составили: однократное поступление - 6 человек; Двукратное поступление - 7 человек; Трехкратное поступление – 1 человек; Заключение Изучив необходимую литературу и проанализировав состояние больных, можно сделать выводы: знание этиологии и способствующих факторов возникновения заболевания печени, клинической картины и особенностей диагностики данного заболевания, методов обследования и подготовки к ним, принципов лечения и профилактики, осложнений, манипуляций поможет медицинской сестре осуществить все этапы сестринского процесса. |
