Экзамен акушерство-гинекология-1. 1. Анатомия, физиология матки в возрастном аспекте и при беременности. Матка
 Скачать 3.33 Mb. Скачать 3.33 Mb.
|
|
Клиническая картина. По клиническим проявлениям преждевременные роды делятся на угрожающие и начавшиеся. Угрожающие преждевременные роды характеризуются незначительными болями в низу живота или в пояснице. Иногда жалобы полностью отсутствуют. При пальпации матки выявляется повышенный тонус и возбудимость. Сердцебиение плода не страдает. При влагалищном исследовании изменений со стороны шейки матки не находят. При начавшихся преждевременных родах боли усиливаются, приобретают схваткообразный характер. При влагалищном исследовании обнаруживают укороченную или сглаженную шейку матки. Нередко наблюдается излитие околоплодных вод. Диагностика. Диагноз преждевременных родов не представляет сложностей. Он основан на жалобах беременной и данных наружного и внутреннего акушерского исследований. Результаты клинического обследования беременной подтверждаются данными гистерографии. Ведение. Тактика ведения преждевременных родов зависит от следующих факторов: стадии течения (угрожающие, начавшиеся); срока беременности; состояния матери (соматические заболевания, поздний гестоз); состояния плода (гипоксия плода, пороки развития плода); состояния плодного пузыря (цел, вскрылся); степени раскрытия шейки матки (до 4 см, более 4 см); наличия и интенсивности кровотечения; наличия или отсутствия инфекции. В зависимости от сложившейся акушерской ситуации придерживаются консервативной или активной тактики. Консервативная тактика(пролонгирование беременности) показана при угрожающих или начавшихся родах сроком до 36 нед., целом плодном пузыре, открытии зева до 4 см, хорошем состоянии плода, при отсутствии тяжелой акушерской и соматической патологии и признаков инфекции. Комплекс лечения угрожающих и латентной фазы начавшихся преждевременных родов включает в себя: 1) постельный режим; 2) легкую, богатую витаминами диету; 3) лекарственные препараты; 4) физиотерапию; 5) рефлексе- и психотерапию. Беременным назначают препараты валерианы и пустырника, тазепам, сибазон, седуксен. Применяют спазмолитики (метацин, но-шпа, папаверин), антипростагландины (индометацин), антагонисты кальция (изоптин). Особая роль в ликвидации угрозы прерывания беременности принадлежит препаратам токолитического действия — β-адреномиметикам (партусистен, бриканил, алупент). Начинают лечение с внутривенного капельного введения препаратов, после достижения эффекта переходят на таблетированные формы. Медикаментозное лечение подкрепляется физиотерапевтическими процедурами — электрофорезом магния, синусоидальным модулированным током. При угрозе прерывания беременности до 34-недельного срока необходимо проводить профилактику респираторного дистресс-синдрома у новорожденного. В течение 3 дней беременные получают кортикостероиды (дексаметазон в суточной дозе 8 мг или преднизолон — 60 мг), которые способствуют синтезу сурфактанта и созреванию легких плода. Через неделю курс кортикостероидной терапии можно повторить. Особого внимания требует группа женщин с угрожающими и начавшимися преждевременными родами при раскрытии шейки матки менее 4 см на фоне излитая околоплодных вод. При отсутствии инфекции, хорошем состоянии матери и плода и сроке беременности 28—34 нед. можно пролонгировать беременность, строго соблюдая все правила асептики и антисептики (стерильные подкладные, дезинфекция наружных, половых органов, введение во влагалище свечей или таблеток антибактериального действия). Необходимо осуществлять строгий контроль за выявлением первых признаков инфекции родовых путей (термометрия, анализы крови, бактериологическое исследование отделяемого из влагалища). Одновременно назначают глюкокортикоиды, способствующие созреванию легких плода. При появлении признаков инфекции назначают родовозбуждающую терапию. Активная тактика угрожающих и начавшихся родов проводится при тяжелых соматических заболеваниях беременной, тяжелых гестозах, гипоксии плода, пороках развития и смерти плода, признаках инфекции. Начавшиеся преждевременные роды проводятся через естественные родовые пути под постоянным кардиомониторным наблюдением. Преждевременные роды требуют особой бережности. Необходимо широко использовать спазмолитики, применять адекватное обезболивание без наркотических препаратов. Регуляция родовой деятельности при ее нарушениях должна проводиться осторожно. Слабость родовой деятельности корригируется внутривенным введением простагландинов или окситоцина под тщательным контролем кардиотокографии. Преждевременные роды часто осложняются стремительным или быстрым течением, в этих случаях показано использование токолитиков или магния сульфата. Обязательно проводится профилактика гипоксии плода. Период изгнания для недоношенного ребенка представляет собой большую опасность, поэтому для предотвращения родового травматизма плода его следует проводить очень бережно, без защиты промежности. Для уменьшения сопротивления мышц тазового дна показана пудендальная анестезия или перинеотомия. В последовом периоде проводят мероприятия по профилактике кровотечений. Родоразрешение путем кесарева сегения при преждевременных родах осуществляют по строгим показаниям: предлежание плаценты, преждевременная отслойка нормально расположенной плаценты, эклампсия, поперечное положение плода. У ребенка, рожденного преждевременно, имеются признаки незрелости, поэтому первичная обработка и все лечебные мероприятия должны проводиться в кювезе. Оценка недоношенного новорожденного. Рождение плода до 28 нед. беременности независимо от того, проявлял плод признаки жизни или не проявлял, считается выкидышем. Если плод прожил 7 дней, то его переводят в группу живорожденных, родившихся при преждевременных родах. Принято выделять 4 степени недоношенности детей в зависимости от массы тела при рождении: I степень недоношенности — 2500—2001 г; II — 2000— 1501 г; III — 1500—1001 г; IV — 1000 г и менее. При определении зрелости и незрелости следует принимать во внимание не только продолжительность беременности (от 28 до 36 нед.), массу тела и длину ребенка (от 35 до 45 см), но и учитывать другие признаки незрелости. Внешний вид недоношенного ребенка своеобразный: телосложение непропорциональное, нижние конечности и шея короткие, пупочное кольцо расположено низко, головка относительно большая. Кости черепа податливы, швы и малый (задний) родничок открыты. Ушные раковины мягкие. На коже спины, в области плеч, на лбу, щеках и бедрах отмечается обильный рост пушковых волос. Кожа тонкая: отчетливо выражена физиологическая эритема. Подкожный жировой слой истончен или отсутствует, сохраняясь лишь в области щек. Ногти не достигают кончиков пальцев. Половая щель у девочек зияет, так как большие половые губы не прикрывают малые. У мальчиков яички не опустились в мошонку. Недоношенные дети имеют функциональные особенности: для них характерны вялость, сонливость, снижение мышечного тонуса, слабый крик, недоразвитие или отсутствие глотательного или сосательного рефлекса, несовершенство терморегуляции. Как всем новорожденным, так и недоношенным детям через минуту и повторно через 5 и 10 мин после рождения проводят оценку состояния по шкале Апгар. Кроме того, для диагностики и оценки тяжести синдрома дыхательных расстройств у недоношенных новорожденных предложена шкала Сильвермана— Андерсена [Silverman W.Anderson В., 1956]. Оценка с помощью этой шкалы проводится в динамике каждые 6 ч после рождения на протяжении 1—2 дней (табл. 19). Каждый симптом в графе «стадия 0» оценивается в 0 баллов; в графе «стадия 1» — в 1 балл; «стадия 2» — в 2 балла. Оценка в 0 баллов свидетельствует об отсутствии синдрома дыхательных расстройств (СДР). Оценка от 1 до 3 баллов — начальные признаки СДР. Оценка 4—5 баллов — средняя степень тяжести СДР. При суммарной оценке 6 баллов и более у новорожденных констатируется тяжелый синдром дыхательных расстройств. 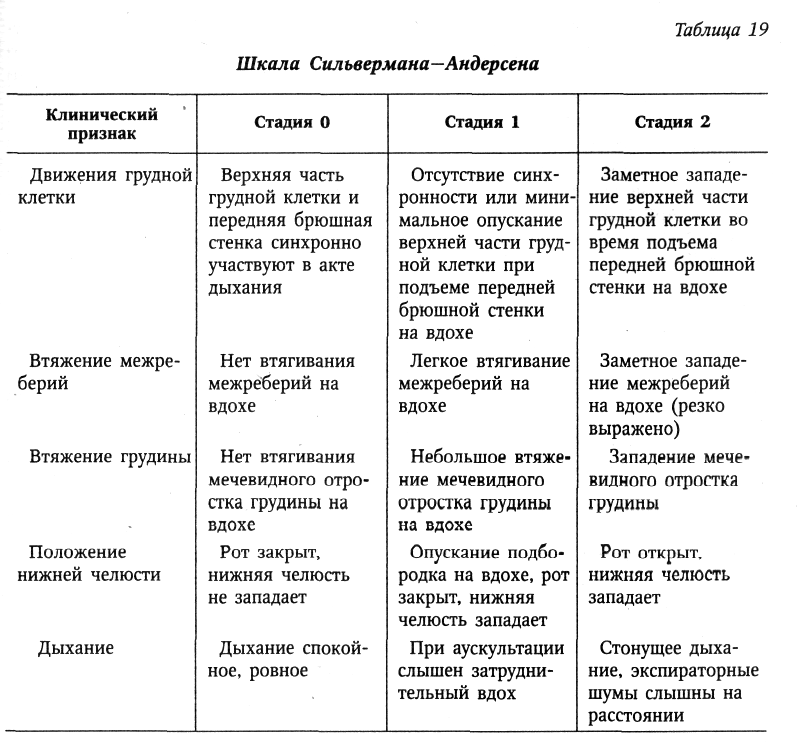 +Профилактика невынашивания. Главная роль в решении этой сложной проблемы принадлежит женским консультациям, которые выявляют женщин группы риска по невынашиванию, осуществляют диспансерное наблюдение за ними, вырабатывают индивидуальный план профилактических мероприятий, госпитализируют беременных в ранние и критические (12,16, 28 нед.) сроки и в период, соответствующий прерыванию беременности в прошлом. 21Женский таз с акушерской точки зрения. Различают два отдела таза: большой таз и малый таз. Границей между ними является плоскость входа в малый таз. Большой таз ограничен с боков крыльями подвздошных костей, сзади — последним поясничным позвонком. Спереди он не имеет костных стенок. Наибольшее значение в акушерстве имеет малый таз. Через малый таз происходит рождение плода. Не существует простых способов измерения малого таза. В то же время размеры большого таза определить легко, и на их основании можно судить о форме и размерах малого таза. Малый таз представляет собой костную часть родового канала. Форма и размеры малого таза имеют очень большое значение в течении родов и определении тактики их ведения. При резких степенях сужения таза и его деформациях роды через естественные родовые пути становятся невозможными, и женщину родоразрешают путем операции кесарева сечения. Заднюю стенку малого таза составляют крестец и копчик, боковые — седалищные кости, переднюю — лобковые кости с лобковым симфизом. Верхняя часть таза представляет собой сплошное костное кольцо. В средней и нижней третях стенки малого таза не сплошные. В боковых отделах имеются большое и малое седалищные отверстия (foramen ischiadicum majus et minus), ограниченные соответственно большой и малой седалищными вырезками (incisura ischiadica major et minor) и связками (lig. Sacrotuberale , lig sacrospinale). Ветви лобковой и седалищной костей, сливаясь, окружают запирательное отверстие (foramen obturatorium), имеющее форму треугольника с округленными углами. В малом тазе различают вход, полость и выход. В полости малого таза выделяют широкую и узкую части. В соответствии с этим в малом тазе различают четыре классические плоскости (рис. 1). Плоскость входа в малый таз спереди ограничена верхним краем симфиза и верхневнутренним краем лобковых костей, с боков - дугообразными линиями подвздошных костей и сзади — крестцовым мысом. Эта плоскость имеет форму поперечно расположенного овала (или почкообразную). В ней различают три размера (рис. 2): прямой, поперечный и 2 косых (правый и левый). Прямой размер представляет собой расстояние от верхневнутреннего края симфиза до крестцового мыса. Этот размер носит название истинной или акушерской конъюгаты (conjugate vera) и равен 11 см. В плоскости входа в малый таз различают еще анатомическую конъюгату (conjugate anatomica) — расстояние между верхним краем симфиза и крестцовым мысом. Величина анатомической конъюгаты равна 11,5 см. Поперечный размер — расстояние между наиболее отдаленными участками дугообразных линий. Он составляет 13,0—13,5 см. Косые размеры плоскости входа в малый таз представляют собой расстояние между крестцово-подвздошным сочленением одной стороны и подвздошно-лобковым возвышением противоположной стороны. Правый косой размер определяется от правого крестцово-подвздошного сочленения, левый — от левого. Эти размеры колеблются от 12,0 до 12,5 см. Пл 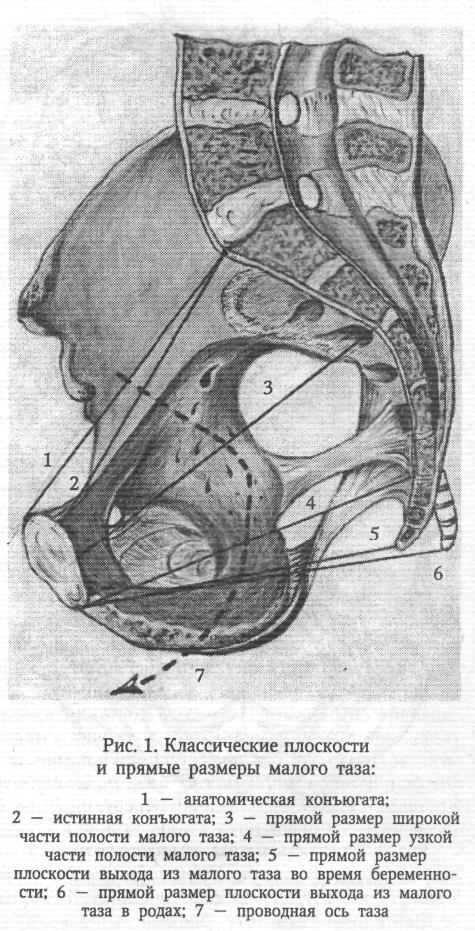 оскость широкой гости полости малого таза спереди ограничена серединой внутренней поверхности симфиза, с боков — серединой пластинок, закрывающих вертлужные впадины, сзади —местом соединения II и III крестцовых позвонков. В широкой части полости малого таза различают 2 размера: прямой и поперечный. Прямой размер— расстояние между местом соединения II и III крестцовых позвонков и серединой внутренней поверхности симфиза. Он равен 12,5 см. Поперечный размер — расстояние между серединами внутренних поверхностей пластинок, закрывающих вертлужные впадины. Он равен 12,5 см. Так как таз в широкой части полости не представляет сплошного костного кольца, косые размеры в этом отделе допускаются лишь условно (по 13 см). оскость широкой гости полости малого таза спереди ограничена серединой внутренней поверхности симфиза, с боков — серединой пластинок, закрывающих вертлужные впадины, сзади —местом соединения II и III крестцовых позвонков. В широкой части полости малого таза различают 2 размера: прямой и поперечный. Прямой размер— расстояние между местом соединения II и III крестцовых позвонков и серединой внутренней поверхности симфиза. Он равен 12,5 см. Поперечный размер — расстояние между серединами внутренних поверхностей пластинок, закрывающих вертлужные впадины. Он равен 12,5 см. Так как таз в широкой части полости не представляет сплошного костного кольца, косые размеры в этом отделе допускаются лишь условно (по 13 см).Плоскость узкой гасти полости малого таза ограничена спереди нижним краем симфиза, с боков — остями седалищных костей, сзади — крестцово-копчиковым со 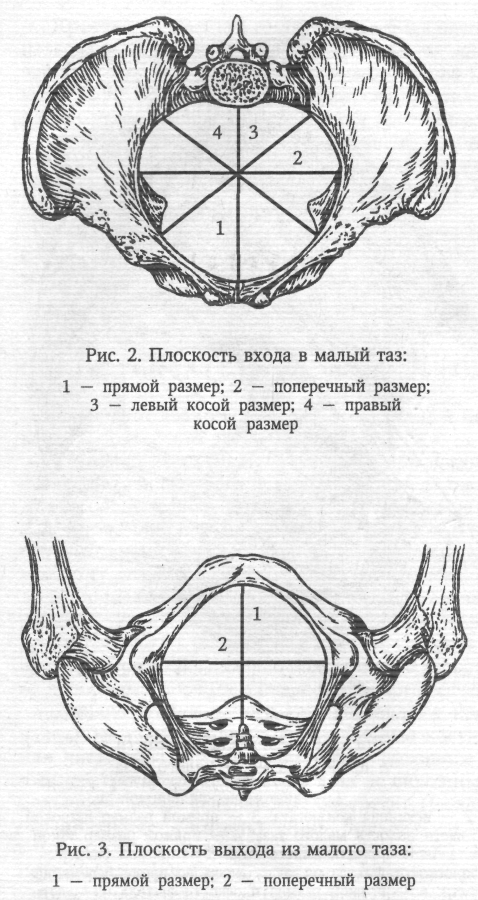 членением. В этой плоскоститакже различают 2 размера. Прямой размер — расстояние между нижним краем симфиза и крестцово-копчиковым сочленением. Он равен 11,5см. Поперечный размер — расстояние между остями седалищных костей. Он составляет 10,5 см. членением. В этой плоскоститакже различают 2 размера. Прямой размер — расстояние между нижним краем симфиза и крестцово-копчиковым сочленением. Он равен 11,5см. Поперечный размер — расстояние между остями седалищных костей. Он составляет 10,5 см.Плоскость выхода из малого таза (рис. 3) спереди ограничена нижним краем лобкового симфиза, с боков — седалищными буграми, сзади — верхушкой копчика. Прямой размер— расстояние между нижним краем симфиза и верхушкой копчика. Он равен 9,5 см. При прохождении плода по родовому каналу (через плоскость выхода из малого таза) из-за отхождения копчика кзади этот размер увеличивается на 1,5—2,0 см и становится равным 11,0—11,5 см. Поперечный размер— расстояние между внутренними поверхностями седалищных бугров. Он равен 11,0 см. При сопоставлении размеров малого таза в различных плоскостях оказывается, что в плоскости входа в малый таз максимальными являются поперечные размеры, в широкой части полости малого таза прямые и поперечные размеры равны, а в узкой части полости и в плоскости выхода из малого таза прямые размеры больше поперечных. В акушерстве в ряде случаев используют систему параллельных плоскостей Годжи (рис. 4). Первая, или верхняя, плоскость (терминальная) проходит через верхний край симфиза и пограничную (терминальную) линию. Вторая параллельная плоскость называется главной и проходит через нижний край симфиза параллельно первой. Головка плода, пройдя через эту плоскость, в дальнейшем не встречает значительных препятствий, так как миновала сплошное костное кольцо. Третья параллельная плоскость — спинальная. Она проходит параллельно предыдущим двум через ости седалищных костей. Ч е т в е р т а я плоскость — плоскость выхода — проходит параллельно предыдущим трем через вершину копчика. Вс 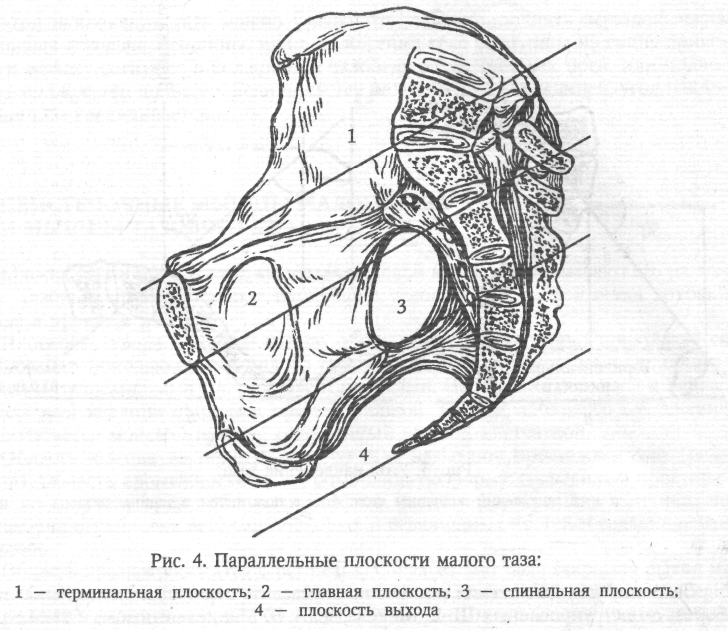 е классические плоскости малого таза сходятся по направлению кпереди(симфиз) и веерообразно расходятся кзади. Если соединить середины всех прямых размеров малого таза, то получится изогнутая в виде рыболовного крючка линия, которая называется проводной осью таза. Она изгибается в полости малого таза соответственно вогнутости внутренней поверхности крестца. Движение плода по родовому каналу происходит по направлению проводной оси таза. е классические плоскости малого таза сходятся по направлению кпереди(симфиз) и веерообразно расходятся кзади. Если соединить середины всех прямых размеров малого таза, то получится изогнутая в виде рыболовного крючка линия, которая называется проводной осью таза. Она изгибается в полости малого таза соответственно вогнутости внутренней поверхности крестца. Движение плода по родовому каналу происходит по направлению проводной оси таза.Угол наклонения таза — это угол, образованный плоскостью входа в малый таз и линией горизонта. Величина угла наклонения таза изменяется при перемещении центра тяжести тела. У небеременных женщин угол наклонения таза в среднем равен 45—46°, а поясничный лордоз составляет 4,6 см (по Ш. Я. Микеладзе). По мере развития беременности увеличивается поясничный лордоз из-за смещения центра тяжести с области II крестцового позвонка кпереди, что приводит к увеличению угла наклонения таза. При уменьшении поясничного лордоза угол наклонения таза уменьшается. До 16—20 нед. беременности в постановке тела никаких перемен не наблюдается, и угол наклонения таза не меняется. К сроку беременности 32—34 нед. поясничный лордоз достигает (по И. И. Яковлеву) 6 см, а угол наклонения таза увеличивается на 3—4°, составляя 48-50° (рис. 5). Величину угла наклонения таза можно определить с помощью специальных приборов, сконструированных Ш. Я. Микеладзе, А. Э. Мандельштамом, а также ручным способом. При положении женщины на спине на жесткой кушетке врач проводит руку (ладонь) под пояснично-крестцовый лордоз. Если рука проходит свободно, то угол наклонения большой. Если рука не проходит — угол наклонения таза маленький. Можно судить о величине угла наклонения таза по соотношению наружных половых органов и бедер. При большом угле наклонения таза наружные половые органы и половая щель скрываются между сомкнутыми бедрами. При малом угле наклонения таза наружные половые органы не прикрываются сомкнутыми бедрами. Мо 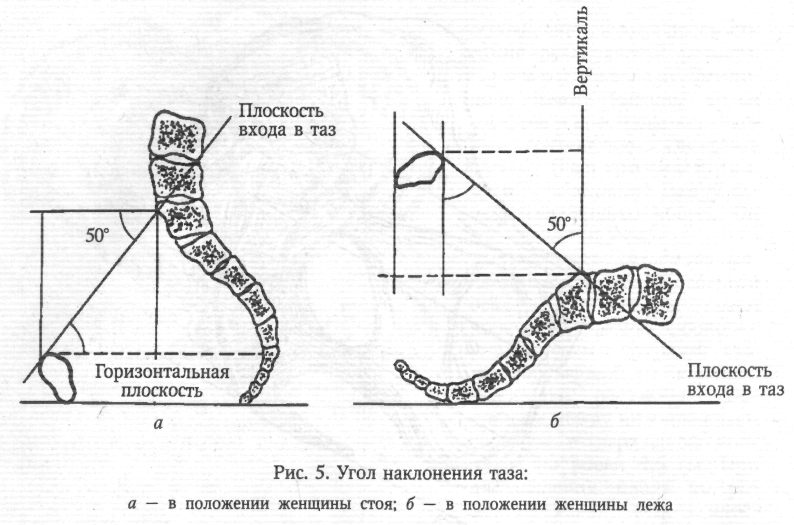 жно определить величину угла наклонения таза по положению обеих остей подвздошных костей относительно лобкового сочленения. Угол наклонения таза будет нормальным (45—50°), если при горизонтальном положении тела женщины плоскость, проведенная через симфиз и верхние передние ости подвздошных костей, параллельна плоскости горизонта. Если симфиз расположен ниже плоскости, проведенной через указанные ости, угол наклонения таза меньше нормы. жно определить величину угла наклонения таза по положению обеих остей подвздошных костей относительно лобкового сочленения. Угол наклонения таза будет нормальным (45—50°), если при горизонтальном положении тела женщины плоскость, проведенная через симфиз и верхние передние ости подвздошных костей, параллельна плоскости горизонта. Если симфиз расположен ниже плоскости, проведенной через указанные ости, угол наклонения таза меньше нормы.+Малый угол наклонения таза не препятствует фиксированию головки плода в плоскости входа в малый таз и продвижению плода. Роды протекают быстро, без повреждения мягких тканей влагалища и промежности. Большой угол наклонения таза часто представляет препятствие для фиксации головки. Могут возникать неправильные вставления головки. В родах часто наблюдаются травмы мягких родовых путей. Изменяя положения тела роженицы в родах, можно менять угол наклонения таза, создавая наиболее благоприятные условия для продвижения плода по родовому каналу. Угол наклонения таза можно уменьшить, если приподнять верхнюю часть туловища лежащей женщины, или в положении тела роженицы на спине привести к животу согнутые в коленных и тазобедренных суставах ноги, или подложить под крестец польстер. Если польстер находится под поясницей, угол наклонения таза увеличивается. 22. Понятие «готовность» организма беременной женщины к родам. Предвестники родов. |
