Методы лелечения хирургическая стоматология. 14.2. МЕТОДЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ. 14 методы хирургического лечения
 Скачать 483.5 Kb. Скачать 483.5 Kb.
|
|
14.2. МЕТОДЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ Методы хирургического лечения заболеваний пародонта делятся на 3 группы. I. Методы лечения зубодесневых карманов: • кюретаж; • вакуум - кюретаж; • криокюретаж; • гингивотомия; • гингивэктомия. II. Лоскутные операции. III. Формирование преддверия полости рта. Предоперационная подготовка больных: • устранение травматической окклюзии (окклюзионной травмы и перегрузки зубов); • иммобилизация подвижных зубов (временное шинирование); • премедикация (по показаниям); • антисептическая обработка полости рта; • местное обезболивание. ♦ Методы лечения зубодесневых карманов Кюретаж - выскабливание патологического зубодесневого кармана с целью удаления поддесневого зубного камня, грануляций, участков размягченного цемента и проросшего эпителия, содержимого кармана (микроорганизмов, продуктов распада тканей и жизнедеятельности бактерий). В результате проведенного вмешательства должна быть удалена эпителиальная выстелка с внутренней стороны зубодесневого кармана, т.е. необходимо создать чистую раневую поверхность. Инструментально (крючками, экскаваторами, рашпилем) удаляют размягченный цемент до плотной поверхности, выскабливают грануляции в области дна кармана. После кюретажа в образовавшуюся полость изливается кровь, кровяной сгусток организуется в соединительную ткань, которая врастает в поверхностный слой новообразованного цемента корня. Кюретаж заканчивается наложением твердеющей защитной (эластик, стомальгин и др.) повязки на 1-2 дня. Запрещается зондирование кармана в течение трех - четырех недель. В первые дни после операции больному рекомендуется не употреблять твердую пищу, для чистки зубов необходимо пользоваться мягкой щеткой. Показания к кюретажу - патологические зубодесневые карманы глубиной не более 4 мм, отсутствие костных карманов и наличие плотной десны. Кюретаж противопоказан при глубоких зубодесневых карманах, костных карманах, подвижности зубов III-IV степени, острых воспалительных процессах, рубцово измененной и истонченной десне, т.к. она плохо прирастает к стенке зуба. Вакуум - кюретаж - выскабливание пародонтальных карманов в условиях вакуума. Данилевским Н.Ф. и соавт. (1968) предложен специальный прибор. Авторы разработали методику выполнения вакуум - кюретажа и расширили показания для его проведения. Показания для вакуум - кюретажа - глубокие пародонтальные карманы 5-7 мм, образование одиночных или множественных абсцессов. При наличии костных карманов авторы рекомендуют сочетать вакуум -кюретаж с гингивотомией. Иванов B.C. (1981) указывает на неоправданное расширение показаний для применения вакуум - кюретажа, что неприменимо, т.к. имеются недостатки метода, а именно: плохой зрительный обзор при выполнении операции; отсутствие условий для получения чистой (без микробов) раны (при наличии обострений); трудности, связанные с удалением эпителиальных тяжей. Грохольский А.П. (1994) считает, что врачи допускают ошибку при проведении вакуум-кюретажа, не соблюдая последовательность и этапность операции. При вакуум - кюретаже на первом этапе автор считает, что нужно удалять поддесневой зубной камень и разрушенный цемент с поверхности корня зуба. Эту манипуляцию проводят от шейки к верхушке корня зуба и до дна пародонтального кармана. Заканчивают операцию полировкой обработанной поверхности. На втором этапе проводят выскабливание разросшихся грануляций и тяжей эпителия с наружной стенки кармана (внутренней стенки десны), обращенной к корню зуба с помощью кюретки и серповидных полых крючков. На третьем этапе обрабатывают дно пародонтального кармана и альвеолярный гребень. Грануляции со дна кармана удаляют острыми полыми насадками, альвеолярный край сглаживают фрезеподобными инструментами. Поверхность межзубных перегородок высвобождают от участков кости, подвергшейся деструкции. Одновременно рану через тонкие трубки, подсоединенные к кюреткам, орошают микроцидом, растворами календулы, чистотела и др. После окончания операции в рану засыпают ферментный препарат и антибиотик. Если до проведения вакуум - кюретажа проводилась гингивотомия, лоскуты десны укладывают по линии разреза и фиксируют клеем. После вакуум - кюретажа пародонтальные карманы заполняют эмульсией или жидкой пастой, содержащей протеолитические ферменты, антибиотики, витамины, препараты пиримидиновых оснований и др. В конце операции накладывают лечебную твердеющую повязку на 2-3 дня. Вакуум - кюретаж пародонтальных карманов одновременно проводят не более, чем у 3-4 однокорневых или 2-3 многокорневых зубов (Грохольский А.П., 1994). Интервалы между кюретажем одной и другой группы зубов должны составлять от 2 до 4 дней. Для проведения кюретажа в области всех зубов требуется 8-10 сеансов (Иванов B.C., 1981). Общепризнанным недостатком кюретажа считается то, что данное вмешательство проходит без визуального контроля, а это может привести к неполному удалению зубного камня, грануляций, проросшего эпителия и размягченного цемента. Криокюретаж - воздействие на пародонтальные карманы холодом» Используются аппараты В.А. Никитина (1971) и Н.Ф. Данилевского и соавт. (1977). Показания к криокюретажу: пародонтальные карманы глубиной 5-7 мм с обильным разрастанием грануляционной ткани и гноетечением, гиперплазия десневых сосочков, пародонтальные абсцессы, папиллит. А.П. Грохольский рекомендует криокюретаж осуществлять с помощью специальных взаимозаменяемых съемных крионасадок, имеющих форму зубоврачебной гладилки. Операцию следует начинать с введения рабочей части инструмента непосредственно в пародонтальный карман и одновременным включением криозонда. Плоскую сторону насадки необходимо прижимать к поверхности мягких тканей пародонтального кармана . Время криовоздействия зависит от объема ткани, подлежащей деструкции (от 3-5 до 10-15 секунд). При криодеструкции основания десневого сосочка время воздействия увеличивается до 1 минуты. В одно посещение обрабатывают не более 3-4 пародонтальных карманов. В первые 24-48 часов после криокюретажа (фаза крионекроза) больным рекомендуют тщательный гигиенический уход за полостью рта. Для ускорения лизиса некротизированных тканей применяют аппликации протеолитических ферментов. По мере отторжения некротической ткани назначают лекарственные средства, улучшающие репаративную регенерацию (метилурацил, натрия нуклеинат, кислота аскорбиновая, ретинола ацетат, токоферола ацетат и др.). 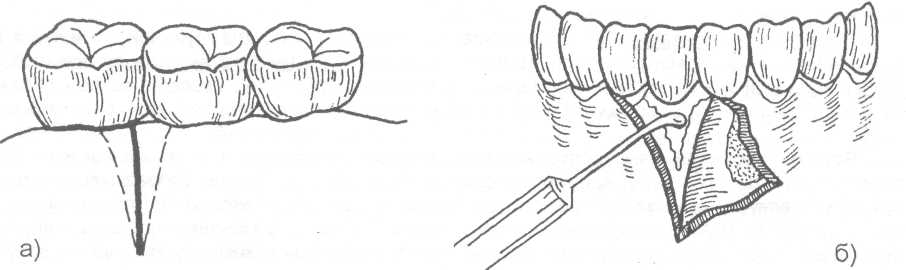 Рис. 14.2.1. Методика проведения гингивотомии: а) линия разреза; б) открытый кюретаж пародонтального кармана. Гингивотомия - рассечение десны с последующим открытым кюретажем. Показания к гингивотомии: глубокий (более 5-7 мм) пародонтальный или костный карман в области одного или нескольких зубов, одиночные пародонтальные абсцессы. После анестезии вертикальным разрезом рассекают десневой карман (рис. 14.2.1-а) на всю его глубину. Затем проводят открытый кюретаж пародонтального кармана (удаляют грануляции, эпителий, некротически измененные ткани) и деэпителизацию слизистой оболочки десны, на разрез накладывают швы и защитную лечебную повязку (рис. 14.2.1-6). К недостаткам гингивотомии необходимо отнести ограниченность показаний к ее применению, ретракция (сокращение) десневого края в области послеоперационного разреза. Н.Ф. Данилевский и Г.Н. Вишняк (1977) предлагают проводить полулунный разрез длиной 6-8 мм, причем выпуклая его часть должна быть обращена к верхушке корня зуба. Авторы рекомендуют проводить разрез, отступив от десневого края 3-4 мм. Вначале проводится кюретаж верхней от разреза части пародонтального кармана, а затем, через полулунный разрез, удаляют патологически измененную ткань другой части, т.е. в области проекции середины и верхушки корня зуба. Рану орошают микроцидом, можно "пломбировать" костный карман биологически активными пастами. Накладывают швы и лечебную защитную повязку. 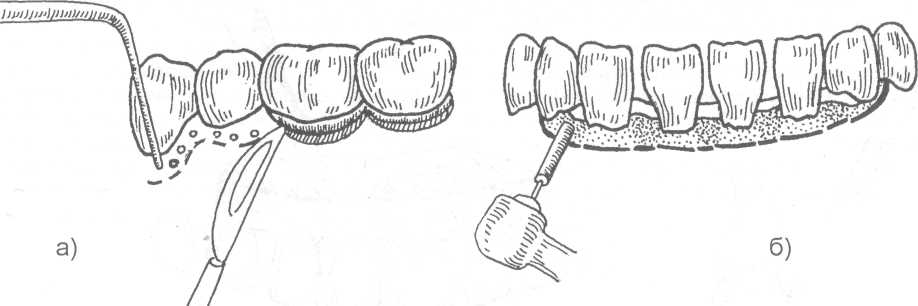 Рис. 14.2.2. Простая гингивэктомия по Губману в модификации Гликмана: а) линия проведения разреза; б) открытый кюретаж. Гингивэктомия - иссечение края десны. Различают гингивэктомию простую и радикальную. Целью операции является иссечение десны на всю глубину десневых карманов. Показания к простой гингивэктомии: наличие зубодесневых карманов глубиной более 3 мм, отсутствие костных карманов, гипертрофический гингивит, горизонтальная атрофия кости. Простая гингивэктомия по Губману в модификации Гликмана (1953J заключается в следующем: после анестезии измеряют глубину карманов (можно это делать зондом) и отмечают ее на слизистой оболочке альвеолярного отростка; горизонтальный разрез делается на 1 мм выше отмеченных точек с вестибулярной и язычной сторон; после удаления десневого края проводят открытый кюретаж (рис. 14.2.2). Чтобы избежать излишнего обнажения костной ткани рекомендуется иссекать десну под углом к поверхности альвеолярного отростка. На послеоперационную рану накладывают йодоформную турунду и фиксируют ее к зубам. Частичная гингивэктомия по В.Е. Крекшиной (1962) - горизонтальный разрез делают параллельно десневому краю (рис. 14.2.3) на 1,5-2 мм, отступив от него. Одновременно открытый кюретаж проводят 2-3 зубов. Дальнейшее ведение больного такое же, как и при обычном кюретаже. 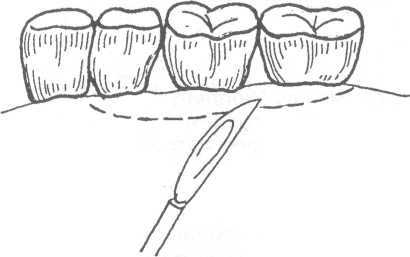 Рис. 14.2.3. Частичная гингивэктомия по В.Е. Крекши-ной. Радикальная гингивэктомия сочетает в себе простую гингивэктомию, дополненную нивелировкой альвеолярного края, для перевода вертикальной резорбции костной ткани в горизонтальную. Показания для радикальной гингивэктомии: вертикальная неравномерная резорбция альвеолярного отростка с наличием десневых и костных карманов. Радикальная гингивэктомия по Мюллеру (1929). Проводят горизонтальный разрез на 2 мм ниже глубины карманов, удаляют край десны с язычной и щечной сторон. Обнажается кость и частично костные карманы. Измененную кость удаляют костной кюретажной ложечкой, бором или фрезой. Частично нивелируют альвеолярный отросток. Удаляют грануляции и остатки зубного камня (рис. 14.2.4). Рану закрывают йодоформной марлей, которую фиксируют к зубам.  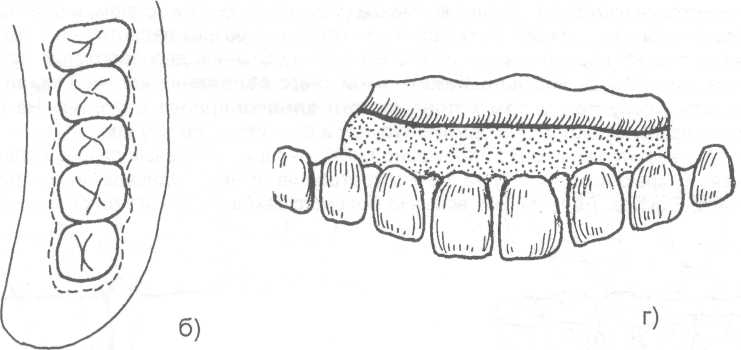 Рис. 14.2.4. Радикальная гингивэктомия по Мюллеру: а) иссечение десны под углом к поверхности альвеолярного отростка; б) иссечение края десны с язычной и щечной сторон альвеолярного отростка; в) проведение открытого кюретажа; г) внешний вид послеоперационной раны до наложения швов. По мнению B.C. Иванова и В.П. Почивалина (1981) недостатком гингивэктомии является плохой косметический эффект (поэтому проводить ее авторы рекомендуют на боковых участках челюстей), а также в результате проведенной операции неполностью ликвидируются костные карманы, т.к. обработка их осуществляется без достаточного зрительного контроля. А.П. Грохольский (1994) считает, что проводить гингивэктомию при большой атрофии кости ошибочно. Такие операции чаще всего наносят непоправимый вред и вскоре расшатанность зубов увеличивается. Больного нельзя оперировать при расшатанности зубов без предварительного изготовления постоянных или хотя бы временных шин. В этих случаях операция не дает результата. Расшатанные (подвижные) зубы после операции будут травмировать рану, она не будет заживать и может образоваться язва или вместо плотного рубца, который должен укрепить зуб, образуется болезненный тяж. По мнению автора, ошибочно оперировать при наличии выраженного воспаления. Необходимо вначале провести консервативное лечение антибактериальными средствами, а после купирования воспаления можно приступить к операции. ♦ Лоскутные операции Лоскутные операции проводят с целью ликвидации патологических зубодесневых и костных карманов, коррекции дефектов края десны, восстановления разрушенных тканей, ликвидации подвижности зубов. Радикальная лоскутная операция по Цешинскому - Видману - Нейману. Независимо друг от друга методика операции описана А. Цешинским в 1914 г., Л. Видманом - в 1918 г. и Р. Нейманом - в 1920 г. После анестезии проводят два вертикальных разреза от края десны до переходной складки по краям патологического очага (разрезы не должны проходить через десневые сосочки), а затем делают горизонтальный разрез по краю десны с вестибулярной и язычной (нёбной) стороны. Иссекают измененный край десны шириной до 2 мм. Отслаивают слизисто-надкостничный лоскут. Удаляют грануляционную ткань, зубные камни, обрабатывают край альвеолярной кости, полируют корень зуба. Мобилизуют слизисто-надкостничный лоскут, укладывают его на место и пришивают в межзубных промежутках швами, которые снимают на 6-7 день после операции (рис. 14.2.5). 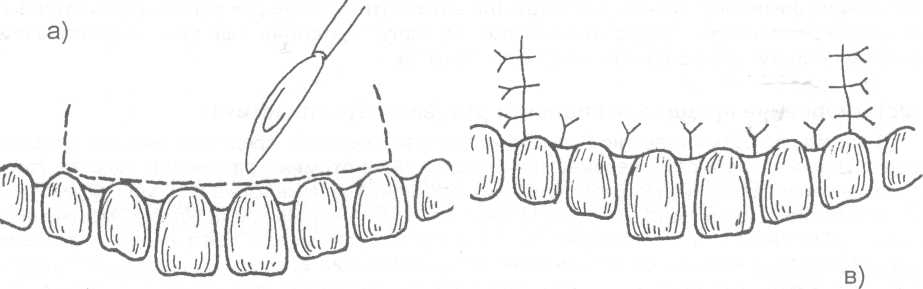 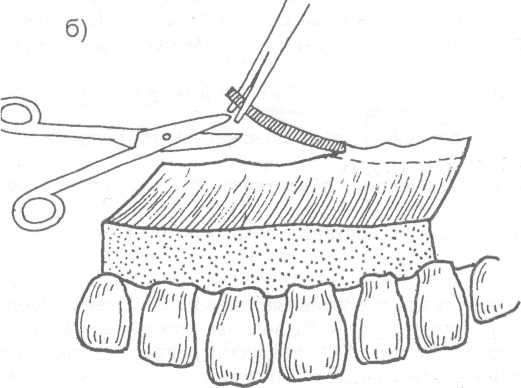 Рис. 14.2.5. Радикальная лоскутная опера-ция по Цешинскому - Видману Нейману: а) линия проведения разрезов; б) отслоение слизисто-надкостничного лос-кута и иссечение измененного края десны; в) внешний вид послеоперационной раны после наложения швов. В.Р. Гольбрайх (1964) рекомендует создавать вокруг каждого зуба "муфты - манжеты" путем накладывания П- образных швов. В.А. Киселев (1970) предложил радикальную гингивоостеопластику, которая заключается в том, что после вертикальных разрезов (на глубину костных карманов) и отслаивания слизисто- надкостничного лоскута удаляют поддесневые зубные отложения, грануляции, кюретаж, делают гемостаз, а затем проводят деэпителизацию слизисто-надкостничного лоскута. Остеопластику осуществляют лиофилизированной костной мукой (закладывают в костные карманы), накладывают швы. Отличительная особенность этой методики заключается в сохранении патологически измененного десневого края и деэпителизации лоскута (с раневой поверхности) острой фрезой. Т.В. Никитина и соавт. (1976) предлагают проводить радикальную гингивоостеопластику с применением костных аллотрансплантатов, консервированных в 0,5% растворе формалина. В.И. Лукьяненко (1977) предлагает модификацию разреза при выполнении лоскутных операций. Автор не проводит вертикальные разрезы слизистой оболочки. Горизонтальные разрезы (вестибулярный и оральный) делают по краю десны до кости под углом 35° к ней, сохраняя конфигурацию десневого края (таким путем проводят деэпителизацию патологических карманов). Гингивоостеопластика по Т.А. Солнцевой (1979) заключается в том, что костные карманы заполняются смесью аллогенных костных опилок и костного мозга (в соотношении 1:1). В.П. Пюрик (1993) для заполнения костных карманов использует смесь костного мозга и коллагеновой губки. В эксперименте на животных автором подтверждена функция костного мозга в соединении с коллагеном. Доказано преимущество такого трансплантата по сравнению с пересадкой только коллагена. Автор указывает на высокую эффективность используемой смеси. Мы используем, с хорошими результатами, керамический гидроксиапатит "Кергап" для заполнения межзубных промежутков при гингивоостеопластике. "Кергап" - это порошок белого или бледно - розового цвета в виде гранул с размером частиц до 63 мкм, от 63 до 80 мкм, от 80 до 100 мкм, от 100 до 250 мкм, от 250 до 400 мкм, от 400 до 600 мкм. Стерилизацию осуществляют паровым или воздушным методом. Материал помещают в сушильный шкаф и выдерживают 60 минут при температуре 180°С. После отслоения слизисто-надкостничного лоскута и некротомии проводим заполнение образовавшихся костных полостей гидроксиапатитом, замешанном на физиологическом растворе или антисептике. Порошок уплотняем шпателем. Мобилизуем слизисто-надкостничный лоскут. Рану тщательно ушиваем, накладываем десневую повязку. Швы снимаем не ранее 9-10 суток. ♦ Формирование преддверия полости рта (вестибулопластика) В настоящее время известно большое количество операций, предложенных для углубления преддверия полости рта и перемещения уздечки. Френотомия - рассечение уздечки, которая применяется чаще в грудном возрасте при укороченной уздечке языка или губы. Френэктомия - иссечение уздечки языка или губы. Френэктомия применяется при диастеме, укороченной уздечке. Диастема - это чрезмерно широкий промежуток между центральными резцами (истинная диастема наблюдается по окончанию прорезывания всех зубов; ложная диастема -при незаконченном прорезывании зубов). При френэктомии необходимо двумя полуовальными разрезами иссечь уздечку, провести вертикальную компактостеотомию между центральными резцами, мобилизовать края раны, сблизить их и наложить швы. Если сближение швов невозможно, то на слизистой оболочке выкраивают треугольные лоскуты по Лимбергу, проводят их перемещение и рану зашивают (френулопластика). J. Nicolas (1970) разделил способы углубления преддверия полости рта на 4 группы, взяв за основу принцип щажения маргинальной части пародонта: 1) операции, позволяющие после углубления преддверия закрыть обнаженную костную поверхность лоскутом слизистой оболочки; 2) операции углубления преддверия рта, при которых костная поверхность альвеолярного отростка остается открытой для эпителизации; 3) оперативные методы, при которых костная поверхность остается закрытой только надкостницей; 4) операции "смешанной техники". V.T. Braun, H. Sponholz (1977) классифицировали оперативные методы углубления преддверия рта на основании послеоперационного состояния раны. Выделены "открытые" методы с образованием открытой раневой поверхности и "закрытые", предусматривающие закрытие ран на альвеолярном отростке и губе. Операции, отнесенные к 1-й группе, разделены в свою очередь на две подгруппы в зависимости от тактики по отношению к прикрепленной десне (с сохранением и без сохранения ее). Методика вестибулопластики с сохранением прикрепленной десны предусматривает формирование лоскута тканей, который может иметь питающую ножку на альвеолярном отростке или на губе. Во 2-й группе выделены операции типа "туннеля", а также вмешательства, при которых возникающую раневую поверхность закрывают свободными трансплантатами. Углубление преддверия полости рта по Кларку (1963). Делают разрез слизистой оболочки по переходной складке до надкостницы на протяжении мелкого преддверия, отсепарируют слизистый лоскут на губе и подшивают его у свода нового (углубленного) преддверия к надкостнице (рис. 14.2.6). накладывают йодоформную турунду, фиксируют к зубам. Вестибулопластика по методу Иванова B.C. и Почивалова В.П. (1981). Углубление преддверия полости рта проводится с одновременным перемещением уздечки. Двумя сходящимися разрезами до надкостницы в месте прикрепления уздечки формируют лоскут. Тупым путем отсепарируют слизистую оболочку в апикальном направлении на необходимую глубину. Край ее подшивают к надкостнице у свода вновь сформированного преддверия (рис. 14.2.7). На слизистую оболочку губы накладывают 1-2 направляющих шва. Мышцы губы авторы рекомендуют отсекать от надкостницы, вместе со слизистой оболочкой перемещать и подшивать к надкостнице. Заживление раны происходит вторичным натяжением под йодоформным тампоном. По данным авторов, эпителизация наступает через 2 недели. 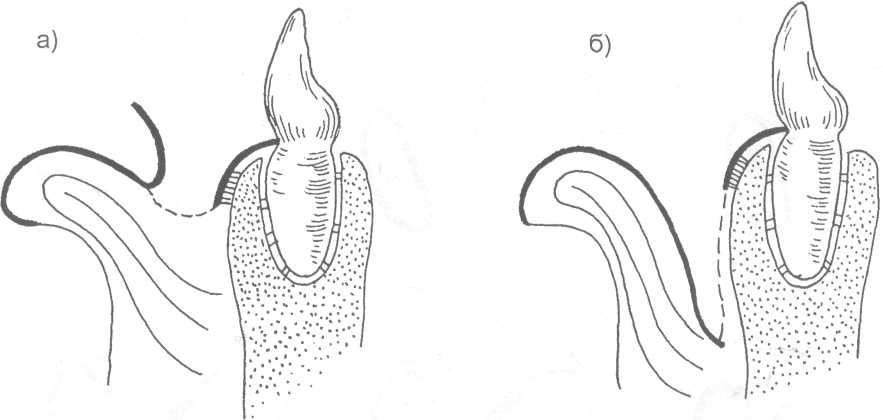 Рис. 14.2.6. Углубление преддверия полости рта по Кларку: а) показано место проведения разреза и отсепарирование слизистого лоскута на губе; б) углубление преддверия рта, лоскут пришит к надкостнице. 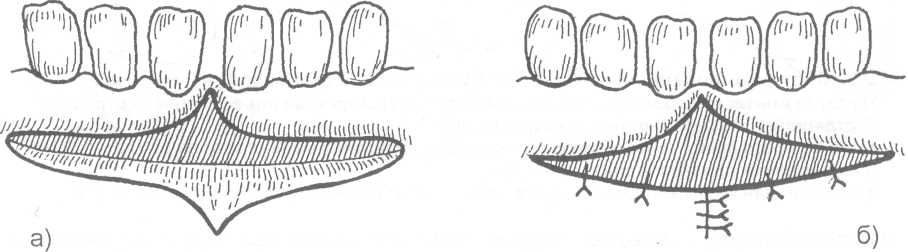 Рис. 14.2.7. Вестибулопластика по методу Иванова B.C. и Почивалова В.П.: а) линия проведения разреза и место отделения слизисто-надкостничного лоскута; б) внешний вид послеоперационной раны после наложения швов. Howe (1966), Kethley и Gamble (1978) модифицировали метод вестибулопластики по V.H. Kazanijan (рис. 14.2.8). Суть его заключается в следующем: выполняют разрез слизистой оболочки (мелкого преддверия рта), начиная от верхнего отдела губы до края альвеолярного отростка челюсти, которая отсепарируется от подлежащих тканей; затем делают горизонтальный разрез надкостницы в области альвеолярного края, отслаивают ее от кости и пришивают надкостницу к краю слизистой оболочки губы, которую заранее мобилизуют; в дальнейшем обнаженную кость закрывают лоскутом слизистой оболочки преддверия полости рта и подшивают к надкостнице. Подслизистая вестибулопластика по V.H. Obweqeser (1959) осуществляется при неизмененной слизистой оболочке преддверия полости рта (рис. 14.2.9). Делают вертикальный разрез длиной около 1 см по уздечке губы, ножницами туннелируют под слизистой оболочкой на губе и определяют подвижность слизистой. Необходимо, чтобы слизистая оболочка была подвижна для того, чтобы ^дальнейшем можно было погрузить ее на необходимую глубину. Второй туннель делают по вестибулярному краю челюсти на требуемую для создаваемого преддверия полости рта глубину. Соединяют два туннеля в единый и погружают подвижную слизистую оболочку на заданную глубину. Фиксируют вновь созданную глубину преддверия рта с помощью стенса или съемного протеза в течение 10 дней. При наличии мелкого преддверия рта на большом протяжении возможно проведение дополнительных вертикальных разрезов в боковых участках. Проводя данную операцию в области нижней челюсти следует заботиться о том, чтобы не повредить нервно - сосудистый пучок. 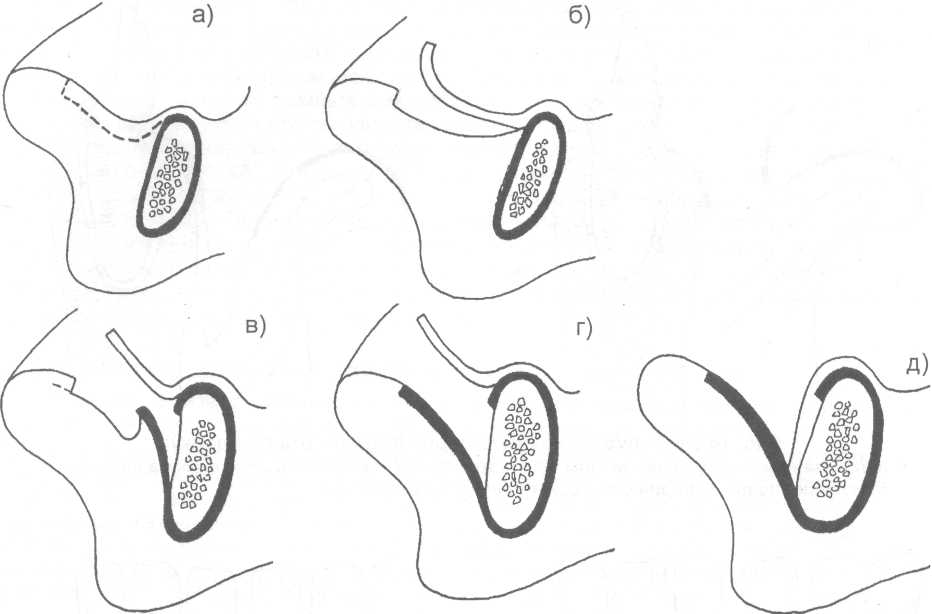 Рис. 14.2.8. Модифицированный метод вестибулопластики по Kazanijan (этапы операции): а) разрез слизистой оболочки от верхнего отдела губы до края альвеолярного отростка; б) отделение слизистой от подлежащих тканей; в) после проведения горизонтального разреза надкостницы она отделена от кости; г) надкостница пришита к слизистой губы; д) обнаженная кость закрыта лоскутом слизистой оболочки преддверия полости рта. Известно большое количество операций вестибулопластики при поражении пародонта. Некоторые из операций представляют лишь исторический интерес, другие являются методом выбора. Наиболее перспективными являются вмешательства, которые дают возможность полноценно решить такую сложную проблему, как создание оптимальных физиологических условий для пародонта. Возможности этого направления не исчерпаны. Поиски новых решений привели к разработке методики вестибулопластики, основанной на рациональном использовании тканей губы, преддверия полости рта, которая предусматривает полное закрытие раневой поверхности на губе вместе с максимальным щажением тканей пародонта. Кручинский Г.В. и Артюшкевич А.С. (1980,1985) предложили (рис. 14.2.10, 14.2.11) два варианта операции вестибулопластики, разновидность операций зависит от наличия или отсутствия уздечки нижней губы. Первый вариант применяют при мелком преддверии в пределах всего фронтального отдела нижней челюсти, второй - при частично мелком преддверии в сочетании с высоко прикрепленной уздечкой губы. Углубление преддверия полости рта в предложенном способе происходит в результате прироста тканей в передне - заднем направлении за счет перемещения слизистой оболочки с боковых отделов нижней губы. Это позволяет углубить преддверие, полностью без натяжения закрыть раневую поверхность на губе и на альвеолярном отростке и тем самым создать более благоприятные условия для заживления раны и предупредить рецидивы мелкого преддверия. Первый вариант операции по Кручинскому Г.В., Артюшкевич А.С. Дугообразным разрезом рассекают только слизистую оболочку (рис. 14.2.10) альвеолярного отростка ниже десневого края на 0,5 см на протяжении от клыка до клыка. Второй разрез делают параллельно, отступив 0,5-0,8 см от края красной каймы, длиной равной первому разрезу. Третий косой, соединяющий два предыдущих разреза, производят в средней части губы под углом 70° от второго разреза в проекции центрального резца одной стороны к первому резцу в проекции центрального резца с другой стороны. Образованные два лоскута широко отслаивают в подслизистом слое. После этого отсепарируют мышцы подбородка, формирующие дно преддверия полости рта , от альвеолярного отростка на глубину 1-1,5 см. В случае необходимости более радикальной отслойки мышц, при очень мелком преддверии (менее 4 мм) производят "окно" в надкостнице (фенестрацию) с перемещением вниз мышц подбородка. Для этого надкостницу рассекают от клыка до клыка. Край ее вместе с вплетающимися мышцами распатором отсепарируют вниз на 1-1,5 см у взрослых и на 0,5-1 см у детей. Затем лоскуты слизистой оболочки сдвигают по отношению друг к другу с таким расчетом, чтобы наиболее широкие части переместились к средней линии, обеспечив тем самым прирост тканей на месте мелкого преддверия. Лоскуты слизистой оболочки фиксируют швами из лавсана № 0-1. Тупой угол при этом раскрывается и трансформируется в прямую линию (рис. 14.2.10). 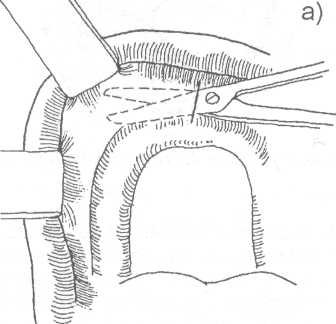 Рис. 14.2.9. Подслизистая вестибулопластика по Obwege-ser (этапы операции): а) туннелирование под слизистой оболочкой; б) два туннеля: под слизистой оболочкой и вдоль альвеолярного края челюсти; в) туннели соединены между собой; г) сформировано новое преддверие полости рта. 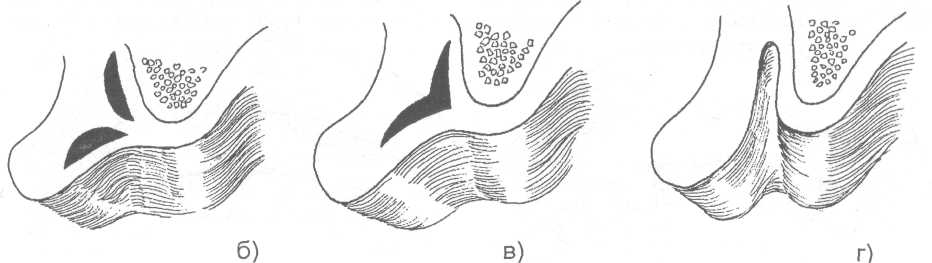 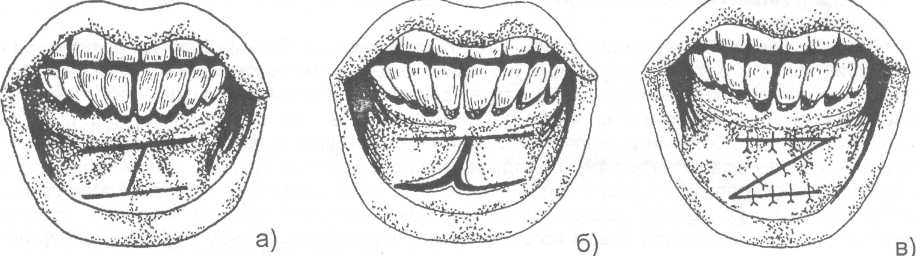 Рис. 14.2.10. Первый вариант вестибулопластики по Кручинскому Г.В. и Артюшкевич А.С. (а, б, в - этапы операции). Второй вариант операции по Кручинскому Г.В., Артюшкевич А.С. Основной разрез (рис. 14.2.11) делают по гребню уздечки от места ее прикрепления не доходя до края красной каймы на 0,5 см. Два дополнительных разреза производят под углом не менее 70-80° от краев основного: один по альвеолярному отростку, а второй по слизистой оболочке губы. У детей же учитывая возрастные анатомические особенности строения зубочелюстной системы, разрезы делают несколько меньших размеров 1,5-2,0 см. После этого слизистые треугольные лоскуты в подслизистом слое отсепарируют, перемещают вниз мышцы подбородка, и если необходимо, то образуют "окно" в надкостнице. После этого лоскуты взаимно перемещают и фиксируют швами. Важной деталью операции, по мнению авторов, является формирование лоскутов с оптимальными углами (70-80°). 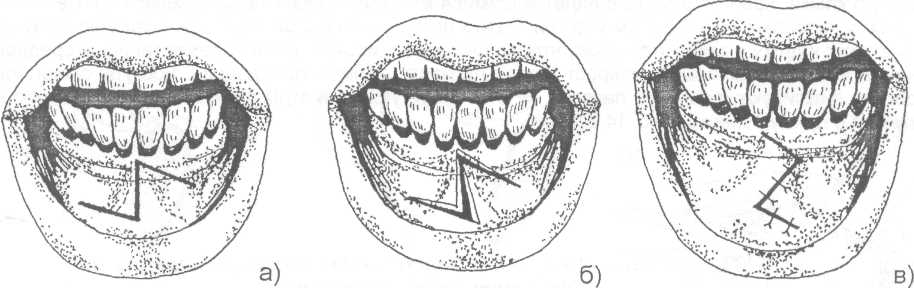 Рис. 14.2.11. Второй вариант вестибулопластики по Кручинскому Г.В. и Артюшкевич А.С. (а, б, в - этапы операции). В результате использования больших по своим размерам лоскутов с углами 70-80° происходит максимальный прирост тканей в передне - заднем направлении, ликвидируется натяжение уздечки губы и одновременно углубляется преддверие полости рта. С целью формирования равномерного по глубине преддверия непосредственно после операции накладывают назубную формирующую пластинку. В дальнейшем проводят ее коррекцию. Швы снимают на 6-7 сутки, а пластинку носят еще неделю. Авторы рекомендуют после снятия формирующей пластинки проводить гидромассаж десен, назначать парафиновые аппликации, кератопластические средства. 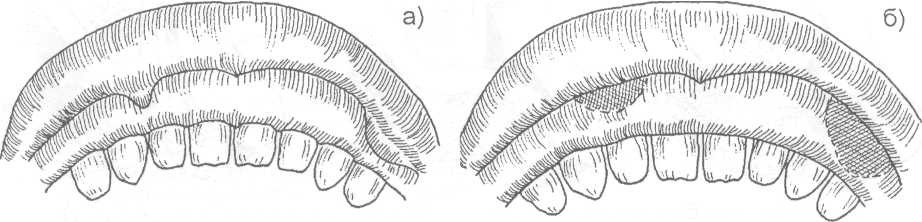 Рис. 14.2.12. Способ устранения послеоперационных (посттравматических) Рубцовых деформаций преддверия полости рта: а) до операции; б) после ее проведения. При ограниченных послеоперационных (посттравматических) рубцовых деформациях преддверия полости рта во фронтальных и боковых отделах мы рекомендуем производить полуовальный или дугообразный (угловой) разрез слизистой оболочки, вершиной обращенной к альвеолярному краю челюсти (рис. 14.2.12). Глубина разреза - до надкостницы. Края раны отслоенной слизистой оболочки укрепляются швами к надкостнице на необходимую глубину преддверия. На послеоперационную рану накладывается йодоформная турунда, которая фиксируется лигатурной проволокой к зубам и удерживается 7-10 дней. Вместо тампонады йодоформной марлей, необходимую глубину преддверия можно удерживать при помощи пластинки, изготовленной из быстротвердеющей пластмассы, которая в послеоперационном периоде подвергается коррекции. Лечение поражений пародонта должно проводиться строго индивидуально, после оценки причинных факторов, с учетом общего состояния больного. Предпочтение тому или иному методу хирургического лечения может быть отдано только после решения вопроса о состоянии трофики пародонта, его функциональной оценки. Оценить глубину функциональных поражений пародонта позволяют методы функциональной диагностики, реопародонтография, полярография, УЗ-остеометрия (Прохончуков А.А. и др., 1974, 1987; Никитина Т.В., 1975; Рыбаков А.И., 1978, 1989 и др.). |
