Ответы по ПА. 3. Процессы адаптации. Виды адаптационных изменений
 Скачать 1.18 Mb. Скачать 1.18 Mb.
|
3. Бурая атрофия сердечной мышцыПри слабом увеличении обратить внимание на сглаженность поперечной исчерченности и расхождение мышечных волокон. При большом увеличении отмечается потеря продольной исчерченности, поперечной исчерченности, поперечная исчерченность различается не во всех участках. Ядра лежат ближе друг к другу, поэтому тело ядер кажется увеличенным. Кроме того, отмечается изменение формы и объема (вытянутые в длину, темные, а также сморщенные ядра). В саркоплазме по полюсам ядра откладывается пигмент липофусции в виде мелких буроватых зернышек.  Бурая атрофия сердечной мышцы: 1. Отложение пигмента липофусцина по полюсам ядра мышечного волокна в виде буроватых зернышек; 2. Потеря поперечной и продольной исчерченности сердечного мышечного волокна. Макрокартина. Сердце уменьшено в объеме, стенки его истончены, мышца приобретает бурый цвет. 4.Гиперплазия и гипертрофия: причины, механизмы, виды, клинико-морфологическая характеристика. Гипертрофия (гиперплазия). Адаптивный характер может иметь гипертрофия (от греч. hyper - чрезмерно, trophe - питание) - увеличение объема клетки, ткани, органа за счет размножения клеток или увеличения количества и размеров внутриклеточных ультраструктур. К адаптивным относятся два вида гипертрофии: нейрогуморальная гипертрофия (гиперплазия) и гипертрофические разрастания. Нейрогуморальная гипертрофия и гиперплазия возникают на почве нарушений функции эндокринных желез (гормональные или коррелятивные гипертрофия и гиперплазия). Физиологическим прототипом таких гипертрофии и гиперплазии, имеющих несомненно приспособительное значение, может служить гипертрофия матки и молочных желез при беременности и лактации. В условиях, когда возникает дисфункция яичников, в слизистой оболочке матки развивается гиперплазия желез, иногда с кистозным расширением их просвета - так называемая железисто- кистозная гиперплазия эндометрия (рис. 88), сопровождающаяся нерегулярными маточными кровотечениями. При атрофических процессах в яичках в грудной железе мужчин развивается гиперплазия железистых долек, что приводит к увеличению размеров всей железы - отмечается гинекомастия (от греч. gyne - женщина, matos - грудь). Гиперфункция передней доли гипофиза, возникающая обычно на почве аденомы, сопровождается увеличением органов и выступающих частей скелета - развивается акромегалия (от греч. akros - крайний, выступающий, megalos - крупный). Коррелятивные гипертрофии и гиперплазии, возникающие как реакция на те или иные гормонально-обусловленные стимулы, нередко являются почвой для опухолевого процесса. 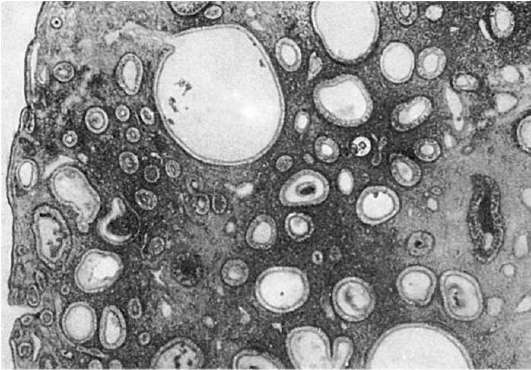 Железисто- кистозная гиперпла- зия эндометрия Гипертрофические разрастания, ведущие к увеличению размеров тканей и органов, возникают в результате различных причин. Они часто встречаются при хроническом воспалении (например, на слизистых оболочках с образованием полипов), при нарушениях лимфообращения в нижних конечностях и застое лимфы, что ведет к разрастанию соединительной ткани (развитие слоновости). Гипертрофическое разрастание жировой и соединительной ткани возникает при частичной или полной атрофии органа (ложная гипертрофия). Так, при атрофии мышц между их волокнами разрастается жировая ткань, при атрофии почки - увеличивается разрастание жировой ткани вокруг нее; при атрофии мозга утолщаются кости черепа; при снижении давления в сосудах разрастается их интима. Все перечисленные процессы гипертрофического разрастания опорной ткани, заполняющей место, занятое органом или тканью, носят название вакатной (от лат. vacuum - пустой) гипертрофии. Различают два вида компенсаторной гипертрофии: рабочую (компенсаторную) и викарную (заместительную). Рабочая (компенсаторная) гипертрофия развивается при усиленной работе органа, при этом наблюдается увеличение объема (числа) клеток, определяющих его специализированную функцию. Рабочая гипертрофия может наблюдаться при усиленной нагрузке и в физиологических условиях (например, гипертрофия сердца и гипертрофия скелетной мускулатуры у спортсменов и лиц физического труда). При болезнях усиленная работа органа необходима в случаях наличия в нем дефектов, которые компенсируются усиленной работой сохранивших свою структуру и функцию частей органа. Рабочая гипертрофия возникает в сердце, желудочно-кишечном тракте, мочевыводящих путях и других органах. Гипертрофия сердца представляет собой наиболее яркий пример компенсаторной гипертрофии и достигает наибольших степеней при врожденных и приобретенных пороках клапанов, сопровождающихся стенозом атриовентрикулярных отверстий и выносящих сосудистых трактов желудочков, при артериальной гипертензии, сужении аорты, склерозе сосудов легких и т.д. Гипертрофии подвергается преимущественно отдел миокарда, который выполняет основную работу при данных условиях нарушенного кровообращения (левый желудочек при пороках аортальных клапанов, правый - при пороке митрального клапана и т.д.). Масса сердца при этом может в 3-4 раза превышать массу нормального, достигая иногда 900-1000 г. Увеличиваются и размеры сердца. В основе гипертрофии миокарда лежит увеличение массы саркоплазмы кардиомиоцитов, размеров их ядер, числа и величины миофибрилл, митохондрий , т.е. гиперплазия внутриклеточных ультраструктур. При этом объем мышечных волокон увеличивается. Одновременно с гипертрофией миокарда происходит содружественная гиперплазия волокнистых структур стромы, интрамуральных сосудистых ветвей, элементов нервного аппарата сердца. Следовательно, в основе гипертрофии миокарда лежат процессы, содружественно протекающие в мышечных волокнах, строме миокарда, его сосудистой системе и интрамуральном нервном аппарате. Каждый из них представляет собой составную часть понятия «гипертрофированное сердце» и обеспечивает свое участие в развертывании и поддержании усиленной работы сердца в течение длительного, иногда многолетнего, периода. При компенсированной гипертрофии миокарда длинник сердца увеличивается за счет выносящего тракта (от основания полулунных клапанов аорты до наиболее отдаленной точки верхушки сердца); приносящий тракт (от верхушки сердца до места прикрепления заднего паруса двустворчатого клапана) не изменяется. Происходит расширение полостей сердца, которое обозначают как активное компенсаторное, или тоногенное. Развитию компенсаторной гипертрофии сердца способствуют не только механические факторы, препятствующие току крови, но и нейрогуморальные влияния. Полноценное осуществление компенсаторной гипертрофии требует определенного уровня иннервации сердца и гормонального баланса. В этом глубокий биологический смысл компенсаторной гипертрофии сердца, обеспечивающей необходимый функциональный уровень общего кровообращения и близкую к нормальной функцию органа. Однако это благополучие только кажущееся, морфологические изменения миокарда в фазе компенсации могут нарастать, если не будет устранена вызывающая их причина. В гипертрофированных кардиомиоцитах возникают дистрофические изменения, в строме миокарда - склеротические процессы, сократительная деятельность миокарда ослабевает, развивается сердечная декомпенсация, т.е. состояние, при котором мышца сердца не в состоянии продолжать напряженную работу. При декомпенсации гипертрофированного миокарда происходит пассивное (поперечное), или миогенное, расширение полости желудочков сердца. 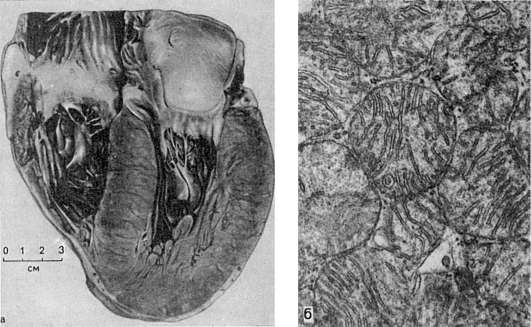 Рабочая гипертрофия левого желудочка сердца: а - внешний вид; б - гиперплазия митохондрий при гипертрофии сердца. Электронно- микроскопическое исследование Гипертрофия стенки желудка или кишки возникает выше участка су-жения их просвета. Гладкомышечный слой их стенки гипертрофируется, функциональная способность сохраняется. Просвет полости выше сужения обычно расширен. Спустя определенный период времени фаза компенсации сменяется декомпенсацией в результате несостоятельности гипертрофированного мышечного слоя. Гипертрофия стенки мочевого пузыря встречается при гиперплазии (аденоме) предстательной железы, суживающей мочеиспускательный канал , других затруднениях опорожнения пузыря. Стенка мочевого пузыря утолщается, со стороны слизистой оболочки видны мышечные трабекулы ( трабекулярная гипертрофия). Функциональная несостоятельность гипертрофированных мышц ведет к декомпенсации, расширению полости пузыря. Викарная (заместительная) гипертрофия наблюдается при гибели в связи с болезнью или после оперативного вмешательства одного из парных органов (легкие, почки и др.). Компенсация нарушенной функции обеспечивается усиленной работой оставшегося органа, который подвергается гипертрофии. По патогенетической сущности и значению для организма викарная гипертрофия близка к регенерационной гипертрофии. В ее возникновении большую роль играет комплекс рефлекторных и гуморальных влияний, как и при компенсаторной гипертрофии. 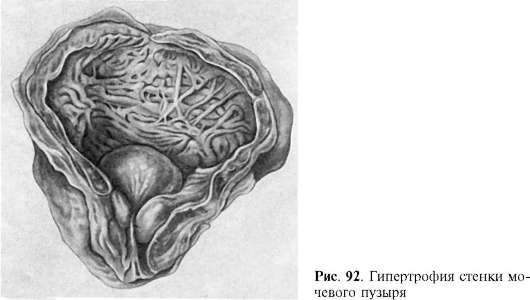 6.Метаплазия: виды, морфологическая характеристика, клиническое значение, роль в канцерогенезе. Метаплазия (от греч. metaplasso - превращать) - переход одного вида ткани в другой, родственный ей вид. Метаплазия чаще встречается в эпителии и соединительной ткани, реже - в других тканях. Переход одной ткани в другую наблюдается строго в пределах одного зародышевого листка и развивается при пролиферации молодых клеток (например, при регенерации, новообразованиях). Метаплазия всегда возникает в связи с предшествующей пролиферацией недифференцированных клеток, т.е. является непрямой. Не следует принимать за метаплазию гетеротопию или гетероплазию, когда эпителий появляется не на обычном месте вследствие порока развития. Метаплазия эпителия чаще всего проявляется в виде перехода призматического эпителия в ороговевающий плоский (эпидермальная, или плоскоэпителиальная, метаплазия). Она наблюдается в дыхательных путях при хроническом воспалении, при недостатке витамина А, в поджелудочной, предстательной, молочной и щитовидной железах, в придатке яичка при воспалении и гормональных воздействиях. Метаплазия начинается с размножения камбиальных клеток, дифференцирующихся в направлении не призматического, а многослойного плоского эпителия. Переход многослойного неороговевающего плоского эпителия в цилиндрический носит название прозоплазии. Возможна метаплазия эпителия желудка в кишечный эпителий (кишечная метаплазия или энтеролизация слизистой оболочки желудка), а также метаплазия эпителия кишки в желудочный эпителий (желудочная метаплазия слизистой оболочки кишки). Метаплазия эпителия может быть фоном для развития раковой опухоли. Метаплазия, это этап канцерогенеза, предшествующий опухоли (ее еще нет) В 1965 году Lauren описал два гистологических подтипа рака желудка, интестинальный и диффузный. Интестинальный тип чаще встречается преимущественно у пожилых лиц и поражает дистальные отделы желудка. В возникновении этого гистологического подтипа рака желудка большую роль играет метаплазия являющаяся исходом хронического воспаления обусловленного экзогенными факторами. Рак желудка может возникать без предшествующей метаплазии, и последовательность, согласно которому атрофический гастрит ведет к возникновению метаплазии, метаплазия к дисплазии, а дисплазия к раку, является не столь безусловной, после того, как была установлена роль инфекции Helicobacter pylory в патогенезе рака желудка. Метаплазия соединительной ткани с образованием хряща и кости встречается в рубцах, в стенке аорты (при атеросклерозе), в строме мышц, в капсуле заживших очагов первичного туберкулеза, в строме опухолей. Во всех этих случаях образованию хрящевой и костной ткани предшествует выраженная в разной степени пролиферация молодых клеток соединитель- ной ткани, дифференцирующихся в направлении хондро- и остеобластов. Своеобразным видом метаплазии является миелоидная метаплазия селезенки, лимфатических узлов, возникновение очагов внекостномозгового кроветворения 7.Липидозы: причины, патогенез, морфогенез, клинико-морфологическая характеристика, методы диагностики, исходы. Жировые изменения миокарда, печени, почек Паренхиматозные жировые дистрофии (липидозы) Общие сведения Дистрофия (от греч. dys - нарушение и trophe - питаю) - сложный патологический процесс, в основе которого лежит нарушение тканевого (клеточного) метаболизма, ведущее к структурным изменениям. Поэтому дистрофии рассматриваются как один из видов повреждения. 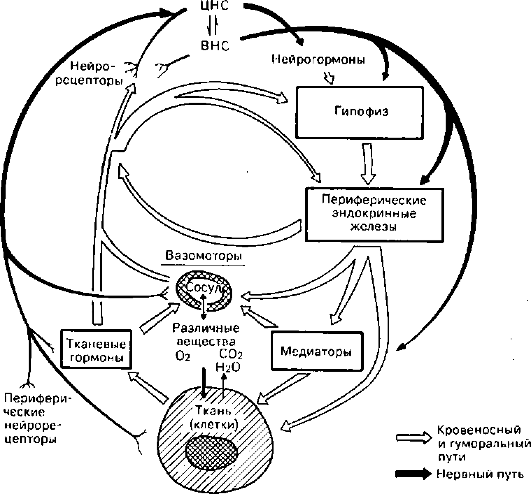 Механизмы регуляции трофики (по М.Г. Балш) В цитоплазме клеток содержатся в основном липиды, которые образуют с белками сложные лабильные жиробелковые комплексы - липопротеиды. Эти комплексы составляют основу мембран клетки. Липиды вместе с белками являются составной частью и клеточных ультраструктур. Помимо липопротеидов, в цитоплазме встречаются и нейтральные жиры, которые представляют собой сложные эфиры глицерина и жирных кислот. Для выявления жиров используют срезы нефиксированных замороженных или фиксированных в формалине тканей. Гистохимически жиры выявляются с помощью ряда методов: судан III и шарлах окрашивают их в красный цвет, судан IV и осмиевая кислота - в черный, сульфат нильского голубого окрашивает жирные кислоты в темно-синий цвет, а нейтральные жиры - в красный. С помощью поляризационного микроскопа можно дифференцировать изотропные и анизотропные липиды, последние дают характерное двойное лучепреломление. Нарушения обмена цитоплазматических липидов могут проявляться в увеличении их содержания в клетках, где они обнаруживаются и в норме, в появлении липидов там, где они обычно не встречаются, и в образовании жиров необычного химического состава. Обычно в клетках накапливаются нейтральные жиры. Паренхиматозная жировая дистрофия встречается наиболее часто там же, где и белковая, - в миокарде, печени, почках. В миокарде жировая дистрофия характеризуется появлением в мышечных клетках мельчайших жировых капель (пылевидное ожирение). При нарастании изменений эти капли (мелкокапельное ожирение) полностью замещают цитоплазму. Большинство митохондрий при этом распадается, поперечная исчерченность волокон исчезает. Процесс имеет очаговый характер и наблюдается в группах мышечных клеток, расположенных по ходу венозного колена капилляров и мелких вен.  Жировая дистрофия миокарда: а - капли жира (на рисунке черного цвета) в цитоплазме мышечных волокон (микроско- пическая картина); б - включения липидов (Л), имеющие характерную исчерченность; Мф - миофибриллы. Электронограмма. х21 000 Внешний вид сердца зависит от степени жировой дистрофии. Если процесс выражен слабо, его можно распознать лишь под микроскопом, применяя специальные окраски на липиды; если он выражен сильно, сердце выглядит увеличенным в объеме, камеры его растянуты, оно дряблой консистенции, миокард на разрезе тусклый, глинисто-желтый. Со стороны эндокарда видна желто-белая исчерченность, особенно хорошо выраженная в сосочковых мышцах и трабекулах желудочков сердца («тигровое сердце»). Эта исчерченность миокарда связана с очаговым характером дистрофии, преимущественным поражением мышечных клеток вокруг венул и вен. Жировая дистрофия миокарда рассматривается как морфологический эквивалент его декомпенсации. Развитие жировой дистрофии миокарда связывают с тремя механизмами: повышенным поступлением жирных кислот в кардиомиоциты, нарушением обмена жиров в этих клетках и распадом липопротеидных комплексов внутриклеточных структур. Чаще всего эти механизмы реализуются путем инфильтрации и декомпозиции (фанероза) при энергетическом дефиците миокарда, связанном с гипоксией и интоксикацией (дифтерия). При этом основное значение декомпозиции не в высвобождении липидов из липопротеидных комплексов клеточных мембран, а в деструкции митохондрий, что ведет к нарушению окисления жирных кислот в клетке. В печени жировая дистрофия (ожирение) проявляется резким увеличением содержания жиров в гепатоцитах и изменением их состава. В клетках печени вначале появляются гранулы липидов (пылевидное ожирение), затем мелкие капли их (мелкокапельное ожирение), которые в дальнейшем сливаются в крупные капли (крупнокапельное ожирение) или в одну жировую вакуоль, которая заполняет всю цитоплазму и отодвигает ядро на периферию. Измененные таким образом печеночные клетки напоминают жировые. Чаще отложение жиров в печени начинается на периферии, реже - в центре долек; при значительно выраженной дистрофии ожирение клеток печени имеет диффузный характер. Внешний вид печени достаточно характерен: она увеличена, дряблая, охряно-желтого или желто-коричневого цвета. При разрезе на лезвии ножа и поверхности разреза виден налет жира. Среди механизмов развития жировой дистрофии печени различают: чрезмерное поступление в гепатоциты жирных кислот или повышенный их синтез этими клетками; воздействие токсических веществ, блокирующих окисление жирных кислот и синтез липопротеидов в гепатоцитах; недостаточное поступление в печеночные клетки аминокислот, необходимых для синтеза фосфолипидов и липопротеидов. Из этого следует, что жировая дистрофия печени развивается при липопротеидемии (алкоголизм, сахарный диабет, общее ожирение, гормональные расстройства), гепатотропных интоксикациях (этанол, фосфор, хлороформ и др.), нарушениях питания (недостаток белка в пище - алипотропная жировая дистрофия печени, авитаминозы, болезни пищеварительной системы). В почках при жировой дистрофии жиры появляются в эпителии проксимальных и дистальных канальцев. Обычно это нейтральные жиры, фосфолипиды или холестерин, который обнаруживают не только в эпителии канальцев, но и в строме. Нейтральные жиры в эпителии узкого сегмента и собирательных трубок встречаются как физиологическое явление. Внешний вид почек: они увеличены, дряблые (при сочетании с амилоидозом плотные), корковое вещество набухшее, серое с желтым крапом, заметным на поверхности и разрезе. Механизм развития жировой дистрофии почек связан с инфильтрацией эпителия почечных канальцев жиром при липемии и гиперхолестеринемии (нефротический синдром), что ведет к гибели нефроцитов. |
