анатомия. реферат. 4. Соединение костей таза и нижней конечности. Суставы стопы (Шопара и Лисфранка)
 Скачать 1.1 Mb. Скачать 1.1 Mb.
|
|
4. Соединение костей таза и нижней конечности. Суставы стопы (Шопара и Лисфранка). У пояса нижних конечностей выделяют парный крестцово-подвздошный сустав и лобковой симфиз (рис.1). [1]  Рисунок 1 – Связки таза и тазобедренного сустава (вид спереди). 1 – IV поясничный позвонок; 2 – передняя продольная связка; 3 – подвоздошно-поясничная связка; 4 – паховая связка; 5 – суставная капсула тазобедренного сустава; 6 – подвоздошно-бедренная связка; 7 – запирательная мембрана; 8 – лобковой симфиз; 9 – дугообразная связка лобка; 11 – большой вертел; 12 – верхняя передняя подвздошная кость; 13 – передняя крестцово-подвздошная кость. Крестцово-подвздошный сустав. По форме это плоский сустав, тугой (амфиартроз). В образовании сустава участвуют ушковидные суставные поверхности крестца и тазовой (подвздошной) кости, практически идеально подходящие друг другу. Капсула, достаточно прочная, прикрепляется по краю суставных поверхностей. Укрепляется плотными и крепкими связками крестцово-подвздошными: межкостной, передней, задней, а также подвздошно-поясничной. Движения в суставе ограничены – небольшое скольжение. Лобковый симфиз. Соединяет обе лобковые кости между собой обращенными друг к другу симфизиальными поверхностями, между которыми находится волокнисто-хрящевая пластинка (межлобковый диск) с узкой синовиальной щелью. Укреплен плотной надкостницей и связками – верхней лобковой и дугообразной лобка. Таз является вместилищем и защитой для многих внутренних органов: матка, мочевой пузырь, прямая кишка и др. Различают большой и малый таз. Книзу большой таз переходит в малый. Границей междуними служит основание крестца, пограничная или дугообразная линия на подвздошный и лонный гребень на лонных костях. Кости стопы соединяются с костями голени (голеностопный сустав) и между собой (рис.2). 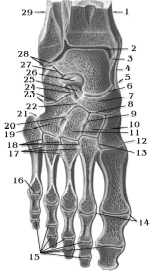 Рисунок 2 – Суставы и связки правой стопы. 1 – большеберцовая кость; 2 – голеностопный сустав; 3 – дельтовидная связка (передняя таранно‑большеберцовая часть); 4 – дельтовидная связка(ладьевидно-большеберцовая часть); 5 – поперечный сустав предплюсны; 6 – таранно-ладьевидный сустав; 7 – ладьевидная кость; 8 – клино-ладьевидный сустав; 9 – межкостная межклиновидная связка; 10 – промежуточная клиновидная кость; 11 – латеральная клиновидная кость; 12 – предплюсне-плюсневый сустав; 13 – межкостная клино-плюсневая связка; 14 – коллатеральные связки; 15 – межфаланговые суставы стопы; 16 – плюсне-фаланговый сустав; 17 – межкостные плюсневые связки;18 – межплюсневые суставы; 19 – кубовидная кость;20 – межкостная клино-кубовидная связка; 21 – предплюсне-плюсневый сустав; 22 – куболадьевидная связка; 23 – пяточно-кубовидный сустав; 24 – раздвоенная связка (пяточно-кубовидная связка); 25 – раздвоенная связка (пяточно-ладьевидная связка); 26 – межкостная таранно-пяточная связка; 27 – подтаранный сустав; 28 – задняя таранно-малоберцовая связка; 29 – малоберцовая кость. Из практических соображений пяточно-кубовидный (образован суставными поверхностями пяточной и кубовидной костей, простой, форма сустава седловидная)и таранно-ладьевидный (образован суставной поверхностью ладьевидной кости, передними и средними суставными поверхностями таранной и пяточной костей, сложный, по форме приближается к шаровидному)суставы рассматривают как единый поперечный сустав предплюсны – Шопаров сустав. Для его вычленения необходимо рассечь определенную связку, являющуюся «ключом» к данному суставу – раздвоенную связку, состоящую из пяточно-кубовидной и пяточно-ладьевидной связок.[2] Клиноладьевидный сустав (образован ладьевидной костью и суставными поверхностями трех клиновидных костей, плоский, со скользящими движениями и предплюсно-плюсневые суставы (расположены между клиновидными костями и плюсневыми костями, плоские по форме) из практических соображений объединяют в один поперечно расположенный сустав (сустав Лисфранка).[3] 19. Плевра. Плевральные мешки. Синусы плевры. Границы легких и плевры. Средостение (переднее, заднее). Плевра, как и другие серозные оболочки, имеет сложное строение и состоит из 2-х листков: висцерального и пристеночного (париетального). Между ними капиллярная щель – полость плевры, содержащая небольшое количество жидкости (1-2 мл.). За счёт плевры лёгкое нигде не связано с наружными стенками и диафрагмой и фиксировано только в области ворот лёгкого. Висцеральный листок плевры плотно сращён с лёгким, и в области ворот переходит в париетальный листок, который делится на три части: 1) рёберная плевра, прилегает изнутри к рёбрам; 2) средостенная плевра, прилегает к органам средостения; 3) диафрагмальная плевра, покрывает диафрагму, кроме её центра, к которому прирастает перикард. Сверху рёберная и средостенная плевры образуют купол плевры. В местах перехода реберной плевры в средостенную и в диафрагмальную плевру у плевральной полости имеются углубления – плевральные синусы. Они являются резервными пространствами плевральной полости, которые заполняются легкими при дыхании. Плевральные синусы могут быть местами скопления серозной или другой жидкости при заболеваниях или повреждениях легкого, плевры. Реберно-диафрагмальный синус находится в месте перехода реберной плевры в диафрагмальную. Его наибольшая глубина (9 см) соответствует уровню средней подмышечной линии. Диафрагмально-средостенный синус представляет собой неглубокую щель плевральной полости в месте перехода нижней части диафрагмальной плевры в средостенную. Реберно-средостенный синус является небольшой щелью, расположенной при переходе переднего отдела реберной плевры в средостенную.[1] Передняя и задняя граница париетальной плевры соответствует границам правого и левого легких. Нижняя граница париетальной плевры расположена на одно ребро (на 2-3 см) ниже соответствующей границы легкого. Проходя вниз, нижняя граница реберной плевры пересекает VII ребро по средней ключичной линии, VIII ребро – по передней подмышечной, IX ребро – по средней подмышечной, X – по задней подмышечной, XI – по лопаточной линии, а на уровне ХII ребра резко переходит в заднюю границу. Передние границы правой и левой реберной плевры проходят на протяжении от II до IV ребра почти параллельно друг другу, а вверху и внизу расходятся образуя межплевральные поля. Средостение – комплекс органов, расположенных между двумя плевральными мешками. Спереди средостение ограничено грудиной, сзади – грудным отделом позвоночника, с боков – медиастинальными плеврами. Вверху средостение простирается до верхней апертуры грудной клетки, внизу – до диафрагмы. В настоящее время средостение условно подразделяют на два: верхнее и нижнее. Последнее, в свою очередь делится на переднее, среднее и заднее. В клинической практике обычно выделяют переднее и заднее средостения, разделенные фронтальной плоскостью, проведенной через корни легких. В переднем средостении находятся сердце, перикард, дуга аорты, тимус, диафрагмальные нервы. В переднем средостении также расположены диафрагмально-перикардиальные и внутренние грудные артерии и вены, окологрудинные, средостенные и верхние диафрагмальные лимфатические узлы. В заднем средостении находятся пищевод, грудная часть аорты, грудной лимфатический проток, непарная и полунепарная вены. В заднем средостении залегают блуждающие и внутренностные нервы, симпатические стволы, задние средостенные и предпозвоночные лимфатические узлы. 34. Орган слуха, гравитации и равновесия. Строение наружного и среднего уха. Внутреннее строение органа слуха, гравитации и равновесия. Орган слуха имеет большое значение в жизни человека. Он позволяет человеку воспринимать звуковые колебания — колебания частиц воздуха различной частоты, периодичности и амплитуды. Орган слуха человека состоит из трех частей: улавливающего воздушные колебания наружного уха, передающего звуковые волны среднего уха и воспринимающего звук внутреннего уха (пирамида височной кости). Во внутреннем ухе, помимо слуховых рецепторов, располагаются рецепторы положения тела.  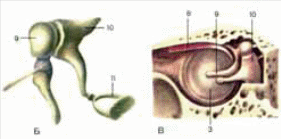 Рисунок 3 – Преддверно-улитковый орган (А, схема), слуховые косточки (Б), среднее ухо (В). 1 — ушная раковина; 2 — наружный слуховой проход; 3 — барабанная перепонка; 4 — среднее ухо; 5 — костные полукружные каналы; 6 — улитка; 7 — слуховая труба; 8 — мышца, напрягающая барабанную перепонку; 9 — молоточек; 10 — наковальня; 11 — стремя Наружное ухо представлено ушной раковиной, наружным слуховым проходом и барабанной перепонкой. Ушная раковина состоит из эластического хряща и кожной складки — мочки. Она имеет завиток, противозавиток и полость раковины, в глубине которой находится отверстие наружного слухового протока. Спереди проход ограничивает бугорок — козелок, сзади — противокозелок. Наружный слуховой проход имеет длину 34 мм и оканчивается барабанной перепонкой. Слуховой проход имеет несколько изогнутое направление, является продолжением хряща раковины, выстлан кожей с тонкими волосками и видоизмененными потовыми железками, выделяющими ушную серу. Барабанная перепонка отделяет наружное ухо от среднего. Его основу составляет фиброзная пластинка, покрытая снаружи эпидермисом, а изнутри — слизистой оболочкой. Ушная раковина улавливает звуковые колебания, наружный слуховой проход проводит эти колебания к барабанной перепонке. Среднее ухо, или барабанная полость, наполнена воздухом, попадающим сюда из носоглотки через слуховую трубу. Барабанная полость находится в пирамидке височной кости и содержит слуховые косточки — молоточек, наковальню и стремечко. Молоточек соединен с барабанной перепонкой своей рукояткой, головка молоточка соединяется с телом наковальни, длинный отросток которой сочленяется с головкой стремечка. Основание стремечка закрывает овальное окно внутренней стенки среднего уха. Слуховые косточки участвуют в передаче колебаний барабанной перегородки к овальному окну, а затем на эндолимфу улитки внутреннего уха. Слуховая (евстахиева) труба. Представляет собой длинный (35 мм) и узкий (2 мм) канал. Слуховая труба состоит из костной и хрящевой части. Она берет начало от боковой стенки носоглотки заканчивается в барабанной полости; служит для выравнивания давления в барабанной полости. В состав внутреннего уха (лабиринта) входят преддверие, полукружные каналы и улитка. Преддверие и полукружныеканалы относятся к вестибулярному аппарату (рис.4). 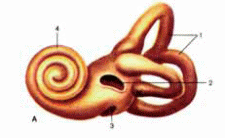  Рисунок 4 – Костный (А) и перепончатый (Б) лабиринты. А: 1 — костные полукружные каналы; 2 — окно преддверия; 3 — окно улитки; 4 — спиральный канал улитки; Б: 1 — перепончатые ампулы; 2 — полукружные протоки; 3 — сферический мешочек; 4 — эллиптический мешочек; 5 — улитковый проток; 6 — улитковая часть преддверно-улиткового нерва; 7 — преддверная часть преддверно-улиткового нерва. Улитка — костный, постепенно расширяющийсяспиральный канал, образующий 2,5 витка. Костныйканал на всем протяженииразделен двумя перепонками: более тонкой вестибулярной мембраной (мембранаРейснера) и более плотной основной мембраной. На вершине улитки эти мембраны соединяются, в месте соединения имеется отверстие. Костный канал улитки, за счет вестибулярной и основной мембран, разделен на три узких хода: верхний, средний и нижний. От овального отверстия начинается верхний ход, он продолжается до вершины улитки. От круглого окна начинается нижний ход и заканчивается на вершине улитки. В вершине улитки через имеющиеся отверстия эти два хода сообщаются между собой. В результате этого верхний и нижний ходы являются как бы единым каналом, идущим от овального до круглого окна. В этих ходах имеется перилимфа. Мембраны овального и круглого окон отделяют перилимфу ходов от воздушной полости среднего уха. Средний ход не сообщается с другими ходами и заполнен эндолимфой. На основной мембране среднего хода улитки имеется звуковоспринимающий аппарат — кортиев орган, в состав которого входят ре-цепторные волосковые клетки, которые превращают звуковые колебания в нервные импульсы, распространяющиеся по слуховому нерву. Одна часть клетки располагается на основной мембране, вторая — в полости среднего уха улитки. На этом конце рецепторной клетки находятся волоски, которые омываются эндолимфой и располагаются в непосредственной близости от покровной мембраны. При проведении звуков через перилимфу и эндолимфу происходят колебания основной мембраны вместе с рецепторными клетками. При этом волоски рецепторных клеток контактируют с покровной мембраной и деформируются. Это приводит к возникновению возбуждения в рецепторных клетках, импульсы воспринимаются биполярными клетками, а затем преддверно-улитковым нервом, который направляется к слуховому центру (верхняя височная извилина).[3] Орган гравитации и равновесия начинается в перепончатом лабиринте, где находится его периферическая часть.Участвует в регуляции положения и движения тела в пространстве. Состоит из преддверия и полукружных каналов внутреннего уха (рис.5).[4] Полукружные каналы — это узкие ходыправильной формы, которые располагаются в трех взаимно перпендикулярных плоскостях. Один конец канала колбообразно расширени называется ампулой. Преддверие состоит из двух частей: мешочка и маточки. Мешочек ближе к улитке, а маточкак полукружным каналам.В обоих частях преддверия имеются возвышения, называемые пятнами. В них сосредоточены рецепторные клетки. На поверхности этих клеток находитсябольшое количество микроскопических кристаллическихобразований, состоящих изкарбоната кальция (отолиты).Они участвуют в возбуждениирецепторных клеток. В ампулахперепончатых полукружных каналов также имеются рецепторные клетки. Они сосредоточеныв определенных местах (ампулярных кристах). Возбуждениерецепторных клеток происходит за счет перемещения эндолимфы каналов. При измененииположения головы изменяетсядавление отолитов на рецепторные клетки и они возбуждаются. Рецепторы полукружныхканалов раздражаются в моментускоренного или замедленноговращательного движения в какой-либо плоскости за счет движения эндолимфы. 49. Непарные висцеральные ветви брюшной части аорты. Межартериальные анастомозы. Воротная вена и ее притоки. Остаточные образования кровообращения плода. К непарным ветвям относятся чревный ствол, верхняя и нижняя брыжеечные артерии. Чревный ствол – короткий сосуд длиной 1,5-2 см, начинается от аорты на уровне XII грудного позвонка (рис. 5). Чревный ствол делится на 3 артерии: левую желудочную, общую печеночную и селезеночную. 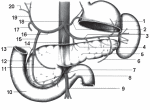 Рисунок 5 – Ветви чревного ствола и верхней брыжеечной артерии. 1 – короткие желудочные артерии; 2 – левая желудочная артерия;3 – селезеночная артерия; 4 –ветви к телу поджелудочной железы; 5 – поджелудочная железа; 6 – левая желудочно-сальниковая артерия; 7 – нижняя поджелудочно-двенадцатиперстная артерия;8 – средняя ободочная артерия; 9, 14 – верхняя брыжеечная артерия; 10 – двенадцатиперстная кишка; 11 – правая желудочно-сальниковая артерия; 12 – передняя верхняя поджелудочно-двенадцатиперстная артерия; 13 – задняя верхняя поджелудочно-двенадцатиперстная артерия; 15 – желудочно-двенадцатиперстная артерия; 16 – общая печеночная артерия; 17 – правая желудочная артерия; 18 – чревный ствол; 19 – собственная печеночная артерия; 20 – пузырная артерия. Верхняя брыжеечная артерия отходит от брюшной части аорты на уровне XII грудного – I поясничного позвонка. Она идет вниз и вправо между головкой поджелудочной железы и нижней частью двенадцатиперстной кишки, входит в корень брыжейки тонкой кишки, где отдает следующие ветви: 1) нижние панкреатодуоденальные артерии к головке поджелудочной железы и к двенадцатиперстной кишке; 2) тощекишечные и подвздошно-кишечные артерии в количестве 12-18 направляются к петлям брыжеечной части тонкой кишки,образуя в брыжейке дугообразные анастомозы – аркады, обеспечивающие постоянный приток крови к кишке при ее перистальтике; 3) подвздошно-ободочная артерия следует вниз и вправо к слепой кишке, отдавая на своем пути артерию червеобразного отростка; 4) правая ободочная артерия – к восходящей ободочной кишке; 5) средняя ободочная артерия кровоснабжает поперечную ободочную кишку. Нижняя брыжеечная артерия начинается от брюшной части аорты на уровне III поясничногопозвонка, идет вниз и влево и отдает ветви к левой частипоперечной ободочной и нисходящей ободочной кишки (левая ободочная артерия), к сигмовидной кишке(сигмовидные артерии), к верхней части прямойкишки (верхняя прямокишечная артерия). Отток венозной крови из непарных органов брюшной полости происходит не прямо в общую систему кровообращения, а по воротной вене в печень. Воротная вена собирает кровь от непарных органов брюшной полости. Она образуется позади головки поджелудочной железы путем слияния трех вен: нижней брыжеечной вены, верхней брыжеечной вены и селезеночной вены. Воротная вена от места своего образования направляется в печеночно-дуоденальную связку, между листками которой она достигает ворот печени. В толще указанной связки воротная вена располагается вместе с общим желчным протоком и общей печеночной артерией таким образом, что проток занимает крайнее положение справа, левее него находится общая печеночная артерия, а глубже и между ними – воротная вена. У ворот печени воротная вена делится на две ветви: левую ветвь и правую ветвь, соответственно правой и левой долям печени. Кроме указанных выше вен, образующих воротную вену, непосредственно в ее ствол впадают следующие вены: левая и правая желудочные вены, вены поджелудочной железы. Кроме того, воротная вена соединяется с венами передней брюшной стенки посредством околопупочных вен. Кровообращение плода иначе называется плацентарным кровообращением: в плаценте происходит обмен веществ между кровью плода и материнской кровью (при этом кровь матери и плода не смешивается). В плаценте кровь плода получает питательные вещества, отдает углекислоту и, обогатившись кислородом, снова направляется по пупочной вене к плоду. После рождения, когда начинает функционировать легочный круг кровообращения и пупочный канатик перевязывают, происходит постепенное запустевание пупочной вены, венозного и артериального протоков и дистальных отделов пупочных артерий; все эти образования облитерируются и образуют связки. Пупочная вена образует круглую связку печени; венозный проток венозную связку; артериальный проток – артериальную связку, а из обеих пупочных артерий образуются тяжи, медиальные пупочные связки, которые располагаются по внутренней поверхности передней брюшной стенки. Зарастает также овальное отверстие которое превращается в овальную ямку а заслонка нижней полой вены, потерявшая после рождения свое функциональное значение, образует небольшую складку, натянутую от устья нижней полой вены в сторону овальной ямки [2]. СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ 1. Анатомия человека. В 2-х томах / М.Р. Сапин, В.Я. Бочаров, Д.Б. Никитюк и др. Под редакцией М.Р. Сапина. – М.: Медицина, 2001. 2. Анатомия человека: учебное пособие для студентов учреждений, обеспечивающих образование по специальности «Сестринское дело» / Е.С. Околокулак, К.М. Ковалевич, Ю.М. Киселевский. Под редакцией Е.С. Околокулака.– Гродно :ГрГМУ, 2008. – 424 с. 3.Волкова В.А., Малоштан Л.Н. Анатомия человека: Учеб. пособие.– Харьков: Изд-во НФаУ: Золотые страницы, 2005.– 240 с. 4. Анатомия человека / М.Г. Привес, Н.К. Лысенков, В.И. Бушкович. Под редакцией М. Г. Привеса. – М.,2000. – 672 с. |
