панкреатит. О.панкреатит. Актуальность проблемы
 Скачать 327.23 Kb. Скачать 327.23 Kb.
|
|
2.7. Современные методы лечения. · Комплексное консервативное лечение острого панкреатита. Учитывая первичную асептичность процесса при остром панкреатите в начальный период заболевания, принято активное терапевтическое лечение, направленное на купирование процессов в самой поджелудочной железе, предупреждение и лечение синдрома панкреатогенной токсемии, профилактику гнойно-септических осложнений. Наиболее часто применяемым методом лечения в этот период считается антиферментная терапия. Помимо ингибиторов протеиназ используются цитостатические препараты, угнетающие синтез белка и, в частности, внутриклеточное образование ферментов (5-фторурацил). Сходным механизмом действия обладает панкреатическая рибонуклеаза, которая, разрушая м-РНК, вызывает обратимое нарушение биосинтеза белка в поджелудочной железе. Наиболее частой причиной гибели больных острым панкреатитом в первые дни заболевания является эндогенная интоксикация, сопровождающаяся развитием циркуляторного гиповолемического шока, отека головного мозга, острой почечной недостаточностью. В связи с этим целесообразно для детоксикации организма проводить гемо-, лимфо- или плазмосорбцию. Перспективным методом экстракорпоральной детоксикации является способ избирательного удаления протеолитических фементов. Для этой цели предложен и апробирован плазмосорбент протеиназ, иммобилизованный на сефарозе КСИ (КСИ-сефароза). КСИ обладает уникальной ферментной специфичностью. Он ингибирует активность панкреатических трипсина, химотрипсина, эластазы, а также внутриклеточных протеиназ - эластазы. При этом КСИ не тормозит активность важнейших протеиназ плазмы крови: тромбина, плазмина, калликреина. Благодаря применению данной методики летальность снизилась и составила 20,7% у больных с острым деструктивным панкреатитом. Рассматривая проблемы консервативного лечения острого панкреатита, нельзя не остановиться на применении соматостатина и его аналогов, появление которых оказало хороший эффект как на течение самого заболевания, так и на его исход. Эффективность купирования острого панкреатита с помощью этих препаратов достаточно изучена. Они достоверно снижают панкреатическую секрецию, необходимость аналгезирующей терапии, частоту осложнений и летальность. Кроме того, инфузия соматостатина улучшает почечную функцию путем увеличения индекса клубочковой фильтрации и повышения почечного кровотока. Это позволяет значительно уменьшить частоту и выраженность нарушений почечной функции при деструктивных формах острого панкреатита. Положительные характеристики применения соматостатина подтверждены эффективностью лечения более 100 пациентов в нашей клинике. Исследования показали, что данный препарат показан и необходим при остром панкреатите, не вызывает выраженных побочных эффектов, сокращает сроки госпитализации. В заключение необходимо подчеркнуть, что терапия должна подбираться строго индивидуально в зависимости от патогенетических факторов той или иной стадии различных форм деструктивного панкреатита. · Хирургическая тактика и методика хирургических вмешательств при остром панкреатите. Рассматривая хирургические методы лечения острого панкреатита, прежде всего необходимо остановиться на лапароскопии. Этот метод позволяет с достаточно высокой точностью поставить правильный диагноз, верифицировать формы панкреонекроза и выявить перитонит. Применение лапароскопии позволяет избежать необоснованных лапаротомий, обеспечить в ряде случаев адекватное дренирование и эффективное лечение, а в других случаях обосновать показания к лапаротомии. Тактика хирургического вмешательства определяется в первую очередь глубиной анатомических изменений в самой поджелудочной железе. Во время операции по поводу острого деструктивного панкреатита хирург должен решать проблему выбора рациональной хирургической тактики. Как известно, в настоящее время используются два основных направления. Это, во-первых, установка дренажей и проведение перитонеального лаважа-диализа, что позволяет удалять токсичные и вазоактивные вещества. Во-вторых, резекция (обычно дистальных отделов) поджелудочной железы, что предупреждает возможную последующую аррозию сосудов и кровотечение, а также образование абсцессов. Отдельно необходимо упомянуть операцию Лоусона, так называемую операцию "множественной стомы", заключающуюся в наложении гастростомы и холецистомы, дренировании сальникова отверстия и области поджелудочной железы. При этом возможно контролировать отток ферментонасыщенного отделяемого, выполнять декомпрессию внепеченочных желчных протоков, производить энтеральное питание больного. Каждый из вышеуказанных типов операций имеет определенные недостатки. Так, при резекции поджелудочной железы у значительного числа больных в послеоперационном периоде развивается экзо- и эндокринная недостаточность, что связано иногда со значительным поражением поджелудочной железы, а иногда с невозможностью во время операции (даже при использовании интраоперационного УЗИ поджелудочной железы) определить объем поражения, в результате чего удаляется и неизмененная ткань железы. Подобные операции на практике не всегда устраняют вероятность развития гнойных осложнений. В связи с этим иногда возникает необходимость в повторных операциях, что увеличивает послеоперационную летальность. При первом типе операционной тактики часто отмечается улучшение состояния пациента в течение первых 10 дней после начала лечения. Однако не исключено в дальнейшем развитие осложнений. К тому же диализ возможно проводить лишь в первые 48 часов после установки дренажей, так как после они перестают функционировать. Смерть больных при данной патологии, как правило, наступает от тяжелых септических осложнений и дыхательной недостаточности. Операция Лоусона не должна проводиться в условиях панкреатогенного перитонита. Самой главной и нерешенной проблемой при всех вышеперечисленных типах операций является очень частая необходимость релапаротомий из-за продолжающегося панкреонекроза или в связи с развитием вторичных осложнений (абсцессов, кровотечений и др.) Для выполнения неоднократных плановых релапаротомий и временного закрытия лапаротомной раны предложено использование "застежек-молний". Однако они имеют недостатки, так как могут вызвать некроз тканей стенки живота, требуют дополнительного вмешательства для удаления их после прекращения патологического процесса в брюшной полости, кроме того они не позволяют в достаточной мере регулировать изменение внутрибрюшного давления. Одним из перспективных способов оперативного лечения острого деструктивного панкреатита является методика динамической оментопанкреатостомии, разработанная на кафедре хирургии УНЦ и нашедшая применение в лечебных учреждениях России и странах СНГ. Данную операцию производят в такой последовательности. После верхней срединной (возможно выполнение поперечной) лапаротомии рассекают желудочно-толстокишечную связку на всем протяжении и капсулу ПЖ, после чего производят ревизию железы (при подозрении на поражение головки выполняют мобилизацию двенадцатиперстной кишки по Кохеру). При наличии деструктивного панкреатита или его осложнений осуществляют абдоминизацию железы. Затем фиксируют аппарат для сближения краев раны на переднюю брюшную стенку. Через контраппертуры в боковых фланках живота, к области ПЖ (над и под ней) устанавливают два силиконовых дренажа друг против друга для проведения проточного лаважа. Далее осуществляют фиксацию краев желудочно-толстокишечной связки к париетальной брюшине краев лапаротомной раны ("марсупиализация" ПЖ). Следующим этапом операции является наложение провизорных швов на апоневроз края лапаротомной раны на протяжении всего отверстия "сумки" без фиксации. Операцию завершают сведением вертикальных пластин аппарата с помощью имеющихся винтов. При стихании воспалительного процесса на фоне консервативного или (и) оперативного лечения и отсутствии показаний к раскрытию лапаростомы затягивают провизорные швы и полностью стягивают вертикальные пластины аппарата, наложенного на переднюю брюшную стенку, а в дальнейшем при заживлении снимают его и провизорные швы. Летальность при использовании данной методики в нашей клинике составила 42,85%. Таким образом, использование предлагаемого способа хирургического лечения острого деструктивного панкреатита обеспечивает по сравнению с существующими способами следующие преимущества: 1. Возможность периодической ревизии ПЖ без выполнения релапаротомии. 2. Возможность избежать вторичного нагноения области ПЖ из-за дополнительного введения перевязочного материала. 3. Отграничение патологического процесса от свободной брюшной полости. 4. Контроль адекватности и эффективности консервативного и оперативного лечения. Возможность в зависимости от течения заболевания более рационально комбинировать активную, агрессивную хирургическую тактику с более щадящей, консервативной. 5. Возможность заживления лапаротомной раны линейным рубцом без дополнительных оперативных вмешательств и образования вентральной грыжи. Данный метод позволяет осуществлять адекватный дренаж панкреатического ферментонасыщенного экссудата, гноя при вторичных осложнениях. Использование его способствует отхождению секвестров, быстрой остановке аррозивного кровотечения в случае его развития, при этом не требуется длительной механической ИВЛ, снижается риск развития свищей органов желудочно-кишечного тракта при повторных ревизиях брюшной полости. Таким образом, использование необходимых диагностических тестов и прогностических признаков позволяет избрать правильную лечебную тактику, включая проведение своевременных и адекватных хирургических вмешательств. Применение современных методик экстракорпоральной детоксикации и оригинальной хирургической операции позволяет улучшить результаты лечения больных с острым деструктивным панкреатитом. 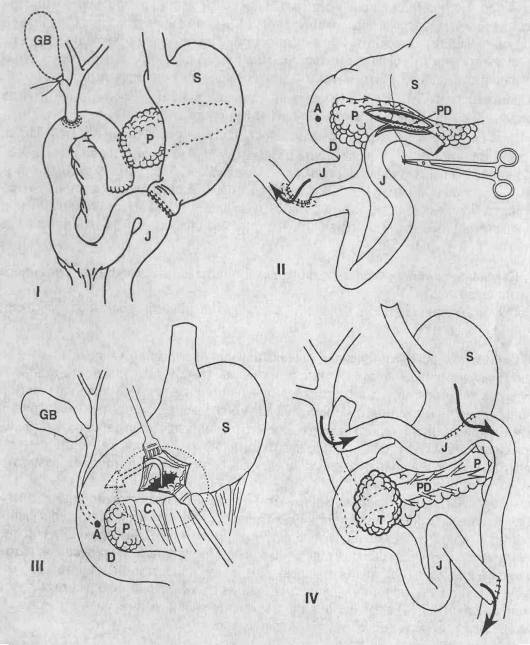 Оперативные вмешательства, применяемые при остром панкреатите. I — панкреатодуоденальная резекция (операция Уиппла) с сохранением пилорического жома. II — панкреатикоеюностомия на отключенной по Ру петле тощей кишки. Ill — псевдоцистогастростомия (анастомоз между желудком и ложной кистой поджелудочной железы). IV — холедохогастроеюностомия (паллиативная операция, шунтирующая желчные протоки) при опухоли головки поджелудочной железы. (S — желудок, D — двенадцатиперстная кишка, J — тощая кишка, Р — поджелудочная железа, С — ложная киста поджелудочной железы, Т — опухоль головки поджелудочной железы, GB — желчный пузырь, А — ампула большого соска двенадцатиперстной кишки, PD — проток поджелудочной железы) в послеоперационном периоде проводится комплексное этиотропное и патогенетически обоснованное консервативное лечение. 2.8. Методы и средства реабилитации. После перенесенного острого панкреатита, а особенно после операций, больные нуждаются в детальном наблюдении квалифицированных специалистов. Часто в отдаленный после такой болезни период у больных развиваются такие осложнения, как свищи, кисты, и тому подобное. Даные осложнения также нуждаются в дальнейшем в оперативном лечении. В случаях возникновения сахарного диабета больных берут на учет эндокринологи, которые коректируют уровень сахара крови. Абсолютно необходимым есть соблюдения суровой диеты (стол №5), которая исключает прием жирной, жариной пищи, нельзя употреблять большое количество еды (переедать). Абсолютно недопустимым является употребление алкоголя, даже в небольших количествах. Больных, которые перенесли такую болезнь, берут на диспансерный учет по месту жительства, и регулярно, раз в пол года обследуют (УЗД, лабораторные анализы, и тому подобное). 2.9. Исходы, осложнения, прогноз. К основным осложнениям острого панкреатита относят: Панкреонекроз – самое тяжелое осложнение, которое проявляется тяжелой интоксикацией организма, нарушением всех систем организма и плохим прогнозом. Кисты поджелудочной железы - это ограниченые капсулой скопления жидкости в виде полостей, которые могут быть размещены как в самой железе, так и выходить за ее границы. Хронический панкреатит – хроническое воспаление железы, которое приводит к замещению здоровой ткани железы на соединительную ткань (фиброз). Свищи поджелудочной железы - патологическое соединение протока железы с внешней средой или с внутренними органами. Перитонит – при развитии панкреонекроза развивается картина «острого живота», тяжелая интоксикация, и тому подобное. Внутрибрюшное кровотечение - кровотечение в результате повреждения соком железы больших сосудов, что непосредственно угрожает жизни больного. Сахарный диабет – нарушение эндокринной функции. Прогноз при адекватном лечении благоприятный. 2.10. Меры профилактики. В большинстве случаев болезнь можно профилактировать. Для этого следует придерживаться правильного режима питания, а именно, не злоупотреблять алкоголем, не переедать. В случае наличия у больного желчнокаменной болезни (камни в желчном пузыре), необходимо своевременно выполнить операцию по удалению больного органа – лапароскопическую холецистэктомию. Полезным является ведение здорового образа жизни, не допускаеться употребление пищевых продуктов и медикаментов сомнительного качества, и тому подобное. Особенно это касается алкогольных напитков, отравление которыми происходит чаще всего и протекает тяжелее всего, а потому в качестве таких продуктов нужно быть уверенными. Полезным является санаторно-курортное лечение. Выводы. Проблема острого панкреатита является одной из актуальнейших в экстренной хирургии. Это связано не только с тем, что заболевание очень распространено, но и с тем, что оно сложно в диагностике и в выборе лечебной тактики. Несмотря на то, что клиническая картина и характер морфологических изменений в поджелудочной железе при остром панкреатите описаны около 300 лет назад, и в последние годы возникают и исчезают различные концепции этиологии и патогенеза этого заболевания, предлагаются и отвергаются разнообразные тактико-технические направления лечения. В последние годы вопросы лечебной тактики у больных острым панкреатитом подверглись существенным изменениям: стала более целенаправленной и патогенетически обоснованной консервативная терапия, унифицированы показания к отдельным методам инструментальной диагностики и различным видам хирургических вмешательств. Более широкое применение получили прямые операции на поджелудочной железе при деструктивных формах острого панкреатита. |
