Ответы по гинекологии. Бодяжина Вера Ильинична учебник
 Скачать 1.44 Mb. Скачать 1.44 Mb.
|
|
Девственная плева (hymen) представляет собой соединительнотканную перепонку, покрытую снаружи и изнутри многослойным плоским эпителием. В ее толще проходят эластические волокна, мышечные пучки. Форма ее самая разнообразная: кольцевидная (hymen annularis), полулунная (hymen semilunaris), лопастная (hymen fimbriatus), решетчатая (hymen cribrosus). Надрывается плева (но не всегда) при первом половом сношении, а разрушается в родах. На ее месте остаются неправильной формы образования, похожие на сосочки,— carunculae hymenales. Преддверие влагалища (vestibulum vaginae) спереди ограничено клитором, с боков — внутренней поверхностью малых половых губ, сзади — задней спайкой и находящейся между ней и плевой ладьевидной ямкой (fossa navicularis). В преддверии влагалища располагаются венозные сплетения — луковицы преддверия (bulbi vestibuli). В преддверие влагалища открываются мочеиспускательный канал, парауретральные ходы, выводные протоки больших желез преддверия. В центре расположен вход во влагалище, окруженный девственной плевой. Внутренние половые органы. Влагалище (vagina, colpos) — легко растяжимая мышечно-фиброзная трубка длиной около 10 см. Оно несколько изогнуто, выпуклость обращена кзади. Верхним своим краем влагалище охватывает шейку матки, а нижним — открывается в преддверие влагалища. Передняя и задняя стенки влагалища соприкасаются между собой. Шейка матки вдается в полость влагалища, вокруг шейки образуется желобообразное пространство — свод влагалища (fornix vaginae). В нем различают задний свод (более глубокий) и передний (более плоский). Передняя стенка влагалища в верхней части прилежит к дну мочевого пузыря и отделена от него рыхлой клетчаткой, а нижней соприкасается с мочеиспускательным каналом. Верхняя четверть задней стенки влагалища покрыта брюшиной (прямокишечно-маточное углубление — excavatio rectouterina); ниже задняя стенка влагалища прилежит к прямой кишке. Стенки влагалища состоят из трех оболочек: наружной (плотная соединительная ткань), средней (тонкие мышечные волокна, перекрещивающиеся в различных направлениях) и внутренней (слизистая оболочка, покрытая многочисленными поперечными складками — rugae vaginales). Матка (uterus, или metra, hystera) — непарный полый мышечный орган, располагающийся в малом тазу между мочевым пузырем (спереди) и прямой кишкой (сзади). Длина матки колеблется от 6,0 до 7,5 см, из которых на шейку приходится 2,5—3 см. Ширина в области дна — 4—5,5 см, толщина стенок — 1—2 см. Матка имеет форму сплющенной спереди назад груши. В ней различают дно, тело и шейку. Дно матки (fundus uteri) — верхняя часть, выступающая выше уровня вхождения в матку маточных труб. Тело матки (corpus uteri) имеет треугольные очертания, суживаясь постепенно по направлению к шейке. Шейка (cervix uteri) — продолжение тела. В ней различают влагалищную часть (portio vaginalis) и верхний отрезок, непосредственно примыкающий к телу (portio supravaginalis). На фронтальном срезе полость матки имеет вид треугольника с основанием, обращенным к дну матки, и вершиной — к шейке. В области углов основания в полость матки открываются маточные трубы. Вершина треугольника полости матки продолжается в канал шейки матки (canalis cervicalis uteri). На границе между телом матки и шейкой располагается небольшой отдел — перешеек матки (isthmus uteri), из которого во время беременности формируется нижний сегмент матки. Канал шейки матки имеет 2 сужения. Место перехода шейки матки в перешеек соответствует внутреннему зеву (orificium uteri internum). Во влагалище канал шейки открывается наружным зевом (orificium uteri externum). Это отверстие бывает круглым (у нерожавших) или поперечно-овальным (у рожавших). Наружный зев шейки матки ограничен двумя губами — передней (labium anterius) и задней (labium posterius). Стенка матки состоит из трех основных слоев. Наружный слой (perimetrium) представлен висцеральной брюшиной, сросшейся с маткой и являющейся ее серозной оболочкой. Средний слой (miometrium) — мышечная оболочка, составляющая главную часть стенки. Гладкомышечные волокна переплетаются в различных направлениях. В теле матки (и особенно в дне) значительно больше мышечной, чем соединительной, ткани. В шейке матки, наоборот, более выражена соединительнотканная структура. Внутренний слой (endometrium) является слизистой оболочкой, покрытой мерцательным эпителием, не имеющей складок. Она пронизана простыми трубчатыми железами (glandulae uterinae). В слизистой оболочке шейки, кроме трубчатых желез, находятся слизистые железы (glandulae cervicales). От боковых поверхностей дна матки с обеих сторон отходят маточные трубы (tuba uterinae, salpinx, tuba Fallopii). Это парный трубчатый орган длиной 10-12 см. Трубы заключены в складку брюшины, составляющую верхнюю часть широкой маточной связки и носящую название «брыжейка трубы» (mesosalpinx). Маточная труба имеет следующие отделы: маточная часть (pars uterina) расположена в толще стенки матки, перешеек (isthmus tubae uterinae), находящийся в складке брюшины, и ампула маточной трубы (arapula tubae uterinae) —латеральная расширенная часть трубы, следующая за перешейком. На нее приходится около половины протяжения трубы. Конечное воронкообразное расширение трубы называется воронкой трубы (infundibulum tubae uterinae). Края воронки снабжены многочисленными отростками неправильной формы — fimbriae tubae (бахромки). Одна из бахромок тянется в складке брюшины до яичника (fimbria ovarica). В верхушке воронки находится круглое отверстие (ostium abdominale tubae). В проксимальном направлении труба соединяется с полостью матки (ostium uterinum tubae). Просвет канала трубы, чрезвычайно узкий в интерстициальной части (1 мм), по направлению к воронке постепенно расширяется до 6—8 см. Снаружи труба покрыта серозной оболочкой. Под ней располагается соединительнотканная оболочка, содержащая сосуды и нервы. Под соединительнотканной оболочкой находятся мышечная оболочка (гладкие мышцы), состоящая из двух слоев: продольного и циркулярного. Следующий слой стенки маточной трубы представлен слизистой оболочкой с продольными складками. Чем ближе к воронке, тем складки выражены сильнее. Яичник (ovariura, oophoron) — парный орган, является женской половой железой. Это овальное тело длиной 2,5 см, шириной 1,5 см, толщиной 1 см. В нем различают две поверхности и два полюса. Верхний край яичника, несколько закругленный, обращен к маточной трубе. Один полюс яичника соединен с маткой собственной связкой (lig. ovarii proprium). Второй полюс обращен к боковой стенке таза. Свободный край яичника смотрит в брюшную полость (margo liber). Другим краем яичник прикрепляется к заднему листку широкой связки (margo mesovaricus). Этот край обозначается белой линией (линия Фарре) — местом перехода брюшинного покрова в зародышевый эпителий, который покрывает всю свободную поверхность яичника. Под эпителиальным покровом расположена белочная оболочка (tunica albuginea). Этот слой без резкой границы переходит в мощный корковый слой (cortex ovarii). К верхнему трубному концу яичника прикрепляется яичниковая фимбрия, а также треугольной формы складка брюшины — связка, подвешивающая яичник (lig. suspensorium ovarii), спускающаяся к яичнику сверху от пограничной линии (linea terminalis pelvis) и заключающая яичниковые сосуды и нервы. 36. Кровоснабжение и иннервация женских половых органов. 1. Кровоснабжение женских половых органов: а) матки - происходит за счет маточных артерий, артерий круглых маточных связок и ветвей яичниковой артерии. 1) маточнаяартерия (a. uterina) отходит от подчревной артерии (a. hypogastrica) в глубине малого таза вблизи до боковой стенки таза, подходит к боковой поверхности матки на уровне внутреннего зева. Не доходя до матки 1—2 см, она перекрещивается с мочеточником, располагаясь сверху и спереди от него, и отдает ему веточку (ramus uretericum). Далее маточная артерия делится на 2 ветви: шеечно-влагалищную (ramus cervicovaginalis), питающую шейку и верхнюю часть влагалища, и восходящую ветвь, идущую к верхнему углу матки. Достигнув дна, маточная артерия делится на 2 конечные ветви, идущие к трубе (ramus tubarius) и к яичнику (ramus ovaricus). В толще матки ветви маточной артерии анастомозируют с такими же ветвями противоположной стороны. 2) артериякруглойматочнойсвязки (a. ligamentiteretisuteri) является ветвью a. epigastrica inferior. Она подходит к матке в круглой маточной связке. Кровь от матки оттекает по венам, образующим маточное сплетение (plexus uterinus), по 3 направлениям: 1) v. ovarica (из яичника, трубы и верхнего отдела матки) 2) v. uterina (из нижней половины тела матки и верхней части шейки) 3) v. iliaca interna (из нижней части шейки и влагалища). Plexus uterinus анастомозирует с венами мочевого пузыря и plexus rectalis. б) яичник - получает питание из яичниковой артерии (a. ovarica) и яичниковой ветви маточной артерии (г. ovaricus). Яичниковая артерия отходит длинным тонким стволом от брюшной аорты (ниже почечных артерий). Иногда левая яичниковая артерия может начинаться от левой почечной артерии (a. renalis sinistrae). Яичниковая артерия спускается вдоль большой поясничной мышцы ретроперитонеально, перекрещивает мочеточник и проходит в связке, подвешивающей яичник, отдавая ветвь яичнику и трубе, и анастомозирует с конечным отделом маточной артерии, образуя с ней артериальную дугу. Венозный отток из яичника осуществляется по vv. ovaricae, которые соответствуют артериям. Они начинаются от plexus pampiniformis (лозовидное сплетение), идут через lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая). в) влагалище: средняя треть получает питание из a. vesicalis inferior (ветвь a. hypogastricae), нижняя его треть — из a. haemorrhoidalis media (ветвь a. hypo-gastricae) и a. pudenda interna. Вены влагалища образуют по боковым его стенкам венозные сплетения, анастомозирующие с венами наружных половых органов и венозными сплетениями соседних органов малого таза. Отток крови из этих сплетений происходит в v. iliaca interna. г) наружные половые органы питаются из a. pudenda interna (клитор, мышцы промежности, нижний отдел влагалища), a. pudenda externa и a. lig. teretis uteri. 2. Иннервация женских половых органов: матка и влагалище - plexus hypogastricus inferior (симпатическая) и nn. splanchnici pelvini (парасимпатическая), яичник — plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior, наружные половые органы - nn. ilioinguinalis, genitofemoralis, pudendus и из truncus sympaticus. 37. Физиология менструального цикла. Классификация нарушений менструальной функции. Менструальный цикл - циклические гормональные изменения в организме женщины на уровне кора - гипоталамус - гипофиз - яичники, сопровождающиеся циклическими изменениями в слизистой матки и проявляющиеся менструальными кровотечениями; это сложный ритмически повторяющийся биологический процесс, подготавливающий организм женщины к беременности. Циклические менструальные изменения начинаются в период полового созревания. Первые менструации (menarche) появляются в 12 - 14 лет и продолжаются в детородном возрасте (до 45 - 50 лет). Оплодотворение наступает в середине менструального цикла после овуляции, неоплодотворенная яйцеклетка быстро погибает, слизистая оболочка матки, подготовленная для имплантации яйца, отторгается, возникает менструальное кровотечение. Продолжительность менструального цикла отсчитывается от первого дня прошедшей до первого дня последней менструации. Нормальная продолжительность менструального цикла от 21 до 35 дней, продолжительность менструации в среднем 3-4 дня, до 7 дней, величина кровопотери 50-100 мл. Нормальный менструальный цикл всегда овуляторный. Циклические функциональные изменения в системе гипоталамус-гипофиз-яичники условно объединяются в яичниковый цикл, а циклические изменения в слизистой оболочке матки — в маточный. Одновременно происходят циклические сдвиги во всем организме женщины (менструальная волна), представляющие собой периодические изменения деятельности ЦНС, обменных процессов, функции сердечно-сосудистой системы и терморегуляции. Согласно современным представлениям менструальная функция регулируется нейрогуморальным путем при участии: 1. коры головного мозга - регулирует процессы, связанные с развитием менструальной функции. Через нее осуществляется влияние внешней среды на нижележащие отделы нервной системы, участвующие в регуляции менструального цикла. 2. подкорковых вегетативных центров, расположенных главным образом в гипоталамусе - в нем концентрируется влияние импульсов ЦНС и гормонов периферических желез внутренней секреции, в его клетках содержатся рецепторы для всех периферических гормонов, в т. ч. эстрогенов и прогестерона. Нейрогормоны гипоталамуса, стимулирующие освобождение тропных гормонов в передней доле гипофиза, - рилизинг-факторы (либерины), ингибирующие освобождение тропных гормонов - статины. Нервные центры гипоталамуса продуцируют 6 рилизинг-факторов, которые попадают в кровь, систему полостей третьего желудочка головного мозга, в спинномозговую жидкость, транспортируются по нервным волокнам в гипофиз и приводят к освобождению в передней доле его соответствующих тропных гормонов: 1) соматотропного рилизинг-фактора (СРФ) или соматолиберина 2) адренокортикотропного рилизинг-фактора (АКТГ-РФ) или кортиколиберина 3) тиреотропного рилизинг-фактора (ТРФ) или тиреолиберина 4) фолликулостимулирующего рилизинг-фактора (ФСГ-РФ) или фоллиберина 5) лютеинизирующего рилизинг-фактора (РЛФ) или люлиберина 6) пролактиноосвобождающего рилизинг-фактора (ЛРФ) или пролактолиберина. Отношение к менструальной функции имеют ФСГ-РФ, ЛРФ и ПРФ, которые освобождают в аденогипофизе соответствующие гонадотропные гормоны. Из статинов в настоящее время известны только соматотропинингибирующий фактор (СИФ) или соматостатин и пролактинингибирующий фактор (ПИФ) или пролактиностатин. 3. гипофиза - его передняя доля (аденогипофиз) синтезирует адренокортикотропный (АКТГ) гормон, соматотропный (СТГ), тиреотропный (ТТГ), фолликулостимулирующий (ФСГ), лютеинизирующий (ЛГ), пролактин (лактотропный, ПРЛ). В регуляции менструальной функции принмают участие три последних гормона - ФСГ, ЛГ, ПРЛ, объединенные под названием гонадотропных гормонов гипофиза: ФСГ вызывает развитие и созревание первичного фолликула. Разрыв зрелого фолликула (овуляция) происходит под влиянием ФСГ и ЛГ, затем под воздействием ЛГ образуется желтое тело. Пролактин стимулирует синтез и секрецию прогестерона, превращает не функционирующее желтое тело в функционирующее. При отсутствии пролактина наступает обратное развитие этой железы. 4. яичников - выполняют гормональную (образование эстрогенов и прогестерона) и генеративную (созревание фолликула и овуляция) функции. В первой фазе (фолликулярной) менструального цикла под влиянием ФСГ гипофиза начинается рост одного или нескольких фолликулов, но стадии полного созревания достигает обычно один фолликул. Другие фолликулы, рост которых начался вместе с нормально развивающимся, подвергаются атрезии и обратному развитию. Процесс созревания фолликула занимает первую половину менструального цикла, т. е. при 28-дневном цикле продолжается 14 дней. В процессе развития фолликула существенные изменения претерпевают все составные части его: яйцеклетка, эпителий, соединительнотканная оболочка. Овуляция - это разрыв большого зрелого фолликула с выходом яйцеклетки, окруженной 3-4 рядами эпителия в брюшную полость, а затем в ампулу маточной трубы. Сопровождается кровоизлиянием в стенки лопнувшего фолликула. Если оплодотворения не произошло, яйцеклетка через 12-24 часа разрушается. В течение менструального цикла созревает один фолликул, остальные подвергаются атрезии, фолликулярная жидкость рассасывается, а полость фолликула выполняется соединительной тканью. За время всего репродуктивно периода овулирует около 400 яйцеклеток, остальные подвергаются атрезии. Лютеинизация — преобразование фолликула после прошедшей овуляции в желтое тело. При некоторых патологических состояниях лютеинизация фолликула возможна без овуляции. Желтое тело - это размножившиеся клетки зернистого слоя фолликула, подвергшегося овуляции, которые окрашиваются в желтый цвет вследствие накопления липохромного пигмента. Лютеинизации подвергаются также клетки внутренней зоны, превращающиеся в тека-лютеиновые клетки. Если оплодотворения не произошло, желтое тело существует 10-14 дней, проходя за это время стадии пролиферации, васкуляризации, расцвета и регрессии. В яичнике происходит биосинтез трех групп стероидных гормонов — эстрогенов, гестагеноа и андрогенов. 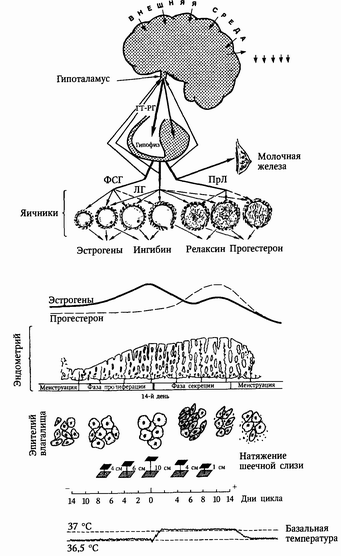 а) эстрогены - секретируются клетками внутренней оболочки фолликула, в незначительном количестве образуются также в желтом теле и корковом веществе надпочечников. Основными эстрогенами яичника являются эстрадиол, эстрон и эстриол, причем преимущественно синтезируются первые два гормона. Эти гормоны оказывают специфическое действие на женские половые органы: а) эстрогены - секретируются клетками внутренней оболочки фолликула, в незначительном количестве образуются также в желтом теле и корковом веществе надпочечников. Основными эстрогенами яичника являются эстрадиол, эстрон и эстриол, причем преимущественно синтезируются первые два гормона. Эти гормоны оказывают специфическое действие на женские половые органы: - стимулируют развитие вторичных половых признаков - вызывают гипертрофию и гиперплазию эндометрия и миометрия, улучшают кровоснабжение матки - способствуют развитию выводящей системы молочных желез, росту секреторного эпителия в молочных ходах б) гестагены - секретируются лютеиновыми клетками желтого тела, а также лютеинизирующими клетками зернистого слоя и оболочек фолликулов, корковым веществом надпочечников. Действие на организм: - подавляют пролиферацию эндометрия, вызванную эстрогенами - преобразуют слизистую оболочку матки в фазу секреции - в случае оплодотворения яйцеклетки подавляют овуляцию, препятствуют сокращениям матки, способствуют развитию альвеол в молочных железах. в) андрогены - образуются в интерстициальных клетках, внутренней оболочке фолликулов (в незначительном количестве) и в сетчатой зоне коркового вещества надпочечников. Действие на организм: - стимулируют рост клитора, вызывают гипертрофию больших половых губ и атрофию малых - у женщин с функционирующим яичником воздействуют на матку: небольшие дозы вызывают прегравидарные изменения эндометрия, большие - его атрофию, подавляют лактацию - в больших дозах вызывают маскулинизацию Кроме того, в яичнике синтезируются ингибины (тормозят выброс ФСГ), окситоцин, релаксин, простагландин. |
