Нарушение кровообращения. нарушение кровообращения. Центральное кровообращение
 Скачать 1.14 Mb. Скачать 1.14 Mb.
|
|
Последствия и значение ишемии. Кислородное голодание тканей (гипоксия) является главным патогенным фактором ишемии. Развивающиеся при этом изменения связаны с продолжительностью и тяжестью гипоксии, чувствительностью к ней органов и наличием коллатерального кровообращения в ишемизированной ткани. Наиболее чувствительны к гипоксии головной мозг, почки и миокард, в меньшей степени — легкие и печень, в то время как соединительная, костная и хрящевая ткани отличаются максимальной устойчивостью к недостатку кислорода. Ишемия способствует распаду в клетках макроэргических соединений — креатинфосфата и АТФ, что компенсаторно активизирует бескислородный (анаэробный) путь окисления и образования энергии — анаэробный гликолю. Следствием этого является накопление в тканях недоокисленных продуктов метаболизма, что приводит к ацидозу тканей, усилению перекисного окисления липидов, стимуляции гидролитических ферментов лизосом и в итоге — к распаду мембран клеток и внутриклеточных структур. Возникающий энергетический дефицит способствует, кроме того, накоплению в клетках ионов кальция, активизирующих ряд ферментов, которые также приводят клетки к гибели. Функциональное состояние органа имеет большое значение при ишемии: чем интенсивнее он функционирует, тем больше нуждается в притоке артериальной крови и тем чувствительнее к малокровию. 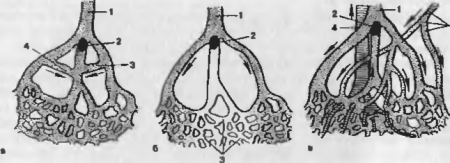 Рис. 17. Схема развития коллатерального кровообращения и образования инфарктов (по Я. Л. Рапопорту). а — схема достаточных коллатералей: артерия (1) разделялся на три ветви, из которых одна (2) закупорена; питаемая ею область получает достаточное количество крови по коллатералям (3 и 4); б — схема концевых артфии: артерия (1) разделяется на три ветви, не имеющие артериальных соединении, а только капиллярные; закупорка одной ветви (2) лишает соответствующую часть капилляров (3) снабжения кровью (белый инфаркт); в — схема недостаточных коллатералей при геморрагическом инфаркте: Г — артерия, разделяющая на три ветви; Z — просвет средней артерии закупорен; 3 — окольный артериальный сосуд, по которому протекает кровь, заливающая участок, снабжаемый артерией (1), но недостаточный для питания тканей; 4 — вена. Скорость развития ишемии играет решающую роль: если артериальное малокровие возникает остро, в тканях развиваются дистрофическиеи некротические изменения;если же ишемия носит хронический, медленно прогрессирующий характер, то в ишемизированных органах и тканях нарастают атрофические и склеротические процессы.При этом в тканях обычно успевают сформироваться коллатерали, снижающие степень гипоксии. Коллатеральное кровообращение иногда приобретает определяющее значение в возможных исходах ишемии. Коллатеральное, или обходное, кровообращение представлено сетью мелких сосудов, соединяющих более крупные артерии и вены. Коллатеральные сосуды имеются в норме, но они находятся в спавшемся состоянии, так как потребности тканей в кровоснабжении обеспечиваются магистральными сосудами. Коллатерали начинают проводить кровь либо в условиях резко возросшей функции органа, либо при возникновении препятствия току крови по магистральному сосуду. В этих случаях раскрываются имеющиеся капилляры и начинают образовываться новые, от скорости их образования зависит уровень компенсации ишемии и ее исход. Однако в некоторых органах, таких как сердце, головной мозг, почки, коллатерали развиты слабо, поэтому при закрытии просвета магистральной артерии коллатеральное кровообращение часто не способно компенсировать ишемию и развивается некроз тканей этих органов. Вместе с тем в подкожной клетчатке, кишечнике и сальнике сеть коллатеральных сосудов в норме развита хорошо, что нередко позволяет этим органам и тканям справиться с ишемией. В остальных органах имеются коллатерали промежуточного типа, которые лишь частично позволяют компенсировать артериальное малокровие (рис. 17). Значение ишемии заключается в снижении функций ишемизированных органов, которое, однако, может быть обратимым, если ишемия продолжалась относительно недолго и в тканях развились лишь обратимые дистрофические изменения. В случаях медленно нарастающей ишемии в организме успевают развиться компенсаторные иприспособительные процессы, позволяющие в какой-то степени восполнить функцию ишемизированного органа. Если же в ишемизированных органах развиваются некротические изменения с утратой их функций, то это может приводить к тяжелой инвалидности и смерти. НАРУШЕНИЯ РЕОЛОГИЧЕСКИХ СВОЙСТВ КРОВИ Эти нарушения проявляются такими патологическими процессами. как тромбоз, эмболия, стаз, сладж. ДВС-синдром. Тромбоз — процесс прижизненного свертывания крови в просвете сосуда или в полостях сердца. Свертывание крови является важнейшей физиологической реакцией, препятствующей смертельной потере крови при повреждениях сосудов, и если эта реакция отсутствует, развивается опасное для жизни заболевание — гемофилия. Вместе с тем при повышении свертываемости крови в просвете сосуда образуются свертки крови — тромбы, препятствующие кровотоку, что становится причиной тяжелых патологических процессов в организме, вплоть до наступления смерти. Наиболее часто тромбы развиваются у больных в послеоперационном периоде, у людей, находящихся на длительном постельном режиме, при хронической сердечно-сосудистой недостаточности, сопровождающейся общим венозным застоем, при атеросклерозе, злокачественных опухолях, у беременных, у старых людей. Причины тромбоза делят на местные и общие: Местные причины — повреждение стенки сосуда, начиная от слущивания эндотелия и заканчивая ее разрывом; замедление и нарушения кровотока в виде возникающих завихрений крови при наличии препятствия ее току, например атеросклеротической бляшки, варикозного расширения или аневризмы стенки сосуда. Общие причины — нарушение соотношения между свертывающей и противосвертывающей системами крови в результате увеличения концентрации или активности свертывающих факторов— прокоагулянтов(тромбопластинов, тромбина, фибриногена и др.) либо снижения концентрации или активности антикоагулянтов (например, гепарина, фибринолитических веществ), а также повышения вязкости крови, например, всвязи с увеличением количества ее форменных элементов, особенно тромбоцитов и эритроцитов (при некоторых системных заболеваниях крови). Стадии образования тромба. Выделяют 4 стадии тромбообразования. 1-я — стадия агглютинации тромбоцитов (сосудисто-тромбоцитарная), начинается уже при повреждении эндотелиоцитов интимы и характеризуется адгезией (прилипанием) тромбоцитов к обнаженной базальной мембране сосуда, чему способствует появление определенных факторов свертывания — фибронектина, фактора Виллебрандта и др. Из разрушающихся тромбоцитов выделяется тромбоксан А2 — фактор, суживающий просвет сосуда, замедляющий кровоток и способствующий выбросу тромбоцитами серотонина, гистамина и тромбоцитарного фактора роста. Под влиянием этих факторов запускается каскад свертывающих реакций, в том числе и образование тромбина, который вызывает развитие следующей стадии. 2-я — стадия коагуляции (фибриногена (плазменная), характеризуется трансформацией фибриногена в нити фибрина, которые образуют рыхлый сверток и в нем (как в сети) задерживаются форменные элементы и компоненты плазмы крови с развитием последующих стадий. 3-я — стадия агглютинации эритроцитов. Она связана с тем, что эритроциты должны передвигаться в потоке крови, а если они останавливаются, то склеиваются (агглютинируют). При этом выделяются факторы, вызывающие ретракцию (сжатие) образовавшегося рыхлого тромба. 4-я — стадия преципитации плазменных белков. В результате ретракции из образовавшегося сгустка отжимается жидкость, белки плазмы и белки из распавшихся форменных элементов крови подвергаются преципитации, сверток уплотняется и превращается в тромб, который закрывает дефект стенки сосуда или сердца, но может закрыть и весь просвет сосуда, прекратив тем самым кровоток. Морфология тромба. Взависимости от особенностей и скорости образования тромбы могут иметь различный состав, строение и внешний вид. Выделяют следующие виды тромбов: белый mpoмб, состоящий из тромбоцитов, фибрина и лейкоцитов, образуется медленно при быстром кровотоке, обычно в артериях, между трабекулами эндокарда, на створках клапанов сердца; красный тромб, в состав которого входят эритроциты, тромбоциты и фибрин, возникает быстро в сосудах с медленным током крови, обычно в венах; смешанный mpoмб включает в себя тромбоциты, эритроциты, фибрин, лейкоциты и встречается в любых отделах кровеносного русла, в том числе в полостях сердца и в аневризмах артерий; гиалиновые тромбы, состоящие из преципитированных белков плазмы и агглютинированных форменных элементов крови, образующих гомогенную, бесструктурную массу; они обычно множественные, формируются тольков сосудах микроциркуляции при шоке, ожоговой болезни, ДВГ-синдроме, тяжелой интоксикации и т. п. Структура тромба. Макроскопически в тромбе определяется небольшая, тесно связанная со стенкой сосуда головка тромба, по строению соответствующая белому тромбу, тело — обычно смешанный тромб и рыхло прикрепленный к интиме хвост тромба, как правило, красный тромб. В области хвоста тромб может отрываться, что служит причиной тромбоэмболии. По отношению к просвету сосуда выделяют: пристеночные тромбы, обычно белые или смешанные, не закрывают целиком просвет сосуда, хвост их растет против тока крови; обтурирующие тромбы, как правило, красные, полностью закрывающие просвет сосуда, хвост их чаще растет по току крови. По течению выделяют: локализованный (стационарный) тромб, который не увеличивается в размерах и подвергается замещению соединительной тканью — организации прогрессирующий тромб, который увеличивается в размерах с различной скоростью, его длина иногда может достигать нескольких десятков сантиметров. Исходы тромбоза принято подразделять на благоприятные и неблагоприятные. К благоприятным исходам относят организацию тромба, которая начинается уже на 5-6-й день после его образования и заканчивается замещением тромботических масс соединительной тканью. В ряде случаев организация тромба сопровождается его канализацией,т. е. образованием щелей, через которые в какой-то степени осуществляется кровоток, и васкуляризацией, когда образовавшиеся каналы покрываются эндотелием, превращаясь в сосуды, через которые частично восстанавливается кровоток, обычно через 5-6 нед после тромбоза. Возможно обызвествление тромбов (образование флеболипов). Неблагоприятные исходы: тромбоэмболия, возникающая при отрыве тромба или его части, и септическое (гнойное) расплавление тромба при попадании в тромботические массы гноеродных бактерий. Значение тромбоза определяется быстротой образования тромба, его локализацией и степенью сужения сосуда. Так, мелкие тромбы в венах малого таза сами по себе не вызывают каких-либо патологических изменений в тканях, но, оторвавшись, могут превратиться в тромбоэмболы. Пристеночные тромбы, незначительно суживающие просветы даже крупных сосудов, могут не нарушать в них гемодинамику и способствовать развитию коллатерального кровообращения. Обтурирующие тромбы артерий являются причиной ишемии,заканчивающейся инфарктом или гангреной органов. Тромбоз вен (флеботромбоз) нижних конечностей способствует развитию трофических язв голеней, кроме того, тромбы могут стать источником эмболии. Шаровидный тромб, образующийся при отрыве от эндокарда левого предсердия, периодически закрывая атриовентрикулярное отверстие, нарушает центральную гемодинамику, в связи с чем больной теряет сознание. Прогрессирующие септические тромбы, подвергающиеся гнойному расплавлению, могут способствовать генерализации гнойного процесса. Эмболия — циркуляция в крови или лимфе не встречающихся в норме частиц (эмболов) и закупорка ими просвета сосудов (рис. 18). По происхождению выделяют экзо- и эндогенные эмболии. При экзогенных эмболиях эмболы попадают в сосудистое руло из окружающей среды. Различают воздушную, газовую эмболию и эмболию инородными телами. Воздушная эмболия происходит при попадании воздуха через поврежденные крупные вены шеи (имеющие отрицательное давление по отношению к атмосферному), через зияющие после отторжения плаценты вены матки, при введении воздуха с лекарственными препаратами с помощью шприца или капельницы, при пневмотораксе (попадании воздуха в плевральные полости). Воздушные эмболы обтурируют капилляры легких, головного мозга; воздушные пузыри, скапливающиеся в правых отделах сердца, придают имеющейся в них крови пенистый вид. Газовая эмболия развивается при быстрой декомпрессии (у водолазов при быстром подъеме с глубины, при разгерметизации кабины самолета, барокамеры), приводящей к высвобождению из крови азота. Газовые эмболы поражают различные органы, в том числе головной и спинной мозг, вызывая кессонную болезнь. Эмболия инородными телами возникает при попадании в травмированные крупные сосуды частиц инородных предметов — медицинских катетеров, осколков ампул, кусочков одежды или осколков пуль и снарядов при огнестрельных ранениях. При эндогенных эмболиях эмболами являются собственные ткани организма: тромбоэмболия, жировая, тканевая и микробная эмболия. Тромбоэмболия развивается при отрыве тромба или его части и является наиболее частой эмболией. Ее источником могут быть тромбы любой локализации — артерий, вен. полостей и створок клапанов сердца. Самой распространенной является тромбоэмболия легочной артерии, возникающая обычно у больных в послеоперационном периоде, при варикозном расширении вен нижних конечностей, тромбофлебите или флеботромбозе у больных, страдающих сердечно-сосудистой недостаточностью, онкологическими заболеваниями. 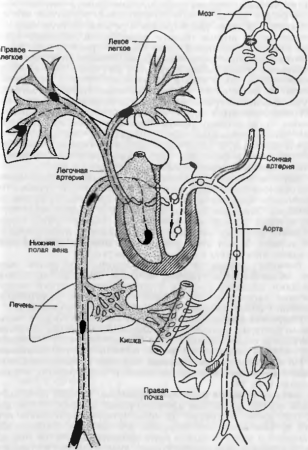 Рис. 18. Схема направления движения эмболов (по Я. Л. Рапопорту). Из венозной системы эмболы заносятся в правую половину сердца, а оттуда в легочный ствол и легкие (область распространения эмболов из венозной сети заштрихована). Из левых отделов сердца эмболы заносятся по артериям в разные органы (указано стрелками). При этом тромбоэмболы попадают в легочный ствол илилегочные артерии из вен нижних конечностей, жировой клетчатки малого таза, иногда из печеночных вен, нижней и верхней полых вен илиправых отделов сердца с пристеночными тромбами, что, как правило, заканчивается смертью. Механизм смерти связан с пульмоно-коронарным рефлексом который возникает при ударе тромбоэмбола в рефлексогенную зону, расположенную в интиме области разветвления легочного ствола. При этом остро возникает спазм сосудов сердца, легких, а также бронхов и наступает остановка сердца. Определенную роль играет и закрытие тромбоэмболом просвета легочного ствола. Мелкие тромбоэмболы могут проходить легочный ствол и обтурировать мелкие ветви легочной артерии, вызывая инфаркты легких. В случае массивной тромбоэмболии мелких ветвей легочных артерий может развиться острое падение артериального давления — коллапс. Оторвавшиеся тромбы створок клапанов или пристеночные тромбы эндокарда, образующиеся при эндокардитах, инфаркте миокарда, в хронической аневризме сердца, с током крови попадают по большому кругу кровообращения в различные органы, вызывая тромбоэмболический синдром. Жировая эмболия возникает при переломах трубчатых костей, размозжении подкожной жировой клетчатки при травмах, при ошибочном введении в кровяное русло масляных лекарственных растворов. Жировые эмболы закупоривают мелкие ветви легочных артерий, причем если обтурировано больше 2/3 этих сосудов, то может развиться острая правожелудочковая недостаточность, что, однако, бывает очень редко. Чаще жировая эмболия легких вызывает пневмонию в пораженных участках. Тканевая эмболия является результатом разрушения тканей при заболеваниях и травмах, например эмболия опухолевыми клетками, лежащая в основе формирования метастазов опухоли, эмболия околоплодными водами у родильниц, разрушенными тканями у новорожденных с тяжелыми родовыми травмами. Микробная эмолия возникает при закупорке сосудов скоплениями бактерий, грибов, простейшими и животными паразитами (например, альвеококками). Этот вид эмболии, чаще наблюдается при гнойном расплавлении тромба, особенно при септикопиемии. По механизму распространения выделяют эмболии большого ималого круга кровообращения, орто- и ретроградную, парадоксальную (рис. 18). Эмболии большого круга кровообращения— эмбол из левых отделов сердца, аорты или других крупных артерий, перемещаясь по току крови, обтурирует органные артерии, в результате чего в этих органах возникают инфаркты или гангрена. Эмболы, образующиеся в венах большого круга кровообращения, по току крови обтурируют либо воротную вену, либо попадают в правые отделы сердца и оттуда — в малый круг кровообращения. При эмболии малого круга кровообращения эмбол из правых отделов сердца проходит в малый круг кровообращения, вызывая либо эмболию легочного ствола, ведущую к остановке сердца, либо инфаркты легких. При ортоградной эмболии эмбол перемещается по току крови или лимфы — наиболее частый вид эмболии. Ретроградная эмболт характеризуется движением эмбола против тока или лимфы и возникает обычно при эмболии тяжелыми инородными телами или при ретроградном лимфогенном метастазировании рака желудка. Парадоксальная эмболия развивается при проникновении эмбола из венозного отдела большого круга кровообращения в артериальный отдел, минуя легкие. Это редкий вид эмболии, которая наблюдается при незаращении межжелудочковой или межпредсердной перегородки в сердце (например, при незаращении овального окна), при артериовенозных анастомозах, прежде всего при открытом артериальном (боталловом) протоке или при травматическом образовании артериовенозного соустья. Значение эмболии определяется ее видом, распространенностью и локализацией. Особенно опасны эмболии головного мозга, сердца, легочного ствола, часто заканчивающиеся смертью больного, тогда как поражение почек, печени, селезенки, скелетных мышц имеет меньшее значение. Однако в любом случае эмболия кровеносных сосудов приводит к нарушению кровообращения в тканях, вызывает их ишемию и некроз. Эмболия лимфатических сосудов, особенно нижних конечностей, может приводить к лимфатическому отеку тканей, их склерозу и снижению функции органа, например значительное увеличение размеров нижней конечности при слоновости. |
