Выявление и диагностика туберкулеза. Диагностика туберкулеза у вич инфицированных
 Скачать 0.55 Mb. Скачать 0.55 Mb.
|
|
Диагностика туберкулеза у вич инфицированных Комбинация ВИЧ /СПИДа и туберкулезной инфекции носит определение «Ко-инфекция» — это активный легочный или внелегочный туберкулез, развивающийся у лиц с иммунодефицитом. Её диагностируют в таких случаях: заболевания туберкулезом пациента с ВИЧ-инфекцией; выявление ВИЧ-инфекции у больного туберкулезом; выявление обоих заболеваний одновременно у пациента при прохождении профилактического или диагностического обследования. Знает каждый врач: ВИЧ и туберкулез – тяжелейшая коморбидная патология, требующая своевременного выявления и комплексного лечения. Одно заболевание ухудшает течение и прогноз другого. Распространение ВИЧ-инфекции влечет за собой увеличения показателя заболеваемости туберкулезом. Туберкулезная инфекция в свою очередь, является главной причиной летальных исходов у больных СПИДом. Фото и видео в этой статье помогут понять, насколько актуальна эта проблема и как с ней бороться. Вирус иммунодефицита повышает вероятность активации скрытого туберкулезного процесса. Риск поражения туберкулезом пациентов без иммунодефицита составляет 5-10% за всю жизнь, тогда как ВИЧ-положительных лиц — около 10% в год. Рецидив туберкулеза и развитие его первичных форм чаще происходит ВИЧ-инфицированных. Такие пациенты более восприимчивы к повторному инфицированию туберкулезом, особенно в закрытых коллективах и пенитенциарных учреждениях. На фоне угнетения иммунитета под влиянием вируса иммунодефицита человек, микобактерии туберкулеза начинают активно делиться в тканях лимфатических узлов с развитием в них туберкулезных гранулем и казеозного некроза. Поэтому в процесс вовлекаются лимфатические узлы, микобактерия распространяется в организме лимфогенным путем. Туберкулез при ВИЧ-инфекции обладает выраженным тропизмом к лимфатической ткани и прогрессирующим течением. 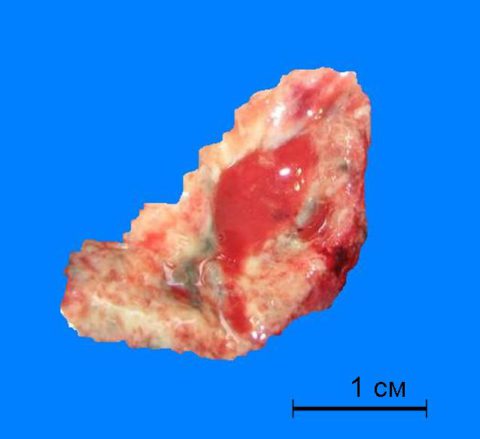 Развитие туберкулезного процесса у ВИЧ-инфицированных пациентов усиливает подавление иммунитета, способствуя прогрессированию других оппортунистических инфекций (кандидозный эзофагит, криптококковым менингит, пневмоцистная пневмония), которые могут приводить к летальным исходам. Поэтому, туберкулез имеет прямое влияние на уровень смертности у лиц с имммунодефицитом. Развитие ТБ у больных СПИДом также способствует возникновению оппортунистических инфекций. Вследствие прогрессирования иммунодефицита и при уровне СД4 клеток (Т-хелперов) меньше 50-80/мм3 снижается способность иммунной системы предотвращать рецидив туберкулеза и его диссеминацию. Легочная локализация туберкулезной инфекции является основной формой у взрослых, её проявления зависят от уровня иммунодефицита. Клиническая картина туберкулеза на ранней стадии ВИЧ-инфекции ничем не отличается от проявлений у пациентов без иммунодефицита. На ранней стадии ВИЧ-инфекции (при уровне CD4 клеток ≥ 350/мм3) в основном встречается ТБ с бактериовыделением и типичными изменениями легочной ткани, видимыми на рентгенограмме. В поздней (уровень CD4 клеток ≤ 200/мм3) преобладает туберкулез без бактериовыделения. В случае терминальной стадии иммунодефицита увеличивается количество внелегочных форм, в том числе милиарного. Особое внимание следует обратить на пациентов: с дыхательной и интоксикационной симптоматикой, длящейся ≥ 2 недель; контактных с бактериовыделителями в быту; с наличием дополнительных факторов риска (инъекционные наркоманы; лица, злоупотребляющие спиртными напитками; пребывание в пенитенциарных учреждениях). Симптомокомплексы, при наличии которых необходимо обследование на туберкулез:
У лиц с иммунодефицитом туберкулез легких нужно отличать от другой патологии органов дыхания, потому что множество заболеваний может сопровождаться похожими клиническими проявлениями и изменениями на рентгене. Диагностировать туберкулез на ранних стадиях ВИЧ-инфекции проще: в этот период можно выявить бактериовыделение; позже встречается туберкулез легких без бактериовыделения и его внелегочные формы (в том числе милиарный), который сложнее обнаружить. Позднее диагностирование туберкулеза у больных с иммунодефицитом связано с его нетипичным течением и клиническими особенностями.
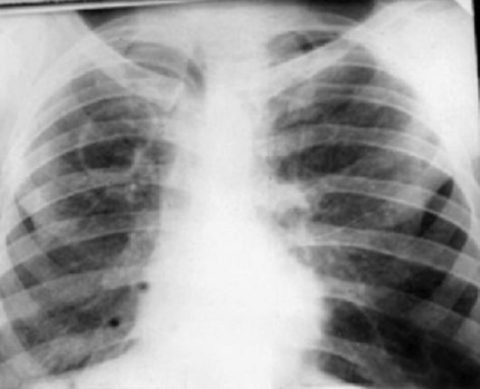 III стадия Нетипичное течение легочного ТБ: очаги поражения в нижних отделах, отсутствие фиброзно-кавернозной формы, без бактериовыделения. Определяются МБТ в пораженных органах. 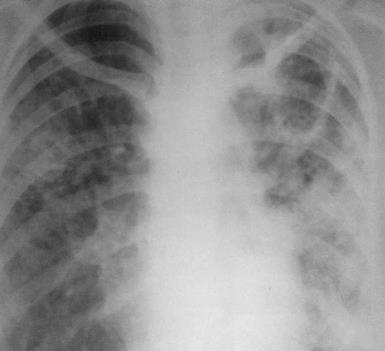 IV стадия Туберкулез носит септический характер: при посеве крови выявляются МБТ (милиарный туберкулез, туберкулезный менингит) 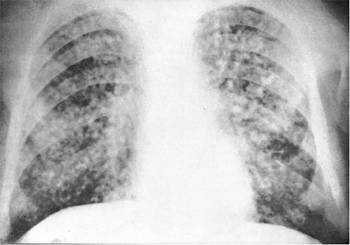 Течение туберкулеза на ранних стадиях ВИЧ-инфекции сходно с клиникой у лиц без иммунодефицита. На поздних стадиях у 50-60% больных туберкулез имеет внелегочную локализацию (туберкулез костей, мочеполовой системы, кожи) и возникает чаще тогда, когда количество Т-хелперов ≤ 200кл/мм3. Септические формы развиваются при уровне СD4 клеток ≤ 100кл/мм3. По частоте распространения клинических форм туберкулез не отличается у ВИЧ-отрицательных и положительных лиц. У пациентов с иммунодефицитом туберкулез диагностируют, когда он переходит в инфильтративную, фиброзно-кавернозную и септические формы. В первую очередь, это обусловлено пробелами в диагностике — недостаточным охватом этой группы флюорографическим обследованием. Клинические проявления туберкулеза у ВИЧ-инфицированных: сильное исхудание; стабильное повышение температуры тела (≥1 месяца); ночное потоотделение; слабость, астения, сонливость; длительный кашель (сухой или с небольшим количеством мокроты) (≥3 недель); кровохарканье; боль в грудной клетке, затруднение дыхания; диарея снижение уровня гемоглобина и эритроцитов в крови возможно увеличение печени и селезенки у 30% пациентов выявляется генерализованная лимфаденопатия. При лимфаденопатии увеличиваются передние шейные, подмышечные, внутригрудные, реже паховые лимфоузлы. Они плотные по консистенции, бугристые, спаяны с прилежащими тканями. У пациентов без иммунодефицита лимфоузлы не увеличиваются (исключение – туберкулез лимфатических узлов). 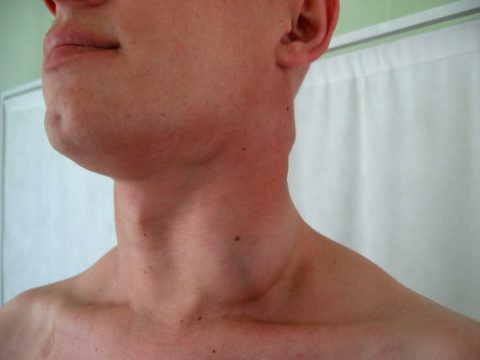 У лиц без иммунодефицита в связи с сохраненной реактивностью организма чаще встречаются легочные симптомы — деструкция легочной ткани, поражения бронхиального дерева, вследствие чего появляется кашель и кровохарканье. Истощение и повышение температуры являются типичными симптомами для ВИЧ-положительных. Характерные признаки развития туберкулеза в терминальной стадии ВИЧ-инфекции: Длительная стойкое повышение температуры до 39-40°С на фоне активной противотуберкулезной терапии; Выраженное исхудание (почти на 10 кг в течение 2-3 месяцев); Жидкая, светлая, объемом до 400 мл пенистая мокроты, легко откашливающаяся; Ускоренное СОЭ (> 45 мм / ч), лейкоцитоз до 20 Г/ л; Рентгенологически в легких на фоне локализации туберкулезного процесса в верхней части обнаруживают рассеянные инфильтраты, преимущественно в средне-нижних долях. Процесс в легких быстро прогрессирует на фоне интенсивной противотуберкулезной терапии несмотря на отсутствие резистентности к препаратам; Наличие кандидоза ротовой полости; Неинформативность туберкулиновых проб; Пневмоцистная пневмония (80-85%). Течение СПИДа в виде микст-инфекции (сочетание с пневмоцистной пневмонией или цитомегаловирусной инфекцией) влияет на рентгенологическую картину. В таком случае определяются распространенные изменения с признаками увеличения прикорневых околотрахеальных, средостенных лимфоузлов. При подозрении на внелегочной процесс лучше всего провести компьютерную томографию. Для ВИЧ-инфицированных больных характерно развитие туберкулезного менингита, особенно бурно протекающего у молодых людей (18-24 года).  Локализация легочного процесса у ВИЧ-инфицированных больных как типичная, так и средне- и нижнедолевая локализация туберкулезных инфильтратов в отличие от больных без иммунодефицита, у которых локализация процесса всегда верхнедолевая. Нижнедолевая локализация туберкулезного инфильтрата у ВИЧ-инфицированных может быть причиной низкого уровня выявления туберкулеза и гипердиагностики внегоспитальной пневмонии. Особенности течения туберкулеза у ВИЧ-больных и нетипичная локализация процесса в легких могут быть причиной позднего выявления и лечения. Пациентов с иммунодефицитом с длительно протекающими симптомами интоксикации следует немедленно обследовать на предмет туберкулеза. Все пациенты с ВИЧ-инфекцией или туберкулезом должны пройти обследование на предмет ко-инфекции. Особое внимание следует обратить на пациентов с наличием респираторных и интоксикационных симптомов Обязательные: сбор жалоб и анамнеза; трехразовый анализ мокроты (или другой биологической среды) методом микроскопии с окраской по Цилю-Нильсену; обзорная рентгенография органов грудной клетки; трехразовый анализ мокроты или другой биологической среды методом посева. Дополнительные: компьютерная томография органов грудной клетки; фибробронхоскопия с забором промывных вод для микроскопического и бактериологического исследования; биопсия легких и увеличенных лимфоузлов; фиброскопические исследования при подозрении поражения конкретных органов и систем (гастроскопия, лапароскопия и др.); туберкулинодиагностика (проба Манту); молекулярно-генетический анализ (метод полимеразной цепной реакции); пробная противотуберкулезная терапия. Особенности пробы Манту в зависимости от стадии ВИЧ-инфекции:
 III — IV Реакция атипичная. У большинства пациентов (70%) проба отрицательная, несмотря на наличие инфицирования и заболевания. У меньшей части (30%) реакция на туберкулин положительная. сбор жалоб и анамнеза заболевания; обследование периферических лимфоузлов; развернутый клинический анализ крови с определением лейкоцитарной формулы; определение уровня CD4 клеток и соотношения CD4/ CD8; вирусологическое исследование крови; определение уровня печеночных трансаминаз и билирубина в сыворотке крови (значение АЛТ в 3 раза выше нормальных значений будет влиять на выбор препаратов для лечения ко-инфекции). Дополнительные обследования: определение антител к ВИЧ методом иммуноферментного анализа. 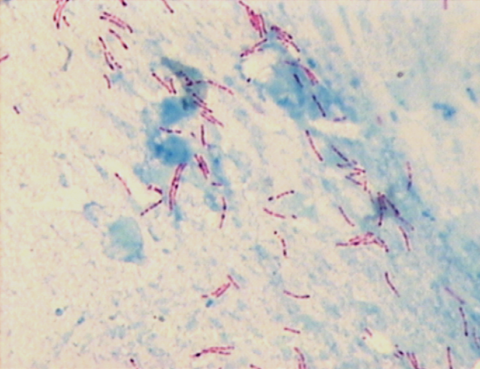  Выявление внелегочного туберкулеза проводят по следующей схеме: биопсия увеличенных периферических лимфоузлов с микроскопическим исследованием и посевом материала на наличие бактерии Коха; биопсия плевры с посевом жидкости на наличие МБТ у пациентов с экссудативным плевритом; компьютерная томография органов грудной и брюшной полости у лиц с длительной лихорадкой неясного генеза; пятикратный посев мочи на наличие МБТ в случае стойких патологических изменений в моче и положительного ответа на антибиотики широкого спектра действия; посев спинномозговой жидкости на наличие МБТ. Следует помнить, что течение туберкулезного менингита может сочетаться с криптококковым. Основные принципы лечения ко-инфекции: лечение от активного туберкулеза с эпидемиологической точки зрения важнее, чем лечение ВИЧ-инфекции, поэтому терапию ко-инфекции начинают с назначения противотуберкулезных препаратов лечение туберкулеза при ВИЧ-инфекции проводят по таким же схемам, как и у пациентов без иммунодефицита; если пациент уже получает АРТ, ее продолжают, а при необходимости проводят коррекцию лечение с учетом её совместимости с противотуберкулезными препаратами; после завершения основного курса антимикобактериальной терапии (АМБТ) профилактическое лечение не применяют; профилактическое лечение бисептолом предотвращает смерть от пневмоцистной пневмонии. Основная терапия – это длительное непрерывное комбинированное лечение противотуберкулезными препаратами в полной суточной дозе в 1 прием. Стандартный курс проводят с использованием 4-5 противотуберкулезных препаратов I ряда – изониазид (Н), рифампицин (R) ,стрептомицин (S) , пиразинамид (Z) , этамбутол (E). Он включает интенсивный этап (2 месяца, чтобы предотвратить появление мульти- и полирезистентных штаммов МБТ) и поддерживающий этап , который длится 4 месяца. Ни в коем случае нельзя пропускать ежедневный прием препарата.  Противотуберкулезная терапия при ВИЧ-инфекции должна подбираться с учетом медикаментозной устойчивости микобактерий. В случае резистентности нужно назначить не менее 2 основных препаратов, активных в отношении возбудителя, и резервные — ципрофлоксацин (750 мг 2 р/сутки) или офлоксацин (400 мг 2 р/сутки). Стандартные схемы лечения больных туберкулезом легочной локализации:
Примечания: туберкулез костно-суставной системы лечится 9 месяцев, мочеполовой системы – 10 месяцев, а туберкулезный менингит – 12 месяцев. Побочные реакции на противотуберкулезные препараты у ВИЧ-положительных лиц развиваются чаще, чем у ВИЧ-отрицательных. Риск медикаментозной непереносимости растет с усилением иммуносупрессии, на фоне приема алкоголя и нерационального питания. Большинство побочных реакций возникает первые 2 месяца лечения. Побочные действия противотуберкулезных препаратов 1-й линии и методы их коррекции:
Гепатотоксическое действие, аллергические реакции. Прием витамина В6 в дозе 20-40 мг/сутки, гепатопротекторная терапия. Рифампицин Редко: диспептические явления, токсическое воздействие на печень, острая почечная недостаточность, боли в мышцах и суставах, нарушение кроветворения. Гепатопротекторная терапия. При развитии острой почечной недостаточности – полная отмена. Этамбутол Часто: снижение остроты зрения,головная боль, головокружение, диспептические расстройства, повышение вязкости мокроты, онемение и покалывание в кончиках пальцев. Назначение витаминов группы В, отхаркивающих препаратов, протеолитических ферментов. При отсутствии эффекта – отмена препарата. Пиразинамид Часто: диспептические явления (тошнота, рвота), покраснение кожных покровов. Редко: гепатит, суставные боли, аллергические реакции. Назначение антигистаминных препаратов, гепатопротекторов. Уменьшение дозы препарата. При отсутствии эффекта – полная отмена. Стрептомицин Часто: шум в ушах, ухудшение слуха. Редко: токсическое влияние на почки, головокружение, шаткая походка, повышение АД Витаминотерапия (В1 и В6, пантотеновая кислота), препараты кальция, АТФ. При отсутствии эффекта – отмена препарата.  На данный момент нет лекарств, способных вылечить СПИД, есть только средства, способные замедлить прогрессирование болезни и продлить жизнь. Для этого применяется антиретровирусная терапия (АРТ). Цель лечения заключается в максимальном удлинении жизни и улучшении её качества. Антиретровирусная терапия (АРТ) подразумевает применение комбинации трех антиретровирусных препаратов (АРВ-препаратов). Это позволяет максимально подавить размножение ВИЧ, уменьшить подавление иммунной системы. АРТ играет весомую роль, потому что смертность у пациентов, не принимающих противовирусные препараты, была выше. Если уровень CD4 – лимфоцитов>200/мм3, то назначение антиретровирусной терапии следует отложить до завершения курса лечения туберкулеза. У пациентов с внелегочным туберкулезом и/или уровнем CD4 клеток Медикаментозное взаимодействие Рифампицин является наиболее активным препаратом для лечения туберкулеза, поэтому он имеет ряд побочных эффектов, касающихся взаимодействия с другими лекарственными средствами, в частности, препаратами АРТ. Некоторые препараты АРТ противопоказан к совместному применению с рифампицином (ритонавир). Также при комбинированной терапии уменьшается концентрация некоторых антиретровирусных препаратов в крови (индинавир, лопинавир, саквинавир). Это следует учитывать для увеличения дозы вышеуказанных препаратов, чтобы достичь желаемого эффекта. Не рекомендуется назначать АРТ во время интенсивного этапа противотуберкулезного лечения. источник Течение ВИЧ-инфекции сопровождается тяжелыми сопутствующими инфекциями, одной из которых является туберкулез. Это связано с тем, что на фоне иммунодефицита у пациента нарушается защитная функция организма, что делает его особо чувствительным к заражению инфекционными заболеваниями. Чтобы ознакомиться с другой важной информацией об этом, туберкулез и ВИЧ важно своевременно заподозрить по специфическим клиническим проявлениям патологий. ВИЧ и туберкулез – это две связанные инфекции, которые часто диагностируются у одного пациента. ВИЧ-инфекция вызвана вирусом, который воздействует на иммунокомпетентные клетки организма. Количество лейкоцитов в крови пациента значительно снижается, что приводит к частому заражению инфекционными патологиями. В этом случае туберкулез более опасен, так как туберкулезная палочка более активно размножается в организме ВИЧ-инфицированных. Быстрое накопление патогенных микроорганизмов приводит к тому, что симптомы туберкулеза у таких пациентов выражены особенно ярко, и заболевание быстро прогрессирует. Поэтому пациенту, у которого поставлен диагноз ВИЧ и туберкулез вместе, необходимо своевременно проходить лечение и тщательно следить за соблюдением рекомендаций врачей. Возникновение туберкулеза у ВИЧ-инфицированных связано с нарушенным иммунитетом, условиями проживаниями и личной гигиеной пациента. Вирус иммунодефицита человека распространяется контактным путем. После инфицирования наступает продолжительный период инкубации, в который вирусные частицы накапливаются в организме человека и начинают активно повреждать иммунокомпетентные клетки. Туберкулез при ВИЧ развивается через несколько лет, когда поражение окажет выраженное воздействие на активность иммунитета. Поэтому появление заболевания у пациента – это повод не только подтвердить заражение микобактериями туберкулеза, но и возможный признак инфицированности вирусом иммунодефицита. Развитию процесса способствуют особые факторы – триггеры, которые также оказывают угнетающее воздействие на защитную систему организма. К ним относятся следующие состояния: Дефицит питания, белково-энергетическая недостаточность; Пожилой возраст; Наличие сопутствующих патологий; Наркотическая или алкогольная зависимость, многолетнее курение. У женщин нарушения в иммунной системе часто развиваются на фоне гормональных расстройств в организме. Они могут быть вызваны как патологическими, так и физиологическими состояниями. К физиологическим процессам, влияющим на гормональный фон, относятся процессы беременности, лактации и климакса. Источником передачи туберкулеза при ВИЧ-инфекции является зараженный возбудителями заболевания человек. При этом его заболевание должно протекать в активной форме, при которой микобактерии попадают в воздух и активно распространяются во внешней среде с микрочастицами мокроты. Вероятность развития туберкулеза у ВИЧ-инфицированного пациента значительно выше, чем у здоровых людей. В этом случае заражение возможно даже после однократного случайного контакта с больными туберкулезом. Такая закономерность связана с тем, что течение ВИЧ-инфекции является одним из наиболее значимых предрасполагающих факторов, способствующих развитию опасной вторичной инфекции. Значительное увеличение риска заражения обеспечивает постоянный контакт с пациентом, являющимся носителем или активным распространителем микобактерий туберкулеза. Особенно опасен постоянный контакт ВИЧ-инфицированного человека, когда возможно домашнее заражение. Оно реализуется через различные предметы обихода, на которых оседают частицы мокроты Развитие ВИЧ-ассоциированного туберкулеза имеет свои характерные особенности, которые объясняются выраженной зависимостью двух инфекций и однообразностью их механизмов развития. Воздействие микроорганизмов активно повреждает иммунитет человека. Микобактерии и вирусы иммунодефицита оказывают следующие эффекты: Расстройство системы клеточного иммунитета; Патологическое воздействие на хэлперные клетки – Т-лимфоциты типа CD4+, которые являются основными «клетками памяти»; Нарушение дифференцировки макрофагов, считающихся одними из наиболее активных иммунокомпетентных клеток, уничтожающих вирусные и бактериальные частицы. Наиболее часто туберкулез возникает на ранней стадии развития СПИДА. Заболевание у пациента может быть как первичного характера (начальное заражение микобактерией), так и вторичного. Такое состояние характеризуется активизацией уже имеющейся в организме инфекции туберкулеза, которая находится на покоящихся этапах развития. Особенности туберкулеза проявляются не только в механизмах развития патологии, но и в специфической гистологии поражений. В области воспалительного процесса вместо классических гранулематозных образований, характерных для микобактериальной инфекции, развиваются яркие тканевые реакции. Внешне они проявляются творожистым (казеозным) некрозом в клетках. Специфических для туберкулеза клеток Пирогова-Лангханса в области поражения обычно нет. Для воспалительного процесса характерна незначительная степень выраженности экссудативных и пролиферативных процессов, что также отличает вторичную форму заболевания от классического течения туберкулеза. Поздняя стадия развития патологии характеризуется острым некротическим процессом в тканях. Клетки массивно погибают, на их месте остается разжиженная масса, которая содержит огромное количество патогенных микобактерий туберкулеза. Микроорганизмы из первичного очага активно распространяются по всему организму пациента. Поэтому часто заболевание у людей с иммунодефицитом поражает не только легкие, но и другие органы, в которых развиваются специфические туберкулезные реакции. Поражение кишечника развивается из-за того, что пациент отхаркивает мокроту из легких в ротовую полость, где она может сохраняться. После этого патологический материал вместе с едой или водой мигрирует в пищеварительную систему, где проникает в стенку кишечника и вызывает специфические некротические изменения в клетках. Другим путем миграции микобактерий туберкулеза является гематогенное распространение. Микроорганизмы проникают в локальные сосуды в области первичного очага инфекции и с током крови распространяются в другие органы. Заболевание может возникать практически в любых локализациях из-за повсеместной ослабленности иммунной системы. Поэтому возникновение атипичных форм заболевания у пациента является поводом заподозрить наличие активного этапа ВИЧ-инфицированности. Особенно опасно возникновение сочетанной инфекции в детском возрасте, так как выраженный иммунодефицит у ребенка не только влияет на состояние всего организма, но и значительно замедляет его развитие. Поэтому родителям детей из группы риска необходимо знать о возможных болезнях легких, анализах, диагностике, лекарствах, чтобы своевременно скорректировать нарушения у своего ребенка. Особенно высокая вероятность заражения у тех детей, матери которых являются ВИЧ-положительными. Проникновение вируса в организм малыша возможно несколькими путями: В период беременности путем прохождения через плаценту; Во время прохождения через родовые пути при контакте с биологическими жидкостями организма матери; При кормлении грудью. ВИЧ-инфицированные матери должны соблюдать меры предосторожности, чтобы не допустить развития инфекции у ребенка. Заражение малыша, рожденного от здоровой женщины, менее вероятно. Наиболее часто инфицируются дети из неблагополучных семей, в которых родители употребляют наркотические вещества. 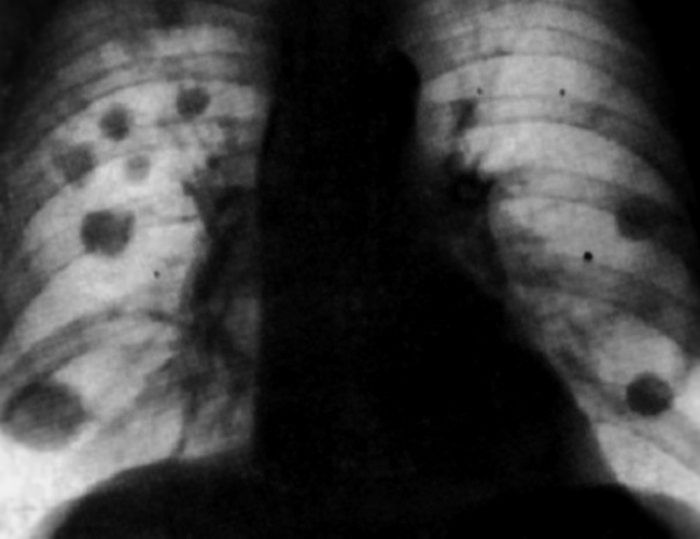 Течение сочетанной инфекции, вызванной вирусом иммунодефицита и микобактериями, имеет характерные особенности, которые зависят от формы заболевания и срока развития патологического процесса. При раннем заражении плода через плаценту матери возможно появление тяжелых пороков развития, которые заметны при ультразвуковом исследовании. Многие из аномалий несовместимы с жизнью, поэтому у ВИЧ-инфицированных женщин очень высокая вероятность спонтанных выкидышей, преждевременных абортов или мертворождений. При появлении инфекции во время родов ребенок имеет выраженные задержки психического и моторного развития. Это связано с сильным поражением нервной системы, которая неустойчива к воздействию вируса. У малыша быстро развиваются инфекционные процессы в множестве органов, которые обусловлены прогрессирующим поражением иммунной системы. Типичными сопутствующими патологиями являются такие заболевания, как отиты, пневмониты, пульмониты, альвеолиты, синуситы. Часто возникают инфекции мочеполовых органов. Все воспалительные процессы имеют тяжелое течение, на их фоне развивается недостаточность органов, которая приводит к летальному исходу. Средняя продолжительность жизни при наличии сочетанной инфекции ВИЧ и туберкулеза составляет 10-11 месяцев. Наиболее благоприятный прогноз при заболевании для тех детей, которые заразились парентеральным путем уже после рождения. Заболевание в этом случае прогрессирует медленно, на фоне иммунодефицита также развиваются инфекции, но они обычно имеют хроническое течение. Продолжительность жизни ребенка при такой форме инфекции в среднем составляет 11-12 лет. Выявлению туберкулеза на ранних стадиях способствует своевременное проведение диагностики. При появлении симптомов заболевания необходимо обратиться к врачу и пройти следующие исследования: Рентгенологическое исследование грудной клетки – методика, с помощью которой можно выявить туберкулезные очаги в ткани легких; Туберкулиновые пробы (реакция Манту, Диаскинтест) – исследования, которые применяются для выявления заболевания в детском возрасте; Исследование мокроты на посев – выявление микобактерий, полностью подтверждающее диагноз туберкулеза. В комплекс обследования пациента входят рутинные анализы – исследования крови, мочи. Они необходимы для общей оценки состояния пациента. Подозрение на сочетанную инфекцию, вызванную ВИЧ и туберкулезными бактериями, сказывается на оценке симптомов легких, анализах, диагностике, лекарствах. Основной особенностью работы с пациентом при предположении вирусного заболевания является проведение обследования на выявление болезни — оценки иммунного статуса. Методика предполагает подсчет количества разных типов клеток, входящих в защитную систему организма. Такая диагностика организма позволяет подтвердить наличие ВИЧ-инфицированности. Чтобы правильно интерпретировать данные обследования, необходимо провести анализ важной информации об этом. Полученное число лимфоцитов – это основной показатель, который нужно оценивать при диагностике. При количестве CD4+ Т-лимфоцитов составляет 500 клеток и выше, то диагноз иммунодефицита можно считать отрицательным. Такое содержание защитных клеток является нормой для здорового человека. Содержание специфических клеток на уровне 350-500 считается пограничным. Возможно, это состояние вызвано тем, что с иммунной системой контактирует вирус иммунодефицита. При таком показателе исследование нужно провести еще раз и оценить динамику развития показателя. Если он резко снижается, то ставится диагноз ВИЧ-инфицированности. Уровень содержания иммунных клеток ниже 350 указывает на наличие иммунодефицита. Пациенту с таким показателем стоит начать антиретровирусное лечение, которое позволит замедлить прогрессирование состояния. Туберкулез и СПИД у разных пациентов могут иметь специфические особенности течения. Это определяется временем заражения и состоянием человека на момент инфицирования. На первом этапе, когда микроорганизмы только появились в теле человека, симптомов заболевания у пациента может не быть. Этот период называется инкубационным, так как микобактерии только начинают накапливаться в организме пациента. Активная форма заболевания возникает, когда микроорганизмы оказывают выраженное патологическое воздействие на иммунную систему. Течение заболевания сопровождается характерными клиническими проявлениями, по которым можно установить наличие инфекции. Для пациентов с ВИЧ характерен выраженный туберкулез лимфоузлов. Он развивается из-за того, что эти органами являются представителями иммунной системы человека. Они содержат лимфоциты, которые активно атакуются вирусными частицами. СПИД – это конечная стадия развития ВИЧ-инфекции, которая характеризуется присоединением вторичных заболеваний, одним из которых является туберкулез. Помимо него, пациент со СПИДом также имеет и другие сопутствующие инфекции. К ним относятся пневмоцистная пневмония, саркома Капоши, цитомегаловирусные процессы, токсоплазмоз и другие тяжелые патологии. Внелегочный туберкулез является одной из характерных особенностей коинфекции. Он возникает из-за распространения микобактерий из первичного очага заражения, которым чаще всего выступают легкие. Внелегочная форма туберкулеза обычно имеет более тяжелое течение, чем классическое заболевание. Она характеризуется поражением сразу нескольких органов, что приводит к резкому ухудшению состояния пациента. Чтобы диагностировать туберкулез легких у ВИЧ-инфицированных, пациенту проводится классический набор исследований. Определение патогенных микроорганизмов проводится специализированным врачом – фтизиатром. Скрининг на туберкулез – это флюорография. При проведении исследования у инфицированного пациента обнаруживаются характерные очаги в легких. После этого больному назначается комплексное обследование, которое включает консультацию фтизиатра и определение микобактерий в мокроте. Для диагностики сочетанной инфекции необходимо исследование иммунного статуса и полноценное обследование на наличие туберкулез. Подтверждение обоих диагнозов позволяет назначить пациенту специфическое лечение. При заражении ВИЧ и туберкулезом пациенту назначается комплексная терапия. Она проводится с помощью противотуберкулезных средств и антирентровирусных препаратов. Устранением вторичного заболевания занимается врач-фтизиатр. Туберкулезные лекарства подбираются пациенту в зависимости от чувствительности к антибиотикам того штамма микобактерий, который послужил причиной для развития заболевания. |
