Это вливание большого количества жидкости в организм
 Скачать 110.39 Kb. Скачать 110.39 Kb.
|
|
Рис. 98. Набор стандартных сывороток. При положительной реакции изогемагглютинации хлопья и зернышки из склеившихся эритроцитов не расходятся при добавлении изотонического раствора хлорида натрия и перемешивании. При отрицательной реакции капли сыворотки на тарелке прозрачные, равномерно розового цвета, не содержат хлопьев и зерен. Возможны следующие 4 комбинации реакций агглютинации со стандартными сыворотками I(0), II(А), III(В) групп (рис. 99): 1. Все три сыворотки в обеих сериях не дают агглютинации. Исследуемая кровь I(0) группы. 2. Реакция изогемагглютинации отрицательная с сывороткой II(А) группы обеих серий и положительная с сыворотками I(0) и III(В) групп. Исследуемая кровь II(А) группы. 3. Реакция изогемагглютинации отрицательная с сывороткой III(В) группы в обеих сериях и положительная с сывороткой I(0) и II(А) групп. Исследуемая кровь III(В) группы. 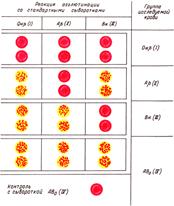 4. Сыворотки I(0), II(А), III(В) групп дают положительную реакцию в обеих сериях. Кровь принадлежит IV(АВ) группе. Но, прежде чем дать такое заключение, необходимо провести реакцию изогемагглютинации со стандартной сывороткой IV(АВ) группы по той же методике. Отрицательная реакция изогемагглютинации позволяет окончательно отнести исследуемую кровь к IV(АВ) группе. Выявление других комбинаций говорит о неправильном определении групповой принадлежности крови больного. 4. Сыворотки I(0), II(А), III(В) групп дают положительную реакцию в обеих сериях. Кровь принадлежит IV(АВ) группе. Но, прежде чем дать такое заключение, необходимо провести реакцию изогемагглютинации со стандартной сывороткой IV(АВ) группы по той же методике. Отрицательная реакция изогемагглютинации позволяет окончательно отнести исследуемую кровь к IV(АВ) группе. Выявление других комбинаций говорит о неправильном определении групповой принадлежности крови больного.Рис.99.Реакции агглютинации со стандартными сыворотками. Ошибки при определении групповой принадлежности крови возможны в ситуациях, когда при фактическом наличии агглютинации она не выявляется или выявляется агглютинация при ее фактическом отсутствии. Невыявленная агглютинация может быть обусловлена: 1) слабой активностью стандартной сыворотки или низкой агглютинабельностью эритроцитов; 2) избыточным количеством исследуемой крови, добавляемой к стандартной сыворотке; 3) замедленной реакцией агглютинации при высокой температуре окружающей среды. Чтобы избежать ошибок, необходимо использовать активные, с достаточно высоким титром сыворотки при соотношении объема исследуемой крови и стандартной сыворотки 1:5, 1:10. Исследование проводят при температуре не выше 25 °С, оценивать результаты следует не ранее чем через 5 мин от начала исследования.
цоликлонов анти-А и анти-В ( рис. 100, 101). Определение групп крови системы АВО реагентами цоликлон производится в нативной крови, стабилизированной с помощью применяемых консервантов в крови, взятой из пальца; в крови, взятой без консерванта. Наиболее четкая реакция агглютинации наблюдается при использовании высокой концентрации эритроцитов. Определение группы крови производится в помещении с хорошим освещением при температуре от +15° до +25°С. Реагенты не должны храниться открытыми, так как при высыхании активность антител снижается. Не следует пользоваться реагентами, если в них имеются нерастворимые хлопья или помутнение. Для каждого реагента используют свою маркированную (анти-А или анти-В) пипетку. Определение группы крови системы АВО производится обычными методами на белой фарфоровой или любой другой планшетке со смачиваемой поверхностью. На плоскость планшета или тарелку наносят цоликлоны анти-А и анти-В по две капли (0,1 мл) под соответствующими надписями: анти-А или анти-В. Рядом с каплями антител наносят исследуемую кровь по одной маленькой капле, приблизительно в 10 раз меньше (0,01 мл). 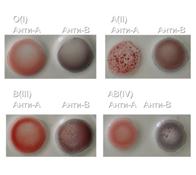 При определении группы крови антитела и кровь смешивают стеклянной палочкой или углом предметного стекла, которые промывают и досуха вытирают перед размешиванием каждой капли. Наблюдение за реакцией проводят при легком покачивании в течение не более 2,5 минуты. Положительный результат при определении группы крови проявляет себя агглютинацией (склеиванием) эритроцитов. При этом агглютинаты можно увидеть без каких-либо приспособлений в виде мелких красных агрегатов, быстро сливающихся и образующих крупные хлопья. При определении группы крови антитела и кровь смешивают стеклянной палочкой или углом предметного стекла, которые промывают и досуха вытирают перед размешиванием каждой капли. Наблюдение за реакцией проводят при легком покачивании в течение не более 2,5 минуты. Положительный результат при определении группы крови проявляет себя агглютинацией (склеиванием) эритроцитов. При этом агглютинаты можно увидеть без каких-либо приспособлений в виде мелких красных агрегатов, быстро сливающихся и образующих крупные хлопья.При отрицательной реакции определения группы крови капля остается равномерно окрашенной в красный цвет, агтлютинаты в ней не обнаруживаются. Агглютинация, обычно, определяется в течении первых 3—5 секунд. Несмотря на это, наблюдение за результатами необходимо вести не меньше 2,5 минуты из-за возможности более позднего наступления агглютинации с эритроцитами, содержащими слабые разновидности антигенов А или В. Результаты оцениваются врачом (рис.97). Рис.101. Результаты определения группы крови при Экспресс-диагностика группы крови и резус-фактора при помощи тестов и диагностических карт.  В настоящее время существует множество экспресс-тестов и диагностических карт для определения группы крови по системам AB0 и резуса у "постели пациента". Это пластиковые одноразовые тест-системы, в которые вводятся осадок эритроцитов, цельную кровь, эритроцитарную массу (рис.103). В настоящее время существует множество экспресс-тестов и диагностических карт для определения группы крови по системам AB0 и резуса у "постели пациента". Это пластиковые одноразовые тест-системы, в которые вводятся осадок эритроцитов, цельную кровь, эритроцитарную массу (рис.103).Рис. 103. Экспресс-тесты для определения группы крови и резус-фактора. Подготовка пациента и наблюдение после трансфузии.Прежде чем приступить к трансфузии, врач должен определить показания или противопоказания к данному виду терапии. Противопоказания к переливанию крови. При абсолютных показаниях противопоказаниями являются тяжелые поражения сердечно-сосудистой системы с недостаточностью кровообращения II и III стадии, выраженный атеросклероз, тромбоэмболическая болезнь, кровоизлияние в мозг, отек легких, бронхиальная астма. К противопоказаниям при относительных показаниях относятся такие состояния, при которых велика вероятность неблагоприятных изменений в организме реципиента при введении донорской крови — перегрузка объемом, аллергические реакции, повышение свертываемости крови, тромбоэмболические осложнения и др. В день гемотрансфузии или накануне у пациента из вены берут 4-5 мл крови в пробирку без антикоагулянтов для проб на совместимость. Пробирка должна быть маркирована: ФИО, возраст, № истории болезни, отделение № палаты, группа крови и резус фактор, если известны, дата взятия крови. Перед переливанием цельной консервированной крови необходимо провести визуальный контроль брикета с кровью или кровезаменителя, оценить герметичность упаковки, прочитать паспорт, срок годности. Кровь разделяется при хранении на три слоя, плазму, лейкоциты и осевшие эритроциты. Плазма должна быть прозрачной, без хлопьеы и сгустков, желтого цвета. Перед трансфузией цельной крови или ее компонентов необходимо провести пробы на совместимость. Они обязательны при переливании каждого флакона, каждому пациенту. Это: - проба на совместимость по группе крови - проба на совместимость по резус фактору - проба на индивидуальную непереносимость - биологическая проба Чтобы избежать этических и юридических проблем, необходимо: 1) информировать больного пациента о характере патологии, требующей применения гемотрансфузии, и о самой гемотрансфузии как медицинском действии; 2) получить согласие или отказ пациента на выполнение гемотрансфузии; 3) разъяснить права пациента на получение альтернативных гемотрансфузии методов; 4) пациенту необходимо разъяснить возможные последствия отказа от гемотрансфузии и предупредить о возможных осложнениях трансфузии; Излагаемая больному информация и по содержанию, и по форме должна быть объективной, не должна вводить больного в заблуждение и пугать его. При опасных для жизни ситуациях от врача и медсестры требуются особая чуткость и индивидуальный психологический подход, чтобы больной принял правильное, обоснованное медицинской наукой решение. В течение всего периода трансфузии необходимо наблюдать за больным, чтобы при первых признаках реакции на переливание или осложнения приостановить вливание и начать лечебные мероприятия. В случае тромбирования иглы не следует пытаться прочистить ее. В таких случаях необходимо перекрыть зажимом систему для вливания, отсоединить ее от вены, иглу из вены удалить, на место пункции наложить повязку, затем другой иглой следует пунктировать другую вену и продолжить переливание. Во время переливания кровь допустимо смешивать со стерильными, герметично упакованными растворами кровезаменителей в стандартных упаковках. Когда во флаконе, ампуле, пластиковом мешке остается около 20 мл крови, трансфузию прекращают. Иглу из вены извлекают и на место пункции накладывают асептическую повязку. Оставшуюся во флаконе кровь, не нарушая асептики, помещают в холодильник, где она хранится при температуре +4 0С в течение 48 ч. При появлении у больного реакции или осложнений эта кровь может быть использована для выяснения причины их возникновения После завершения переливания крови в истории болезни и специальном журнале для регистрации переливания крови делают запись с указанием дозы перелитой крови, ее паспортных данных, результатов проб на совместимость, наличия или отсутствия реакций или осложнений. Наблюдение за больным после гемотрансфузии После гемотрансфузии в течении 3 часов пациенту необходим постельный режим, каждый час проводят измерение температуры и давление; оценивают первую порцию мочи; наблюдать за пациентом необходимо 24 часа, отмечая суточный диурез. На следующий день проводят полный анализ крови и мочи. Наблюдение за пациентом ведет врач и медсестра. Оформляется медицинская документация (рис.104 )
Основными компонентами крови являются переносчики газов крови (эритроцитная масса, эритроцитная взвесь, ЭМОЛТ, отмытые и разморожено-отмытые эритроциты), корректоры плазменно-коагуляционного гемостаза. 1. Эритроцитная масса — это основная, гемотрансфузионная среда, гематокрит которой выше 80%. Ее получают из консервированной крови путем отделения плазмы. Эритроцитная масса хранится в специально предназначенных для этого маркированных холодильниках отдельно от других медикаментов и продуктов питания. Температура хранения составляет от +2 до +6°С. Ведется журнал регистрации температурного режима холодильника, в котором делают отметки 2 раза в сутки. Срок годности зависит от вида консерванта крови и может составлять от 21 до 35 сут. Его указывают на этикетке. 2. Эритроцитная взвесь может храниться до 21 сут. 3. Эритроцитная масса, обедненная лейкоцитами и тромбоцитами, хранится до 42 сут при тех же условиях. 4. Отмытые и размороженно-отмытые эритроциты содержат минимальное количество лейкоцитов, тромбоцитов и плазмы. Их следует перелить в течение 1 сут после размораживания. 5. Свежезамороженная плазма (иногда называется антигемофильной плазмой) хранится в низкотемпературных морозильных камерах (от -18° С и ниже). Чем ниже температура в морозильной камере, тем длиннее срок хранения. При температуре -30 °С и ниже свежезамороженная плазма может храниться до 2 лет, при -25... -30°С до 1 года, при -18...-25 °С 3 мес. 6. Криопреципитат плазмы также хранится в замороженном состоянии. Срок годности указывают на этикетке. 7. Тромбоцитарный концентрат получают с помощью тромбоцитофереза на автоматических сепараторах клеток крови. Он хранится при температуре 20 — 24 °С в тромбомиксере при постоянном перемешивании до 5 сут. 8. Лейкоцитарный концентрат. Современные кровезаменители делятся на несколько групп. 1. Регуляторы водно-солевого и кислотно-щелочного равновесия.Изотонический раствор натрия хлорида (0,9%) — один из наиболее часто употребляемых растворов для восстановления ОЦК. Солевой раствор Рингер лактата часто применяется при шоке или кровопотере, обезвоживании организма и интоксикации в комплексе с другими инфузионными растворами. 2. Кровезаменители гемодинамического (противошокового) действия. Такие кровезаменители применяют в трансфузионной терапии острой кровопотери и шока. В медицинской практике применяют препараты гемодинамического действия, полученные на основе декстрана (полимер глюкозы). Существует два типа препаратов декстрана: среднемолекулярные (полиглюкин) и низкомолекулярные (реополиглюкин). 3. Кровезаменители дезинтоксикационного действия. В настоящее время препараты этой группы кровезаменителей практически отсутствуют. С 2005 г. снят с производства и запрещен к применению в России препарат гемодез и его аналоги из-за многочисленных побочных действий и токсичности. 4. Препараты для парентерального питания. Одним из эффективных методов коррекции различных нарушений обмена веществ является парентеральное питание, которое представляет собой особую форму лечебного питания и может быть полным (при невозможности естественного питания) и неполным (вспомогательным, частичным, дополняющим получение питания естественным путем). 5. Переносчики кислорода. К синтетическим переносчикам кислорода относится перфторан (10% эмульсия перфторорганических соединений), который обладает газотранспортной функцией за счет высокой способности растворять кислород. при комнатной температуре, но не выше +30 °С.
1. Гематрансфузионный шок – развивается при переливании несовместимой по группе крови. В начальный период гемотрансфузионного шока или в ближайшие часы после него могут появиться озноб, лихорадочное состояние, повышение температуры тела, одышка и симптомы поражения нервной системы (бред, бессознательное состояние, судороги). Даже при благоприятном течении заболевания развивается картина массивного внутрисосудистого гемолиза (гемоглобинемия, гемоглобинурия, билирубинемия, желтуха), происходит острое нарушение функции почек и печени. Достоверными признаками гемолиза служат нарушения пигментного обмена (желтушная окраска кожи, склер и слизистых оболочек, коричневый цвет мочи и кала), желтоватое окрашивание сыворотки, повышение уровня билирубина в сыворотке, увеличение печени. При появлении хотя бы одного клинического проявления необходимо: - немедленное прекращение переливания крови или эритроцитарной массы, иглу оставляют в вене, систему отсоединяют; - вызвать врача; 2. Цитратный шок – развивается при переливании большого количества консервированной крови. Проявляется судорогами и гемодинамическими нарушениями. Первая помощь – введения кальция хлорида. 3. Пирогенные реакции – развиваются на кровь и кровезаменители, связаны с попаданием в кровяное русло пирогенных веществ – продуктов жизнедеятельности микроорганизмов. Признаки – озноб, повышение температуры, одышка, сыпь на коже. 4. Анафилактический шок – клиническая картина анафилактической реакции включает острые вазомоторные расстройства: беспокойство, покраснение кожи лица, цианоз, приступы удушья, одышку, учащение пульса, снижение АД, эритематозную сыпь. Эти симптомы могут развиваться как сразу после переливания, так и спустя 2-6 суток. Поздние реакции проявляются повышением температуры, крапивницей, болями в суставах.Больные пациенты становятся беспокойными, жалуются на затруднение дыхания. При осмотре обращают на себя внимание гиперемия кожных покровов, цианоз слизистых оболочек, акроцианоз, холодный пот, свистящее дыхание, нитевидный и частый пульс, отек легких. Профилактика анафилактических реакций состоит в тщательном сборе анамнеза с целью выявления сенсибилизации при вакцинации и серотерапии, а также после введения белковых препаратов, вливание срочно прекращают, по назначению врача вводят противошоковые препараты. 5. Синдром массивных трансфузий возникает при быстром введении цельной крови от многих доноров более 40-50% ОЦК и включает комплекс тяжелых изменений в организме. Синдром массивных трансфузий сопровождается существенными нарушениями функций сердечно-сосудистой системы (коллапс, нарушение сократительной способности миокарда, брадикардия, фибрилляция желудочков, асистолия, нарушение микроциркуляции), системы гемостаза (развитие ДВС-синдрома, снижение уровня фибриногена, протромбина, конвертина, тромбоцитов, повышение фибринолитической активности). Профилактика синдрома массивных трансфузий состоит в запрещении переливания цельной крови от многих доноров одному реципиенту. 6. Воздушная эмболия – развивается при нарушении техники вливания. Признаки – боль за грудиной, беспокойство, страх смерти, одышка, снижение АД, смерть может наступить из-за остановки дыхания. Профилактика воздушной эмболии: • Тщательный монтаж и проверка на герметичность систем и аппаратуры перед началом трансфузии. • Тщательное заполнение кровью или другой трансфузионной средой всех трубок системы или аппаратуры до начала трансфузии. • Во время трансфузии около больного должен постоянно находиться врач или медицинская сестра. • При использовании нагнетательной аппаратуры следует своевременно прекратить трансфузию, оставив в контейнере или флаконе некоторое количество крови. 7. Инфекционные осложнения.Возбудители инфекционных заболеваний попадают в кровь и ее компоненты при заготовке от доноров с инфекцией, находящейся в инкубационном периоде, или от лиц со стертыми инфекционными заболеваниями. В настоящее время большую тревогу у трансфузиологов вызывает возможность заражения реципиентов сифилисом, гепатитами В, С, D, ВИЧ, цитомегаловирусной инфекцией и Т-клеточным лейкозом, а также малярией и другими инфекционными заболеваниями. Передача инфекций при переливании крови, ее компонентов и препаратов привлекает пристальное внимание врачей во всем мире. Заражение при трансфузиях ведет к инвалидности и смерти. Меры безопасности трансфузий в отношении большинства вирусных инфекций: - создание групп постоянных доноров, подвергающиеся малому риску заражения; - адекватная подготовка лиц, ответственных за комплектование групп доноров; - скрининг каждой дозы донорской крови на вирусное заражение; - фракционирование цельной донорской крови на отдельные компоненты, а плазмы на препараты, исключающие часть вирусов ВИЧ, поскольку вирусы гепатита находятся в первую очередь в плазме, а цитомегаловирусы – в лейкоцитах; - уничтожение вирусов в свежезамороженной плазме применением фотодинамического метода, стеризацией и др. Важна не столько инактивация, сколько удаление самих компонентов, которые могут содержать вирус; - предупреждение ятрогенного переноса при медицинских процедурах, связанных с обслуживанием доноров, а также в технологической цепи обработки крови и плазмы; - применение безопасных альтернативных методов лечения – коллоидных и кристаллоидных кровезаменителей и средств для парантерального питания; - широкое применение аутотрансфузий заранее заготовленной крови и эритроцитарной массы и реинфузии крови во время операции.
Основным методом лечения больных пациентов хирургического профиля является выполнение оперативного вмешательства (операции). |
