ФІЗІОЛОГІЯ ТА ПОРУШЕННЯ МЕНСТРУАЛЬНОЇ ФУНКЦІЇ. Фізіологія та порушення менструальної функції характеристика нормального менструального циклу
 Скачать 192.5 Kb. Скачать 192.5 Kb.
|
|
ФІЗІОЛОГІЯ ТА ПОРУШЕННЯ МЕНСТРУАЛЬНОЇ ФУНКЦІЇ Характеристика нормального менструального циклу Питання фізіології і патології менструальної функції має велике теоретичне та практичне значення. Важливість цієї проблеми полягає в тривалому перебізі захворювання, частому рецидивуванні порушень менструальної функції, появі постгеморагічних анемій, що, в свою чергу, призводить до безпліддя і втрати працездатності жінки. Ще в кінці ХІХ століття провідні вітчизняні вчені Д.О. Отт, С.С. Жихарєв, А.В. Репрєв встановили, що менструальний цикл не є місцевим процесом, а хвилеподібною реакцією організму, пов’язаною із змінами в системі гіпоталамус-гіпофіз-яєчники-матка, що ззовні проявляється матковою кровотечею. Ці зміни важливих життєвих процесів в організмі жінки вони назвали "менструальною хвилею". Віковий період жінки, коли проявляється здатність до запліднення і народження дитини, називають репродуктивним.Він тісно пов’язаний з появою фізіологічного ритму в функції жіночого орагнізму, зовнішнім проявом якого є місячні (menses). Менструальний цикл - це складний біологічний процес в організмі жінки, який перебігає циклічно, спрямований на репродукцію (відтворення) людини і проявляється ззовні менструальними кровотечами. Кожен нормальний менструальний цикл є підготовкою організму жінки до вагітності. Запліднення і вагітність настають переважно в середині менструального циклу після овуляції (розриву зрілого фолікула) і виходу готової до запліднення яйцеклітини. Якщо в цей період не відбувається запліднення, то незапліднена яйцеклітина гине, а підготовлена для неї слизова оболонка матки відшаровується, починається менструальна кровотеча. Таким чином, поява менструації свідчить про закінчення складних циклічних змін в організмі жінки, спрямованих на підготовку до можливого настання вагітності, і,разом із тим, про початок нового циклу. В клінічній практиці початком менструального циклу прийнято вважати 1-й день менструації, а тривалість кожного циклу визначають від початку одієї до початку другої менструації. Нормальна тривалість менструального циклу коливається від 21 до 35 днів і в більшості випадків складає 28 днів. Тривалість самої менструації 2-7 днів. При цьому відокремлюється функціональний шар слизової оболонки матки. Крововтрата в середньому складає приблизно 50-100 мл. Менструація у дівчаток починається в 12-14 років. Першу менструацію називають menarche. Репродуктивна система жінки досягає оптимальної функціональної активності в 17-18 років і безперервно діє протягом 23-28 років репродуктивного періоду жінки. Регуляція менструальної функції Регуляція менструальної функції проходить складним нейрогуморальним шляхом. Згідно із сучасними уявленнями, циклічні зміни в організмі жінки, пов’язані із здійсненням менструальної функції, відбуваються при обов’язковій участі п’яти ланок, або рівнів, регуляції. Кожна із них регулюється вищерозташованими структурами за механізмом зворотного зв’язку. Рівні (ланки) регуляції менструальної (репродуктивної) функції: 1. Кора головного мозку - церебральні структури. 2. Гіпоталамус - підкоркові центри. 3. Гіпофіз - додаток мозку. 4. Яєчники - статеві залози. 5. Матка - орган – мішень. 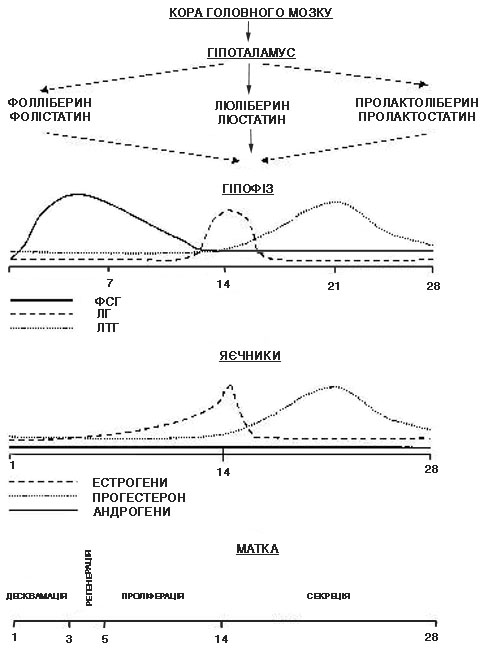 Рис. 7.1 Рівні регуляції менструальної функції Кора головного мозку чинить регулюючий і корегуючий вплив на процеси, пов’язані з розвитком менструальної функції. Через кору головного мозку зовнішнє середовище впливає на нижчерозміщені відділи нервової системи, що беруть участь в регуляції менструального циклу. Різноманітні психогенні фактори можуть спричиняти значні зміни в діяльності органів жіночої статевої системи та бути причиною порушень менструального циклу. В корі головного мозку ще не визначено точну локалізацію центрів, що регулюють менструальну функцію. Припускають, що імпульси із зовнішнього середовища та інтерорецепторів внутрішнього середовища через систему передавачів - нейротрансміттерів надходять в нейросекреторні ядра гіпоталамуса. Виділено і синтезовано класичні синаптичні нейротрансміттери: біогенні аміни - катехоламіни (дофамін, норадреналін, серотонін, індол) і клас морфіноподібних опіатів. Порушення репродуктивної функції жінки реалізуються через зміни синтезу нейротрансміттерів в нейронах мозку з подальшими змінами в гіпоталамусі. Гіпоталамус (підгорбкова ділянка) є відділом проміжного мозку, розташованого донизу від зорового горбка, і центральним регулятором менструальної функції. Гіпоталамус з’єднаний з різними відділами головного мозку, завдяки чому здійснюється центральна регуляція його активності. Крім того, гіпоталамус має рецептори для всіх периферичних гормонів. Таким чином, він є передавальним пунктом між імпульсами, що надходять через центральну нервову систему із зовнішнього середовища, і впливом гормонів залоз внутрішньої секреції та внутрішнього середовища. Ядра нервових клітин гіпоталамуса виділяють нейросекрет (нейрогормони) - релізинг-гормони, що належать до низькомолекулярних поліпептидів. Нейрогормони гіпоталамусу, які стимулюють продукцію тропних гормонів гіпофізу, називають ліберинами, або релізинг-факторами, а ті, що гальмують виділення тропних гормонів гіпофіз, - статинами. Система гіпоталамус - гіпофіз являє собою єдиний функціональний комплекс, що відіграє важливу роль в регуляції репродуктивної і менструальної функції. Релізинг-гормони із гіпоталамуса по аксонах нервових клітин потрапляють в судини портальної кровоносної системи, яка тісно з’єднана з гіпофізом. Особливістю цієї системи є можливість току крові в обидві сторони як до гіпоталамусу, так і до гіпофізу, що досить важливо для механізму зворотного зв’язку між цими структурами. Гіпоталамус виробляє шість релізинг-факторів, які сприяють вивільненню в передній долі гіпофізу відповідних тропних гормонів: 1) соматотропний релізинг-фактор (СРФ), або соматоліберин; 2) адренокортикотропний релізинг-фактор (АКТГ- РФ), або кортиколіберин; 3) тиреотропний релізинг-фактор (ТРФ), або тиреоліберин; 4) фолікулостимулюючий релізинг-фактор (ФСГ-РФ), або фоліберин; 5) лютеїнізуючий релізинг-фактор (ЛРФ), або люліберин; 6) пролактинвивільняючий релізін-фактор (ПРФ), або пролактоліберин. Три останніх релізинг-фактори мають пряме відношення до регуляції менструальної функції. З їх допомогою відбувається вивільнення в аденогіпофізі трьох відповідних гормонів, які називають гонадотропінами. З факторів, які пригнічують вивільнення в аденогіпофізі тропних гормонів (статинів), на даний час виділено тільки два: 1) соматотропінінгібуючий фактор (СІФ), або соматостатин; 2) пролактинінгібуючий фактор (ПІФ), або пролактостатин. З них безпосереднє відношення до регуляції менструальної функції має пролактостатин. Секреція нейрогормонів здійснюється як безперервно на відносно низькому рівні, так і циклічно відповідно до фаз менструального циклу. Гіпофіз має дві долі: передня - аденогіпофіз, задня - нейрогіпофіз. В передній долі гіпофізу виділяють сім тропних гормонів: соматотропний гормон, який впливає на ріст тіла, тиреотропний гормон - на функцію щитоподібної залози, адренокортикотропний гормон - на функцію надниркових залоз, меланостимулюючий гормон. Регуляцію репродуктивної (менструальної) функції жінки здійснюють три гонадотропних гормони аденогіпофізу: фолітропін, або фолікулостимулюючий гормон, (ФСГ), лютропін, або лютеінізуючий гормон (ЛГ) і пролактин. Задньою долею гіпофізу виділяються вазопресин та окситоцин. Їх біологічна роль пов’язана з водно-сольовим балансом в організмі і регуляцією транспорту води і солей через клітинні мембрани. Вазопресин - антидіуретичний гормон, сприяє спазму артеріальних судин. Окситоцин стимулює скорочення гладеньких м’язів матки і секрецію молока при лактації. Гонадотропні гормони.ФСГ стимулює ріст фолікулів, проліферацію гранульозних клітин, збільшує вміст ароматаз в фолікулі, що дозріває, в яєчниках. ЛГ стимулює синтез прогестерону в жовтому тілі яєчника після овуляції. Пролактин має багатогранну дію на організм жінки: стимулює ріст молочних залоз, сприяє регуляції лактації, здійснює жиромобілізуючий ефект. Збільшення секреції пролактину призводить до порушення стероїдогенезу в яєчниках, ановуляції і неплідності. Овуляція настає при синергічній дії двох гонадотропних гормонів (фолітропіну і лютропіну), при домінуючій дії останнього. Протягом всього менструального циклу гіпофізом виділяються обидва гонадотропіни, тільки в різній кількості. З початком менструального циклу збільшується секреція ФСГ, що призводить до стимуляції і росту фолікулів в яєчниках. ФСГ і ЛГ доводять розвиток фолікула до стадії зрілості. За кілька годин до овуляції настає різкий максимум - овуляторний пік виділення ЛГ, що дає поштовх до овуляції. В другу фазу циклу виділяється в більшій кількості ЛГ, який сприяє продукції прогестерону жовтим тілом в яєчнику. Циклічність функції гіпоталамусу, гіпофізу і яєчників складає гіпоталамо-гіпофізарно-яєчниковий комплекс, наслідком дії якого є репродукція і менструація жінки. Яєчниковий цикл. Яєчники – це жіночі статеві залози (гонади), які виконують дві важливі функції: 1) в них відбувається періодичне дозрівання фолікулів і в результаті овуляції вивільняється зріла жіноча статева клітина; 2) в цих залозах продукуються два різновиди стероїдних жіночих статевих гормонів: естрогени і прогестерон. Крім того, в невеликій кількості продукуються і чоловічі стероїдні статеві гормони – андрогени. Ці процеси тісно пов’язані і безпосередньо залежать від періодичної зміни гормональної активності аденогіпофізу, а також необхідні для виконання жіночим організмом менструальної і репродуктивної функцій. Розрізняють дві фази яєчникового циклу: перша (фолікулінова) - з першого дня циклу і до моменту овуляції, друга (лютеїнова) - від овуляції до першого дня наступної менструації. В першу фазу циклу під впливом ФСГ і ЛГ гіпофізу починає рости і дозрівати фолікул. За життя жінки основна маса фолікулів атрофується і тільки 10 % досягають зрілості, проходять цикл розвитку від примордіального до преовуляторного фолікула, овулюють і перетворюються в жовте тіло. З настанням статевої зрілості під впливом гонадотропних гормонів аденогіпофізу навколо овоцитів розростаються так звані зернисті клітини і утворюється вторинний фолікул (малий зрілий фолікул). Подальший розвиток вторинного фолікула призводить до утворення третинного, або везикулярного, фолікула, який містить порожнину, заповнену рідиною, і овоцит, що являє собою найбільшу клітину в організмі жінки діаметром 0,1 мм. Внутрішня поверхня фолікула покрита кількома рядами гранульозних клітин, які під впливом гонадотропінів гіпофізу продукують стероїдні гормони. Навколо кожного фолікула розміщуються дві сполучнотканинні оболонки: внутрішня і зовнішня. Гранульозні клітини і внутрішня оболонка фолікула синтезують стероїдні гормони яєчника. Періодично, відповідно до тривалості менструального циклу, відбувається дозрівання чергового фолікула. Всього за весь репродуктивний період життя жінки дозріває приблизно 400 фолікулів. Примордіальний фолікул складається з яйцеклітини, яка оточена рядом сплощених клітин фолікулярного епітелію. При дозріванні фолікула яйцеклітина збільшується в розмірах, клітини фолікулярного епітелію розмножуються і округлюються, утворюючи зернистий шар фолікула (stratum granulosum). Вони секретують рідину, яка містить естрогени: естрадіол, естрон, естріол. Ця рідина відтісняє яйцеклітину до периферії. Яйцеклітина, відтіснена до периферії, оточується 17-50 рядамигранульозних клітин. Виникаєяйценозний горбик (cumulus oophorus). Фолікул тепер називають граафовим міхурцем. Строма навколо нього диференціюється на зовнішню та внутрішню покришки фолікула. Шар клітин навколо яйцеклітини називають скловидною оболонкою (zona pellucida). Тиск в середині фолікула підвищується, і при комбінованій дії гонадотропінів та рефлекторній дії окситоцину і протеолітичних ферментів його стінка в ділянці вільного краю розривається – настає овуляція. Незадовго до овуляції відбувається перший мейоз, тобто редукційний поділ яйцеклітини. Після овуляції яйцеклітина з черевної порожнини потрапляє в маткову трубу, в ампулярній частині якої проходить другий редукційний поділ (другий мейоз). Після овуляції під впливом переважаючої дії лютеїнізуючого гормону спостерігаються подальше розростання гранульозних клітин і сполучнотканинних оболонок фолікула і накопичення в них ліпідів, що призводить до утворення жовтого тіла. Починається друга лютеїнова фаза. Процес розвитку жовтого тіла ділять на чотири фази: проліферації, васкуляризації, розквіту і зворотного розвитку. При настанні вагітності жовте тіло продовжує розвиватися до 16 тижнів вагітності. В гранульозних клітинах, внутрішній покришці, оболонці фолікула під впливом ФСГ і ЛГ виробляються стероїдні статеві гормони (естрогени, гестагени і андрогени), метаболізм яких здійснюється переважно в печінці. Естрогени мають три класичні фракції: естрадіол, естрон, естріол. Гестагени складаються з прогестерону і 17α-гідроксипрогестерону. Андрогени представлені дегідроандростероном, андростендіоном і тестостероном. Естрогени(грец. оеstros - жага, бажання) головним чином, виділяються клітинами гранульозного (зернистого) шару, в меншій кількості в жовтому тілі фолікула і в корі надниркових залоз. Вони циркулюють в крові у вільному і зв’язаному з білком стані. До 70 % естрогенів знаходяться в плазмі крові і 30 % в формених елементах крові. В печінці відбувається інактивація естрогенів, після чого вони виділяються нирками із сечею. Максимальна секреція естрогенів спостерігається в передовуляторний період - до 500 мг/добу. Під впливом естрогенів у дівчаток розвиваються вторинні статеві ознаки у вигляді типового для жінок розподілу підшкірножирового шару, характерної форми тазу, збільшення молочних залоз, росту волосся на лобку і в підпахвинних ділянках. Крім того, естрогени сприяють росту і розвитку статевих органів, особливо матки, під їх дією ростуть малі статеві губи, подовжується піхва, змінюється характер секреції каналу шийки матки, що дає можливість сперматозоїдам легко проникати через слизову пробку в матку. Естрогени викликають проліферацію ендометрію, стимулюють регенерацію ендометрію після менструації, прискорюють гіпертрофію і гіперплазію міометрію під час вагітності, покращують матково-плацентарний кровообіг, сенсибілізують міометрій до середників, що скорочують матку.Під впливом естрогенів в ампулярній частині маткових труб поліпшуються кровопостачання, м’язова активність, посилюється перистальтика маткових труб в період овуляції і міграції заплідненої яйцеклітини.Велика кількість естрогенів гальмує секрецію фолітропіна в гіпофізі, а малі дози здійснюють стимулюючий ефект. Естрогени чинять значний вплив на терморегуляцію і обмінні процеси, обмін речовин проходить з переважанням катаболізму, спостерігається зниження температури тіла, зокрема базальної (в прямій кишці). Гестагени (грец. gesto – носити, бути вагітною) сприяють нормальному розвитку вагітності, відіграють велику роль в циклічних змінах ендометрію. Місцем утворення гестагенів в організмі є жовте тіло, клітини зернистого шару фолікулів в яєчниках. В невеликій кількості гестагени синтезуються в корі надниркових залоз. Прогестерон як основний гестагенний гормон також спричиняє виражену біологічну дію на органи мішені: статеві органи, молочні залози і гіпофіз. Великі дози блокують виділення ФСГ і ЛГ, невеликі дози стимулюють виділення гонадотропінів. Під впливом гестагенів пригнічуються збудливість і скоротлива здатність міометрію, збільшуються його розтяжимість і пластичність. Гестагени сприяють підготовці молочних залоз до лактації, діючи на альвеолярний апарат молочних ходів, засвоєнню організмом речовин, зокрема білків, поряд з анаболічним ефектом зумовлюють незначне підвищення температури тіла, особливо базальної. Андрогени (грец. andros – чоловік) - це статеві чоловічі гормони, що в надлишковій кількості викликають у жінки ознаки маскулінізації. Основне джерело утворення андрогенів у жінки - кора надниркових залоз. Невелика їх кількість виділяється інтерстиціальними клітинами і внутрішньою оболонкою фолікулів. Андрогени в організмі затримують азот, натрій, хлор, прискорюють ріст кісток.Вони виробляються в невеликій кількості яєчниками у так званих гілюсних клітинах. Андрогени сприяють росту волосся в аксилярних впадинах і на лобку, а також розвитку клітора і великих статевих губ. Як і гестагени, вони мають анаболічні властивості. Усі викладені вище циклічні зміни, що відбуваються в гіпоталамусі, передній долі гіпофізу і яєчниках, прийнято вважати яєчниковим циклом. Протягом цього циклу між гормонами передньої долі гіпофізу і периферичними статевими гормонами встановлюються складні взаємозв'язки. Під впливом яєчникових стероїдних гормонів змінюється базальна температура, спостерігається двофазність менструального циклу. В нормі протягом одного менструального циклу дозріває один фолікул. Матковий рівень.Матка являє собою порожнистий гладком’язовий орган, який складається з трьох частин: тіла (corpus), перешийка (isthmus) і шийки (cervix). Стінка матки - з трьох шарів: зовнішнього серозного, середнього м’язового і внутрішнього слизового. Найбільші анатомо-функціональні зміни виявляють в матці. Матка є основним органом-мішенню, на який діють яєчникові статеві гормони. В зв’язку з процесом репродукції матка послідовно виконує три основні функції: менструальну, необхідну для підготовки органа, особливо слизової оболонки, до вагітності, функцію плодовмістилища для забезпечення оптимальних умов розвитку плоду і функцію плодовигнання в процесі пологів. Зміни в будові і функції матки в цілому, особливо в будові і функції ендометрію, що настають під дією яєчникових статевих гормонів, називають матковим циклом. Протягом маткового циклу спостерігається послідовна зміна чотирьох фаз циклічних змін в ендометрії: 1) проліферації; 2) секреції; 3) десквамації; 4) регенерації. Фази проліферації і секреції є основними в матковому циклі, межа між ними - овуляція. Перша основна фаза проліферації ендометрію починається після завершення регенерації слизової оболонки матки, що відшарувалась під час попередньої менструації. Триває з 5 по 14 день циклу. Початок вказаної фази безпосередньо пов’язаний із зростаючою дією на слизову оболонку матки естрогенів, які продукуються фолікулом, що зріє. На початку фази проліферації залози ендометрію вузькі і рівні. У міру наростання проліферації залози збільшуються в розмірах і починають злегка звиватися. Максимально виражена проліферація ендометрію проходить до моменту повного дозрівання фолікула і овуляції (до 12-14 дня 28-денного циклу). Товщина слизової оболонки матки до цього часу досягає 3-4 мм. Ці зміни відбуваються під впливом гормонів яєчників естрогенів. На цьому фаза проліферації закінчується. Друга основна фаза секреції починається під впливом швидко наростаючої активності жовтого тіла і гестагенів, які виробляються яєчниками. Залози ендометрію набувають звивистого характеру і заповнюються секретом, який вони виробляють. Секрет містить глікоген, глікопротеїди, кислі глікозаміноглікани, які є сприятливим середовищем для імплантації плідного яйця. Слизова оболонка розпушується, крізь неї проростають спірально звиті артеріоли. До кінця фази секреції просвіт залоз ендометрію набуває пилоподібної форми, в них виявляється ще більша кількість секрету. В стромі ендометрію в цей час з’являються так звані псевдодецидуальні клітини. Слизова оболонка стає максимально готовою до прийняття заплідненої яйцеклітини на 21-й день циклу, коли жовте тіло в яєчнику досягає свого розквіту. Товщина ендометрію досягає 8-10 мм. На цей час ендометрій чітко розділяється на два шари: поверхневий і глибокий. Після 21-22 дня циклу, в зв’язку з регресом жовтого тіла, яке перетворюється поступово на біле тіло, знижується концентрація гормону жовтого тіла - прогестерону і порушується трофіка ендометрію, наростають дегенеративні зміни: зменшується на 25-30 % висота ендометрію, посилюється складчастість стінок залоз, вони набувають зірчастого характеру, знижується кількість секрету залоз, виявляються вогнищеві крововиливи в строму. Функціональний шар ендометрію готується до розпаду і відшарування. Якщо взяти гістологічний зріз ендометрію в цей час, то можна побачити ці зміни під мікроскопом, їх називають анатомічною менструацією, яка виявляється за добу до явноїфізіологічної, або клінічної менструації. Третя фаза – десквамації, або менструація,яка триває в середньому 3-4 дні. Внаслідок різкого зниження рівня всіх статевих гормонів (прогестерону і естрогенів) відбувається відшарування функціонального шару слизової оболонки матки, що клінічно проявляється кровотечею. Для настання менструації в організмі жінки діє ряд факторів: 1. Спад всіх статевих гормонів більше ніж на 50 % за кілька днів до менструації. 2. Судинний спазм атреріол в ендометрії, підвищена проникність стінок судин. 3. Порушення кровообігу, застій і деструктивні зміни в ендометрії. 4. Утворення ділянок некрозу і гематом слизової оболонки ендометрію. 5. Підвищення активності фібринолітичних ферментів та ін. Після повного відторгнення ендометрію на 3-4 день циклу настає четверта фаза регенерації, що здійснюється з строми базального шару слизової оболонки і донних залоз. Вона триває 2-3 дні. Фазові зміни в структурі і функції слизової оболонки тіла матки є найбільш достовірними проявами маткового циклу. Разом з тим, про наявність цього циклу можнуть свідчити зміни в шийці матки. Встановлено, що в середині менструального циклу, а точніше до часу настання овуляції, спостерігається чітко виражене розширення зовнішнього вічка шийки матки. Одночасно виявляються пов’язані з овуляцією зміни деяких фізичних та хімічних властивостей слизу, що продукується залозами слизової оболонки шийкового каналу. Так, в міру наростання проліферації кількість слизу в шийковому каналі поступово зростає, він стає більш проникним для світла і розтяжимим (розтягається у вигляді нитки до 8-10 см). Зовнішній вигляд вічка шийки матки нагадує зіницю. Поява симптому "зіниці" свідчить про високу продукцію естрогенів яєчниками. При наближенні терміну овуляції і під впливом зростаючої активності естрогенів одночасно з вказаними вище фізичними властивостями змінюється і хімічна характеристика слизу шийкового каналу. Це проявляється появою так званого симптому арборизації. Після висушування на повітрі шийкового слизу, нанесеного у вигляді мазка на предметне скло, в препараті випадають кристали хлориду натрію. На початку першої і наприкінці другої фаз циклу ці кристали розташовуються аморфно. В більш пізній період І фази і ранній період ІІ фази, особливо до початку овуляції, вони розміщуються у вигляді листка папороті. Описані зміни шийки матки і властивостей шийкового слизу мають велике біологічне значення, оскільки полегшують потрапляння сперматозоїдів через шийковий канал в порожнину матки, а звідти – в маткові труби. Після настання овуляції і утворення жовтого тіла всі перераховані зміни шийки матки і шийкового слизу зазнають зворотнього розвитку: зовнішнє вічко змикається, слиз стає густим, мутним, розтяжимість його знижується, зникає феномен арборизації. |
