Хирургическая инфекция вопросы. Хирургическа инфекция. Гнойная хирургическая инфекция
 Скачать 1.8 Mb. Скачать 1.8 Mb.
|
|
Что такое хирургическая инфекция ? Гнойная хирургическая инфекция– воспалительные заболевания различной локализации и характера, вызванные гноеродной микрофлорой. Нарушение правил асептики и антисептики в хирургии как во время оперативного вмешательства, так и после него может привести к возникновению гнойной инфекции. Возникновению и прогрессированию воспаления способствует снижение общей резистентности организма. Классификация хир. Инфекций. . По клиническому течению: 1.1. Острая хирургическая инфекция: гнойная; гнилостная (анаэробами, не образующими спор); анаэробная; специфическая (столбняк, сибирская язва и др.). 1.2. Хроническая хирургическая инфекция: неспецифическая (гноеродная); специфическая (туберкулез, сифилис, актиномикоз и др.). 2. При каждой из перечисленных форм могут быть формы: 2.1. Местная хирургическая инфекция (с преобладанием местных проявлений ); 2.2. Общая хирургическая инфекция (с преобладанием общих явлений с септическим течением) Этиология хирургических инфекций? Гнойно-воспалительные заболевания имеют инфекционную природу (моноинфекция или смешанная, проникающую в организм экзо- или эндогенным путём). Наиболее часто возбудителем являются стафилококки, что объясняется высокой устойчивостью их к а/б и антисептикам, а также свойством выделять экзотоксины. Реже встречаются стрептококки (дают тяжелую интоксикацию), пневмококки, протей, коли-бактерии, синегнойная палочка, клостридии. Назовите клинические проявления х.инфекции Местные симптомы – классические признаки воспаления: • Гиперемия • Припухлость • Боль • Повышение местной температуры • Нарушение функций органа Различают две фазы воспалительного процесса: вначале воспалительный очаг плотный, боль постоянная (инфильтративная фаза); размягчение инфильтрата, дёргающие боли, флюктуация говорит о развитии фазы абсцедирования. Общие симптомы: • Повышение температуры тела, озноб • Увеличение регионарных лимфатических узлов • Возбуждение или вялость больного • Головная боль, чувство разбитости, тахикардия • Изменение состава крови (лейкоцитоз, увеличение СОЭ, снижение гемоглобина и эритроцитов) • Изменения в моче (цилиндр- и протеинурия) Патогенез хир.инфекции.  Принципы лечения. Лечение зависит от особенностей и локализации воспалительного процесса. Стадия инфильтрации – лечение консервативное (для ограничения очага): ⁻ А/б, антисептики, противовоспалительные средства ⁻ Физиотерапия (тепло, УФО, УВЧ, электрофорез, ультразвук и др.) ⁻ Новокаиновые блокады ⁻ Покой (иммобилизация, постельный режим) Стадия абсцедирования – хирургическое лечение: a) Вскрытие гнойника для удаления гноя и некротических масс. б) Тщательная санация антисептиками (перекись водорода, фурацилин) в) Адекватное дренирование г) Использование гипертонических растворов (10%-й NaCl, 25%-й MgSO4). Что такое эндолимфатическая терапия?  Преимущество ЭЛТ   Дезинтоксикационная терапия Цель дезинтоксикации - удалить токсины и предупредить или уменьшить поступление токсических продуктов в кровь. Достигается это за счёт ранней операции - иссечения или вскрытия очага воспаления с удалением гноя, некротизированных тканей. Некрэктомия достигается механическим (хирургическим) путём, а также с помощью физических (лазер, УЗ) или химических (протеолитические ферменты) средств с последующим применением дренажей. При ряде заболеваний (гнойном плеврите, гнойном артрите) содержащие токсины экссудат и гной удаляют с помощью пункций, путём применения дренажных систем с активной аспирацией гнойного отделяемого и продуктов некролиза (образующихся при расплавлении некротизированных тканей). Одномоментная санация гнойного очага не всегда даёт положительный результат, так как воспалительный процесс, некроз тканей могут продолжаться. В таких случаях проводят повторные санации очага с использованием механического удаления гноя, фибрина, экссудата, иссечением некротизированных тканей, удалением их с помощью УЗ-кавитации или лазера. Для удаления застойного содержимого желудка, кишечника используют энтеральное дренирование (введение зонда через рот в желудок или тонкую кишку), очистительные, сифонные клизмы, энтеросорбцию - введение в кишечник сорбента (активированный уголь) с целью осаждения на его поверхности токсинов, находящихся в кишечнике. Для борьбы с развившейся токсемией используют два пути - методы, оказывающие дезинтоксикационное действие в организме человека (интракорпоральную детоксикацию), или из организма отводят кровь, плазму, лимфу и пропускают через специальные сорбенты либо фильтры для удаления токсинов - экстракорпоральная детоксикация. Интракорпоральная детоксикациявыполняется при сохраненной фильтрационной функции почек и направлена на стимуляцию выделительных функций организма: форсированный диурез, восстановление моторики желудочно-кишечного тракта, а также снижение концентрации токсинов путём разведения крови (гемодилюции), связывания токсических веществ за счёт введения кровезамещающих жидкостей дезинтоксикационного действия. Самым простым методом интракорпоральной дезинтоксикации являетсяинфузионная терапия,направленная на разведение крови и связывание токсинов с последующим выведением их почками. В качестве инфузионных средств используют растворы электролитов (полиионные растворы), декстрозы, декстран [ср. мол. масса 30 000-40 000], кровезамещающие жидкости дезинтоксикационного действия (см. главу 7). Важным методом детоксикации при тяжёлых гнойных заболеваниях является форсированный диурез.Он прост и основан на использовании естественного процесса удаления токсических веществ из организма почками с учётом их концентрационно-выделительной функции. Форсированный диурез предусматривает предварительное проведение гемодилюции (разведения крови) и усиление выделительной способности почек. Стимуляции концентрационно-выделительной функции почек предшествует введение трансфузионных сред, обеспечивающих умеренную гемодилюцию. С этой целью используют растворы кристаллоидов, низкомолекулярных декстранов, а при гиповолемии предварительно вводят белковые кровезамещающие жидкости. Предварительная водная нагрузка предусматривает введение 1000 мл раствора Рингера-Локка, 500 мл 3% раствора гидрокарбоната натрия и 400 мл декстрана [ср. мол. масса 30 000-40 000]. После этого вводят диуретики - маннитол в дозе 1-1,5 г/кг или фуросемид (40-80 мг) - и продолжают вливание 5% раствора декстрозы (всего - 1000-1500 мл) и белковых препаратов (плазмы крови, раствора альбумина, белковых гидролизатов) - 1000-1500 мл. Всего больной получает 4000-5000 мл жидкости и выделяет 3000-4000 мл мочи. Проводят почасовой учёт количества введённой жидкости и выделенной по постоянному катетеру мочи (300- 400 мл/ч). Правильность проводимого форсированного диуреза контролируют, наблюдая за электролитным, белковым балансом организма, кислотноосновным состоянием (КОС), уровнем остаточного азота, ЦВД. В состав трансфузионных сред включают растворы хлорида калия (40-60 мл 10% раствора), хлорида натрия (50 мл 10% раствора), хлорида кальция (30 мл 10% раствора) на 1000-1500 мл 5% раствора декстрозы. При необходимости форсированный диурез можно повторять ежедневно в течение нескольких дней. Плазмаферезоснован на отделении плазмы путём центрифугирования крови и удалении её вместе с находящимися в ней токсинами. Форменные элементы крови возвращают в кровеносное русло больного. Одновременно удаляют до 1000 мл плазмы, заменяя её трансфузией донорского альбумина, плазмы. Плазмаферез позволяет удалять такие токсические вещества, как некротические тела, полипептиды, протеолитические ферменты, иммунные комплексы. Гемосорбцияоснована на использовании угольных сорбентов и роликового насоса. За один сеанс сорбции подвергается до 10 л крови - циркулирующая кровь больного дважды проходит через колонки сорбента, что позволяет быстро и эффективно снизить концентрацию в ней таких токсических веществ, как креатинин, билирубин, мочевина. Менее эффективно снижается концентрация средних молекул. Отрицательными сторонами метода являются поглощение сорбентом белков и электролитов, частичное разрушение лейкоцитов, эритроцитов, тромбоцитов. Стойкого детоксикационного эффекта позволяет добиться лимфосорбция.Лимфу для сорбции получают из дренированного грудного лимфатического протока. В результате лимфосорбции существенно уменьшается концентрация мочевины, креатинина, билирубина, ЦИК, некротических тел, протеолитических ферментов. +В то же время при лимфосорбции происходит естественная потеря лимфоцитов, белков, в результате чего угнетаются иммунные реакции организма. Что такое фурункул? Этиология и патогенез. Фурункул— острое гнойно-некротическое воспаление волосяного фолликула и окружающей ткани— сальной железы и клетчатки. Этиология.Основное значение в возникновении фурункула имеет местное снижение устойчивости кожи и всего организма к стафилококковой и реже стрептококковой инфекции. Появлению фурункула носа способствуют некоторые общие заболевания (сахарный диабет, гиповитаминоз), переохлаждение организма, микротравмы кожных покровов при расчесывании, ударе и др. В таких условиях микрофлора, попадая в волосяные сумки и сальные железы кожи (может вноситься руками), вызывает острое гнойное воспаление носа. Нередко возникает несколько фурункулов не только в области носа, но и на других частях тела (лице, шее, груди, животе и др.), тогда диагностируется фурункулез. Если два фурункула и более сливаются, то образуется карбункул,при котором местная и общая воспалительная реакции резко возрастают. Патогенез. Необходимо отметить, что в воспалительном инфильтрате, окружающем волосяную сумку, происходит тромбирование мелких венозных сосудов, поэтому развитие инфильтрата (особенно при карбункуле) угрожает распространением тромба по венозным путям (угловая, лицевая, верхняя глазная вены) в область пещеристого синуса(sinuscavernosus)или другие сосуды черепа и возникновением тяжелого внутричерепного осложнения и сепсиса. Клиника. Наиболее частой локализацией фурункула является область преддверия полости носа, где выражен рост волос. Реже фурункулы встречаются в области кончика носа, крыльев и ската носа, носогубной складки. При осмотре в начале заболевания выявляются ограниченная гиперемия кожи с нечеткими границами, небольшая отечность мягких тканей с образованием конусовидного инфильтрата, резко болезненного при пальпации — инфильтративная стадия. В последующем отечность мягких тканей распространяется на верхнюю губу и щеку. Через 3—4 дня на верхушке инфильтрата может появиться желтовато-белая головка — гнойник,представляющий собой стержень фурункула — стадия абсцедирования. В момент созревания фурункула могут наблюдаться признаки общей интоксикации, которые стихают после дренирования гнойника. В некоторых случаях возможно одновременное образование рядом расположенных фурункулов с последующим формированием нескольких гнойно-некротических стержней и возникновением обширного инфильтрата — развивается карбункул. Инфильтрация мягких тканей и отек распространяются на близлежащие ткани, выражена резкая болезненность при пальпации, возрастает общая интоксикация. Фурункул. Диагностика и лечение. Диагностика.Она базируется на данных объективного осмотра и не представляет затруднений. У больных с частым и затяжным течением фурункула необходимо исследовать кровь и суточную мочу на глюкозу для исключения диабета. В момент наибольшего подъема температуры тела кровь исследуют на стерильность. Из гнойника берут мазок для определения микрофлоры и ее чувствительности к антибиотикам. Для распознавания стадии развития фурункула учитывают время его возникновения, производят ощупывание и осмотр инфильтрата, зондирование верхушки фурункула. Лечение.Оно определяется стадией (инфильтративной или абсцедирующей) и тяжестью заболевания, может быть консервативным или хирургическим. Консервативная терапия показана в стадии инфильтрации, когда нет признаков абсцедирования фурункула. Лечение включает массивные дозы антибиотиков широкого спектра действия (цефалоспорины, макролиды, фторхинолоны и др.), антигистаминные препараты, анальгетики, жаропонижающие средства. В начальной стадии инфильтрата местно используют повязки с мазью Вишневского, спиртовые компрессы. С целью неспецифической иммунотерапии, когда фурункулы рецидивируют, назначают аутогемотерапию по следующей схеме. Кровь из локтевой вены больного инъецируют ему же в область задневерхнего квадранта ягодицы. В 1-й день берут из вены и инъецируют в мышцу 2 мл крови, на 2-й день — 4 мл, на 3-й день — 6 мл и так каждый день прибавляют по 2 мл. На 5-й день объем крови равен 10 мл. Затем в течение последующих 5 дней объем каждой инъекции уменьшают на 2 мл. При тяжелом течении, карбункуле или угрозе орбитальных и внутричерепных осложнений увеличивают дозу или назначают антибиотики другой группы и добавляют антикоагулянтную терапию, которую также проводят по определенной схеме. Хирургическое лечение — широкое вскрытие гнойника с удалением гнойно-некротизированных тканей и налаживание дренажа, производят без промедления в стадии абсцедирования фурункула. Операцию выполняют под кратковременным наркозом или местной анестезией. После вскрытия фурункула абсцесс дренируют резиновой полоской, накладывают повязку с гипертоническим раствором — 10 % раствором хлорида натрия, которую необходимо периодически увлажнять тем же раствором, можно использовать левомеколевую, левосиновую мази и др. Хирургическое лечение должно проводиться на фоне массивной антибактериальной, детоксикационной и симптоматической терапии. Некоторые авторы отрицательно относятся к оперативным вмешательствам при абсцедировании фурункула, однако мы рекомендуем хирургическую тактику как метод выбора, широко проверенного нами в клинике. Это соответствует и закону хирургии — Ubipus, ubievacua (где гной — там вычищай). Осложнение фурункула  Какие особенности есть у фурункула на лице?  Что такое фурнкулез ?  Карбункул – острое разлитое гнойно-некротическое воспаление нескольких волосяных мешочков и сальных желёз с образованием общего инфильтрата и некрозом. Лечение оперативное, разрез крестообразный. Флегмона – острое разлитое воспаление клетчатки, не склонное к отграничению. Различают подкожную, межмышечную, забрюшинную флегмону; некоторые локализации имеют специальные названия: медиастенит, парапроктит, паранефрит и др. Флегмона не имеет чётких границ. Фаза инфильтрации короткая. Лечение только оперативное. Абсцесс (гнойник) – отграниченное скопление гноя в органах и тканях. Причины: инфекция. Для абсцесса характерно наличие пиогенной оболочки и многокамерность. Общее лечение абцесса  Местное лечение абцесса   Флегмона – острое разлитое воспаление клетчатки, не склонное к отграничению. Различают подкожную, межмышечную, забрюшинную флегмону; некоторые локализации имеют специальные названия: медиастенит, парапроктит, паранефрит и др. Флегмона не имеет чётких границ. Фаза инфильтрации короткая. Лечение только оперативное. Рожа (рожистое воспаление) – острое воспаление собственно кожи, реже – слизистых оболочек. Возбудитель – стрептококк. Этим объясняется контагиозность данного заболевания. Заболевание возникает внезапно, быстро повышается температура (до 40 - 410), наблюдается тяжелая интоксикация. Чаще локализуется на лице, голове, нижних конечностях. Симптомы Рожы? Местные симптомы: жгучая боль, чувство жара, появление яркой красноты с чёткими зазубренными границами (эритематозная форма). При булёзной форме появляются пузыри. При флегмонозной форме появляется нагноение подкожной клетчатки. У ослабленных и пожилых людей встречается некротическая рожа. Рожа может рецидивировать. Классификация рожы?  Какова клиническая картина рожы?  Расскажите про начальный период рожы  Расскажите про период разгара рожы  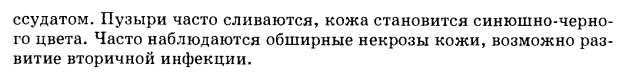 Расскажите про период реконвалесценции рожы  Лечение рожы. 1. УФО. 2. А/б и сульфаниламидные препараты. 3. Противопоказаны влажные повязки и ванны, местно используют синтомициновую эмульсию, тетрациклиновую мазь. 4. При флегмонозной форме – вскрытие. 5. Больные должны быть изолированы. 6. При локализации процесса на лице обязательна госпитализация Гидраденит – гнойное воспаление апокриновых потовых желёз. Локализуется в подмышечной, реже – в генитальной и перианальной областях. Предрасполагающие факторы: повышенная потливость, дерматиты, несоблюдение правил личной гигиены, бритьё волос, применение депилляторов. Лечение гидроаденита  |
