Гнойные заболевания кожи и подкожной клетчатки
 Скачать 442.38 Kb. Скачать 442.38 Kb.
|
|
Лечение В зависимости от формы паротита лечение может быть консервативным или оперативным. При серозном паротите возможно выздоровление в результате консервативного лечения. Применяют антибиотики широкого спектра действия (полусинтетические пенициллины, цефалоспорины, аминогликозиды), назначают тепловые и физиотерапевтические процедуры (согревающие компрессы, УВЧ-терапию, соллюкс и др.). Если лечение начато рано, в большинстве наблюдений воспалительный процесс в околоушной железе подвергается обратному развитию. При отсутствии успеха от консервативных мер и развитии гнойного паротита показано оперативное лечение. Цель операции - вскрытие всех гнойных очагов в железе и создание условий для хорошего оттока гноя. Операция при паротите всегда серьёзна (опасность повреждения ветвей п. facialis). Большое значение имеет выбор места, направления и длины разреза. Производя разрез, необходимо учитывать направление основных ветвей лицевого нерва: он должен идти параллельно, а ни в коем случае не перпендикулярно к ним (рис. 12-4). Послойно рассекают кожу, подкожную клетчатку и обнажают капсулу околоушной железы. После надсечения капсулы пальцем или пинцетом осторожно проникают в гнойник и дренируют его. 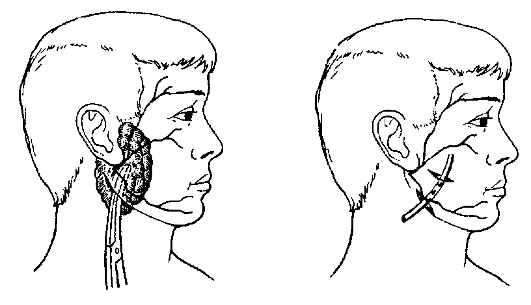 Рис. 3. Направление разрезов при вскрытии околоушной железы при паротите После операции обычно наступает значительное облегчение. Припухлость уменьшается, уже на следующий день резко понижается температура тела, улучшается общее состояние больного, пульс становится менее частым, наполнение его улучшается. Из послеоперационной раны выделяются гной и участки омертвевших тканей, она очищается и активно гранулирует. Из лечебных мероприятий в послеоперационном периоде необходимо продолжать антибактериальную и дезинтоксикационную терапию. В профилактике развития паротита огромное значение имеют тщательный уход за полостью рта и борьба с обезвоживанием тяжелобольных, а также усиление саливации, чего достигают, например, сосанием лимона или жеванием жевательной резинки. Осложнения Возможны следующие осложнения паротита: • опасные для жизни аррозивные кровотечения из сосудов, находящихся в паренхиме околоушной железы (или из сонной артерии при гнойных затёках); • развитие флегмоны окологлоточного пространства, что обусловлено анатомическими соотношениями и особенностью сети лимфатических сосудов; • глубокие флегмоны шеи вдоль сосудистого пучка и развитие медиастинита при запущенном гнойном паротите с образованием затёков по ходу сосудистого пучка шеи. Мастит Мастит - воспаление паренхимы и интерстициальной ткани молочной железы. Этиопатогенез Подавляющее большинство всех маститов (80-85%) развивается в послеродовом периоде у кормящих - лактационный мастит. Чаще возникает у первородящих, особенно в возрасте старше 30 лет. Нелактационный мастит в последнее время стали выявлять чаще (10-15%). Редко мастит возникает на фоне беременности - мастит беременных (0,5-1,0%). Специальные названия получили достаточно редкие формы заболевания: воспаление млечных протоков (галактофорит) и воспаление околососкового кружка (ареолит). По течению все маститы разделяют на острые и хронические. С учётом характера воспаления острые маститы делят на следующие формы: • серозный; • инфильтративный; • абсцедирующий; • флегмонозный; • гангренозный. Хронические маститы бывают гнойными и негнойными. Наиболее часто возбудителями мастита становится стафилококк (монокультура или в ассоциации с кишечной палочкой, палочкой сине-зе- лёного гноя или стрептококком). Большое значение имеет нозокоми- альная инфекция, при этом мастит может развиваться непосредственно в родильном доме в течение ближайших дней после родов или сразу после выписки из стационара. Входными воротами чаще всего бывают трещины сосков. Возможно и интраканаликулярное инфицирование при кормлении младенца и сцеживании молока. Факторы, предрасполагающие к развитию мастита: • трещины соска; • недостаточное соблюдение правил гигиены; • застой молока; • ослабление иммунологической реактивности организма матери в первые недели после родов (особенно при патологических, осложнён- ных родах, сопровождающихся кровопотерей). Особенность развития воспалительного процесса в молочной железе - слабо выраженная способность к его отграничению, что иногда приводит к прогрессированию заболевания, несмотря на предпринимаемые лечебные мероприятия. Наиболее часто процесс начинается с застоя молока (лактостаза), переходящего в серозное воспаление железы, при неблагоприятном течении развиваются инфильтративные, а затем и деструктивные формы мастита. Клиническая картина Наиболее часто мастит развивается через 1-2 нед после родов, хотя возможно его развитие и в более поздние сроки. Клиническая картина заболевания зависит от характера воспалительного процесса. Лактостаз - ещё не стадия мастита. Происходят увеличение и на- пряжение молочной железы, появляется чувство тяжести в ней. При этом никаких изменений воспалительного характера и явлений интоксикации нет. Сцеживание приносит значительное облегчение, а регулярное его осуществление позволяет полностью нормализовать ситуацию. Серозный мастит характеризуется тем, что на фоне лактостаза по- являются распирающие боли в молочной железе, незначительная гиперемия и местный жар, распространяющиеся на всю железу. Железа уплотняется, становится болезненной при пальпации, но каких-либо очаговых изменений в ней нет. Сцеживание молока резко болезненно и не приносит облегчения. Появляются симптомы общей интоксикации: лихорадка до 38-39 ?С, озноб, слабость. Переход серозного мастита в инфильтра- тивный, а затем и в абсцедирующий, особенно при неправильном лечении, происходит быстро (в течение 3-4 дней) и характеризуется усилением общих и местных проявлений: температура тела держится постоянно на высоких цифрах или принимает гектический характер, нарастают все признаки интоксика- ции. Гиперемия кожи поражённой железы усиливается, в ней отчётливо пальпируется резко болезненный инфильтрат, а затем при его расплавлении в одном из участков появляется флюктуация. В зависимости от локализации абсцессы в молочной железе могут быть субареолярными и интрамаммарными, при распространении гноя в ретромаммарную клетчатку может сформироваться ретромаммарный абсцесс (рис. 12-5). 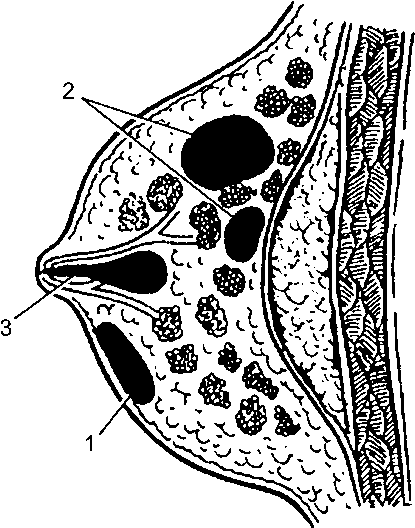 Рис. 4. Различные виды локализации гнойников при абсцедирующем мастите: 1 - субареолярный; 2 - интрамаммарный; 3 - ретромаммар- ный; 4 -галактоофорит При флегмонозном мастите молочная железа резко увеличивается, кожа её становится отёчной, блестящей, гиперемированной, с синюшным оттенком. Возникает регионарный лимфаденит. Ухудшается общее состояние: температура тела достигает 40-41 ?С, наблюдают потрясающий озноб, бледность, потливость, тошноту, рвоту. Крайне тяжёлое состояние развивается при гангренозном мастите. Эта форма обычно развивается при позднем обращении за медицинс- кой помощью или неадекватном лечении. Держится постоянная лихорадка до 40 ?С и выше, пульс 110-120 в мин, слабого наполнения. Язык и губы сухие, кожные покровы бледные. Прогрессируют слабость, недомогание, головная боль, отсутствие аппетита и плохой сон. Молочная железа увеличена, отёчна, болезненная, пастозна. Кожа железы блед- но-зелёного или сине-багрового цвета, местами покрыта пузырями, а иногда видны и зоны некроза. Сосок втянут, молоко отсутствует (при- чём часто его нет и в здоровой молочной железе). Регионарные лимфатические узлы увеличены и болезненны. Диагноз мастита основывают на характерных данных клинического обследования. Дополнительно, кроме исследования крови (клинический анализ), проводят бактериологическое обследование молока из по- ражённой и здоровой молочных желёз. В последние годы проводят экспресс-диагностику мастита с диагностикумом «Диана» и димастином. Метод основан на способности лейкоцитов молока вступать в реакцию с поверхностно-активными веществами, что приводит к изменению вязкости раствора. Смешивают в пробирке 1 мл молока с 1 мл реагента в течение 15-20 с. Образование желе - основной диагностический признак воспалительного процесса в молочной железе (свидетельствует о большом количестве лейкоцитов в молоке). У больных с начальными формами заболевания реакция слабо положительная, резко положительная реакция характерна для гнойных лактационных маститов. В диагностически сложных случаях возможно применение термографии, УЗИ, маммографии. Хронический мастит характеризуется наличием в железе длительно существующего ограниченного воспалительного инфильтрата (возможно и с абсцедированием) без явных признаков интоксикации (субфеб- рильная лихорадка, незначительная общая слабость). Лечение В зависимости от фазы развития мастита лечение может быть консервативным и оперативным. Лечение серозной и инфильтративной форм мастита При серозном и инфильтративном мастите лечение должно быть консервативным, оно включает следующие мероприятия. • Возвышенное положение молочной железы. Достигают с помощью повязок или бюстгальтера, поддерживающего, но не сдавливающего железу. • Сцеживание молока (при продолжении кормления грудью). • Физиотерапевтические процедуры (УФО железы, УВЧ). • Общая антибактериальная терапия (полусинтетические пенициллины, цефалоспорины). • Ретромаммарная новокаиновая блокада (введение 150-200 мл 0,25% раствора прокаина с антибиотиками и химотрипсином в ретромаммарную клетчатку, рис. 12-6). 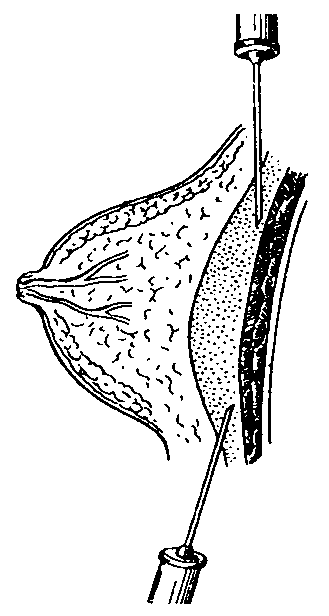 Рис. 5. Ретромаммарная новокаиновая блокада Для регуляции лактации применяют парлодел - стимулятор дофаминовых рецепторов, подавляющий секрецию пролактина. Для пре- кращения лактации парлодел назначают по 1/2 таблетки 2 раза в сут в течение 2-3 дней, затем по 1 таблетке 2 раза в сут. После отмены препарата лактация может восстановиться. Лечение абсцедирующей, флегмонозной и гангренозной форм мастита При всех деструктивных формах показано хи- рургическое лечение. При абсцедирующем мастите разрез длиной 5-6 см проводят в месте флюктуации или наибольшей болезненности в радиальном направлении, не доходя до ареолы по крайней мере на 1 см (в противном случае возможны галакторея, некрозы соска) - рис. 12-7.  Рис. 6. Основные направления разрезов при вскрытии молочной железы при мастите: 1 - радиальные разрезы; 2 - разрез по Барденгейеру; 3 - параареолярный разрез Рассекают кожу, подкожную клетчатку и вскрывают полость гнойника. Введённым в полость гнойника пальцем следует разделить все имеющиеся тяжи и перемычки. При затруднении опорожнения гнойника из одного разреза надо сделать второй радиальный разрез - контрапертуру. После освобождения от гноя в полость следует ввести резиновый или хлорвиниловый дренаж, тампоны. В послеоперационном периоде проводят местное и общее лечение в соответствии с принципами лечения гнойной раны. При ретромаммарной локализации гнойника выполняют разрез под молочной железой по Барденгейеру, а при субареолярной - параареолярный разрез (см. рис. 12-7). Склонность к рецидивам и прогрессированию гнойного процесса в молочной железе диктует необходимость тщательного выполнения операции, обязательного вскрытия всех гнойников и инфильтратов в железе, полной некрэктомии и проведения рационального дренирования. При флегмонозном мастите разрезы выполняют по тем же правилам, но дополнительно необходимо выполнить широкую некрэктомию. Гангрена молочной железы развивается достаточно редко; показана широкая некрэктомия, а иногда и ампутация железы, так как только эти вмешательства позволяют спасти жизнь пациентки. Из общих методов лечения применяют антибиотикотерапию, дезинтоксикационную терапию (включая переливание плазмы и крови), а в особо тяжёлых случаях - методы экстракорпоральной детоксикации и иммунокоррекции. Вопрос о прекращении лактации решают индивидуально в зависимости от характера воспаления в железе, степени инфицированности молока и состояния ребёнка. Профилактика Профилактика мастита направлена на устранение факторов, способствующих его развитию. • Подготовка соска к кормлению во время беременности (уменьшает вероятность появления трещин). • Гигиена молочной железы (мытьё железы с мылом перед кормлением, обработка трещин соска антисептиками). • Рациональный режим кормления (регулярное кормление, сцеживание после кормления), что позволяет не допустить развития лактостаза. • Уменьшение травматичности родов (полноценное обезболивание, возмещение кровопотери и пр.), повышение сопротивляемости организма в послеродовом периоде (полноценное питание, витаминотерапия, прогулки, режим дня). Профилактика госпитальной инфекции, санация очагов эндогенной инфекции. |
