принцип действия гормональных контрацептивов. Принцип действия гормональных контрацептивов. Их основное назначение не допускать наступления оплодотворения, что достигается путём подмены работы яичников
 Скачать 399 Kb. Скачать 399 Kb.
|
|
Принцип действия гормональных контрацептивов Гормональные контрацептивы — это средства, которые содержат синтетические аналоги женских гормонов. Их основное назначение — не допускать наступления оплодотворения, что достигается путём подмены работы яичников. Механизм следующий: в организм женщины вместе с современными препаратами поступают определённые дозы гормонов, аналоги естественного эстрогена и прогестерона, что воздействуют на процессы фолликулогенеза (образования в яичниках фолликула с яйцеклеткой). В результате созревание яйцеклетки и её выход (овуляция) не происходят, а значит и встреча со сперматозоидом (зачатие) становится невозможной. Эффективность гормональных препаратов высока, однако это всё равно не 100%. Есть вероятность, что яйцеклетка всё же сможет выйти из доминантного фолликула и начать своё продвижение к матке. Тут актуальными становятся прочие эффекты от приёма гормональных контрацептивов: под влиянием препаратов слизь в цервикальном канале шейки матки становится более вязкой, что создаёт дополнительный барьер в продвижении сперматозоидов; изменяется перистальтика маточных труб, поэтому снижается вероятность, что яйцеклетка попадёт в матку именно в то время, когда она будет готова к оплодотворению; изменяется состояние внутренней выстилки матки (эндометрия), что делает его непригодным для закрепления клетки даже в том случае, если она была оплодотворена сперматозоидом. Гормональные контрацептивы создают препятствия для наступления беременности на всех этапах — от созревания доминантного фолликула до имплантации, что и обеспечивает их высокую эффективность. По сути, они дают яичникам отдых, замещая их гормональную работу, но блокируя фертильность. Индекс Перля для данной категории контрацептивов колеблется в рамках 0,1 – 1,5. (Индекс Перля представляет собой величину, которая показывает число женщин из ста, забеременевших в течение одного года при условии использования одного и того же метода контрацепции. Именно этот показатель используется для определения эффективности контрацептивных средств.) Классификация гормональных контрацептивов Понятие гормональной контрацепции общее, существуют как разные виды, так и формы таких средств. Рассмотрим разделение по основным классификационным признакам. По активным компонентам Исходя из того, какие именно гормоны используются как действующее вещество в конкретном контрацептиве, можно выделить две большие группы: эстроген-гестагенные или комбинированные средства. Содержат в себе аналоги сразу двух женских гормонов — эстрогена и прогестерона. Обычно выпускаются в форме таблеток, влагалищных колец, инъекций, пластырей; прогестагенные средства — содержат только один синтетический гормон. Выпускаются в форме мини-пили, инъекций, имплантов, внутриматочных противозачаточных систем, влагалищных колец. Дополнительно можно выделить классификацию по количеству гормонов в одном препарате: микродозированные — предназначаются для молодых женщин с регулярной половой жизнью и без детей, для пациенток после 35 лет. Это препараты нового поколения. Они обладают минимальным перечнем побочных эффектов и легко переносятся. Например, в препарате Димиа находится 20 мкг этинилэстрадиола и 3 мг дроспиренона, а в таблетках Линдинет-20 – 20 мкг этинилэстрадиола и 75 мкг гестодена; низкодозированные препараты — используются в том случае, если не подошли микродозированные средства, а также для рожавших и женщин в позднем репродуктивном возрасте. Примеры: Ярина с содержанием этинилэстрадиола 30 мкг и дроспиренона 3 мг, Жанин с этинилэстрадиолом 30 мкг и диеногестом 2 мг; высокодозированные — препараты, используемые для лечения заболеваний, а также для защиты от нежелательной беременности в периоды сильных гормональных нарушений. К их числу относятся Овидон (50 мкг этинилэстрадиола и 250 мкг левоноргестрела), Три-реглон (40 мкг этинилэстрадиола и 75 мкг левоноргестрела). По способу поступления в организм Одно из отличий гормональных контрацептивов друг от друга скрывается в форме их выпуска и пути поступления в организм: оральные контрацептивы — выпускаются в форме таблеток, активные вещества попадают в организм из кишечника. Существует несколько форм выпуска: комбинированные оральные контрацептивы. Выпускаются блистерами, в которых может содержаться 21 или 28 таблеток. В случае с монофазными препаратами 21 таблетка содержит активное вещество, после чего требуется перерыв на 7 дней, но иногда производители выпускают блистеры по 28 таблеток, в которых 7 — пустышки, необходимые лишь для того, чтобы женщина не запуталась и не пропустила начало следующего курса. В случае с многофазными препаратами курс может содержать как 21, так и 28 активных таблеток. Примеры препаратов: Джес, Ярина, Регулон; мини-пили (Чарозетта, Микролют). Они тоже относятся к противозачаточным таблеткам, но к категории прогестагенных средств, то есть содержат аналог только одного женского гормона, причём в микродозах. Выпускаются мини-пили обычно в блистерах по 28 таблеток; парентеральные — доставляют гормоны в организм женщины прочими путями, минующими кишечник. Существуют в разных формах: подкожные импланты (Импланон). Относятся к категории прогестагенных средств и представлены небольшими капсулами, которые под местной анестезией вводят под кожу (в области плеча или бедра). Обеспечивают защиту от нежелательной беременности до 3 лет; контрацептивные инъекции. Препарат на основе дозы гестагенов вводится внутримышечно раз в 2–3 месяца (Депо-Провера на 12 недель, Нористерат на 8 недель и Саяна Пресс на 13 недель); противозачаточное вагинальное кольцо (Новаринг). Комбинированное средство представлено мягким кольцом из материала ЭВА, которое вводится во влагалище на 3 недели. По истечении срока требуется недельный перерыв; противозачаточные пластыри (Евра). Визуально такие контрацептивы выглядят как обычный лейкопластырь, но при наклеивании на кожу он начинает выделять дозы эстроген-гестагенных компонентов. Обычно действует в течение недели, можно применять 3 недели подряд, после чего потребуется перерыв на 7 дней; внутриматочные контрацептивные системы (спирали). Устройство вводится врачом в матку, где остаётся на срок от 3 до 5 лет, постепенно высвобождая гормоны. Дополнительно обеспечивает повышенную перистальтику маточных труб и механическое воспаление, что является ещё одной преградой в наступлении беременности. Примеры систем — Мирена, Джайдес. Отдельно стоит выделить оральные препараты, относящиеся к категории посткоитальной контрацепции (например, Постинор). Это средства с высокими дозами гормонов, которые используются в течение 72 часов после незащищённого полового акта с целью предотвратить оплодотворение. К их использованию нельзя прибегать постоянно, это метод экстренной контрацепции, который применяется либо в случае сбоя в используемом способе предохранения, либо после насилия. По соотношению активных компонентов Данная классификация касается исключительно комбинированных оральных препаратов и позволяет выделить несколько разновидностей относительно пропорций содержания в них гормональных составляющих: однофазные (или монофазные) – в каждой таблетке, принимаемой на протяжении курса, будет содержаться одинаковое количество эстрогенов и гестагенов; двухфазные — в течение курса концентрация активных компонентов будет изменена во второй половине срока; трёхфазные — в рамках одного курса принимаются таблетки с тремя разными концентрациями синтетических гормонов. Такой вид имеет меньший процент побочных эффектов, но при этом подходит далеко не всем женщинам. По типу противопоказаний и побочных эффектов Все гормональные контрацептивы можно разделить на несколько групп по объёму противопоказаний: со строгими общими ограничениями. Это касается низко- и высокодозированных таблеток, инъекций. Так, отказаться от использования придётся при: склонности к тромбозам; заболеваниях сердечно-сосудистой системы; мигренях; сахарном диабете; тяжёлых заболеваниях печени и почек; злокачественных опухолях в репродуктивной системе или молочных железах; диагностированной беременности и во время лактации; маточном кровотечении без установленной причины. с исключениями из общего списка. Это касается, в первую очередь, микродозированных средств. Так, их можно применять во время кормления грудью, а некоторые и при заболеваниях почек (кольцо Новаринг); с дополнительными противопоказаниями. Такими ограничениями обладают почти все средства парентерального использования. Так, спираль не рекомендуется устанавливать при наличии швов на матке и внематочной беременности в анамнезе, а от противозачаточного кольца лучше отказаться при выпадении шейки матки, выраженных нарушениях стула и грыже мочевого пузыря. Побочные эффекты могут иметь место для любой формы гормональной контрацепции, однако их частота и перечень может отличаться. Так, препараты с низкой концентрацией гормонов и некомбинированным составом (на основе прогестагенов) обычно переносятся легче, а средства с комбинацией активных веществ и высокими дозировками будут влиять на организм сильнее и, соответственно, чаще вызывать побочные явления. Отдельно можно выделить гормональные средства с дополнительными побочными эффектами, связанными со способом введения (например, при использовании спирали существует риск врастания и травмирования стенки матки, а при введении импланта — риск его отторжения и присоединения инфекции). Преимущества и недостатки Гормональные контрацептивы имеют массу значительных достоинств: обеспечивают длительный противозачаточный эффект. Их не нужно применять перед каждым половым актом, они работают от недели до 5 лет в зависимости от вида; имеют высокую эффективность согласно индексу Перля — 0,1–1,5 в зависимости от типа; не создают психологического и физиологического дискомфорта во время полового акта. Правильно используя гормональные контрацептивы, не нужно переживать, что что-то сползёт, порвётся или равномерно не распределится; имеют дополнительное положительное действие. Гормональные средства контрацепции часто используются врачами для лечения гинекологических заболеваний и с целью нормализации общего фона женщины; снижают риск воспалительных процессов в репродуктивной системе (кроме спиралей из-за наличия у них усиков). Под влияние гормонов слизь сгущается, что препятствует проникновению патогенных микроорганизмов. Стоит учитывать и минусы метода защиты от нежелательной беременности с помощью гормонов: необходимость врачебного назначения, а иногда и установки (спирали, импланты); стоимость. Затраты на гормональные контрацептивы значительны, они оправданы и окупаются только при регулярной половой жизни; большой перечень возможных побочных эффектов; необходимость подбирать средство (далеко не всегда женщине подходит первый же препарат, что ей назначили или установили); отсутствие защиты от венерических заболеваний; значительный список противопоказаний; необходимость контроля над схемой приёма (касается таблеток, которые нельзя пропускать). Оценить целесообразность использования гормональной контрацепции в полной мере можно только в сравнении с другими средствами защиты от нежелательной беременности. Гормональная контрацепция — эффективный метод предотвращения нежелательной беременности с рядом нюансов. У такого пути масса ограничений и возможных побочных эффектов, средства на основе гормонов не защитят от венерических заболеваний. Однако при условии, что они хорошо подобраны и правильно используются можно в полной мере насладиться их плюсами, в частности длительным эффектом и комфортом во время секса. 20.2. Гормональная контрацепция Одним из наиболее эффективных и распространенных методов регуляции рождаемости стала гормональная контрацепция. Идея гормональной контрацепции возникла в начале XX века, когда австрийский врач Хаберланд обнаружил, что введение экстракта яичников обусловливает временную стерилизацию. После открытия половых гормонов (эстрогена - в 1929 г. и прогестерона - в 1934 г.) была предпринята попытка синтеза искусственных гормонов, а в 1960 г. американский ученый Пинкус и сотр. создали первую контрацептивную таблетку "Эновид". Гормональная контрацепция развивалась по пути снижения дозы стероидов (эстрогенов) и по пути создания селективных (избирательного действия) гестагенов. На 1-м этапе были созданы препараты с высоким содержанием эстрогенов (50 мкг) и множеством серьезных побочных эффектов. На 2-м этапе появились контрацептивы с низким содержанием эстрогенов (30-35 мкг) и гестагенов с избирательным действием, что позволило существенно снизить количество осложнений при их приеме. К препаратам III поколения относят средства, содержащие низкие (30-35 мкг) или минимальные (20 мкг) дозы эстрогенов, а также высокоселективные гестагены (норгестимат, де-зогестрел, гестоден, диеногест, дроспиренон), обладающие еще большим преимуществом перед своими предшественниками.
Состав гормональных контрацептивов. Все гормональные контрацептивы (ГК) состоят из эстрогенного и гестагенного или только гестагенного компонентов. В качестве эстрогена в настоящее время используется этинилэстрадиол. Наряду с контрацептивным действием эстрогены вызывают пролиферацию эндометрия, препятствуют отторжению слизистой оболочки матки, обеспечивая гемостатический эффект. Чем ниже доза эстрогенов в препарате, тем выше возможность появления "межменструальных" кровяных выделений. В настоящее время назначают ГК с содержанием этинилэстрадиола не более 35 мкг. Синтетические гестагены (прогестагены, синтетические прогестины) подразделяются на производные прогестерона и производные нортесто-стерона (норстероиды). Производные прогестерона (медроксипрогестерон, мегэстрол и др.) при приеме внутрь не дают контрацептивного эффекта, поскольку разрушаются под действием желудочного сока. Они используются в основном для инъекционной контрацепции. Норстероиды I поколения (норэтистерон, этинодиол, линестренол) и более активные норстероиды II (норгестрел, левоноргестрел) и III (норгести-мат, гестоден, дезогестрел, диеногест, дроспиренон) поколений после всасывания в кровь связываются с прогестероновыми рецепторами, оказывая биологическое действие. Гестагенную активность норстероидов оценивают по степени связывания с рецепторами прогестерона; она значительно выше, чем у прогестерона. Кроме гестагенного, норстероиды дают выраженные в различной степени андрогенный, анаболический и минералокортикоидный эффекты из-за взаимодействия с соответствующими рецепторами. Гестаге-ны III поколения, напротив, оказывают антиандрогенное влияние на организм в результате повышения синтеза глобулина, связывающего свободный тестостерон в крови, и высокой селективности (способности в большей степени связываться с рецепторами прогестерона, чем с андрогенными рецепторами), а также антиминералокортикоидное действие (дроспиренон). Классификация ГК:
• комбинированные эстроген-гестагенные контрацептивы: • оральные; • влагалищные кольца; • пластыри; • гестагенные контрацептивы: • оральные контрацептивы, содержащие микродозы гестагенов (мини-пили); • инъекционные; • имплантаты. Комбинированные оральные контрацептивы (КОК) - это таблетки, содержащие эстрогенный и гестагенный компоненты (табл. 20.1). Механизм действия КОК многообразен. Контрацептивный эффект достигается в результате блокады циклических процессов гипоталамо-гипофизарной системы в ответ на введение стероидов (принцип обратной связи), а также из-за непосредственного тормозящего действия на яичники. В результате не происходит роста, развития фолликула и овуляции. Кроме того, прогестагены, повышая вязкость цервикальной слизи, делают ее непроходимой для сперматозоидов. Наконец, гестагенный компонент замедляет перистальтику маточных труб и продвижение по ним яйцеклетки, а в эндометрии вызывает регрессивные изменения вплоть до атрофии, в результате чего имплантация плодного яйца, если оплодотворение все же произошло, становится невозможной. Такой механизм действия обеспечивает высокую надежность КОК. При правильном применении контрацептивная эффективность достигает почти 100%, индекс Перля составляет 0,05-0,5. По уровню этинилэстрадиола КОК подразделяются на высокодозиро-ванные (более 35 мкг; в настоящее время с контрацептивной целью не применяются), низкодозированные (30-35 мкг) и микродозированные (20 мкг). Кроме того, КОК бывают монофазными, когда все таблетки, входящие в упаковку, имеют один и тот же состав, и многофазными (двухфазными, трехфазными), когда в упаковке, рассчитанной на цикл приема, содержатся два или три вида таблеток разного цвета, различающихся по количеству эстрогенного и гестагенного компонентов. Ступенчатая дозировка вызывает в органах-мишенях (матка, молочные железы) циклические процессы, напоминающие таковые при нормальном менструальном цикле.
Осложнения при приеме КОК. В связи с применением новых низко-и микродозированных КОК, содержащих высокоселективные гестагены, побочные эффекты при использовании ГК встречаются редко. Таблица 20.1. Используемые в настоящее время КОК с указанием состава и дозы входящих в них компонентов 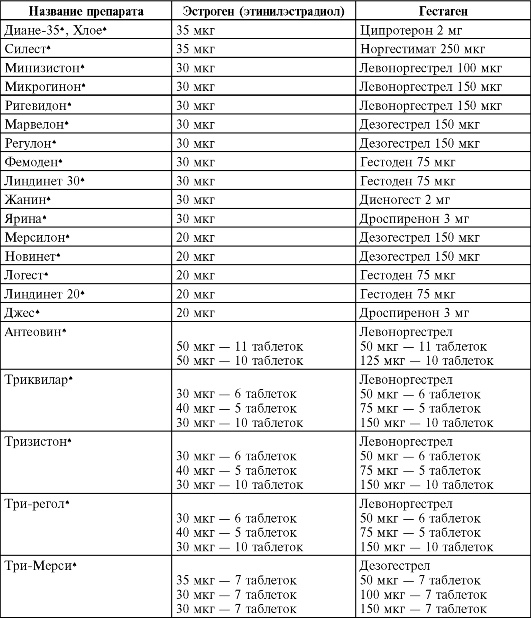 У небольшого процента женщин, принимающих КОК, в первые 3 мес приема возможны неприятные ощущения, связанные с метаболическим действием половых стероидов. К эстрогензависимым эффектам относятся тошнота, рвота, отеки, головокружение, обильные менструальноподобные кровотечения, к гестагензависимымым - раздражительность, депрессия, повышенная утомляемость, снижение либидо. Головная боль, мигрень, на-грубание молочных желез, кровяные выделения могут быть обусловлены действием обоих компонентов КОК. В настоящее время эти признаки рассматриваются как симптомы адаптации к КОК; обычно они не требуют назначения корригирующих средств и самостоятельно исчезают к концу 3-го месяца регулярного приема. Наиболее серьезное осложнение при приеме КОК - влияние на систему гемостаза. Доказано, что эстрогенный компонент КОК активирует свертывающую систему крови, из-за чего повышается риск тромбозов, прежде всего коронарных и церебральных, а также тромбоэмболии. Возможность тромботических осложнений зависит от дозы этинилэстрадиола, входящего в КОК, и факторов риска, к которым относят возраст старше 35 лет, курение, АГ, гиперлипидемию, ожирение и др. Общепризнано, что использование низкоили микродозированных КОК не оказывает существенного влияния на систему гемостаза у здоровых женщин. При приеме КОК повышается АД, что обусловлено влиянием эстроген-ного компонента на ренин-ангиотензин-альдостероновую систему. Однако это явление отмечено лишь у женщин с неблагоприятным анамнезом (наследственная предрасположенность, ожирение, АГ в настоящем, ОПГ-гестозы в прошлом). Клинически значимого изменения АД у здоровых женщин, принимающих КОК, не выявлено.
При использовании КОК возможен ряд метаболических нарушений: • снижение толерантности к глюкозе и повышение ее уровня в крови (эстрогенное влияние), что провоцирует проявление латентных форм сахарного диабета; • неблагоприятное влияние гестагенов на липидный обмен (повышение уровня общего холестерина и его атерогенных фракций), что увеличивает риск развития атеросклероза и сосудистых осложнений. Однако современные селективные гестагены, входящие в состав КОК III поколения, не оказывают отрицательного влияния на липидный обмен. Кроме того, действие эстрогенов на липидный обмен прямо противоположно эффекту гестагенов, что расценивается как фактор защиты сосудистой стенки; • повышение массы тела, обусловленное анаболическим эффектом ге-стагенов, задержкой жидкости из-за влияния эстрогенов, повышением аппетита. Современные КОК с невысоким содержанием эстрогенов и селективными гестагенами практически не влияют на массу тела. Эстрогены могут оказывать небольшое токсическое действие на печень, проявляющееся в транзиторном повышении уровня трансаминаз, вызывать внутрипеченочный холестаз с развитием холестатического гепатита и желтухи. Гестагены, повышая концентрацию холестерина в желчи, способствуют образованию камней в желчных протоках и пузыре. Акне, себорея, гирсутизм возможны при применении гестагенов с выраженным андрогенным действием. Используемым в настоящее время высокоселективным гестагенам, наоборот, присуще антиандрогенное действие, и они дают не только контрацептивный, но и лечебный эффект. Резкое ухудшение зрения при использовании КОК является следствием острого тромбоза сетчатки; в этом случае требуется немедленная отмена препарата. Следует учитывать, что КОК при использовании контактных линз вызывают отек роговицы с появлением ощущения дискомфорта.
К редким, но вызывающим опасения осложнениям относится аменорея, возникшая после прекращения приема КОК. Есть мнение, что КОК не вызывают аменорею, а лишь скрывают гормональные нарушения за счет регулярных менструальноподобных кровяных выделений. Таких пациенток обязательно нужно обследовать на предмет опухоли гипофиза. Длительный прием КОК изменяет микроэкологию влагалища, способствуя возникновению бактериального вагиноза, вагинального кандидоза. Кроме того, применение КОК рассматривается как фактор риска для перехода имеющейся дисплазии шейки матки в карциному. Женщины, принимающие КОК, должны регулярно проходить цитологические исследования мазков из шейки матки. Любой из компонентов КОК может вызвать аллергическую реакцию. Один из самых частых побочных эффектов - маточные кровотечения при использовании КОК (от "мажущих" до "прорывных"). Причинами кровотечений служат недостаток гормонов для конкретной пациентки (эстрогенов - при появлении кровяных выделений в 1-й половине цикла, гестагенов - во 2-й половине), нарушение всасывания препарата (рвота, диарея), пропуски приема таблеток, конкурентное действие принимаемых вместе с КОК лекарственных препаратов (некоторых антибиотиков, противосудорожных препаратов, β-адреноблокаторов и др.). В большинстве случаев межменструальные кровяные выделения самостоятельно исчезают в течение первых 3 мес приема КОК и не требуют отмены контрацептивов. КОК не оказывают отрицательного влияния на фертильность в дальнейшем (она восстанавливается в большинстве наблюдений в течение первых 3 мес после отмены препарата), не увеличивают риск возникновения дефектов плода. Случайное применение современных гормональных контрацептивов в ранние сроки беременности не дает мутагенного, тератогенного эффекта и не требует прерывания беременности.
К контрацептивным преимуществам КОК относят: - высокую эффективность и почти немедленный контрацептивный эффект; - обратимость метода; - низкую частоту побочных эффектов; - хороший контроль фертильности; - отсутствие связи с половым актом и влияния на полового партнера; - устранение страха нежелательной беременности; - простоту в применении. Неконтрацептивные преимущества КОК: - снижение риска развития рака яичников (на 45-50%), рака эндометрия (на 50-60%), доброкачественных заболеваний молочных желез (на 50-75%), миомы матки (на 17-31%), постменопаузального остеопороза (повышение минерализации костной ткани), колорек-тального рака (на 17%); - снижение частоты развития воспалительных заболеваний органов малого таза (на 50-70%) в результате повышения вязкости церви-кальной слизи, внематочной беременности, ретенционных образо- ваний (кист) яичника (до 90%), железодефицитной анемии в связи с меньшей потерей крови при менструальноподобных выделениях, чем при обычной менструации; - ослабление симптомов предменструального синдрома и дисменореи; - лечебный эффект при акне, себорее, гирсутизме (для КОК III поколения), при эндометриозе, неосложненной эктопии шейки матки (для трехфазных КОК), при некоторых формах бесплодия, сопровождающихся нарушением овуляции (ребаунд-эффект после отмены КОК); - повышение приемлемости ВМК; - положительное влияние на течение ревматоидного артрита. Защитный эффект КОК проявляется уже через 1 год приема, усиливается с увеличением продолжительности использования и сохраняется в течение 10-15 лет после отмены. Недостатки метода: необходимость ежедневного приема, возможность ошибок при приеме, отсутствие защиты от инфекций, передаваемых половым путем, снижение эффективности КОК при одновременном приеме других лекарственных препаратов. Показания. В настоящее время, согласно критериям ВОЗ, гормональная контрацепция рекомендуется женщинам любого возраста, желающим ограничить свою репродуктивную функцию: • в послеабортном периоде; • в послеродовом периоде (через 3 нед после родов, если женщина не кормит грудью); • с эктопической беременностью в анамнезе; • перенесшим воспалительные заболевания органов малого таза; • с менометроррагиями; • с железодефицитной анемией; • с эндометриозом, фиброзно-кистозной мастопатией (для монофазных КОК); • с предменструальным синдромом, дисменореей, овуляторным синдромом; • с ретенционными образованиями яичников (для монофазных КОК); • с акне, себореей, гирсутизмом (для КОК с гестагенами III поколения). Противопоказания. Абсолютные противопоказания к назначению КОК: • гормонально-зависимые злокачественные опухоли (опухоли половых органов, молочной железы) и опухоли печени; • выраженные нарушения функции печени и почек; • беременность; • тяжелые сердечно-сосудистые заболевания, сосудистые заболевания головного мозга; • кровотечения из половых путей неясной этиологии; • тяжелая АГ (АД выше 180/110 мм рт.ст.); • мигрени с очаговой неврологической симптоматикой; • острый тромбоз глубоких вен, тромбоэмболия; • длительная иммобилизация; • период, включающий 4 нед до полостных хирургических операций и 2 нед после них (повышение риска тромботических осложнений); • курение и возраст старше 35 лет; • сахарный диабет с сосудистыми осложнениями; • ожирение III-IV степени; • лактация (эстрогены проникают в грудное молоко). Возможность использования оральной контрацепции при других заболеваниях, на течение которых могут повлиять КОК, определяют индивидуально. Состояния, требующие немедленной отмены ГК: - внезапная сильная головная боль; - внезапное нарушение зрения, координации, речи, потеря чувствительности в конечностях; - острая боль в груди, необъяснимая одышка, кровохарканье; - острая боль в животе, особенно продолжительная; - внезапная боль в ногах; - значительное повышение АД; - зуд, желтуха; - кожная сыпь. Правила приема КОК. КОК начинают принимать с 1-го дня менструального цикла: ежедневно по 1 таблетке в одно и то же время суток в течение 21 дня (как правило, упаковка препарата содержит 21 таблетку). Следует помнить, что многофазные препараты необходимо принимать в строго указанной последовательности. Затем делают 7-дневный перерыв, во время которого возникает менструальноподобная реакция, после чего начинают новый цикл приема. При выполнении артифициального аборта начать прием КОК можно в день операции. Если женщина не кормит грудью, необходимость контрацепции возникает через 3 нед после родов. При необходимости отсрочки менструальноподобного кровотечения перерыва в приеме препаратов можно не делать, продолжая принимать таблетки следующей упаковки (для многофазных контрацептивов для этого используют только таблетки последней фазы). Для микродозированного КОК джес*, содержащего 28 таблеток в пачке, режим приема следующий: 24 активные таблетки с последующим использованием 4 таблеток плацебо. Таким образом, продлевается действие гормонов еще на 3 дня, а наличие таблеток плацебо облегчает соблюдение режима приема контрацептива. Существует и другая схема использования монофазных КОК: прием 3 циклов таблеток подряд, затем - 7-дневный перерыв. Если перерыв между приемом таблеток составил более 36 ч, надежность контрацептивного действия не гарантируется. Если прием таблетки пропущен на 1-й или 2-й нед цикла, то на следующий день необходимо выпить 2 таблетки, а затем принимать таблетки, как обычно, используя дополнительную контрацепцию в течение 7 дней. Если пропуск составил 2 таблетки подряд на 1-й или 2-й нед, то в последующие 2 дня следует принять по 2 таблетки, затем продолжить прием таблеток по обычной схеме, используя до конца цикла дополнительные методы контрацепции. При пропуске таблетки на последней неделе цикла рекомендуется начать прием следующей упаковки без перерыва. При правильном подборе КОК безопасны. Длительность приема не увеличивает риск осложнений, поэтому использовать КОК можно столько лет, сколько это необходимо, вплоть до наступления постменопаузы. Доказано, что делать перерывы в приеме препаратов не только не нужно, но и рискованно, поскольку в этот период возрастает вероятность нежелательной беременности. 20.6. Посткоитальная контрацепция Посткоитальной, или экстренной, контрацепцией называется метод предупреждения беременности после незащищенного полового акта. Цель этого метода - предотвращение беременности на этапе овуляции, оплодотворения, имплантации. Механизм действия посткоитальной контрацепции многообразен и проявляется в десинхронизации менструального цикла, нарушении процессов овуляции, оплодотворения, транспорта и имплантации плодного яйца. Экстренную контрацепцию нельзя использовать регулярно, она должна применяться только в исключительных случаях (изнасилование, разрыв презерватива, смещение диафрагмы, если использование других методов предохранения от беременности невозможно) или у женщин, имеющих редкие половые контакты. Наиболее распространенными методами посткоитальной контрацепции следует считать введение ВМК или прием половых стероидов после полового акта. С целью экстренного предохранения от беременности ВМК вводят не позднее 5 дней после незащищенного полового акта. При этом следует учитывать возможные противопоказания для использования ВМК. Этот метод можно рекомендовать пациенткам, желающим в дальнейшем применять постоянную внутриматочную контрацепцию, при отсутствии риска инфицирования половых путей (противопоказан после изнасилования).
Для гормональной посткоитальной контрацепции назначают КОК (метод Юзпе), чистые гестагены или антипрогестины. Первый прием КОК по методу Юзпе необходим не позже чем через 72 ч после незащищенного полового акта, 2-й - через 12 ч после 1-го приема. Суммарная доза этинилэ-страдиола не должна быть ниже 100 мкг на каждый прием. Специально для посткоитальной гестагенной контрацепции созданы препараты постинор♠, содержащий 0,75 мг левоноргестрела, и эскапел♠, содержащий 1,5 мг лево-норгестрела. Постинор♠ следует принимать по 1 таблетке 2 раза по схеме, аналогичной методу Юзпе. При использовании эскапел* 1 таблетку необходимо использовать не позднее чем через 96 ч после незащищенного полового акта. Антипрогестин мифепристон в дозе 10 мг связывает рецепторы прогестерона и предотвращает или прерывает процесс подготовки эндометрия к имплантации, обусловленный действием прогестерона. Рекомендуется однократный прием 1 таблетки в течение 72 ч после полового акта. Перед назначением гормонов необходимо исключить противопоказания. Эффективность различных способов этого вида контрацепции составляет по индексу Перля от 2 до 3 (средняя степень надежности). Высокие дозы гормонов могут быть причиной побочных эффектов - маточных кровотечений, тошноты, рвоты и др. Неудачей следует считать наступившую беременность, которую, по мнению экспертов ВОЗ, необходимо прервать из-за опасности тератогенного действия высоких доз половых стероидов. После применения экстренной контрацепции целесообразно провести тест на беременность, при отрицательном результате выбрать один из методов плановой контрацепции. 20.7. Подростковая контрацепция По определению ВОЗ, к подросткам относятся молодые люди от 10 до 19 лет. Раннее начало половой жизни ставит подростковую контрацепцию на одно из первых мест, поскольку первый аборт или роды в юном возрасте могут серьезно повлиять на здоровье, в том числе репродуктивное. Сексуальная активность подростков повышает риск заболеваний, передаваемых половым путем.
Контрацепция у молодежи должна быть высокоэффективной, безопасной, обратимой и доступной. Для подростков считаются приемлемыми несколько видов контрацепции. Комбинированная оральная контрацепция - микродозированные, низкодозированные КОК с гестагенами последнего поколения, трехфазные КОК. Однако эстрогены, входящие в состав КОК, могут вызвать преждевременное закрытие центров роста эпифизов костей. В настоящее время считается допустимым назначение КОК с минимальным содержанием этинилэстрадиола после того, как у девушки-подростка прошли первые 2-3 менструации. Посткоитальная контрацепция КОК или гестагенами используется при незапланированных половых актах. Презервативы в сочетании со спермицидами обеспечивают защиту от инфекций, передаваемых половым путем. Использование чистых гестагенов ввиду частого появления кровяных выделений малоприемлемо, а применение ВМК относительно противопоказано. Естественные методы предохранения от беременности, спермициды подросткам не рекомендуются ввиду низкой эффективности, а стерилизация неприемлема как необратимый метод. 20.8. Послеродовая контрацепция Большинство женщин в послеродовом периоде сексуально активны, поэтому контрацепция после родов остается актуальной. В настоящее время рекомендуют несколько видов послеродовой контрацепции. Метод лактационной аменореи (МЛА) - естественный метод предохранения от беременности, основан на отсутствии способности к зачатию при регулярном кормлении грудью. Выделяющийся при лактации пролактин блокирует овуляцию. Контрацептивный эффект обеспечивается в течение 6 мес после родов, если ребенка кормят грудью не менее 6 раз в сутки, а промежутки между кормлениями составляют не более 6 ч (правило "трех шестерок"). В этот период менструации отсутствуют. Использование других естественных методов контрацепции исключено, поскольку нельзя предсказать время возобновления менструаций после родов, а первые менструации зачастую бывают нерегулярными.
Послеродовую стерилизацию в настоящее время выполняют еще до выписки из родильного дома. Гестагенную оральную контрацепцию разрешено использовать во время лактации. Пролонгированную гестагенную контрацепцию (депо-провера*, норплант*) можно начинать с 6-й нед после родов при кормлении грудью. Презервативы применяют в сочетании со спермицидами. При отсутствии лактации возможно применение любого метода предохранения от беременности (КОК - с 21-го дня, ВМК - с 5-й нед послеродового периода). Перспективно создание противозачаточных вакцин на основе достижений генной инженерии. В качестве антигенов используют ХГ, антигены сперматозоидов, яйцеклетки, плодного яйца. Ведется поиск контрацептивов, вызывающих временную стерилизацию у мужчин. Выделенный из хлопка госсипол при приеме внутрь вызывал прекращение сперматогенеза у мужчин на несколько месяцев. Однако множество побочных эффектов не позволило внедрить этот метод в практику. Исследования по созданию гормональной контрацепции для мужчин продолжаются. Доказано, что выработку мужских половых клеток можно прекратить введением андрогена и прогестагена в виде инъекции или имплантата. После прекращения действия препарата фертильность восстанавливается через 3-4 мес. |
