Акушерство. Измерение диагональнойконьюгаты. Определите истинную конъюгату по диагональной коньюгате
 Скачать 178.07 Kb. Скачать 178.07 Kb.
|
|
Измерение диагональнойконьюгаты. Определите истинную конъюгату по диагональной коньюгате. Диагональной конъюгатой (conjugatadiagonalis) называется расстояние от нижнего края симфиза до наиболее выдающейся точки мыса крестца. Диагональнуюконъюгату определяют при влагалищном исследовании женщины, которое производят с соблюдением всех правил асептики и антисептики. II и III пальцы вводят во влагалище, IV и V сгибают, тыл их упирается в промежность. Введенные во влагалище пальцы фиксируют на верхушке мыса, а ребром ладони упираются в нижний край симфиза. 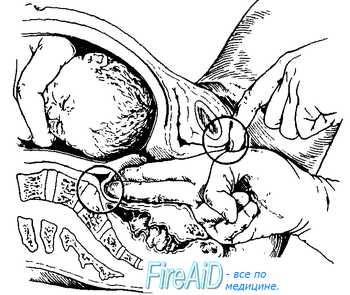 После этого II пальцем другой руки отмечают место соприкосновения исследующей руки с нижним краем симфиза. Не отнимая II пальца от намеченной точки, руку, находящуюся во влагалище, извлекают, и ассистент измеряет тазомером или сантиметровой лентой расстояние от верхушки III пальца до точки, соприкасающейся с нижним краем симфиза. 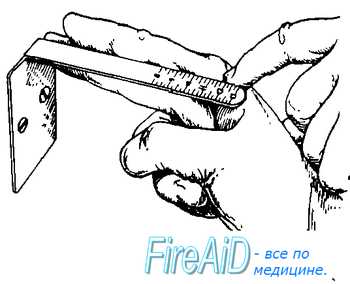 - Диагональнаяконъюгата при нормальном тазе равняется в среднем 12,5—13 см. Для определения истиннойконъюгаты из размера диагональной конъюгаты вычитают 1,5—2 см. В норме истиннаяконъюгата равна 11 см. 2.Понятие о предлежании и положении плода. Продемонстрировать приемы Леопольда при продольном положении плода. В медицинской практике существуют понятия положения плода и предлежания плода. Под положением плода врачи понимают устойчивое положение малыша в матке непосредственно перед родами. Положение плода может быть продольным (наиболее физиологичным, когда кроха располагается вдоль матки) или поперечным (косым, когда ребёнок лежит поперёк). Предлежание плода представляет собой расположение плода в матке по отношению к родовым путям. Какая часть тела младенца обращена к родовому входу - головка, ягодицы, ножки или плечико - такое будет и предлежание (головное или тазовое). Существуют ещё и такие понятия как позиция плода, которое определяет, как расположена спинка малыша к боковым стенкам матки (При I позиции спинка плода обращена к левой стенке матки (2/3 случаев); при II позиции — к правой стенке матки (1/3 случаев)., и вид позиции- к передней или задней стенке матки повёрнута спинка. Первым приемом определяют высоту стояния дна матки и часть плода, которая находится в дне. 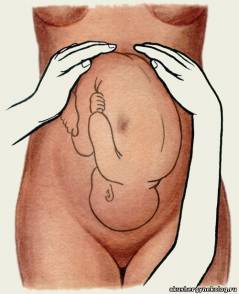 Ладони обеих рук располагаются на дне матки, концы пальцев рук направлены, друг к другу, но не соприкасаются. Установив высоту стояния дна матки по отношению к мечевидному отростку или пупку, определяют часть плода, находящуюся в дне матки. Ладони обеих рук располагаются на дне матки, концы пальцев рук направлены, друг к другу, но не соприкасаются. Установив высоту стояния дна матки по отношению к мечевидному отростку или пупку, определяют часть плода, находящуюся в дне матки.Тазовый конец определяется как крупная, мягковатая и небаллотирующая часть. Головка плода определяется как крупная, плотная и баллотирующая часть. При поперечных и косых положениях плода дно матки оказывается пустым, а крупные части плода (головка, тазовый конец) определяются справа или слева на уровне пупка (при поперечном положении плода) или в подвздошных областях (при косом положении плода). С помощью второго приема Леопольда—Левицкого определяют положение, позицию и в 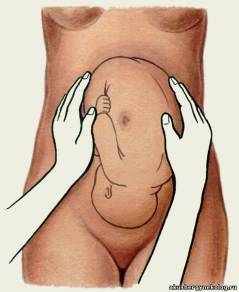 ид плода. Кисти рук сдвигаются с дна матки на боковые поверхности матки (примерно до уровня пупка). Ладонными поверхностями кистей рук производят пальпацию боковых отделов матки. Получив представление о расположении спинки и мелких частей плода, делают заключение о позиции плода. Если мелкие части плода пальпируются и справа и слева, можно подумать о двойне. Спинка плода определяется как гладкая, ровная, без выступов поверхность. При спинке, обращенной кзади (задний вид), мелкие части пальпируются более отчетливо. Установить вид плода при помощи этого приема в ряде случаев бывает сложно, а иногда и невозможно. ид плода. Кисти рук сдвигаются с дна матки на боковые поверхности матки (примерно до уровня пупка). Ладонными поверхностями кистей рук производят пальпацию боковых отделов матки. Получив представление о расположении спинки и мелких частей плода, делают заключение о позиции плода. Если мелкие части плода пальпируются и справа и слева, можно подумать о двойне. Спинка плода определяется как гладкая, ровная, без выступов поверхность. При спинке, обращенной кзади (задний вид), мелкие части пальпируются более отчетливо. Установить вид плода при помощи этого приема в ряде случаев бывает сложно, а иногда и невозможно.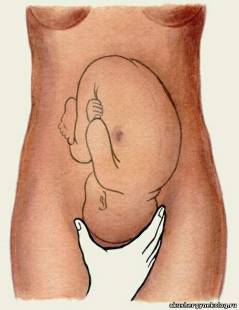 С помощью третьего приема определяют предлежащую часть и отношение ее ко входу в малый таз. Прием проводят одной правой рукой. При этом большой палец максимально отводят от остальных четырех. С помощью третьего приема определяют предлежащую часть и отношение ее ко входу в малый таз. Прием проводят одной правой рукой. При этом большой палец максимально отводят от остальных четырех.Предлежащую часть захватывают между большим и средним пальцами. Этим приемом можно определить симптом баллотирования головки. Если предлежащей частью является тазовый конец плода, симптом баллотирования отсутствует. Третьим приемом до известной степени можно получить представление о величине головки плода. Четвертым приемом Леопольда—Левицкого определяют характер предлежащей части и ее местоположение по отношению к плоскостям малого таза. Для выполнения данного приема врач поворачивается лицом к ногам обследуемой ж 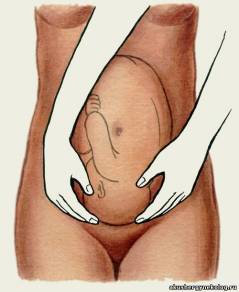 енщины. Кисти рук располагают латерально от средней линии над горизонтальными ветвями лобковых костей. Постепенно продвигая руки между предлежащей частью и плоскостью входа в малый таз, определяют характер предлежащей части (что предлежит) и ее местонахождение. Головка может быть подвижной, прижатой ко входу в малый таз или фиксированной малым или большим сегментом. енщины. Кисти рук располагают латерально от средней линии над горизонтальными ветвями лобковых костей. Постепенно продвигая руки между предлежащей частью и плоскостью входа в малый таз, определяют характер предлежащей части (что предлежит) и ее местонахождение. Головка может быть подвижной, прижатой ко входу в малый таз или фиксированной малым или большим сегментом.Под сегментом следует понимать часть головки плода, расположенной ниже условно проведенной через эту головку плоскости. В том случае, когда в плоскости входа в малый таз фиксировалась часть головки ниже ее максимального при данном вставлении размера, говорят о фиксации головки малым сегментом. Если наибольший диаметр головки и, следовательно, условно проведенная через него плоскость опустилась ниже плоскости входа в малый таз, считается, что головка фиксирована большим сегментом, так как больший ее объем находится ниже Iплоскости. 3.Определение положения плода во время беременности и в родах Положение плода – это отношение оси плода к длиннику матки. Различают три варианта положения: Продольное (ось плода и матки совпадают или лежат параллельно). Одна из крупных частей (головка или ягодицы) находится у входа в таз, другая лежит в области дна матки; Поперечное (оси плода и матки перекрещиваются под прямым углом). Головка и ягодицы плода расположены в боковых отделах матки; Косое(оси перекрещиваются под острым углом). Одна из крупных частей расположена в верхнем боковом отделе матки, другая – в нижнем отделе. Диагностика неправильных положений плода: Визуальный осмотр. При неправильных положениях живот имеет шарообразную форму, а не вытянут вперед; Измерение окружности живота и высоты стояния дна матки. Характерно превышение нормы окружности живота по сравнению с нормальными показателями для данного срока беременности и уменьшение высоты стояния дна матки; Наружный акушерский осмотр (2 прием Леопольда). При пальпации живота не определяется предлежащая часть, головка или тазовая часть прощупываются в боковых отделах матки. Сердцебиение плода прослушивается в области пупка; УЗИ плода. 4.Осмотр шейки матки на зеркалах. Показания: оценить состояние влагалищной части шейки матки и характер выделений. Техника выполнения: Объяснить больной цель и значение исследования. Сообщить о необходимости опорожнить мочевой пузырь. Уложить больную на гинекологическое кресло в положение «на спине», ноги согнуты в тазобедренных и коленных суставах и разведены. Подготовить к осмотру наружные половые органы, обработав их и внутреннюю поверхность бедер раствором антисептика. Вымыть руки и надеть стерильные перчатки. 1 и 2 пальцами левой руки развести большие и малые половые губы. Правой рукой ввести во влагалище зеркало Куско вначале в продольном направлении, затем перевести его в поперечное положение и затем раскрыть, не дойдя до шейки матки. Продвинуть в раскрытом виде зеркало к сводам так, чтобы видна была шейка матки, и закрепить его. Осмотреть шейку матки. Удалить зеркало из влагалища, постепенно закрывая его. 5.Определение сроков предполагаемых родов. А.Для определения срока родов к первому дню последней менструации прибавляют 280 дней, т.е. 10 акушерских, или 9 календарных, месяцев. Обычно расчет срока родов производят проще: от даты первого дня последней менструации отсчитывают назад 3 календарных месяца и прибавляют 7 дней. Например, если последняя менструация началась 2 октября, то, отсчитав назад 3 мес (2 сентября, 2 августа и 2 июля) и прибавив 7 дней, определяют ожидаемую дату родов — 9 июля; если последняя менструация началась 20 мая, то предполагаемый срок родов 27 февраля и т.д. Б.Предполагаемый срок родов можно вычисттъ по овуляции: от первого дня ожидавшейся, но не наступившей менструации отсчитывают назад 14—16 дней и к найденной дате прибавляют 273—274 дня. В. При определении срока родов учитывают также время первого шевеления плода. К дате первого шевеления прибавляют 5 акушерских месяцев у первобеременных, 5,5 акушерских месяцев у повторнобеременных и получают предполагаемый срок родов. Однако следует помнить, что этот признак имеет лишь вспомогательное значение. Г.Определить срок родов помогают данные объективного исследовании, измерение длины плода и размеров его головки, окружности живота беременной, высоты стояния дна матки, степень ее возбудимости (при пальпации, введении малых доз окситоцина и других раздражениях матка сильно сокращается). 6.Методы регистрации родовой деятельности, клиническая оценка схваток и потуг. Первый период — период раскрытия шейки матки. Начинается с появления регулярных маточных сокращений (схваток) и заканчивается полным раскрытием наружного зева шейки матки. У первородящих продолжительность первого периода родов составляет 10—11 ч, у повторнородящих — 7—9 ч. Схватки сначала бывают короткими, слабыми и редкими (через 15—20 мин). В последующем нарастают их продолжительность, сила и частота. Промежуток между двумя смежными схватками называется паузой. Для оценки сократительной деятельности матки в родах недостаточно определения схваток на основании болевых ощущений и данных пальпации. Напряжение матки при сокращении во время схватки диагностируется с помощью пальпаторных ощущений врача только через некоторое время после начала схватки, а роженица схватку начинает ощущать еще позже. Время появления у роженицы ощущения схватки зависит от порога ее болевой чувствительности.Для регистрации сокращений матки обычно используют методы наружной гистерографии или внутренней токографии в различной модификации. Сократительная деятельность матки в родах характеризуется тонусом матки, интенсивностью (силой) схватки, ее продолжительностью, интервалом между схватками, ритмичностью, частотой, а во втором периоде родов наличием потуг. -Метод внутренней гистерографии основан на регистрации внутриматочного давления (ВМД). Манометр подводился к плодному пузырю и измерял величину внутриматочного давления. -Трансцервикальный метод регистрации внутриматочного давления с помощью полиэтиленового катетера. -Одним из вариантов внутренней гистерографии является метод радиотелеметрии, сущность которой состоит в том, что в полость матки вводят миниатюрную радиостанцию, которая регистрирует внутриматочное давление, преобразуя его в радиоволны, регистрируемые в виде кривых на специальном аппарате. -Разработан аппарат и метод двухканальной внутренней гистерографии. Регистрация внутриматочного давления по двум каналам стала возможной благодаря обнаружению ранее неизвестной зависимости саморегуляции матки в процессе родов. Во время схваток образуется зона повышенного внутриматочного давления в области нижнего сегмента матки за счет возникновения функциональной гидродинамической полости, ограниченной нижним сегментом матки, головкой и плечиком плода. -Представляют интерес исследования сократительной деятельности матки (СДМ) с помощью одновременной регистрации внутриматочного давления и наружной гистерографии. Сокращения матки начинаются раньше, чем нарастает внутриматочное давление. При этом в первом периоде родов повышение внутриматочного давления происходит позже, чем сокращения всех отделов матки, в среднем на 9,4 ± 1,5 с. -Многоканальная наружная гистерография. Для более детального изучения сократительной деятельности матки в родах применяется многоканальная наружная гистерография. Применялась пятиканальная гистерография с расположением датчиков в области дна и тела матки справа и слева к нижнему сегменту матки по средней линии. Клиническая оценка схваток и потуг. Латентной фазой называется время от начала регулярных схваток до появления структурных изменений в шейке матки (до открытия маточ¬ного зева на 3—4 см). В латентной фазе сократительная деятельность матки хорошо поддается фармакологическому воздействию (токолизу). Длительность латентной фазы у первородящей составляет 4—8 ч, а у повторнородящей — 4—6 ч и зависит от состояния зрелости шейки матки, паритета, влияния фармакологических средств и не зависит от массы плода. Вслед за латентной наступает активная фаза родов, которая характеризуется быстрым открытием маточного зева от 4 до 8 см. После открытия шейки матки на 8 см, с началом опускания головки начинается фаза замедления. Ее возникновение объясняется захождением шейки матки за головку в конце первого периода родов, когда начинается быстрое опускание головки плода. С самого начала родов при каждой схватке круглые маточные связки напрягаются и матка приближается дном к передней брюшной стенке. Перемещение дна матки во время схваток кверху и кпереди изменяет вза-имоотношение между осью плода и осью родового канала. Движение туло¬вища плода сообщается предлежащей головке, передняя теменная кость которой опускается ниже уровня, на котором она стояла во время паузы. Контракционное кольцо с каждой схваткой становится все более и более выраженным и поднимается вверх над лоном. К концу периода раскрытия дно матки у большинства находится в подреберье, а контракционное кольцо на 5 поперечных пальцев (10 см) выше лонной дуги. Важным показателем течения родов является темп раскрытия шейки матки. Скорость раскрытия шейки в начале родов (латентная фаза) составляет 0,35 см/ч, в активной фазе — 1,5—2 см/ч у первородящих и 2—2,5 см/ч — у повторнородящих. Нижняя граница нормальной скорости раскрытия маточ¬ного зева в активной фазе у первородящих 1,2 см/ч, а у повторнородящих 1.5 см/ч. Раскрытие маточного зева от 8 до 10 см (фаза замедления) проходит более медленно — 1 — 1,5 см/ч. Темпы раскрытия шейки матки зависят от сократительной способности миометрия, резистентности шейки матки и их комбинации. Раскрытие маточного зева нередко ведет к поверхностным нарушениям целости слизистой оболочки шеечного канала. Из надрывов может выде¬ляться небольшое количество крови, которая вытекает из влагалища вместе с примешивающейся к ней слизью. Когда схватки становятся особенно сильными и начинают повторяться через каждые 3—4 мин, шейка обычно раскрывается полностью или почти полностью. Плодный пузырь становится напряженным не только во время схваток, но и вне их. Затем на высоте одной из схваток плодный пузырь разрывается, и передние воды изливаются наружу в количестве 100—200 мл. Разрыв плодных оболочек происходит в большинстве случаев в пределах маточного зева. В редких случаях плодные оболочки не разрываются и головка рождается покрытой нижней частью оболочек плодного яйца (рождается в "сорочке"). После полного открытия шейки матки и своевременного излития околоплодных вод возникают потуги, наступает период изгнания. Потуги- это одновременные ритмичные сокращения мышц матки, диафрагмы и брюшного пресса. Сокращения мышц происходят рефлекторно. Во время потуг роженица должна помогать себе дыханием и правильно тужиться. При давлении предлежащей части плода на дно таза, потуги резко усиливаются и повторяются каждые 2–3 минуты. 7. Защита промежности Акушерское пособие при головном предлежании ("защита промежности") слагается из манипуляций, совершаемых в определенной последовательности. 1. Воспрепятствование преждевременному разгибанию головки. При прорезывании головки, положив три пальца левой руки на головку, задерживают быстрое продвижение головки и предупреждают преждевременное разгибание, чтобы прорезывание головки приходило окружностью по малому косому размеру. 2. Выведение головки вне потуги. Как.только заканчивается потуга, большим и указательным пальцами правой руки над головкой бережно растягиваем вульварное кольцо. 3. Уменьшение напряжения промежности. Для этого правую руку ладонью кладут на промежность так, чтобы четыре пальца плотно легли слева, а большой справа от половых губ. Надавливая концами пальцев на мягкие ткани, опускают их книзу. В связи с этим, растяжение промежности уменьшается, кровообращение в ней улучшается. 4. Регуляция потуг. При прорезывании головки предлагают женщине положить руки на грудь и глубоко дышать. При необходимости женщина тужится с соответствующей силой. 5. Выведение плечиков. Головка берется ладонями рук и низводится до рождения переднего плечика. После этого подтягивают головку вверх, чтобы родилось нижнее плечико. Средние пальцы обеих рук заводят под мышки и выводят туловищ (рис 1 а-г). 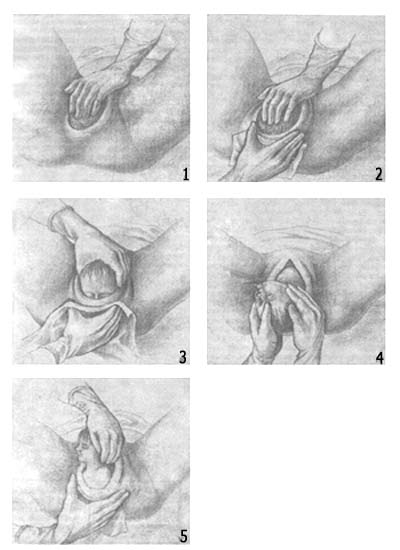 8.Отделение и выделение последа Для того чтобы установить, отделилась плацента или нет, руководствуются следующими признаками, Признак Шредера. Если плацента отделилась и опустилась в нижний сегмент или во влагалище, дно матки поднимается вверх и располагается выше и вправо от пупка; матка приобретает форму песочных часов. Признак Чукалова—Кюстнера. При надавливании ребром кисти руки на надлобковую область при отделившейся плаценте матка приподнимается вверх, пуповина же не втягивается во влагалище, а наоборот, еще больше выходит наружу (рис. 5.32, а,б), Признак Агьфельда, Лигатура, наложенная на пуповину у половой щели роженицы, при отделившейся плаценте опускается на 8—10 см и ниже от Бульварного кольца. Признак Довженко. Роженице предлагают дышать глубоко: если при выдохе пуповина не втягивается во влагалище, то плацента отделилась. Признок Клейна. Роженице предлагают потужиться: при отделившейся плаценте пуповина остается на месте; если же плацента еще не отделилась, то пуповина после потуг втягивается во влагалище. Одним из наиболее часто применяемых в практике методов определения отделения плаценты является признак Чукалова—Кюстнера. Ни один из перечисленных признаков не является абсолютным для решения вопроса о совершившемся (или несовершившемся) отделении плаценты. Лишь наличие двух—трех из этих признаков позволяет правильно решить данный вопрос. При наличии признаков отделения плаценты отделившийся постед удаляют наружными методами При этом применяют следующие наружные методы удаления отделившегося последа. Способ Абуладзе. После опо¬рожнения мочевого пузыря пе¬реднюю брюшную стенку захва-тывают обеими руками в складку таким образом, чтобы были плот¬но обхвачены пальцами обе пря¬мые мышцы живота (рис 5.33). После этого роженице предлага¬ютпотужиться. Отделившийся послед при этом легко рождается благодаря устранению расхождения прямых мышц живота и значительному уменьше¬нию объема брюшной полости. Способ Креде—Лазаревича. Выполняется в определенной последовательности: 1) опорожняют мочевой пузырь катетером; 2) приводят дно матки в срединное положение; 3) производят легкое поглаживание (не массаж.') матки в целях ее сокращения; 4) обхватывают дно матки кистью той руки, которой акушер лучше владеет, с таким расчетом, чтобы ладонные поверхности четырех ее пальцев располагались на задней стенке матки, ладонь — на самом дне матки, а большой палец — на передней ее стенке (рис. 5.34); 5) одновременно надавливают на матку всей кистью в двух перекрещи¬вающихся направлениях (пальцами — спереди назад, ладонью — сверху вниз) в направлении к лобку до тех пор, пока послед не родится из влагалища, Способ Креде—Лазаревича применяют без наркоза, Наркоз необходимлишь в тех случаях, когда предполагают, что отделившийся послед задерживается в матке вследствие спастическо¬го сокращения маточного зева. Иногда после рождения последа обнаруживается, что оболочки его задержались в матке. Для того чтобы удалить их из матки, родившуюся плаценту берут в руки и, медленно вращая, закручивают оболочки в канатик (рис. 5.35, а) В результате этого оболочки бережно отделяются от стенок матки и выделяются вслед за плацентой. Оболочки могут быть удалены и следующим приемом: после рождения плаценты роженице предлагают поднять таз вверх, опираясь на ступни. Плацента в силу своей тяжести потянет за собой оболочки.которые отслоятся от матки и выделятся наружу. 9. роды при переднем виде затылочного предлежания При переднем виде затылочного предлежания различают четыре основных момента механизма родов. Первый момент — сгибание головки (flexiocapitis). Под влиянием внутриматочного и внутрибрюшного давления шейная часть позвоночника сгибается, подбородок приближается к грудной клетке, затылок опускается вниз. По мере опускания затылка малый родничок устанавливается ниже большого, постепенно приближается к срединной (проводной) линии таза и становится наконец наиболее низко расположенной частью головки — проводной точкой. Сгибание головки позволяет ей пройти через полость малого таза наименьшим или близким к нему размером — малым косым (9,5 см). Однакопри нормальном соотношении размеров таза и головки необходимости в максимальном сгибании головки не бывает: головка сгибается настолько, насколько это необходимо для прохождения из широкой в узкую часть полости малого таза. Второй момент — внутренний поворот головки (rotatiocapitisinterna). Головка плода при своем поступательном движении в полости малого таза при переходе ее из широкой в узкую часть, встречая препятствие дальней-шему продвижению, одновременно со сгибанием начинает поворачиваться вокруг своей продольной оси. При этом затылок, скользя по боковой стенке таза, приближается к лонному сочленению, передний же отдел головки отходит к крестцу. Это движение легко обнаружить, наблюдая за изменением положения стреловидногошв. Стреловидный шов, располагаясь до описываемого поворота в полости малого таза в поперечном или одном из косых размеров, в дальнейшем переходит в прямой размер. Поворот головки заканчивается, когда стреловидный шов устанавливается в прямом размере выхода, а подзатылочная ямка устанавливается под лонным сочленением. Этот поворот головки является подготовительным к третьему моменту механизма родов, который без этого совершился бы с большим трудом или вовсе Не произошел. Третий момент — разгибание головки (deflexiocapitis). Головка плода продолжает продвигаться по родовому каналу и одновременно с этим начи¬нает разгибаться. Разгибание при физиологическом течении родов происхо¬дит в выходе таза. Разгибание начинается после того, как подзатылочная ямка упирается в нижний край лонного сочленения, образуя точку фик¬сации (гипомохлион). Головка вращается своей поперечной осью вокруг точки фиксации (нижнего края лонного сочленения) и в несколько потуг полностью разгибается и рождается. При этом из половой щели последова¬тельно появляются теменная область, лоб, лицо и подбородок. Рождение головки через вульварное кольцо происходит ее малым косым размером. Четвертый момент — внутренний поворот туловища и наружный поворот головки (rotatiotrunciinternaseurotatiocapitisexterna). Во время разгибания головки плечики плода вставляются в поперечный размер входа или в один из косых его размеров по мере продвижения головки. В плоскости выхода таза, вслед за ней плечики плода винтообразно продвигаются по тазовому каналу. Они своим поперечным размером переходят из поперечного в косой, а при выходе — в прямой размер таза. Этот поворот передается родившейся головке, при этом затылок плода поворачивается к левому (при первой пози¬ции) или правому (при второй позиции) бедру матери. Переднее плечико поворачивается к лонному сочленению, заднее — к крестцу. Затем рождается плечевой пояс в следующей последовательности: сначала верхняя треть плечика, обращенного кпереди, а затем за счет бокового сгибания позво-ночника плечико, обращенное кзади. Далее рождается все туловище плода. Все перечисленные моменты механизма родов совершаются при поступательном движении головки плода, и строгого разграничения между ними нет. При затылочном предлежании вначале прорезывается затылочная часть головки плода, а в дальнейшем из половой щели показываются теменные бугры, напряжение промежности в это время достигает наивысшего предела (рис. 5.18, в). Наступает самый болезненный, хотя и кратковременный момент родов. После рождения затылка и темени при сильных потугах из родовых путей освобождаются лоб и личико плода. Родившаяся головка обращена личиком кзади, личико синеет, из носа и рта выделяется слизь. При потугах, возобновившихся после рождения головки, происходит поворот туловища плода, в результате которого одно плечико обращается к лонному сочленению, другое — к крестцу. Поворот туловища плода вызывает вращение родившейся головки: при первой пози¬ции личико поворачивается к правому бедру матери (рис. 5.18, г), при второй — к левому. Рождение плечиков происходит следующим образом: переднее плечико (плечико, обращенное к лонному сочленению) задерживается под лонным сочленением (рис. 5.18, д)> над промежностью выкатывается заднее пле¬чико — плечико, обращенное к промежности (рис. 5.18, е), затем рождается весь плечевой пояс. После рождения головки и плечевого пояса без затруд¬нений рождаются туловище и ножки плода, иногда вместе с изливающимися из матки задними водами, смешанными с небольшим количеством крови и сыровидной смазки. Новорожденный, родившийся слегка синюшным, делает свой первый вздох, издает крик, двигает конечностями и начинает быстро розоветь. 10. Оценка новорожденного по шкале Апгар. Признаки переношенности плода. После рождения состояние ребенка оценивают по шкале Апгар (табл. 5.2) через 1 и 5 мин, после чего приступают к первичному туалету новорожденного. Об удовлетворительном состоянии плода свидетельствует оценка 8—10 баллов. Таблица 5.2 Определение состояния новорожденного по шкале Апгар
К признакам переношенности ребенка относят: темно-зеленую окраску кожи, плодных оболочек, пуповины, мацерацию кожи (у живого ребенка), особенно на руках и стопках (банные стопы и ладони); уменьшение сыровидной смазки, уменьшение подкожной жировой клетчатки и образование складок, снижение тургора кожи (старческий вид ребенка); крупные размеры ребенка (реже гипотрофия), длинные ногти пальцев рук, плохо выраженную конфигурацию головки, плотные кости черепа, узкие швы и роднички. Плод можно считать переношенным (перезрелым), если имеется сочетание хотя бы 2-3 указанных признаков. 11.Приемы выделения отделившегося последа. Методика осмотра последа и определение его целостности. При наличии признаков отделения плаценты отделившийся постед удаляют наружными методами При этом применяют следующие наружные методы удаления отделившегося последа. Способ Абуладзе. После опо¬рожнения мочевого пузыря пе¬реднюю брюшную стенку захва-тывают обеими руками в складку таким образом, чтобы были плот¬но обхвачены пальцами обе пря¬мые мышцы живота (рис 5.33). После этого роженице предлага¬ютпотужиться. Отделившийся послед при этом легко рождается благодаря устранению расхождения прямых мышц живота и значительному уменьше¬нию объема брюшной полости. Способ Креде—Лазаревича. Выполняется в определенной последовательности: 1) опорожняют мочевой пузырь катетером; 2) приводят дно матки в срединное положение; 3) производят легкое поглаживание (не массаж.') матки в целях ее сокращения; 4) обхватывают дно матки кистью той руки, которой акушер лучше владеет, с таким расчетом, чтобы ладонные поверхности четырех ее пальцев располагались на задней стенке матки, ладонь — на самом дне матки, а большой палец — на передней ее стенке (рис. 5.34); 5) одновременно надавливают на матку всей кистью в двух перекрещи¬вающихся направлениях (пальцами — спереди назад, ладонью — сверху вниз) в направлении к лобку до тех пор, пока послед не родится из влагалища, Способ Креде—Лазаревича применяют без наркоза, Наркоз необходимлишь в тех случаях, когда предполагают, что отделившийся послед задерживается в матке вследствие спастическо¬го сокращения маточного зева. Иногда после рождения последа обнаруживается, что оболочки его задержались в матке. Для того чтобы удалить их из матки, родившуюся плаценту берут в руки и, медленно вращая, закручивают оболочки в канатик (рис. 5.35, а) В результате этого оболочки бережно отделяются от стенок матки и выделяются вслед за плацентой. Оболочки могут быть удалены и следующим приемом: после рождения плаценты роженице предлагают поднять таз вверх, опираясь на ступни. Плацента в силу своей тяжести потянет за собой оболочки.которые отслоятся от матки и выделятся наружу. После полного рождения последа необходимо убедиться в его целости. Для этого послед, обращенный материнской поверхностью вверх, кладут на падкий поднос или руки акушерки и внимательно осматривают сначала lUtfiieHTy, а затем оболочки (рис. 5 36, 5 37). Если имеются дефекты дольки или части дольки, срочно под наркозом производят ручное удаление остат¬ков плаценты, вводя руку в полость матки. При осмотре оболочек выясняют их (Целостность, а также обращают внимание на отдаленность места разрываот края плаценты, что позволяет определить расположение плацентарной площадки: че-м ближе к краю плаценты произошел разрыв оболочек^тем ниже расположение плаценты в матке. Одновременно в оболочках выявляют кр^бвеносньГе' сосуды" с целью обнаружения добавочной дольки плаценты (рис. 5.38). Если в оболочках имеются сосуды и на их пути нет дольки плаценты, значит, она задержалась в полости матки. Для ее удаления проводят ручное обследование матки, Если в полости матки задержались оболочки без плацентарной ткани, то необходимо под надзором также удалить их рукой, введенной в полость матки, даже если кровотечение не наблюдается. Убедившись в целости последа, определяют его массу и размер площади материнской поверхности плаценты. После осмотра последа с помощью градуированного цилиндра определяют количество крови, потерянной роженицей (включая ретроплацентарную кровь), Наружные половые органы, нижнюю часть живота и внутренние поверхности бедер обмывают теплым дезинфицирующим раствором с жидким мылом, После этого осматривают наружные половые органы, включая преддверие влагалища и промежность, чтобы определить их целость, с помощью влагалищных зеркал — стенки влагалища и шейку матки, Осмотр с помощью зеркал производят на гинекологическом кресле или родовой кровати, С использованием обезболивания все обнаруженные разрывы зашивают, Данными о состоянии последа, родовых путей дополняют записи, внесенные в историю родов. Сведения о целости последа в связи с особой важностью этого вопроса подписывает осмотревший послед врач. 12. Физиологическая кровопотеря в родах, манипуляции для профилактики кровотечения в раннем послеродовом периоде. Последовый период начинается после рождения плода. Яиляясь самым кратковременным из всех периодов родов, он наиболее опасен из-за воз¬можности кровотечения из матки в процессе отделения плаценты и рождения последа. Эти осложнения возникают чаще от несвоевременных вмешательств, которые нарушают физиологическое течение последового периода Большинством акушеров принята выжидательная тактика ведения последового периода, требующая от врача внимательного наблюдения за роженицей, чтобы своевременно распознать возникшие осложнения. В процессе наблюдения врач контролирует общее состояние роженицы, параметры гемодинамики, следит за состоянием мочевого пузыря, а главное — за характером и количеством кровяных выделений из матки, признаками отделения плаценты. Врач оценивает общее состояние роженицы (цвет кожных покровов реакция на окружающую обстановку), пульс, артериальное давление. Пульс должен быть хорошего наполнения, не более 100 ударов в минуту, а артериальное давление не должно снижаться более чем на 15—20 мм рт.ст. по сравнению с исходным. Все утеротонические препараты необходимо назначать строго дифференцированно и по показаниям. При этом пациентка должна находиться под строгим контролем врачей и медицинского персонала. Правильное ведение последового и послеродового периодов со своевременным применением утеротонических препаратов, включая метилэргометрин и окситоцин. В конце второго периода родов внутривенно вводят 1,0 мл метилэргометрина. После рождения ребенка опорожняют катетером мочевой пузырь. Тщательное наблюдение за пациенткой в раннем послеродовом периоде. Даже при физиологическом течении последового периода возможно выделение крови из половых органов. Появление небольшого кровотечения указывает на начавшуюся отслойку плаценты. При физиологической кровопотере (300—500 мл; 0,5 % массы тела) и в отсутствие признаков отделения плаценты, при хорошем состоянии роженицы последовый период ведут выжидательно в течение 30 мин. Активное вмешательство становится необходимым в следующих ситуациях; 1) объем кровопотери при кровотечении превышает 500 мл, или 0,5 % массы тела; 2) при меньшей кровопотере, но ухудшении общего состояния роже¬ницы; 3) при продолжении последового периода свыше 30 мин даже при хорошем состоянии роженицы и в отсутствие кровотечения. 13. Продемонстрировать осмотр родового канала после родов. В условиях роддома с целью осмотра родовых путей родильницу перевозят на каталке в малую операционную. Внутреннюю поверхность бедер, наружные половые органы обрабатывают 1%-ным раствором йодоната, под ягодицы родильницы подкладывают стерильную пеленку. Моют руки, как перед хирургической операцией. Вначале осматривают промежность, малые половые губы и клитор, затем приступают к осмотру влагалища и шейки матки. С этой целью обнажают шейку матки при помощи зеркал, фиксируют ее окончательными зажимами и последовательно осматривают матку по всей окружности. При обнаружении разрывов шейки матки или влагалища их зашивают. Затем зеркало удаляют и осуществляют восстановление нарушенных тканей промежности и малых половых губ. Линию швов смазывают 1%-ным раствором йодоната. С целью обезболивания при зашивании разрывов шейки матки, влагалища, промежности и малых половых губ могут быть использованы местная инфильтрационная анестезия, пудендальная анестезия, ингаляция закисно-кислородной смеси, а так же внутривенное введение сомбревина. | |||||||||||||||||||||||||||||||||||||||||||||||||||
