Курсовая. КУРСОВАЯ КОВАЦКАЯ (копия). Курсовая работа специальность 34. 02. 01 Сестринское дело
 Скачать 0.86 Mb. Скачать 0.86 Mb.
|
Учет жидкости показан:-при наличии отечного синдрома; -подозрении на наличие скрытых отеков; -уменьшении или увеличении суточного количества мочи по отношению к возрастной норме. Мочу за сутки собирают в специальную стеклянную посуду, затем переливают в градуированный стеклянный цилиндр и измеряют ее количество. В некоторых стационарах имеются градуированные пластмассовые мочеприемники, позволяющие определять объем каждого мочеиспускания. Количество выпитой жидкости определяют с помощью мерного стакана. Обязательно учитывается объем внутривенно вводимой жидкости при проведении ребенку инфузионной терапии. Данные о количестве выпитой жидкости и выделенной мочи ежедневно записывают в лист учета выпитой и выделенной жидкости (или непосредственно в медицинскую карту стационарного больного), указывая время. Помимо измерения диуреза, пациентов с отечным синдромом необходимо ежедневно взвешивать. Здоровые дети за сутки выделяют следующее количество мочи: -новорожденный — 300 мл; -ребенок 6–12 месяцев — 600 мл; -2 года — 700 мл; -5–6 лет — 1000 мл; -10 лет — 500 мл. Суточный диурез в норме может колебаться в значительных пределах. Это обусловлено количеством и характером принятой пищи и выпитой жидкости, температурой окружающей среды и другими факторами. Диурез уменьшается при частой рвоте, диарее, токсикозе, лихорадке, больших кровопотерях. 2.3. Подготовка ребенка к исследованиям мочевой системы Подготовка к УЗИ мочевого пузыря:-перед исследованием ребенок должен выпить как можно больше жидкости; -детям младшего и школьного возраста объяснить, что они должны удерживать мочу; -исследование грудных детей проводят через 30 мин — 1 ч после питья; -определение объема остаточной мочи сразу же после мочеиспускания. Рентгенологическое исследование мочевой системы проводят:-для уточнения состояния собирательной системы почек, мочеточников, мочевого пузыря, уретры; -диагностики обструктивной уропатии и врожденных пороков развития мочевыделительной системы. Рентгенурологические исследования остаются доступными и востребованными, несмотря на существование других, более современных методов диагностики. Наиболее часто в детской нефрологической практике выполняются обзорная рентгенография органов брюшной полости, экскреторная урография и микционная цистография. Для рентгенологического исследования почек и мочевых путей используют контрастные йодсодержащие вещества, поэтому при подготовке пациента следует уточнить анамнестические данные о наличии аллергических реакций. При риске развития аллергической реакции следует назначать антигистаминные препараты в течение 2–3 дней, предшествующих рентгенологическому исследованию. Существенную роль в получении качественных рентгенограмм играет подготовка желудочно-кишечного тракта ребенка — очищение кишечника от каловых масс и газа. С целью уменьшения аэроколии рекомендуется за 2–3 дня до исследования исключить из пищи продукты, богатые углеводами: сырые овощи, соки, черный хлеб, цельное коровье молоко, бобовые. Целесообразно назначение сорбентов (активированный уголь, «Полифепан»), настоя ромашки. Накануне исследования вечером и утром за 2 ч до исследования пациентам проводят очистительную клизму. Детям, склонным к запорам, не следует ставить очистительные клизмы с большим количеством воды, поскольку есть опасность возникновения гиперегидратации, ведущей к снижению концентрации контрастного вещества. Для очищения кишечника у детей раннего возраста используют обычные клизмы с кипяченой водой или назначают слабительные средства (и/или препараты на основе лактулозы). У детей в возрасте до 1 года утреннее кормление пропускается. Детям раннего возраста, склонным к повышенному газообразованию, назначают средства, способствующие его уменьшению (препараты симетикона). Возбудимым детям целесообразно назначать седативные препараты в течение 2 дней до исследования. При введении рентгенконтрастного вещества (РКС) медицинская сестра должна наблюдать за возможным появлением побочных реакций. Рекомендуется вводить РКС медленно, во время введения необходимо наблюдать за состоянием пациента. Если реакции нет, то можно продолжать введение контраста. При появлении у ребенка реакции на введение РКС (чувства жара, головокружения, тошноты, рвоты, учащенного сердцебиения, крапивницы) необходимо прекратить введение препарата и срочно оказать помощь пациенту. После исследования дать выпить много жидкости, чтобы быстрее вывести контрастное вещество .Катетеризация мочевого пузыря производится с целью выведения из него мочи при отсутствии самостоятельного мочеиспускания, введения лекарственных средств, получения мочи непосредственно из мочевыводящих путей. Катетеризацию производят мягким катетером, который представляет собой трубку длиной 25–30 см и диаметром до 10 мм. Верхний конец катетера закругленный, на боковой поверхности — овальное отверстие.Девочек предварительно подмывают. Для проведения катетеризации мочевого пузыря медицинская сестра становится немного справа от ребенка. Детей дошкольного и школьного возраста кладут на кушетку или гинекологическое кресло, ребенка младшего возраста — на пеленальный стол. Левой рукой медицинская сестра раздвигает половые губы, правой рукой сверху вниз проти рает ватой, смоченной дезинфицирующим раствором (фурацилином), наружные половые органы и отверстие мочеиспускательного канала. Катетер вводят в наружное отверстие мочеиспускательного канала и медленно продвигают вперед (рис.1а). 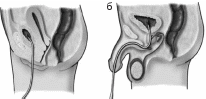 а а а аРис. 3.Катетеризация мочевого пузыря у девочки (а) и мальчика (б) Введение катетера мальчикам технически труднее, так как мочеиспускательный канал у них длиннее и образует два физиологических сужения. Пациент во время катетеризации лежит на спине со слегка согнутыми в коленях ногами, между стопами помещают мочеприемник. Медицинская сестра берет в левую руку половой член, головку которого тщательно протирает ватой, смоченной дезинфицирующим раствором. Правой рукой берет катетер и медленно с небольшим усилием вводит его в мочеиспускательный канал (рис. 1 б). Появление мочи из катетера указывает на нахождение его в мочевом пузыре. Наружный конец катетера располагают ниже уровня мочевого пузыря, поэтому, согласно закону сообщающихся сосудов, моча свободно вытекает наружу; когда моча перестанет самостоятельно выделяться, катетер медленно выводят. При необходимости промывания или введения лекарственных средств мочевой пузырь предварительно опорожняют; когда из катетера перестанет выделяться моча, к его наружному концу присоединяют шприц с лекарственным веществом и вводят препарат в полость пузыря. При необходимости забора мочи непосредственно из мочевого пузыря к свободному концу катетера подставляют чистую баночку (для общего анализа мочи, анализа мочи по Нечипоренко, лей- коцитограммы мочи) или стерильную посуду (для микробиологического исследования мочи). 2.4. НЕОТЛОЖНАЯ ДОВРАЧЕБНАЯ ПОМОЩЬ ПРИ НЕОТЛОЖНЫХ СОСТОЯНИЯХ. 2.5. Неотложная доврачебная помощь при почечной колике. Почечная колика – приступ острых болей в поясничной области, вызванных непроходимостью верхних мочевых путей. Боль настолько интенсивна, что ребенок мечется, не может выбрать себе положение, у него возникает тошнота, рвота нарушается мочеиспускание. Наблюдается, как правило, при почечнокаменной болезни. Основные диагностические признаки: приступообразные боли в пояснице, иррадиирующие на внутреннюю поверхность бедра, паховую область, половые органы; боли высокой интенсивности, могут вызывать обморочное и коллаптоидное состояние; тошнота, рвота; мочеиспускания болезненные и учащенные; резкая болезненность при поколачивании по поясничной области; возможны озноб и повышение температуры тела; моча может быть окрашена в красный цвет. Неотложная помощь заключается в снятии болевого синдрома. Если почечная колика не сопровождается повышением температуры тела, ознобом, дизурическими симптомами, то при оказании неотложной медицинской помощи медицинская сестра должна: положить грелки на область поясницы; сделать горячую ванну t 37-38 ºС на 10-20 минут; с целью купирования болевого синдрома по назначению врача ввести пациенту следующие препараты: вольтарен, индометацин, ибупрофен, раствор атропина сульфата + гидрохлорид морфина, метамизол натрия, пентазозин, трамадол. Лечение должно быть начато немедленно. Нельзя применять морфин и другие опиаты без одновременного применения атропина. В случае вероятного самостоятельного отхождения конкремента (камня), назначают диклофенак в суппозиториях или таблетках. Средство растительного происхождения роватинекс обладает спазмолитическим, противовоспалительным и бактериостатическим действием, уменьшает боль, назначают по 1-2 капсулы 3- 4 раза в день перед приемом пищи. Пациенты с почечной коликой должны быть обследованы нефрологом. С целью профилактики повторных приступов рекомендуются НПВС в таблетированной форме и в виде суппозиториев: диклофенак натрия, индометацин, ибупрофен. Если обезболивание не достигнуто медикаментозными средствами, прибегают к хирургическим методам дренирования верхних мочевых путей или дезинтеграции камня. 2.6.Доврачебная помощь при острой задержке мочеиспускания. Острая задержка мочи, это состояние, когда ребенок не может самостоятельно помочиться, несмотря на частые мучительные позывы и сильные боли в надлобковой области. У детей раннего возраста боль распространяется по всему животу. Наступает парез кишечника, метеоризм, нередко симптомы раздражения брюшины. Неотложная помощь заключается в катетеризации мочевого пузыря, с обязательным соблюдением строжайшей асептики. Опорожнять мочевой пузырь в этом случае следует отдельными порциями, пережимая в промежутках катетер на 2-3 минуты. До катетеризации можно, с разрешения врача, положить теплую грелку на область лобка или попробовать рефлекторно вызвать мочеиспускания звуком воды, выливающейся из крана. Медицинская сестра должна: успокоить пациента; -создать комфортную обстановку: отгородить пациента ширмой, попросить его расслабиться, закрыть глаза и слушать журчание воды из открытого водопроводного крана; при отсутствии эффекта вывести мочу с помощью мочевого катетера. Задержку мочи необходимо дифференцировать от анурии, при последней отсутствуют позывы на мочеиспускания и мочевой пузырь пуст. 2.7. СОБСТВЕННОЕ ИССЛЕДОВАНИЕ. За время прохождения производственной практики в ГБУ РС (Я) «Алданская районная детская поликлиника» наблюдала 1 клинический случай заболевания ОМС: Ребенок 5 лет, пол женский, жалобы на головную боль, ночное недержание мочи, слабость, боли в животе, нарушение сна, снижение аппетита, повышение температуры до 39,4. Анамнез жизни: Ребенок от 1-й беременности, 1-х родов, родилась доношенная, 8 б по шкале АПГАР, росла и развивалась в соответствии с сроками, в период новорожденности не болела, затем переносила ОРВИ 2-3 раза в год без осложнений, ангина в 4 года без осложнений. Профилактические прививки получила в соответствии с национальным календарем прививок , вакцинальных осложнений не было. Гормональную терапию не получала , гемотрансфузий , операций и травм не было. В контакте с инфекционными больными за последние 3 недели не была. Анамнез настоящего заболевания: Заболела 17 декабря 2020 года, когда впервые поднялась температура до фибрильных цифр, появилась быстрая утомляемость. До 19.12.20 получала домашнее лечение (парацетамол при повышении температуры). 19.12.20 появились жалобы на головную боль, снижение аппетита, нарушение сна и боль в животе, ночное недержание мочи. Обьективно: Состояние среднетяжелое за счет лихорадки и выраженных симптомов интоксикации. Ребенок капризничает. Рост 106 см, вес 17 кг . кожа бледно-розовая, видимые слизистые чистые, влажные, язык обложен белым налетом . при пальпации боль в животе не усиливается .Мочеиспускание частое, безболезненное, не большими порциями, нерегулярное со слов матери – ночное недержание мочи. Нарушение потребностей: -есть (снижение аппетита) -выделять (ночное недержание мочи) -быть чистым (недержание мочи) -спать(боли в животе и недержание мочи) -поддерживать нормальную температуру (повышение температуры тела) -быть здоровым (боли в животе, повышенная температура) -двигаться (быстрая утомляемость) -общаться (ребенок капризничает) Потенциальные проблемы: -нарушение сна из-за боли и частых мочеиспусканий -снижение массы тела -снижение аппетита -слабость -снижение устойчивости к нагрузкам Возможные проблемы родителей: -дефицит знаний о заболевании и уходе; -риск развития осложнений у ребенка; -риск перехода острого пиелонефрита в хронический; Вероятные осложнения: -риск задержки мочи; -риск развития почечной недостаточности; -риск перехода острого пиелонефрита в хронический; Краткосрочная цель: ребенок перестанет чувствовать слабость и у ребенка появится аппетит, родители получат знания о заболевании и уходе за ребенком. Долгосрочная цель: ребенок перестанет чувствовать боли внизу живота, головную боль, ребенка перестанет мучать недержание, нормализуется температура тела к моменту выписки. План сестринского ухода. Приложение №1
Оценка эффективности ухода: выздоровление ребенка происходит в установленные сроки, ребенок выписывается в удовлетворительном состоянии, цель достигнута. Статистика заболеваний мочеполовой системы у детей по Республике Саха (Якутия) 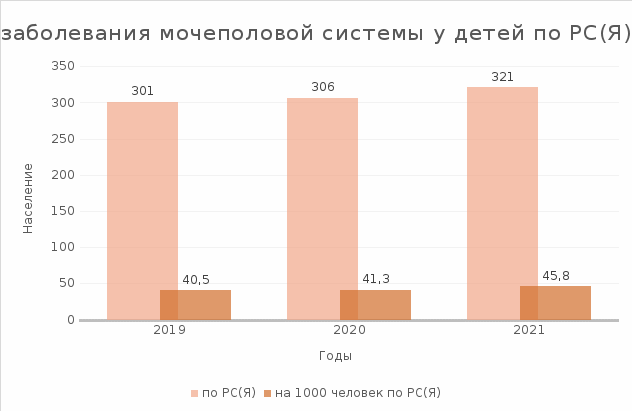 Приложение №2
Вывод: по таблице и диаграмме, можно увидеть, что число больных детей с заболеванием Мочеполовой системы с каждым годом становится больше. А заболевания мочеполовой системы касаются не только детей, но и взрослого населения. 2.8. ЗАКЛЮЧЕНИЕ. Медицинская сестра, в обязанности которой входит уход за больными, должна не только знать все правила ухода и умело выполнять лечебные процедуры, но и ясно представлять какое действие лекарства или процедуры оказывают на организм больного. Лечение болезни главным образом зависит от тщательного правильного ухода, соблюдения режима и диеты. В связи с этим возрастает роль медицинской сестры в эффективности проводимого лечения. Очень важной является и профилактика заболевания: медицинская сестра обучает членов семьи организации ухода за пациентом, режимом питания, отдыха. Полученные знания и умения в ходе написания курсовой работы - необходимые условия оказания сестринской помощи. Написав данную курсовую работу, больше узнала о заболеваниях мочевыделительной системы и научилась применять свои знания на практике. 2.9. Список литературы. Капитан Т. В. Пропедевтика детских болезней с уходом за детьми: учебник / Т. В. Капитан. - 3-е изд., доп. - М.: МЕД. пресс-информ, 2019. - 896 с. Калмыкова А.С. Пропедевтика детских болезней: учебник / под ред. А.С. Калмыковой. - 2-е изд., доп. - М.: ГЭОТАР-Медиа, 2018. – 768 с. Пропедевтика детских болезней: учебник / ред. Н. А. Геппе. - М. : ГЭОТАР - Медиа, 2019. - 464 с. Мазурин А.Н., Воронцов И. М. Пропедевтика детских болезней: учебник / И. М. Воронцов, А. В. Мазурин. - 3-е изд., доп. и перераб. - СПб. : Фолиант ,2016. - 883 с. 0 |
