уход 2. Коллок 2 Уход. Личная гигиена пациентов разных возрастов. Правила личной гигиены больного, смены нательного и постельного белья. Техника проведения гигиенических и лечебных ванн
 Скачать 1.81 Mb. Скачать 1.81 Mb.
|
|
Личная гигиена пациентов разных возрастов. Правила личной гигиены больного, смены нательного и постельного белья. Техника проведения гигиенических и лечебных ванн Личная гигиена пациентов разных возрастов - соблюдение правил личной гигиены обеспечивает скорейшее выздоровление больных и предупреждает развитие многих осложнений Правила личной гигиены больного, смены нательного и постельного белья. Постельное белье у тяжелых больных необходимо перестилать ежедневно утром и на ночь. Простыни и наволочки на постели тяжело больных не должны иметь швов, зубцов, застежек в стороне, обращенной к больному. При смене нательного белья у тяжелобольных следует подвести руки под крестец больного, взять руками край рубашки и осторожно подвести его к голове, затем поднять обе руки больного и скатанную у шеи рубашку перевести через голову больного. После этого снимать рукава. Одевает больного в обратном порядке. Техника проведения гигиенических и лечебных ванн. К водолечебным процедурам относят душ, ванны, обливания, обтирания, влажные обёртывания. Ванны различают по назначению (гигиенические и лечебные Противопоказания: тяжёлое течение атеросклероза, сердечная недостаточность, гипертонический криз, нарушение мозгового и коронарного кровообращения, активный туберкулёз. При проведении лечебных ванн и других водных процедур необходимо тщательно следить за состоянием больных, которое из-за повышения АД, увеличения частоты сердечных сокращений (ЧСС) и дыхания иногда может внезапно ухудшиться. Первый способ смены постельного белья Скатать грязную простыню в валик по направлению от головного и ножного концов кровати к поясничной области больного. Осторожно приподнять больного и удалить грязную простыню. Подложить под поясницу больного скатанную таким же образом чистую простыню и расправить её. Второй способ смены постельного белья Передвинуть больного к краю кровати. Скатать свободную часть грязной простыни валиком от края кровати по направлению к больному. Расстелить на освободившееся место чистую простыню, половина которой остаётся скатанной валиком. Передвинуть больного на расстеленную половину чистой простыни, убрать грязную простыню и расправить чистую. Смена нательного белья Подвести свою руку под спину больного, поднять край его рубашки до подмышечной области и затылка. Снять рубашку через голову больного а затем с его рук Надеть рубашку в обратном порядке: сначала надеть рукава, затем рубашку перекинуть через голову больного и расправить её под его спиной. На больного, находящегося на строгом постельном режиме, надеть рубашку-распашонку. Техника проведения гигиенических и лечебных ванн. Последовательность выполнения процедуры: проверить состояние ванной комнаты и ванны; взять щетку для мойки ванны, 0,5 %-ный раствор хлорной извести или 1 %-ный раствор хлорамина, полотенце, мыло, шампунь, губку, деревянную подставку, водный термометр; вымыть ванну щеткой с мылом и продезинфицировать ее дезраствором (двойным протиранием с интервалом в 15 мин), ополоснуть ванну горячей водой; психологически подготовить пациента к выполнению манипуляции; наполнить ванну холодной, а затем горячей водой в расчете на объем тела больного; проконтролировать температуру воды (36–40 °C) водным термометром; раздеть пациента в ванной комнате, помочь ему удобно разместиться в ванне, подложив под ноги деревянную подставку; следить за пульсом, дыханием, цветом кожных покровов, общим состоянием больного; вымыть пациента губкой с мылом в последовательности: голова, туловище, конечности, паховые складки, промежность, ноги; помочь пациенту выйти из ванны и обтереться согретым полотенцем; помочь пациенту одеться в чистое белье, халат, тапочки; сделать пометку о проведении гигиенической ванны в температурном листке. 2.Уход за кожей, профилактика и уход при пролежнях, общие принципы лечения. В покое при нормальной температуре тела выделяется около 1 л пота в сутки, а у лихорадящих больных - до 10 л и более. На коже при испарении пота остаются продукты обмена, разрушающие кожу. Поэтому кожа должна быть чистой, для чего следует чаще менять бельё, протирать кожу одеколоном, водой с 96% спиртом (в соотношении 1:1), дезинфицирующими салфетками, обтирать кожу сухим чистым полотенцем. Особое внимание следует уделять состоянию кожи паховой области, подмышечных впадин, у женщин - области под молочными железами. Кожа промежности требует ежедневного обмывания. Тяжелобольных следует подмывать после каждого акта дефекации, а при недержании мочи и кала - несколько раз в день во избежание мацерации и воспаления кожи в области паховых и промежностых складок. Женщин подмывают чаще. У тяжелобольных могут образовываться пролежни. Пролежень - омертвение (некроз) мягких тканей, возникающее вследствие ишемии (недостаток питания кровью), вызванной продолжительным непрерывным механическим давлением на них. Пролежни появляются чаще всего на крестце, лопатках, пятках, локтях от длительного сдавления участка кожи и нарушения в нём кровообращения. Сначала появляются покраснение и болезненность, затем слущивается эпидермис, образуются пузыри. При глубоких пролежнях обнажаются мышцы, сухожилия, надкостница. Развиваются омертвение и язвы, проникающие иногда до кости. Через повреждённую кожу проникает инфекция, что ведёт к нагноению и заражению крови (сепсису). Появление пролежней - свидетельство недостаточного ухода за больным! При появлении локализованного участка покраснения кожи следует 2 раза в день протирать его 10% растором камфоры, влажным полотенцем, облучать кварцевой лампой. Если обраовались пролежни, необходимо смазать их 5% раствором калия перманганата, наложить повязку с мазью Вишневского, линиментом синтомицина и др. Меры по профилактике пролежней • Каждые 1,5-2 ч следует менять положение больного. • Необходимо расправлять складки на постели и белье. • Следует протирать кожу дезинфицирующим раствором. • Нужно немедленно менять мокрое или загрязнённое бельё. • Следует использовать подкладные резиновые круги, помещённые в чехол или покрытые пелёнкой. Круг подкладывают таким образом, чтобы место пролежня находилось над отверстием круга и не касалось постели; также используют специальные надувные матрасы с гофрированной поверхностью. • Необходимо своевременно умывать и подмывать больных. (В настоящее время для профилактики пролежней разработана так называемая противопролежневая система, представляющая собой специально сконструированный матрас. Благодаря автоматическому компрессору ячейки матраса заполняются воздухом каждые 5-10 мин, вследствие чего изменяется степень сдавления тканей больного. Массаж тканей путём изменения давления на поверхность тела пациента поддерживает в них нормальную микроциркуляцию крови, обеспечивая снабжение кожи и подкожной клетчатки питательными веществами и кислородом.) 3. Личная гигиена пациентов. Уход за волосами, полостью рта, глазами, ушами, полостью носа, ногтями. Уход за волосами Необходимо следить, чтобы в волосах больных не образовывалась перхоть. Для этого нужно 1 раз в неделю мыть голову, используя шампунь и туалетное мыло. Тяжелобольным голову моют в постели. Для этого ставят тазик у головного конца кровати, и больной запрокидывает голову таким образом, чтобы она оказалась над тазиком. Следует хорошо намылить кожу головы, затем волосы, ополоснуть их тёплой водой, насухо вытереть и расчесать. После мытья на голову повязывают полотенце или косынку. Ежедневно необходимо расчёсывать волосы. Для этого пользуются индивидуальным частым гребешком. Частый гребешок, смоченный раствором уксуса, хорошо вычёсывает перхоть и пыль. Гребешки следует содержать в чистоте, протирать спиртом, уксусом и мыть в горячей воде с содой или нашатырным спиртом. После мытья больного младший медперсонал стрижёт или помогает ему стричь ногти на руках и ногах. Уход за полостью рта Каждому человеку необходимо соблюдать элементарные правила ухода за полостью рта: • полоскать рот водой после каждого приёма пищи; • чистить зубы на ночь и утром, так как в течение ночи поверхность слизистой оболочкии рта и зубов покрывается мягким налётом, состоящим из клеток эпителия, слизи и микроорганизмов. У больных образование налёта ускоряется, так как через слизистую оболочку полости рта начинают выделяться продукты нарушения обмена веществ. Эти вещества загрязняют слизистую оболочку и часто ведут к интенсивному размножению микроорганизмов. Уход за полостью рта тяжелобольных должен быть более тщательным; проводит его медицинская сестра.    Уход за глазами Для удаления гнойного отделяемого глаза промывают 3% раствором борной кислоты, раствором риванола или слабым раствором калия перманганата (имеющим розовый цвет) из резинового баллончика или марлевым тампоном. Для сбора стекающей жидкости используют лоток, который сам больной держит под подбородком. При воспалительных заболеваниях глаз проводят закапывание лекарств или втирание глазных мазей.   Уход за ушами Больному необходимо чистить уши 2-3 раза в неделю, чтобы не образовывались серные пробки. Сера выпадает из уха в виде комочков или крошек. Они могут скапливаться в слуховом проходе и образовывать серные пробки; при этом резко снижается слух. В таких случаях проводят промывание слухового прохода. Уход за полостью носа Ходячие больные самостоятельно осуществляют гигиенический уход за носом. Тяжело больным необходимо ежедневно освобождать носовые ходы от образовавшейся корочек с помощью ватной турунды, смоченной вазелиновым маслом или глицерином 4. Помощь при отправлении физиологических потребностей пациентов разных возрастов, пациентов с тяжелым состоянием. Техника подачи судна, его обработка после использования. Техника подмывания пациентов. Техника подачи судна, его обработка после использования . Необходимое оснащение: судно, клеёнка, ширма, дезинфицирующий раствор. Если у тяжелобольного возникает позыв на дефекацию или мочеиспускание, необходимо следующее: 1. Отгородить его ширмой от окружающих, подложить под таз больного клеёнку. 2. Ополоснуть судно тёплой водой, оставив в нём немного воды. 3. Левую руку подвести сбоку под крестец больного, помогая ему приподнять область таза (при этом его ноги должны быть согнуты в коленях). 4. Правой рукой подвести судно под ягодицы больного, чтобы промежность оказалась над отверстием судна. 5. Прикрыть больного одеялом и на время оставить его одного. 6. Вылить содержимое судна в унитаз, ополоснув судно горячей водой. 7. Подмыть больного, осушить промежность, убрать клеёнку. 8. Продезинфицировать судно дезинфицирующим раствором. Обработка судна и других средств ухода Обработка судна зависит от режима его использования. В стационарах не всегда каждому пациенту дают индивидуальное судно. В этих случаях, если одно судно используется для нескольких пациентов, то в соответствии с п. 2.1, п.2.5 раздела II Постановления Главного государственного санитарного врача РФ от 18 мая 2010 г. N 58 «Об утверждении "Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность» (далее – СанПиН 2.1.3.2630-10), после каждого пациента необходимо проводить его очищение и дезинфекцию с последующей стерилизацией. Исключение составляют роддома, где обязательно каждой женщине выделяют индивидуальное судно. В соответствии с п. 4.4.6, п. 6.16 СанПиН 2.1.3.2630-10, предметы ухода за пациентами (подкладные клеенки, фартуки, чехлы матрасов из полимерной пленки и клеенки) дезинфицируют способом протирания тканевой салфеткой, смоченной раствором дезсредства; судна, мочеприемники, тазики эмалированные и др. - способом погружения в раствор дезсредства с последующим промыванием водой. Для лечебно-профилактических учреждений, а также отделений социального, сестринского ухода удобно использовать судномоечные дезинфекционные машины. В соответствии с 5.8 СанПиН 2.1.7.2790-10 при любом методе обеззараживания медицинских отходов классов Б и В используют зарегистрированные в Российской Федерации дезинфекционные средства и оборудование в соответствии с инструкциями по их применению Усовершенствованное оборудование и методы очищения Для удобства очищения многоразовых (обычных, подкладных) суден или горшков могут применяться специальные вкладки (вставки) для судна – одноразовые пакеты, которые одеваются на горшок или вставляются в судно. После использования по назначению пакет снимается, затягивается шнурочками (завязками) и утилизируется. В быту нередко используют минибиотуалет (одноразовый писсуар) – одноразовый универсальный (для мужчин, женщин, детей). Он позволяет удовлетворять физиологические потребности человека там, где обычные гигиенические условия недоступны или нет возможности ими воспользоваться (если на даче туалет на улице, автомобиль в пробках и т.д.). Минибиотуалеты всё чаще используют в уходе за больными с ограниченными возможностями (ограничен кроватным или прикроватным пространством). После использования минибиотуалеты подлежат утилизации в ближайший контейнер для общебытовых отходов 5. Транспортировка больных. Правила транспортировки больных с различной патологией. Особенности транспортировки пациентов различных возрастов, тяжелобольных. Транспортировка больных. Транспортировка – перевозка и переноска больных к месту оказания медицинской помощи и лечения. Средства передвижения (каталки, носилки) обеспечиваются простынями и одеялами. Больные, которые передвигаются самостоятельно, из приёмного отделения поступают в палату в сопровождении младшего медицинского. Правила транспортировки больных с различной патологией. 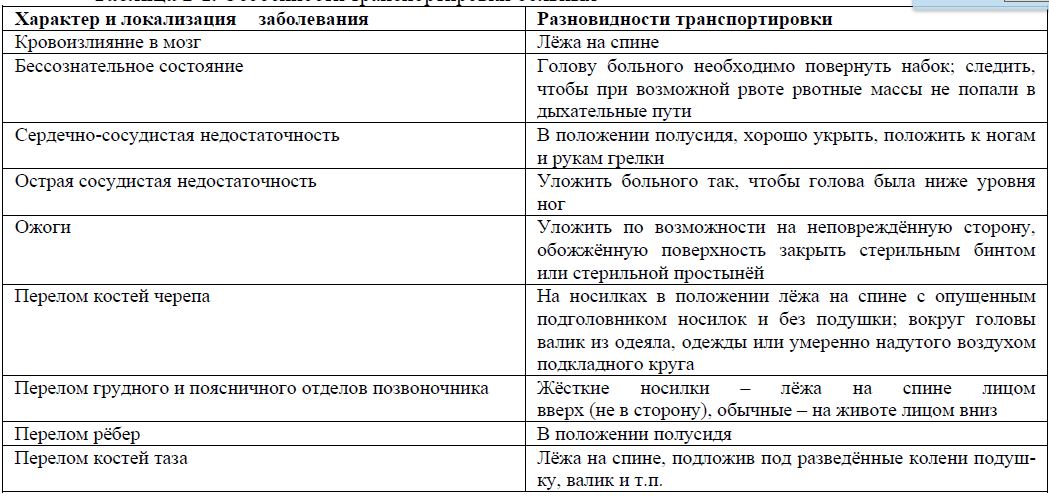 6. Термометрия. Регистрация температуры тела. Техника выполнения манипуляции, регистрация результатов, заполнение температурных листов. Правила и методика проведения термометрии. Термометрия - измерение температуры. Как правило, термометрию проводят дважды в сутки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По специальным показаниям температуру тела можно измерять каждые 2-3 ч. Перед измерением температуры необходимо вынуть термометр из дезинфицирующего раствора, ополоснуть, затем вытереть и встряхнуть. Основная область измерения температуры тела - подмышечная впадина; кожа должна быть сухой, так как при наличии пота термометр может показывать температуру на 0,5 °С ниже реальной. Длительность измерения температуры тела максимальным термометром - не менее 10 мин. После измерения термометр встряхивают и опускают в стакан с дезинфицирующим раствором. Прежде чем дать термометр другому больному, термометр ополаскивают проточной водой, тщательно вытирают насухо и встряхивают до снижения столбика ртути ниже отметки 35 °С. Места измерения температуры тела. • Подмышечные впадины. • Полость рта (термометр помещают под язык). • Паховые складки (у детей). • Прямая кишка (как правило, у тяжелобольных; температура в прямой кишке обычно на 0,5-1 °С выше, чем в подмышечной впадине). Регистрация результатов термометрии Измеренную температуру тела необходимо зафиксировать в журнале учёта на посту медицинской сестры, а также в температурном листе истории болезни пациента. В температурный лист, предназначенный для ежедневного контроля за состоянием больного, заносят данные термометрии, а также результаты измерения ЧДД в цифровом виде, пульса и АД, массы тела (каждые 7-10 дней), количества выпитой за сутки жидкости и количества выделенной за сутки мочи (в миллилитрах), а также наличие стула (знаком «+»). На температурном листе по оси абсцисс (по горизонтали) отмечают дни, каждый из которых разделён на два столбика - «у» (утро) и «в» (вечер). По оси ординат (по вертикали) имеется несколько шкал - для температурной кривой («Т»), кривой пульса («П») и АД («АД»). В шкале «Т» каждое деление сетки по оси ординат составляет 0,2 °С. Температуру тела отмечают точками (синим или чёрным цветом), после соединения которых прямыми линиями получается так называемая температурная кривая. Её тип имеет диагностическое значение при ряде заболеваний. Кроме графической регистрации температуры тела, на температурном листе строят кривые изменения пульса (отмечают красным цветом) и вертикальными столбиками красным цветом отображают АД. У здорового человека температура тела может колебаться от 36 до 37 °С, причём утром она обычно ниже, вечером - выше. Обычные физиологические колебания температуры тела в течение дня составляют 0,1-0,6 °С. Возрастные особенности температуры - у детей она несколько выше, у пожилых и истощённых лиц отмечают снижение температуры тела, поэтому иногда даже тяжёлое воспалительное заболевание (например, воспаление лёгких) у таких больных может протекать с нормальной температурой тела. Ситуации, при которых возможно получение ошибочных термометрических данных, сле- дующие. Медицинская сестра забыла встряхнуть термометр. У больного приложена грелка к руке, на которой измеряется температура тела. Измерение температуры тела проводилось у тяжелобольного, и он недостаточно плотно прижимал термометр к телу. Резервуар с ртутью находился вне подмышечной области. Симуляция больным повышенной температуры тела. 7) Термометрия. Техника измерения температуры в подмышечной впадине, в прямой кишке. Нормативы показателей Термометрия - измерение температуры. Как правило, термометрию проводят дважды в сутки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По специальным показаниям температуру тела можно измерять каждые 2-3 ч. Измерение температуры тела в подмышечной впадине Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист. Порядок выполнения процедуры. 1. Осмотреть подмышечную впадину, вытереть салфеткой кожу подмышечной области насухо. 2. Вынуть термометр из стакана с дезинфицирующим раствором. После дезинфекции термометр следует ополоснуть проточной водой и тщательно вытереть насухо. 3. Встряхнуть термометр для того, чтобы ртутный столбик опустился до отметки ниже 35 °С. 4. Поместить термометр в подмышечную впадину таким образом, чтобы ртутный резерву- ар со всех сторон соприкасался с телом пациента; попросить больного плотно прижать плечо к грудной клетке (при необходимости медицинский работник должен помочь больному удерживать руку). 5. Вынуть термометр через 10 мин, снять показания. 6. Встряхнуть ртуть в термометре до отметки ниже 35 °С. 7. Поместить термометр в ёмкость с дезинфицирующим раствором. 8. Зафиксировать показания термометра в температурном листе. Температура тела в норме составляет 36-37 °С; суточные колебания обычно регистрируются в пределах 0,1-0,6 "С и не должны превышать 1 °С. Максимальную температуру тела отмечают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека отмечается незначительное повышение температуры: • при интенсивной физической нагрузке; • после приёма пищи; • при сильном эмоциональном напряжении; • у женщин в период овуляции (повышение на 0,6-0,8 °С); • в жаркую погоду (на 0,1-0,5 °С выше, чем зимой). У детей обычно температура тела выше, чем у взрослого человека; у лиц пожилого и старческого возраста температура тела несколько снижается. Летальная максимальная температура тела составляет 43 °С, летальная минимальная температура - 15-23 °С. 8) Термометрия. Техника измерения температуры в паховой складке, прямой кишке. Особенности измерения температуры и нормативы показателей. Устройство термометров, их хранение и дезинфекция. Термометрия - измерение температуры. Как правило, термометрию проводят дважды в сутки - утром натощак (в 7-8 ч утра) и вечером перед последним приёмом пищи (в 17-18 ч). По специальным показаниям температуру тела можно измерять каждые 2-3 ч. Измерение температуры в прямой кишке Показания для измерения ректальной температуры: общее охлаждение организма, поражение кожи и воспалительные процессы в подмышечной области, определение у женщин даты овуляции (процесс разрыва фолликула и выхода яйцеклетки). Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), вазелин, перчатки медицинские, температурный лист. Порядок выполнения процедуры. 1. Уложить больного на бок с поджатыми к животу ногами. 2. Надеть резиновые перчатки. 3. Вынуть термометр из стакана с дезинфицирующим раствором, ополоснуть, тщательно вытереть насухо. 4. Встряхнуть термометр, чтобы ртутный столбик опустился ниже 35 °С. 5. Смазать вазелином ртутный конец термометра. 6. Ввести термометр в прямую кишку на глубину 2-4 см, затем осторожно сжать ягодицы (ягодицы должны плотно прилегать одна к другой). 7. Измерять температуру в течение 5 мин. 8. Вынуть термометр, запомнить полученный результат. 9. Тщательно вымыть термометр тёплой водой и поместить его в ёмкость с дезинфицирующим раствором. 10. Снять перчатки, вымыть руки. 11. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С. 12. Продезинфицировать термометр. 13. Зафиксировать показания термометра в температурном листе с указанием места измерения (в прямой кишке). Измерение температуры в паховой складке (у детей) Необходимое оснащение: максимальный медицинский термометр, ёмкость с дезинфицирующим раствором (например, 3% раствор хлорамина Б), индивидуальная салфетка, температурный лист. Порядок выполнения процедуры. 1. Во избежание кожных аллергических реакций при контакте с хлорамином Б после дезинфекции термометр нужно ополоснуть проточной водой. 2. Тщательно вытереть термометр и встряхнуть его для снижения ртутного столбика до отметки ниже 35 °С. 3. Согнуть ногу ребенка в тазобедренном и коленном суставах таким образом, чтобы термометр находился в образовавшейся складке кожи. 4. Измерять температуру в течение 5 мин. 5. Извлечь термометр, запомнить полученный результат. 6. Встряхнуть термометр для снижения ртутного столбика до отметки ниже 35 °С. 7. Поместить термометр в ёмкость с дезинфицирующим раствором. 8. Отметить результат в температурном листе с указанием места измерения («в паховой складке»). Температура тела в норме составляет 36-37 °С; суточные колебания обычно регистрируются в пределах 0,1-0,6 "С и не должны превышать 1 °С. Максимальную температуру тела отмечают вечером (в 17-21 ч), минимальную - утром (в 3-6 ч). В ряде случаев у здорового человека отмечается незначительное повышение температуры: • при интенсивной физической нагрузке; • после приёма пищи; • при сильном эмоциональном напряжении; • у женщин в период овуляции (повышение на 0,6-0,8 °С); • в жаркую погоду (на 0,1-0,5 °С выше, чем зимой). У детей обычно температура тела выше, чем у взрослого человека; у лиц пожилого и старческого возраста температура тела несколько снижается. Летальная максимальная температура тела составляет 43 °С, летальная минимальная температура - 15-23 °С. Термометр - прибор для измерения температуры. Различают следующие виды медицинских термометров, используемых для измерения температуры тела: • ртутный максимальный; • цифровой (с памятью); • моментальный (используют при измерении температуры тела у больных, находящихся в бессознательном, спящем и возбуждённом состоянии, а также при скрининговом обследовании). Ртутный термометр изготовлен из стекла, внутри которого помещён резервуар с ртутью с отходящим от него запаянным на конце капилляром. Шкала термометра в пределах от 34 до 42-43 °С имеет минимальные деления в 0,1°С Термометр называют максимальным в связи с тем, что после измерения температуры тела он продолжает показывать ту температуру, которая была обнаружена у человека при измерении (максимальную), так как ртуть не может самостоятельно опуститься в резервуар термометра без его дополнительного встряхивания. Это обусловлено особым устройством капилляра медицинского термометра, имеющего сужение, препятствующее обратному движению ртути в резервуар после измерения температуры тела. Чтобы ртуть вернулась в резервуар, термометр необходимо встряхнуть. В настоящее время созданы цифровые термометры с памятью, которые не содержат ртути и стекла, а также термометры для мгновенного измерения температуры (за 2 с), особенно полезные при термометрии у спящих детей или у больных, находящихся в возбуждённом состоянии. Правила дезинфекции и хранения медицинских термометров. 1. Промыть термометры проточной водой. 2. Подготовить ёмкость (стакан) из тёмного стекла, уложив на дно вату (чтобы не разбивался резервуар с ртутью) и налив дезинфицирующий раствор (например, 0,5% раствор хлорамина Б). 3. Уложить термометры на 15 мин в подготовленную ёмкость. 4. Вынуть термометры, ополоснуть проточной водой, вытереть насухо. 5. Уложить обработанные термометры в другую ёмкость, также заполненную дезинфицирующим раствором с маркировкой «Чистые термометры». 9) Понятие о лихорадке. Типы лихорадки. Три периода развития лихорадки. Уход за лихорадящими больными Лихорадка Повышение температуры тела более 37 °С - лихорадка - возникает в результате воздействия на организм различных биологически активных веществ - так называемых пирогенов, в качестве которых могут выступать чужеродные белки (микробы, их токсины, сыворотки, вакцины), продукты распада тканей при травме, ожоге, воспалительном процессе, ряд лекарственных веществ и др. Повышение температуры тела на 1 °С сопровождается увеличением ЧДД на 4 дыхательных движения в минуту и учащением пульса на 8-10 в минуту у взрослых и до 20 в минуту у детей. Лихорадка - защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей и выражающаяся в перестройке терморегуляции с целью поддержания более высокого, чем в норме, уровня теплосодержания и температуры тела. В основе повышения температуры лежат изменения терморегуляции, связанные со сдвигами в обмене веществ (накоплением пирогенов). Чаще всего лихорадка возникает при инфекционных заболеваниях, но повышение температуры может иметь и чисто неврогенное происхождение (в этом случае повышение температуры тела не связано с накоплением пирогенов). Очень опасной (смертельной) может быть генетически обусловленная гиперергическая реакция детей на наркоз. Типы лихорадок в зависимости от величины температуры тела По высоте (степени) подъёма температуры тела различают следующие лихорадки. • Субфебрильная - температура тела 37-38 °С; обычно связана с консервацией тепла и задержкой его в организме в результате снижения теплоотдачи независимо от наличия или отсутствия воспалительных очагов инфекции. • Умеренная (фебрильная) - температура тела 38-39 °С. • Высокая (пиретическая) - температура тела 39-41 "С. • Чрезмерная (гиперпиретическая) - температура тела более 41 °С. Гиперпиретическая лихорадка опасна для жизни, особенно у детей. Гипотермией называют температуру ниже 36 "С.. Стадии лихорадки В развитии лихорадки выделяют три стадии. 1. Стадия подъёма температуры тела: преобладают процессы теплообразования (за счёт уменьшения потоотделения и сужения сосудов кожи понижается теплоотдача). Больной в этот период мёрзнет, испытывает озноб, головную боль, чувство «ломоты» в суставах и мышцах; могут появиться побледнение и синюшность конечностей. 2. Стадия постоянно высокой температуры тела: характерно относительное постоянство температуры тела с поддержанием её на высоком уровне (процессы теплоотдачи и теплообразования уравновешиваются). Больной жалуется на чувство жара, головную боль, сухость во рту, беспокоен; возможно затемнение сознания. Нередко развиваются учащение дыхания (тахипноэ), частое сердцебиение (тахикардия) и понижение АД (артериальная гипотензия). 3. Стадия падения температуры тела: при снижении температуры тела преобладают процессы теплоотдачи. В зависимости от характера снижения температуры тела различают лизис - медленное падение температуры тела в течение нескольких суток и кризис - быстрое падение температуры тела в течение 5-8 ч. Кризис опасен возможностью развития острой сосудистой недостаточности. Особенности ухода за лихорадящими больными Принципы ухода за лихорадящими больными в зависимости от стадии (периода) лихорадки можно кратко сформулировать следующим образом: в первый период лихорадки необходимо «согреть» больного, во второй период лихорадки следует «охладить» больного, а в третий период необходимо предупредить падение АД и сердечно-сосудистые осложнения. Первый период лихорадки. При резком и внезапном повышении температуры тела больной ощущает озноб, боль в мышцах, головную боль, не может согреться. Медицинская сестра должна уложить больного в постель, хорошо укрыть его тёплым одеялом, к ногам положить грелку; следует обеспечить больному обильное горячее питьё (чай, настой шиповника и др.); необходимо контролировать физиологические отправления, не допускать сквозняков, обеспечить постоянное наблюдение за больным. Второй период лихорадки. При постоянно высокой температуре тела больного беспокоит чувство жара; могут наступить так называемые ирритативные расстройства сознания, обусловленные выраженным возбуждением ЦНС, - проявления интоксикационного делирия: ощущение нереальности происходящего, галлюцинации, психомоторное возбуждение (бред; больной «мечется» в постели). Необходимо накрыть больного лёгкой простынёй, на лоб положить холодный компресс или подвесить над головой пузырь со льдом; при гиперпиретической лихорадке следует сделать прохладное обтирание, можно использовать примочки (сложенное вчетверо полотенце или холщовую салфетку, смоченные в растворе уксуса пополам с водой и отжатые, нужно прикладывать на 5-10 мин, регулярно их меняя). Ротовую полость следует периодически обрабатывать слабым раствором соды, губы - вазелиновым маслом. Необходимо обеспечить больному обильное прохладное питьё (настой шиповника, соки, морсы и др.). Питание проводят по диете № 13. Следует контролировать АД, пульс. Необходимо следить за физиологическими отправлениями, подкладывать судно, мочеприёмник. Обязательно проведение профилактики пролежней. Необходимы обеспечение постоянного наблюдения за лихорадящим пациентом, строгое соблюдение постельного режима. Третья стадия лихорадки. Снижение температуры тела может быть постепенным (литическим) или быстрым (критическим). Критическое падение температуры тела сопровождается обильным потоотделением, общей слабостью, бледностью кожных покровов, может развиться коллапс (острая сосудистая недостаточность). Важнейшим диагностическим признаком коллапса выступает падение АД. Снижается систолическое, диастолическое и пульсовое (разница между систолическим и диастолическим) давление. О коллапсе можно говорить при снижении систолического АД до 80 мм рт. ст. и менее. Прогрессирующее снижение систолического АД свидетельствует о нарастании тяжести коллапса. При критическом падении температуры тела медицинская сестра должна срочно позвать врача, приподнять ножной конец кровати и убрать подушку из-под головы, хорошо укрыть больного одеялами, к рукам и ногам пациента приложить грелки, дать увлажнённый кислород, следить за состоянием его нательного и постельного белья (по мере необходимости бельё нужно менять, иногда часто), контролировать АД, пульс. 10) Антропометрия. Антропометрические данные. Техника взвешивания и измерения роста. Измерение окружности грудной клетки, окружности. Нормативы показателей. ИМТ. Индекс пропорциональности. Типы Телосложения Если больной находится в удовлетворительном состоянии, проводят антропометрию. Антропометрия – оценка телосложения человека путём измерения ряда параметров, из которых основными (обязательными) выступают рост, масса тела и окружность грудной клетки. Медицинская сестра регистрирует необходимые антропометрические показатели на титульном листе медицинской карты стационарного больного; при проведении измерений палатной медицинской сестрой в отделении результаты измерений фиксируют в температурном листе. Измерение роста больного Необходимое оснащение. • Ростомер. • Салфетки одноразовые (желательно). Порядок выполнения процедуры. 1. Подложить на площадку ростомера (под ноги пациента) сменную салфетку. 2. Поднять планку ростомера и предложить больному встать (без обуви) на площадку ростомера. 3. Поставить больного на площадку ростомера; к вертикальной планке ростомера должны плотно прилегать затылок, позвоночник в области лопаток, крестец и пятки пациента; голова должна быть в таком положении, чтобы козелок уха и наружный угол глазницы находились на одной горизонтальной линии. 4. Опустить планку ростомера на темя больного и определить по шкале рост пациента по нижнему краю планки. 5. Помочь больному сойти с площадки ростомера и убрать салфетку. Определение массы тела (веса) больного Необходимое оснащение. • Медицинские весы. • Салфетки одноразовые. Измерять массу тела (вес) больного следует утром, после посещения им туалета (после освобождения кишечника и опорожнения мочевого пузыря) и до завтрака. Порядок выполнения процедуры. 1. Подложить на площадку весов (под ноги пациента) сменную салфетку. 2. Открыть затвор весов и отрегулировать их: уровень коромысла весов, на котором все гири находятся в «нулевом положении», должен совпадать с контрольной отметкой – «носиком» весов в правой части весов. 3. Закрыть затвор весов и предложить больному встать (без обуви) в центр площадки весов. 4. Открыть затвор и определить массу больного, передвигая гири на двух планках коромысла до тех пор, пока коромысло не встанет вровень с контрольной отметкой медицинских весов. 5. Закрыть затвор. 6. Помочь больному сойти с весов и убрать салфетку. 7. Записать данные измерения. Сегодня всё большее распространение получают электронные весы (с дискретностью 50–100 г), имеющие совмещённый с платформой дисплей (или выносной блок дисплея). Сегодня в клинической практике широко применяют расчёт так называемого индекса массы тела (ИМТ), или индекса Кетле, который в определённом смысле можно считать весоростовым показателем. ИМТ вычисляется по формуле: ИМТ = масса тела (кг) / рост (м) х рост (м). Идеальный ИМТ – 24 кг/м2. При таком ИМТ показатель смертности человека минимален. ИМТ более 30 кг/м2 свидетельствует об ожирении, менее 18 кг/м2 – о недостаточной массе тела. Определение окружности грудной клетки Необходимое оснащение. • Измерительная мягкая сантиметровая лента. • 70% раствор спирта. Порядок выполнения процедуры. 1. Поставить больного в удобное для измерения положение (измерять по возможности стоя). 2. Наложить измерительную ленту следующим образом: сзади туловища – на уровне нижних углов лопаток, спереди – у мужчин на уровне сосков, у женщин – на уровне IV ребра над молочными железами. 3. Снять показания с сантиметровой ленты во время «покоя» и при необходимости допуская движение сантиметровой ленты – при максимальном вдохе и выдохе больного. 4. Продезинфицировать спиртом измерительную ленту. Типы телосложения При исследовании человека определяют так называемый конституциональный тип, или конституцию человека. Конституцией называют совокупность морфологических и функциональных особенностей человека, возникшую на основе наследственных и приобретённых свойств и определяющую реактивность организма. В практической медицине конституциональный тип фактически оценивают по телосложению человека. Телосложение – одно из проявлений конституции. Многовековой опыт медицины позволил врачам связывать структурные особенности организма, которые лежат в основе распознавания того или иного конституционального типа телосложения, с предрасположенностью к тем или иным заболеваниям. Известны три конституциональных типа (типа телосложения). • Астенический тип конституции. Астеническая конституция человека выражается в относительном преобладании продольных размеров тела над поперечными (в сравнении с соотношением продольных и поперечных размеров тела у нормостеников). Такие люди обычно худые, конечности и грудная клетка у них удлинены, надчревный (эпигастральный) угол острый; они склонны к развитию язвенной болезни желудка и двенадцатиперстной кишки, туберкулёза лёгких. • Гиперстенический тип конституции. У гиперстеников отмечают относительно большее преобладание поперечных размеров тела над продольными (в их соотношении), грудная клетка широкая, надчревный угол тупой. Эти люди склонны к нарушениям обмена веществ (жирового, углеводного), страдают ожирением, подагрой, атеросклерозом, ишемической болезнью сердца (ИБС), артериальной гипертензией. • Нормостенический тип конституции. Телосложение нормостеников характеризуется пропорциональным, правильным (наиболее распространённым) соотношением размеров тела в длину и ширину, надчревный угол у них прямой (примерно равен 90°). |
