нефро синдромы. Мочевой синдром
 Скачать 0.55 Mb. Скачать 0.55 Mb.
|
|
Содержание: Мочевой синдром......................................................................................................3 Нефротический синдром…………………………………………………………10 Нефритический синдром…………………………………………………………12 Гипертонический синдром……………………………………………………….15 Тубуло-интерстициальный синдром…………………………………………….20 Острая почечная недостаточность……………………………………………….24 Хроническая почечная недостаточность………………………………………...29 Приложения………………………………………………………………………..36 Список сокращений АГ – артериальная гипертензия БПГН – быстропрогрессирующий гломерулонефрит ГН – гломерулонефрит ГУС – гемолитико-уремический синдром ИМС – инфекция мочевыводящей системы НС – нефротический синдром ОНС – острый нефритический синдром ОПН – острая почечная недостаточность ОПСС – общее периферическое сосудистое сопротивление ОЦК – объем циркулирующей крови ПСС – периферическое сосудистое сопротивление РААС – ренин-ангиотензин-альдостероновая система СКВ – системная красная волчанка СКФ – скорость клубочковой фильтрации ТПН – терминальная стадия почечной недостаточности ФСГС – фокально-сегментарный гломерулосклероз ХБП – хроническая болезнь почек ХПН – хроническая почечная недостаточность Выявление ведущего синдрома в нефрологии – обязательный начальный этап в диагностике болезней. На этом этапе врач выявляет клинические, лабораторные, полученные с помощью инструментальных исследований симптомы болезни и делает попытку связать воедино в основной синдром и наметить пути к дифференциальной диагностике. В нефрологической практике выделяют ряд синдромов:
МОЧЕВОЙ СИНДРОМ Изменения в моче в первую очередь позволяют заподозрить болезни почек, мочевыводящих путей и встречаются в большинстве случаев. Протеинурия – наиболее важный симптом поражения почек. Белки в моче имеют плазменное происхождение. За сутки в обеих почках фильтруются около 180 л плазмы. В норме менее 150 мг белка ежедневно удаляется с мочой. Поскольку 1 л плазмы содержит 60-80 г белка, такое малое количество белка в моче свидетельствует об исключительно высокой эффективности гломерулярного фильтра, препятствующего потере плазменного белка. В почечных клубочках происходит фильтрация белков плазмы в соответствии с их молекулярной массой и размером молекул. Небольшие белки с молекулярной массой менее 20 000 Да попадают в первичную мочу, но затем реабсорбируются и распадаются в проксимальных почечных канальцах. В норме с окончательной мочой выделяются белки, состоящие из альбумина (40%), IgG (10 %), легких цепей (5%), IgA (3%). 50 % всех белков мочи составляет белок Тамма-Хорсфалла, образующийся в норме в канальцах (восходящем отделе петли Генле). Незначительную часть составляют не подвергшиеся реабсорбции низкомолекулярные белки (β2-микроглобулин, ά1-ά2 микроглобулин, лизоцим). Рутинные методы исследования (проба с сульфасалициловой кислотой, тест-полоски) обычно не выявляют выделяющийся в нормальной моче белок. Механизмы патологической протеинурии. Существует три механизма развития протеинурии (рис.1). 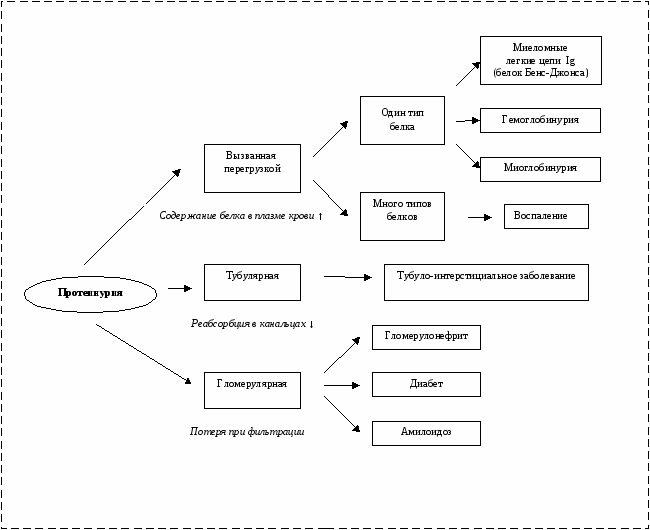 ↑ Рисунок 1. Механизмы протеинурии (по К.А. О’Каллагхан, 2009) Протеинурия переполнения развивается при повышенном образовании плазменных низкомолекулярных белков (легких цепей, иммуноглобулинов, гемоглобина, миоглобина), которые свободно фильтруются нормальными клубочками в количестве, превышающем реабсорбционный порог канальцев (перегрузка). Обычно это – белок одного типа, чаще всего легкие цепи иммуноглобулинов, продуцируемых в больших количествах при пролиферативных В-клеточных заболеваниях (миеломная болезнь). Иногда протеинурия переполнения несколькими типами белков наблюдается при воспалительных процессах из-за повышенного образования белков острой фазы воспаления. Тубулярная протеинурия вызвана нарушением реабсорбции в почечных канальцах. Фильтрационный барьер в норме. В моче повышается экскреция ά1-ά2 микроглобулинов, β2-микроглобулина. Наблюдается при врожденных и приобретенных тубуло-интерстициальных заболеваниях. Общее количество суточной протеинурии редко превышает 1-2 г. Гломерулярная протеинурия появляется при повреждениях гломерулярного барьера (гломерулярные болезни, диабетическая, гипертоническая нефропатия, тромбоз почечных вен, ишемическая болезнь почек, амилоидоз). Морфологическим изменением при всех болезнях с гломерулярной протеинурией является так называемое «слияние ножек отростков» подоцитов, которое сопровождается повышением проницаемости щелевидной диафрагмы. Патогенез заболеваний многообразен. При нефротическом синдроме могут быть и врожденные, наследственные дефекты щелевой диафрагмы. При нефротическом синдроме с минимальными изменениями, часто встречающемся в детском возрасте, наблюдается диффузное слияние ножек отростков подоцита (электронно-микроскопически) при нормальном виде клубочков в световом микроскопе. При этом преимущественно теряются альбумины (селективная протеинурия). При других гломерулонефритах с выраженными воспалительными, склеротическими изменениями в клубочках имеются очаговые изменения отростковых ножек. В моче могут появиться крупные белки (иммуноглобулины, ά2 макроглобулины), такую протеинурию называют неселективной. Гломерулярная протеинурия может быть от небольшой (до 1г/c) при диабете и гипертонии до значительной (2-3 г/с и более) при гломерулонефритах. Протеинурия более 3,5 г/с приводит к гипоальбуминемии, что способствует возникновению нефротического синдрома. При определении концентрации белка и креатинина в моче о нефротическом синдроме можно говорить при коэффициенте >400 мг/ммоль или >45 мг/мг (г/г). Микроальбуминурия при диабете или гипертонии выявляется высокочувствительными методами при 20-200 мг/сут мочи. Для установления тубулярной протеинурии чаще используют исследование ά1 микроглобулина в моче. Надо помнить, что кроме патологической протеинурии могут быть преходящие протеинурии. Скрининговыми исследованиями установлено, что у 1% здоровых лиц наблюдается асимптоматическая протеинурия. Протеинурия в одной пробе мочи не является показателем заболевания почек. Незначительная протеинурия может выявиться вследствие разрушения форменных элементов при длительном хранении мочи (ложная протеинурия). При инфекциях, опухолевых заболеваниях в мочевыводящие пути может экскретироваться белок из мочеполового тракта. Функциональные протеинурии. Ортостатическая протеинурия – появление белка в моче при длительной ходьбе (в вертикальном положении) с быстрым исчезновением в горизонтальном положении. Чаще встречается у подростков, юношей. Может выделяться до 2 г/с белка (днем). Для диагностики проводится ортостатическая проба: собираются 2 порции мочи с определением в них белка, первая - перед подъемом с постели и вторая – после ходьбы или в положении гиперлордоза с палкой за спиной. Протеинурия напряжения может наблюдаться у 20% здоровых лиц (например, у спортсменов) после физического напряжения и ее связывают с гемодинамическими изменениями, перераспределением крови. Лихорадочная протеинурия наблюдается при острых лихорадочных состояниях чаще у детей и пожилых. Протеинурия может быть изолированной или в составе синдромов. Диагностика заболевания, являющегося причиной протеинурии, нередко требует поэтапного проведения исследований. В приложении 1 и 2 представлена схема диагностического поиска и алгоритм протеинурии. Гематурия является одним из наиболее частых симптомов болезней мочевой системы, нередко наблюдается и при других заболеваниях, сопровождающихся поражением почек (системные заболевания). Иногда встречается при непочечных заболеваниях (лейкоз, тромбоцитопения, передозировка антикоагулянтов и др.). Эритроциты могут попадать в мочу из любого отдела мочевой системы (клубочек, интерстиций, сосуды мочевых путей). Патологическим считают присутствие 5 и более эритроцитов в поле зрения при х40-микроскопии. Преходящее повышение эритроцитов в моче может быть связано с лихорадкой, физической нагрузкой и другими причинами. Поэтому микрогематурия без клинических признаков и других изменений в моче должна быть подтверждена повторно. Среди детей школьного возраста асимптоматическая микрогематурия по разным авторам встречается в 0,5-4,0 %, макрогематурия – 0,1-0,2 %. Виды гематурии. Различают микрогематурию различной степени, макрогематурию. Гематурия может быть изолированной и в сочетании с протеинурией > 0,5 г/л. Последнее более характерно для гломерулярных поражений. Гематурию необходимо дифференцировать от окрашенной мочи из-за присутствия в ней гемоглобина и миоглобина, также некоторых лекарств и пищевых продуктов. Поэтому для дифференцировки необходима микроскопия мочевого осадка. Причиной гематурии могут быть различные заболевания. Различают почечные и внепочечные причины гематурии. Некоторые из них приведены в таблице 1. Таблица 1. Причины гематурии
Дифференцирование гломерулярной и негломерулярной гематурии проводится на основании характерных для определенного заболевания симптомов и результатов обследования. В неясных случаях необходимо исследовать форму эритроцитов в мочевом осадке. Наличие значительного числа (более 70 %) измененных эритроцитов указывает на их гломерулярное происхождение. Для этого лучше использовать фазово-контрастную микроскопию или опытный нефролог может распознать при помощи светового микроскопа с увеличением в 400 раз. Сохранение свежих эритроцитов (негломерулярная гематурия) характерно для урологических заболеваний. При туберкулезе мочевой системы гематурия, как правило, сочетается с лейкоцитурией (небактериальной) и незначительной протеинурией. В динамике главную роль играют повторный поиск микобактерий в посевах мочи, результаты инструментальных исследований, наличие первичного очага инфекции. В практике детского нефролога встречается гематурия, связанная с наследственной патологией базальной мембраны клубочка (коллагена IV). Диагноз наследственного нефрита, семейной доброкачественной гематурии ставится при электронно-микроскопическом исследовании базальной мембраны клубочка в биоптате почек, также генетическими исследованиями. Схема поэтапного диагностичекого поиска и алгоритм исследований при гематурии представлены в приложениях 3,4. Лейкоцитурия– главный показатель бактериальной инфекции мочевой системы (ИМС). Абактериальная лейкоцитурия может встречаться при интерстициальных нефритах. При необходимости можно дифференцировать различные лейкоциты (нейтрофилы характерны при бактериальном, эозинофилы - при интерстициальном нефрите). Цилиндрурия. В норме могут быть единичные гиалиновые цилиндры, образующиеся в канальцах из белка Тамма-Хорсфалла. Их количество может возрастать при лихорадочных состояниях, физической нагрузке и при патологии. Наличие зернистых и клеточных (лейкоцитарные, эритроцитарные) цилиндров свидетельствует о поражении почек (гломерулонефрит, пиелонефрит). При люпус-нефрите характерен мочевой осадок с наличием разных клеток и цилиндров («телескопический» осадок). При нефротическом синдроме находят жиросодержащие цилиндры, при тяжелом нарушении функции почек – восковидные цилиндры. НЕФРОТИЧЕСКИЙ СИНДРОМ Нефротический синдром (НС) встречается при разных заболеваниях почек. Это – один из «больших» нефрологических синдромов, имеет весьма серьезный прогноз и встречается с периода новорожденности до пожилого возраста. Симптомокомплекс включает в себя:
Причины НС принято разделять на первичные почечные и вторичные (табл. 2). Таблица 2. Причины нефротического синдрома
| |||||||||||||||||||||||||||||||||||||||||||||||||
