Принципы этиотопной терапии. Принципы этиопатогенетической терапии острых синуситов от 2014. Национальная медицинская ассоциация оториноларингологов
 Скачать 331.5 Kb. Скачать 331.5 Kb.
|
|
Национальная медицинская ассоциация оториноларингологов
ПРИНЦИПЫ ЭТИОПАТОГЕНЕТИЧЕСКОЙ ТЕРАПИИ ОСТРЫХ СИНУСИТОВ Клинические рекомендации Москва – Санкт-Петербург 2014 «ПРИНЦИПЫ ЭТИОПАТОГЕНЕТИЧЕСКОЙ ТЕРАПИИ ОСТРЫХ СИНУСИТОВ» Клинические рекомендации Рекомендации подготовлены: д.м.н. проф. Рязанцев С.В. д.м.н. проф. Гаращенко Т.А., д.м.н. Гуров А. В., д.м.н., проф. Карнеева О.В., д.м.н. проф. Карпова Е.П., д.м.н. проф. Свистушкин В.М., д.м.н. проф. Абдулкеримов Х.Т., д.м.н. проф. Кошель В.И., д.м.н. проф. Лопатин А.С., к.м.н. Поляков Д.П., д.м.н. проф. Косяков С.Я., д.м.н. Кириченко И.М. Рекомендации рассмотрены и утверждены на заседании Национальной медицинской ассоциации оториноларингологов от 23-25 апреля 2014 года. Экспертный совет: д.м.н. проф. Абдулкеримов Х.Т. (Екатеринбург); д.м.н. Артюшкин С.А. (Санкт-Петербург); д.м.н. проф. Гаращенко Т.И. (Москва); д.м.н. проф. Дайхес Н.А. (Москва); д.м.н. проф. Егоров В.И. (Москва); д.м.н. проф Карнеева О.В. (Москва); д.м.н. проф. Карпова Е.П. (Москва); д.м.н. проф. Коркмазов М.Ю. (Челябинск); д.м.н. проф. Кошель В.И. (Ставрополь); д.м.н. проф. Накатис Я.А. (Санкт-Петербург); д.м.н. проф. Овчинников А.Ю.(Москва); д.м.н. проф. Рязанцев С.В. (Санкт-Петербург); д.м.н. проф. Свистушкин В.М.(Москва); д.м.н. Фанта И.В. (Санкт-Петербург); член-корр. РАМН, д.м.н. проф. Янов Ю.К. (Санкт-Петербург). Цель: ознакомить врачей (оториноларингологов, педиатров, терапевтов, инфекционистов, семейных врачей и врачей общей практики) с современными принципами диагностики и лечения острого синусита систематизировать показания к этиотропному лечению. Острые риносинуситы – заболевания, с которыми наиболее часто сталкиваются не только оториноларингологи, но и терапевты, педиатры и врачи общей практики. В соответствии с Международной классификацией болезней 10 пересмотра выделяют: J01.0 Острый верхнечелюстной синусит J01.1 Острый фронтальный синусит J01.2 Острый этмоидальный синусит J01.3 Острый сфеноидальный синусит J01.4 Острый пансинусит J01.8 Другой острый синусит J01.9 Острый неуточненный синусит ОСТРЫЙ СИНУСИТ - воспаление слизистой оболочки околоносовых пазух (ОНП) и полости носа длительностью <12 недель, сопровождающееся двумя или более симптомами, к которым относятся: +затруднение носового дыхания (заложенность носа) или выделения из носа. ± давление/боль в области лица; ± снижение или потеря обоняния; а также: Риноскопические/Эндоскопические признаки: - слизисто-гнойное отделяемое преимущественно в среднем носовом ходе и/или - отек/слизистая обструкция преимущественно в среднем носовом ходе и/или Изменения при проведении компьютерной томографии: - изменения слизистой в пределах остиомеатального комплекса и/или пазух - полное исчезновение симптомов не позднее, чем через 12 недель от начала заболевания У детей Острый риносинусит определяется как внезапное появление двух или более симптомов: заложенность носа / затрудненное носовое дыхание или бесцветные / светлые выделения из носа Или кашель (в дневное или ночное время) Симптомы сохраняются <12 недель Могут наблюдаться бессимптомные промежутки, в течение которых симптомы отсутствуют, если заболевание носит рецидивирующий характер ЭТИОПАТОГЕНЕЗ ОСТРОГО СИНУСИТА Острый синусит относится к числу наиболее распространенных заболеваний человека, и эта проблема с каждым годом становится все актуальнее. В странах Европы риносинуситы ежегодно возникают у каждого седьмого человека (ERFOS, 2012). В США регистрируется 31 млн. случаев риносинусита в год (IDSA, 2012), а в России – свыше 10 млн. случаев в год. Острый синусит может иметь инфекционную этиологию: вирусную, бактериальную или грибковую, а также вызываться факторами, такими как: аллергены, ирританты окружающей среды. Острый риносинусит в 2–10% случаев имеет бактериальную этиологию, а в 90–98% случаев вызывается вирусами. Вторичная бактериальная инфекция околоносовых пазух после перенесенной вирусной ИВДП развивается у 0,5–2% взрослых и у 5% детей. Среди бактериальных возбудителей острого синусита наиболее значимыми в настоящее время являются так называемые «респираторные патогены» – Streptococcuspneumoniae(19-47%),Haemophilusinfluenzae(26-47%), ассоциация этих возбудителей (около 7%), реже - β-гемолитические стрептококки не группы А (1,5-13%), S. pyogenes (5-9%), не β-гемолитические стрептококки (5%), S. aureus(2%),M. сatarrhalis (1%), H. parainfluenzae (1%), грамотрицательные патогены – редко. Нельзя забывать о факультативно-анаэробной микрофлоре (Peptostreptococcus, Fusobacterium, а также Prevotella и Porphyromonas), участвующей в поддержании активного воспаления в пазухе и способствующей развитию хронического воспаления. В последнее время отмечается увеличение доли (около 10%) атипичных возбудителей (хламидий, микоплазм) в развитии острого синусита, как у взрослых, так и у детей. Диагностика указанных патогенов должна включать в себя методики, доказывающие их количественное присутствие и активность (ИФА, ПЦР в реальном времени). Также возрастает роль стафилококков (в частности, S. aureus) в структуре микробного пейзажа пораженных синусов. Причем на фоне аллергического воспалительного процесса стафилококк приобретает свойства длительно персистирующего микроорганизма, способного прочно фиксироваться на слизистой оболочке и длительно выживать. Вследствие воспаления слизистой оболочки носа и околоносовых пазух, происходит резкое ее утолщение, быстро развивается обтурация естественных соустий, нарушаются дренажная функция выводных отверстий, вентиляция пазух и функция мукоциллиарной транспортной системы. Кровеносные сосуды расширяются, повышается проницаемость капилляров и развивается отек слизистой оболочки. В связи с нарушением аэрации и газообмена в пазухах появляется экссудат (рис. 1). 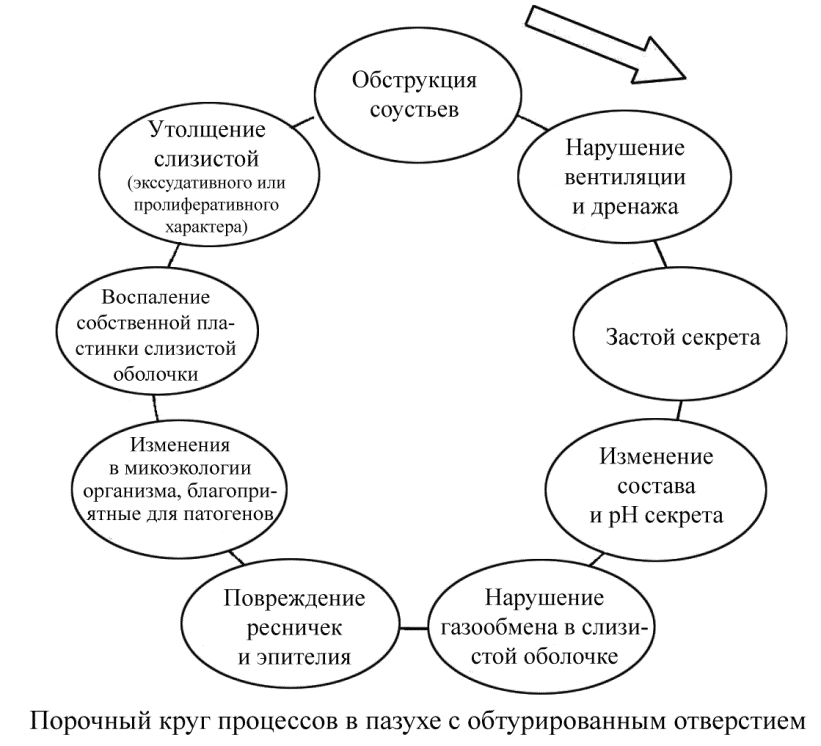 Рисунок 1. На ранних стадиях экссудат серозный, затем слизисто-серозный, а при присоединении бактериальной инфекции становится гнойным, с большим количеством лейкоцитов и детрита. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ПРЕДПОСЫЛКИ РАЗВИТИЯ ВОСПАЛЕНИЯ В ОКОЛОНОСОВЫХ ПАЗУХАХ Система околоносовых пазух человека состоит из парных верхнечелюстных пазух, расположенных в верхнечелюстной кости, парных лобных пазух (в большинстве случаев) - в лобной кости, парных клиновидных пазух - клиновидной кости и парных массивов решетчатого лабиринта. Решетчатый лабиринт вариабельного по объему и числу входящих в этот массив воздухоносных полостей или клеток (в норме от 2 до 8 с каждой стороны). Верхнечелюстная и лобная пазухи, а также передние клетки решетчатого лабиринта своими соустьями открываются в средний носовой ход, расположенный под средней носовой раковиной. Клиновидная пазуха и задние клетки решетчатого лабиринта открываются в верхний носовой ход. В воспалительный процесс может быть вовлечена любая из околоносовых пазух. На первом месте по частоте поражения стоит верхнечелюстная, затем решетчатая, лобная, клиновидная. Такая последовательность характерна для взрослых и детей старше 7 лет. У детей в возрасте до 3 лет преобладает острое воспаление решетчатых пазух (до 80–90%), а от 3 до 7 лет – сочетанное поражение решетчатых и верхнечелюстной пазух. К характерным особенностям раннего детского возраста относятся относительная узость всех носовых ходов. Нижняя носовая раковина занимает 2/3 полости носа, спускается до дна, что обусловливает быстро наступающее затруднение носового дыхания даже при небольшой отечности слизистой оболочки при катаральном воспалении. Это влечет за собой нарушение грудного вскармливания и гипотрофию, так как без носового дыхания ребенок не может сосать. Кроме того, у детей младшего возраста короткая и широкая слуховая труба расположена горизонтально. В таких условиях даже при небольших воспалительных явлениях в полости носа значительно затрудняется носовое дыхание, что создает возможность попадания инфицированной слизи из носоглотки через слуховую трубу в среднее ухо и возникновения острого воспаления среднего уха. Предпосылки возникновения острого синусита 1. Анатомические аномалии строения полости носа и ОНП: искривление перегородки носа, булла средней носовой раковины, гиперпневматизация решетчатой буллы, гиперпневматизация клетки бугорка носа (agger nasi), инфраорбитальная клетка (Галлера), парадоксальный изгиб средней носовой раковины, аномалии строения крючковидного отростка, дополнительное соустье верхнечелюстной пазухи (ВЧП), узкий носовой клапан. 2. Сопутствующие заболевания: хронический ринит, атопия, заболевания, сопровождающиеся расстройствами мукоцилиарного транспорта, первичная цилиарная дискинезия (синдром Картагенера), синдром Янга, муковисцидоз, мукополисахаридоз, гранулематоз Вегенера, гиперплазия глоточная миндалины, аденоидит, гастроэзофагеальная рефлюксная болезнь, ларингофарингеальный рефлюкс. 3. Иммунодефицитные состояния КЛИНИЧЕСКАЯ КАРТИНА ОСТРЫХ СИНУСИТОВ Острые синуситы клинически проявляется стойкими выделениями из носа, затруднением носового дыхания, головной болью или болью в области проекции ОНП, снижение обоняния, заложенность ушей, гипертермия, общее недомогание и кашель (в особенности у детей). Боль локализуется в лице, области переносья и надбровья, может иррадиировать в верхние зубы. Для сфеноидита характерна боль в центре головы и затылке (каскообразная боль). Головные боли являются одним из ведущих симптомов острых синуситов. Их появление объясняется воздействием воспалительного процесса на оболочки мозга вследствие анатомической близости околоносовых пазух к полости черепа, наличия широких связей между сосудистой, лимфатической и нервной системами полости носа, околоносовых пазух и мозговых оболочек. Однако, несмотря на гнойное воспаление одной или нескольких пазух, жалобы на головную боль иногда отсутствуют, если имеется хороший отток экссудата через естественное соустье. Головная боль при синуситах носит обычно разлитой характер. Однако при более выраженном воспалении в одной из пазух головная боль может быть локальной, характерной для поражения именно этой пазухи. В ряде случаев признаки периостита определяются лишь болью при пальпации передних стенок околоносовых пазух. Нарушение носового дыхания при синуситах может носить как периодический, так и постоянный характер, быть односторонним или двусторонним и являться результатом обструкции носовых ходов, вызванной отеком или гиперплазией слизистой оболочки, полипами или патологическим секретом. При односторонних синуситах затруднение носового дыхания обычно соответствует стороне поражения. Отделяемое из полости носа могут быть слизистыми, слизисто-гнойными, гнойными и отходить при сморкании, либо стекать по задней стенке глотки. При выраженном остром процессе интенсивность указанных симптомов может возрастать, присоединяются признаки общей интоксикации. Возможны развитие реактивного отека век и орбитальные осложнения (особенно у детей), отечность мягких тканей лица. У детей острый синусит часто сочетается с гипертрофией и хроническим воспалением глоточной миндалины и может проявляться неспецифическими симптомами: упорным кашлем и шейным лимфаденитом. По тяжести течения процесса синуситы делятся легкие, средне-тяжелые и тяжелые (табл. 1). Таблица 1. Степени тяжести течения острого синусита
ДИАГНОСТИКА ОСТРЫХ СИНУСИТОВ Диагноз острого синусита устанавливают на основании: 1. анамнестических данных; 2. клинических проявлений; 3. результатов лабораторных и инструментальных методов К риноскопическим признакам синуситов относятся: отделяемое в носовых ходах, гиперемия, отечность и гиперплазия слизистой оболочки. При рутинном осмотре полости носа патологическое отделяемое в среднем носовом ходе (передняя риноскопия), как правило, свидетельствует о возможном поражении лобной и верхнечелюстной пазух, а также передних и средних клеток решетчатого лабиринта, в верхнем носовом ходе (задняя риноскопия) – о возможном поражении задних клеток решетчатого лабиринта и клиновидной пазухи. Однако отсутствие патологического отделяемого в полости носа не исключает заболевания пазух. В частности, отделяемого может и не быть (при блокировки соустий и большой вязкости отделяемого). В последнее время в практику оториноларинголога широко внедрено эндоскопическое исследование полости носа и околоносовых пазух. Современные типы эндоскопов, как жестких, так и гибких, позволяют осуществить более детальный осмотр полости носа, соустий околоносовых пазух и носоглотки. В особенности эндоскопия полости носа и носоглотки незаменима в детском возрасте, так как позволяет безболезненно и атравматично провести обследование. Рентгенологические методы исследования околоносовых пазух (ОНП) являются самыми распространенными в диагностике синуситов и позволяют судить о наличии или отсутствии пазух, их форме, размерах, а также локализации патологического процесса. Рентгенологическим признаком синуситов является снижение пневматизации околоносовых пазух, от пристеночного отека слизистой оболочки до тотального понижения прозрачности. Для уточнения распространенности поражения околоносовых пазух целесообразно проводить исследования в нескольких проекциях. Наиболее распространены проекции: прямая (лобно-носовая, носо-подбородочная) и боковая. Однако, согласно рекомендациям EPOS-2012 при остром неосложненном риносинусите в условиях первичного звена медицинской помощи рентгенологическое исследование не показано. Компьютерную томографию (КТ) ОНП широко рекомендуют зарубежные стандарты диагностики синуситов, в частности EPOS. Следует отметит, что используется дифференцированный подход к назначению этого исследования с учетом тяжести заболевания и условий оказания врачебной помощи. Так, в редакции EPOS-2012 проведение компьютерной томографии в первичном звене не рекомендуется, а в условиях специализированной помощи (оториноларингологами) – проводится при выраженной симптоматике и отсутствии улучшения через 48 часов. Чаще всего, данные методы используются при затянувшихся или хронических синуситах. КТ ОНП обычно проводится в коронарной и аксиальной, а при необходимости сагитальной проекциях, что дает пространственное отображение внутриносовых структур и околоносовых пазух и позволяет судить о характере анатомических нарушений. Диагностическая ценность импульсивного ультразвука невелика и он может быть использован лишь в ургентной практике, при отсутствии других диагностических возможностей. Пункция околоносовых пазух, как с диагностической, так и с лечебной целью нашла широкое применение в практике российских оториноларингологов. За рубежом в последнее время пункции применяются редко, в диагностике предпочтение отдается визуализационным методам. ЭТИОПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ ОСТРЫХ СИНУСИТОВ Медикаментозное лечение острых синуситов должно включать: системную антибиотикотерапию местную антибиотикотерапию элиминационно - ирригационную терапию разгрузочную терапию муколитическую терапию антигистаминные препараты Системная антибактериальная терапия острого синусита. Назначение системных антибиотиков при остром синусите имеет следующие показания: 1. Симптомы инфекции верхних дыхательных путей не купируются или отсутствует положительная динамика в течение 10 дней, Или большинство симптомов, присутствовавших на момент начала заболевания (ринорея, назальная обструкция, ночной кашель, лихорадка) сохраняются более 10 дней; 2. Выраженные симптомы на момент начала заболевания – высокая лихорадка, наличие гнойного отделяемого из носа, болезненность в области придаточных пазух носа, которые сохраняются в течение 3-4 дней, что повышает риск развития риногенных внутричерепных осложнений; 3. Симптомы вирусной инфекции верхних дыхательных путей полностью или частично купировались в течение 3-4 дней, однако вновь отмечается рецидив с возобновлением всех симптомов. Антибактериальная терапия показана при среднетяжелой, тяжелой форме острого синусита (уровень доказательности Ia, шкала убедительности А), исходя из предполагаемого ведущего бактериального возбудителя или их комбинации. При легкой форме антибиотики рекомендуются только в случаях рецидивирующей инфекции верхних дыхательных путей и клинической симптоматике ≥ 5-7 дней. А также антибактериальная терапия проводится больным с тяжелой сопутствующей соматической патологией (сахарный диабет) и у иммунокомпрометированных пациентов. Основной целью лечения острого бактериального синусита, является эрадикация возбудителя. В этой связи, предпочтение в назначении антибактериального препарата, должно отдаваться препаратам, обладающим быстрыми бактерицидными эффектами воздействия. При этом критериями эффективности лечения являются, в первую очередь, динамика основных симптомов синусита (локальной боли или дискомфорта в проекции пораженного синуса, выделений из носа, температуры тела) и общего состояния больного. При отсутствии заметного клинического эффекта в течение трех дней, не дожидаясь окончания курса терапии, следует поменять препарат (табл. 2). Таблица 2 Рекомендуемые антибактериальные препараты (АБП) и режимы лечения острого бактериального риносинусита у взрослых
* – риск АБ-резистентности: регионы с высокой частотой (>10%) распространенности инвазивных штаммов пенициллинонечувствительных пневмококков, пациенты с тяжелой сопутствующей патологией, иммунодефицитом, получавшие АБП в течение предшествующих 6 недель или госпитализированные в течение предшествующих 5 суток, проживающие в «закрытых» учреждениях. Во многих случаях необходимо учитывать территориальную резистентность ведущих возбудителей. Необходимо помнить, что H. influenzae, а также M. catarrhalis являются активными продуцентами β-лактамаз, что диктует необходимость использования в качестве препаратов стартовой терапии защищенных аминопенициллинов. При первично возникшем синусите возможно начинать терапию с незащищенных форм аминопенициллинов. Именно поэтому аминопенициллины являются стандартом терапии острой гнойно-воспалительной патологии ЛОР-органов. Помимо этого существует возможность использования современных макролидов. Макролиды являются препаратами выбора при непереносимости β-лактамов, а также с успехом используются в лечении данной патологии для воздействия на внутриклеточные и атипичные формы бактерий. Помимо этого при остром гнойном синусите и остром гнойном среднем отите возможно назначение пероральных форм цефалоспоринов II–III поколений, а также, фторхинолонов III–IV поколений. Фторхинолонам следует отдавать предпочтения в случаях тяжелого течения инфекции при наличии клинической картины полисинусита, а также анамнестических данных о приеме других групп антибактериальных препаратов в предшествующие 3 месяца или непереносимости других групп антибтотиков. Главным побочным эффектом фторхинолонов III–IV поколения является их негативное действие на растущую соединительную и хрящевую ткань, поэтому эти препараты противопоказаны детям и подросткам. При тяжелом течении острого риносинусита предпочтителен внутримышечный и внутривенный путь введения, целесообразно назначение цефалоспоринов: цефотаксима или цефтриаксона. При внутривенном введении используются амоксициллин/клавуланат и цефалоспорины. В случае риска анаэробной инфекции – возможно назначение клиндамицина в комбинации с цефалоспоринами (рис. 2).  Рисунок 2. Особо следует сказать о таких распространенных препаратах, как ко-тримоксазол, линкомицин и гентамицин. Во многих зарубежных источниках ко-тримоксазол относится к препаратам, высокоэффективным в лечении острого синусита. Однако в России выявлен высокий уровень резистентности пневмококков и гемофильной палочки к этому препарату, поэтому его применение должно быть ограничено. Линкомицин не рекомендуется для терапии острого синусита, так как не действует на гемофильную палочку, но может применяться при подозрении на остеомиелит. Гентамицин не активен против S. Pneumoniae и H. Influenzae, а также обладает ототаскическим воздействием, поэтому не показан для лечения синусита. Рекомендуемая длительность терапии – у взрослых неосложненные формы 5-7 дней, осложненные формы 10-14 дней Показания к госпитализации: – тяжелое клиническое течение острого синусита, подозрения на осложнения; – острый синусит на фоне тяжелой сопутствующей патологии или иммунодефицита; – невозможность проведения в амбулаторных условиях специальных инвазивных манипуляций; – социальные показания. Повышать дозировки до 90 мг/кг веса следует только у пациентов, которые ранее получали антибактериальные препараты или есть указание на присутствие резистентных форм возбудителя. Антибиотикотерапия при острых бактериальных риносинуситах у детей назначается сроком до 10 дней, за исключением, азитромицина - назначается 3-5 дней. При неосложненной форме риносинусита стартовыми препаратами для детей также является амоксициллин и амоксициллин/клавуланат в дозе 40-45 мг/кг. При аллергии на бета-лактамы – азитро-, кларитромицин, джозамицин, а также пероральные цефалоспорины III поколения, в тяжелых случаях цефтриаксон или его комбинацию с линкозалидами. Ко-тримоксазол, доксициклин не применяются. В лечении острых бактериальных риносинуситов у детей в РФ в настоящее время НЕ РЕКОМЕНДОВАНЫ фторхинолоны. (табл. 3). Таблица 3 Рекомендуемые антибактериальные препараты (АБП) и режимы лечения острого бактериального риносинусита у детей
* – риск АБ-резистентности: регионы с высокой частотой (>10%) распространенности инвазивных штаммов пенициллинонечувствительных пневмококков, дети с тяжелой сопутствующей патологией, иммунодефицитом, получавшие АБП в течение предшествующих 90 дней или госпитализированные в течение предшествующих 5 суток, проживающие в «закрытых» учреждениях. Местная антибактериальная терапия Антимикробные препараты для местного воздействия на слизистые оболочки могут назначаться в комплексе с системным применением антибиотиков, а в некоторых случаях и как альтернативный метод лечения острых синуситов. Cледует исключить практику введения в околоносовые пазухи растворов антибиотиков, предназначенных для внутримышечного или внутривенного введения. По своей фармакокинетике они не адаптированы для данных целей, что ведет к нарушению мукоцилиарного клиренса околоносовых пазух вследствие неблагоприятного действия больших доз антибиотика на мерцательный эпителий. Для введения внутрь пазухи существует комбинированный препарат, содержащий в одной лекарственной форме два компонента: N-ацетилцистеин и тиамфеникол (тиамфеникол – полусинтетический левомицетин). Комбинацию тиамфеникола и ацетилцистеина с успехом применяют в ингаляционной терапии риносинусита (компрессорный ингалятор) в комплексе с системными антибиотиками или в качестве монотерапии. Элиминационно - ирригационная терапия - промывание полости носа изотоническими солевыми растворами для элиминации вирусов и бактерий включено в лечение острых риносунуситов как отечественными, так и зарубежнымирекомендательными документами (уровень доказательности IV, шкала убедительности D). За счет явлений осмоса при промывании полости носа гипертоническими растворами возможна частичная разгрузка соустий. Для этих целей могут быть использованы слабые гипертонические растворы морской воды. Следует, однако, помнить, что эти препараты необходимо применять только в остром периоде и максимальная продолжительность лечения составляет согласно инструкциям по применению 5–7 дней. Разгрузочная терапия Одним из основных направлений симптоматической (а в некотором смысле и патогенетической) терапии острых синуситов является восстановление проходимости соустий ОНП, так называемая «разгрузочная терапия». Обеспечение нормальной аэрации пазух позволяет компенсировать неблагоприятное патогенетическое действие гипоксии и улучшить дренажную функцию околоносовых пазух через естественные соустья. Назначение топических деконгестантов абсолютно необходимо при острых синуситах, так как эти препараты в кратчайшие сроки устраняют отек слизистой оболочки носа, некоторые из них могут применяться у новорожденных детей. Деконгестанты могут назначаться местно, в виде носовых капель, аэрозоля, геля или мази, так и перорально (уровень доказательности III (-), шкала убедительности C, EPOS 2012). К первой группе относятся эфедрина гидрохлорид, нафазолин, оксиметазолин, ксилометазолин, тетразолин, инданазолин и др. Для перорального приема предназначены псевдоэфедрин, фенилпропаноламин и фенилэфрин, для лечения острых синуситов данная группа препаратов не рекомендована, т.к. являются психостимуляторами. По механизму действия все деконгестанты являются α-адреномиметиками, причем они могут селективно действовать на α1- или α2-рецепторы либо стимулировать и те и другие. Распределение деконгестантов по механизму фармакологического действия представлено в таблице 4. Таблица 4. Сосудосуживающие препараты (деконгенсанты, α-адреномиметики)
Препараты на основе фенилэфрина следует использовать при лечении острых синуситов у детей дошкольного возраста, так как у них отсутствуют α2-адренорецепторы и применение других вазоконстрикторов не желательно из-за возможного токсического действия α2-адреномиметиков. В детском возрасте особый интерес представляет группа комбинированных препаратов деконгестантов с антигистаминных препаратами (диметинден малеат+фенилэфрин). Такое сочетание позволяет усилить противоотечный эффект, особенно для детей с проявлениями атопии. В группе детей младшего возраста, у которых ограничено применение топических кортикостероидов, использование данного комбинированного препарата является единственно возможным. Все топические деконгестанты, равно как ирригационные и элиминационные препараты, необходимо применять в той форме, которая соответствует данной возрастной категории – капли – до 2-х лет, спрей с 2-х лет, гель для детей старшего возраста. Использование деконгестантов должно быть ограничено 5–7 днями в связи с риском развития медикаментозного ринита и тахифилаксии. Препараты на основе фенилэфрина могут применятся более длительно, до 10-14 дней, Пункционное лечение В России и во многих странах бывшего Советского Союза «золотым стандартом» в лечении острых гнойных синуситов до сих пор остается пункционное лечение (уровень доказательности и шкала убедительности отсутствуют). В странах же Западной Европы и США в большей степени распространено назначение системных антибиотиков. Главной причиной отсутствия пункционного лечения в стандартах EPOS, в том числе и в новой его редакции (EPOS-2012), является успешное использование эндоскопических методик для дренирования ОНП и применение современных лекарственных препаратов. Однако в России пункционный метод лечения применяется и по сегодняшний день, так как не во всех медицинский учреждениях имеется возможность проводить функциональную эндоскопическую хирургию (FESS). Преимуществом пункционного лечения является возможность быстрой и целенаправленной эвакуации гнойного отделяемого из полости околоносовой пазухи, что соответствует основополагающим принципам гнойной хирургии. В настоящее время наиболее часто производится пункция верхнечелюстной пазухи через нижний носовой ход. В свете новых рекомендаций пазуху можно лишь промывать физиологическим или антисептическим раствором и ничего в нее не вводить, за исключением препаратов, предназначенных для местного применения. В случае катарального синусита пункции не производятся. Трепанопункция лобной пазухи и пункция клиновидной проводятся редко, только по строгим показаниям, и в данной работе рассматриваться не будут. Зондирование околоносовых пазух является малоэффективным и в настоящее время не применяется. Таким образом, категорическое отрицание пункционного метода, приведенного в EPOS 2007, в настоящее время пересмотрено в EPOS 2012. Лечебно-диагностическая пункция околоносовых пазух рекомендована в сложных клинических случаях. Пункционное лечение следует применять по строгим показаниям, только при наличии слизисто-гнойного отделяемого в пазухе, препятствующего комплексной патогенетической терапии. Местная глюкокортикостероидная терапия. Глюкокортикостероиды подавляют развитие отека слизистой оболочки, восстанавливают функциональную способность соустьев, подавляют выход жидкости из сосудистого русла, предупреждение эозинофильного воспаления и деградации иммуноглобулинов, уменьшают нейрогенных факторов воспаления. Воздействуя на бактериальные факторы, провоцирующие риносинусит, опосредовано уменьшают бактериальную колонизацию. Таким образом, местную глюкокортикостероидную терапию можно считать важным многофакторным компонентом терапии острых синуситов (уровень Ib, шкала убедительности А на высоте оральных антибиотиков). В настоящее время в России зарегистрированы пять видов кортикостероидных препаратов для местного применения: беклометазона дипропионат, будесонид, флутиказона пропионат, мометазона фуроат и флутиказона фуроат. Из них только мометазон зарегистрирован в России в качестве терапевтического средства в качестве монотерапии при острых неосложненных синуситах, без признаков бактериальной инфекции, а также для комбинированной терапии обострений хронических синуситов. Высокий уровень системной безопасности мометазона фуроата (отсутствие влияния на рост детей, систему гипоталамус–гипофиз–надпочечники и др.) обусловлен его минимальной биодоступностью при интраназальном введении (менее 1%) и является чрезвычайно важным свойством препарата, особенно при его назначении детям. Муколитическия терапия Физиологически важное мукоцилиарное очищение носа и околоносовых пазух обеспечивается функционированием ресничек мерцательного эпителия, а также их оптимальными качеством, количеством и транспортабельностью слизи. Следствием острого синусита является нарушение равновесия между продукцией секрета в бокаловидных клетках и серозно-слизистых железах и эвакуацией секрета клетками мерцательного эпителия, что приводит к нарушению мукоцилиарного очищения. Применение медикаментов с дифференцированным действием на продукцию секрета, уменьшение вязкости слизи и улучшение функции ресничек позволяют восстановить нарушенную дренажную функцию. Лекарственные средства, оказывающие подобный терапевтический эффект, объединяют в группы муколитических, секретомоторных и секретолитических препаратов. Сложность фармакологической оценки муколитических, секретолитических и секретомоторных препаратов заключается в том, что до сих пор не имеется надежного метода экспериментального подтверждения их эффективности. Именно с этим связано полное отсутствие муколитической терапии в международных рекомендациях EPOS-2012. Эта позиция излишне формализована, тем более, что положительное действие мукоактивной терапии обосновано многолетним клиническим опытом, сбрасывать который в одночасье со счетов нельзя. Однако необходимо учитывать, что семейство мукоактивных препаратов крайне разнообразно и применяются они не только при синуситах, но и при заболеваниях нижних дыхательных путей. А анатомически, гистологически, физиологически бронхолегочный аппарат и околоносовые пазухи все-таки различаются, несмотря на их кажущееся единообразие. Поэтому при лечении синусита категорически нельзя экстраполировать действие всех муколитиков, хорошо зарекомендовавших себя при патологии бронхов и на синусы, и перед назначением того или иного препарата из этой группы необходимо ознакомиться с инструкцией по применению и указанными в ней зарегистрированными показаниями. Только вещества, содержащие свободные SH-группы, способны оказывать прямое муколитическое действие и за счет прямого действия на слизь обладают наиболее быстрым муколитическим эффектом. N-ацетилцистеин обладает прямым муколитическим эффектом, разрывая цепочки мукопротеиновой слизи. Помимо прямого муколитического действия N-ацетилцистеин обладает еще антиоксидантным, детоксикационным и противовоспалительным эффектами, что важно при лечении синусита. Препараты N-ацетилцистеина входят в современные российские стандарты терапии острых и хронических синуситов. Муколитическим действием обладают также препараты, снижающие поверхностное натяжение, т. е. воздействующие на гель-фазу отделяемого и разжижающие как мокроту, так и носоглоточный секрет. К этой группе относится карбоцистеин. Муколитическое действие его обусловлено активацией сиаловой трансферазы – фермента бокаловидных клеток слизистой оболочки. Карбоцистеин нормализует количественное соотношение кислых и нейтральных сиаломуцинов носового секрета, восстанавливает вязкость и эластичность слизи. Классическим секретолитическим препаратом для лечения острых синуситов является препарат растительного происхождения, в состав которого входят пять растительных компонентов: корень генцианы, цветы примулы, трава щавеля, цветы бузины, трава вербена. Препарат обладает противовоспалительным, антивирусным и иммуномодулирующим действиями. Все это положительно сказывается на динамике лечения синусита, причем в любой его форме – от начальных катаральных проявлений до тяжелых гнойных синуситов. Антигистаминная терапия Среди упомянутых выше медиаторов воспаления одно из ведущих мест занимает гистамин. Поэтому нельзя обойти вопрос о роли антигистаминных препаратов в лечении острых синуситов. Антигистаминные препараты широко применяют при лечении острых синуситов, хотя их назначение зачастую бывает необоснованным (уровень доказательности и шкала убедительности отсутствуют). В том случае, когда острый синусит развивается на фоне аллергического ринита, назначение антигистаминных средств вызывает блокаду Н1-гистаминовых рецепторов и предупреждает действие гистамина, выделяющегося из тучных клеток в результате IgE-oпocредованной реакции. При инфекционном синусите назначение этих препаратов также имеет определенный смысл, но только в ранней стадии вирусной инфекции, когда блокада Н1-рецепторов предупреждает действие гистамина, выделяемого базофилами под воздействием различных вирусов (респираторно-синцитиальный, парамиксовирус). При остром вирусном риносинусите рекомендовано применять противовирусные препараты в комплексном лечении. Возможно применение препаратов природного происхождения с противовирусной активностью. Необходимо отметить, что применение гомеопатических препаратов несовместимо с использованием нестероидных противовоспалительных, антигистаминных препаратов, системных и топических кортикостероидов, а также системных и топических деконгестантов. Гомеопатическая терапия сочетается с иммуномодуляторами и антибактериальными препаратами. Список литературы Антимикробная терапия по Дж. Сэнфордую. Под ред. Д. Гилберта. – М. «Гранат», 2013. – 640 с. Веселов А.В., Козлов Р.С. Азитромицин: современные аспекты клинического применения. Клин Микробиол Антимикроб Химиотер 2006; 8:18–32. Гаращенко Т.И., Страчунский Л.С. Антибактериальная терапия ЛОР-заболеваний в детском возрасте: В кн. Детская оториноларингология/Руков. Для врачей. Под ред. М.Р. Богомильского. – М., 2005. – т.2. – С. 275-316. Оториноларингология. Национальное руководство. Под ред. В.П. Пальчуна. – М.: «ГЭОТАР-Медиа», 2008. – С. 960. Лечебно-диагностическая тактика при остром бактериальном синусите. Крюков А.И., Сединкин А.А. - Рос. оторинолар. 2005. № 4. С. 15-17. А. С. Лопатин, В. П. Гамов. Острый и хронический риносинусит: этиология, патогенез, клиника, диагностика и принципы лечения. МИА – 2011. – 76 с. Руководство по ринологии. Под ред. Г.З. Пискунова, С.З. Пискунова. М.: Литтерра, – 2011. –960 с. Рациональная антимикробная фармакотерапия. Яковлев В.П., Яковлев С.В. Руководство для практикующих врачей. – М., 2003. – Т. 2. – 1001 с. Стратегия и тактика рационального применения антимикробных средств в амбулаторной практике. Российские практические рекомендации. – М., 2014. – 119 с. Применение антибиотиков у детей в амбулаторной практике. Практические рекомендации. Под ред. Баранова А.А., Страчунского Л.С. Минздравсоцразвития России. М.:2006. – 42 с. Практическое руководство по антибатериальной химиотерапии. Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. – М., 2007. – 462 с. Ahovuo-Saloranta A, ea. Cochrane Database Syst Rev. 2008; (2): CD000243 Am J Otolaryngol. 2010; 31 (1): 1–8. Antimicrob Agents Chemother. 2003; 47 (9): 2770-4. Bosn J Basic Med Sci. 2006; 6 (4): 76–8. Probst R., Grevers G., Iro H. Hals–Nasen–Ohren Heilkunde. Stuttgart – NewYork, 2008. 415 р. | ||||||||||||||||||||||||||||||||||||||||||||||||||
