Объект исследования острый аппендицит
 Скачать 71.21 Kb. Скачать 71.21 Kb.
|
|
Введение При успехах современной медицины диагностика и лечение острого аппендицита продолжает оставаться одной из наиболее актуальных проблем неотложной хирургии. Им в равной степени болеют женщины и мужчины, особенно в молодом возрасте (20-45лет). Острый аппендицит, вовремя распознанный и своевременно оперированный, как правило, не приводит к осложнениям. Широко распространено мнение, что диагноз острого аппендицита прост, а аппендэктомия является несложной операцией, которая, как правило, приводит к выздоровлению. Между тем жизнь говорит об обратном. Диагностические ошибки совершают врачи на всех этапах оказания медицинской помощи. Низкие цифры общей смертности при аппендиците скрывают за собой тревожные данные летальности при его деструктивных формах. В этой группе больных доли процента превращаются в единицы. Если общая летальность при остром аппендиците на протяжении последних двух десятилетий остается на одном и том же уровне, то при деструктивных формах она заметно увеличивается. Одной из главных причин летальности при остром аппендиците является поздняя госпитализация и запоздалое оперативное лечение. Известно, что наибольший процент из всех поздних госпитализаций приходится на несвоевременную обращаемость больных к врачу. Задержка госпитализации после первичного осмотра объясняется главным образом диагностическими ошибками врачей поликлиники, скорой помощи, иногда отказом больных от госпитализации. Объект исследования: острый аппендицит Предмет исследования: диагностика острого аппендицита Цель исследования: Провести анализ диагностики различных форм острого аппендицита Задачи: 1. На основе медицинской литературы изучить диагностику различных форм острого аппендицита. 2. Проанализировать медицинские карты стационарного больного с различными формами острого аппендицита в условиях стационара на базе Государственного бюджетного учреждения здравоохранения Республики Хакасия «Абаканская межрайонная клиническая больница»: по гендерному типу по возрастному составу 3. Проанализировать методы диагностики острого аппендицита по данным медицинских карт стационарного больного Государственного бюджетного учреждения здравоохранения Республики Хакасия «Абаканская межрайонная клиническая больница». 4. Выявить наиболее часто встречаемую форму острого аппендицита по данным медицинских карт стационарного больного Государственного бюджетного учреждения здравоохранения Республики Хакасия «Абаканская межрайонная клиническая больница». Методы исследования: 1. теоретический анализ медицинской литературы по данной теме. 2. Анализ истории болезни стационарных больных. База практики: ГБУЗ РХ «Абаканская межрайонная клиническая больница». Структура: оглавление, введение, глава 1, глава 2, заключение, библиографический список. Глава 1. Теоретические основы изучения диагностики различных форм острого аппендицита 1.1. Определение острого аппендицита Острый аппендицит — воспаление червеобразного отростка слепой кишки, обусловленное внедрением в его стенку патогенной микробной флоры. 1.2. Этиология острого аппендицита В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и другие факторы. Считается, что ведущим фактором воспаления аппендицита выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу. Согласно инфекционной теории, вызвать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и др. Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации. В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке. 1.3. Патогенез острого аппендицита В основе патогенеза острого аппендицита чаще всего лежит окклюзия просвета отростка, причиной которой, как правило, являются гиперплазия лимфоидных фолликулов (у молодых пациентов), феколиты фиброзные тяжи, стриктуры, реже — инородные тела, паразиты, опухоли. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита. Продолжающаяся в этих условиях секреция слизи приводит к тому, что в ограниченном объеме полости отростка развивается и резко возрастает внутриполостное давление. Увеличение давления в полости аппендикса вследствие растяжения ее секретом, экссудатом и газом приводит к нарушению сначала венозного, а затем и артериального кровотока. При нарастающей ишемии стенки отростка создаются условия для бурного размножения микроорганизмов. Выработка ими экзо- и эндотоксинов приводит к повреждению барьерной функции эпителия и сопровождается локальным изъязвлением слизистой оболочки. В ответ на бактериальную агрессию макрофаги, лейкоциты, лимфоциты и другие иммунокомпетентные клетки начинают выделять одновременно противовоспалительные и антивоспалительные интерлейкины, фактор активации тромбоцитов, адгезивные молекулы и другие медиаторы воспаления, которые при взаимодействии друг с другом и с клетками эпителия в состоянии ограничить развитие воспаления, не допустить генерализацию процесса, появление системной реакции организма на воспаление. Избыточное образование и выделение противовоспалительных интерлейкинов способствуют дальнейшему распространению деструктивных изменений в стенке органа. При некрозе мышечного слоя, особенно при наличии феколитов в аппендиксе, у некоторых больных происходит перфорация отростка, развиваются перитонит или периаппендикулярный абсцесс. Неокклюзионные формы острого аппендицита можно объяснить первичной ишемией отростка в результате развития несоответствия между потребностью органа в артериальном кровотоке и возможностью его обеспечения при стенозе питающих сосудов, их тромбозе в бассейне артерии червеобразного отростка — артерии функционально конечного типа. Тромбоз сосудов брыжейки отростка приводит к развитию первичной гангрены. Кроме того, патогенез острого аппендицита связывают с аллергическими реакциями в отростке немедленного и замедленного типа. Местные проявления реакций (ангиоспазм и деструкция стенки отростка) ослабляют защитный барьер слизистой оболочки и позволяют кишечной флоре проникать в ткани и распространяться по лимфатическим сосудам. В ответ на микробную инвазию развивается отек слизистой оболочки, нарастает окклюзия отростка, возникает тромбоз сосудов микроциркуляторного русла и на фоне ишемии стенки аппендикса возникают гнойно-некротические изменения. После того как воспаление захватывает всю толщину стенки органа и достигает его серозной оболочки, в патологический процесс начинают вовлекаться париетальная брюшина и окружающие органы. Это приводит к появлению серозного выпота, который по мере прогрессирования заболевания становится гнойным. В этой фазе воспаления местная защитная воспалительная реакция приобретает тенденцию переходить в синдром реакции организма на воспаление с нарушением регуляции иммунной системы. При отграничении гнойного экссудата прилежащими отечными органами (большой сальник, петли кишечника) формируется аппендикулярный абсцесс. При постепенном, нарастающем распространении воспаления по брюшине без тенденции к отграничению воспаленного отростка развивается диффузный перитонит. Преобладание защитных реакций со стороны образований, участвующих в отграничении воспалительного процесса в брюшной полости, выпадение фибрина из экссудата приводят к формированию аппендикулярного инфильтрата — конгломерата спаянных между собой органов и тканей, располагающихся вокруг воспаленного червеобразного отростка. С течением времени инфильтрат может рассосаться или превратиться в абсцесс. При гангрене червеобразного отростка некротический процесс переходит на его брыжейку. Восходящий септический тромбофлебит, локализующийся сначала в венах брыжейки, а затем распространяющийся на вены илеоцекальной области, верхнюю брыжеечную, воротную, печеночные вены с ретроградным вовлечением селезеночной вены, называется пилефлебитом. Это самое редкое и одно из самых тяжелых осложнений острого аппендицита. 1.4. Формы острого аппендицита Катаральный, или простой, аппендицит, при котором воспалительные явления еще незначительны и захватывают в основном лишь слизистую оболочку отростка (отек, гиперемия), а в брюшной полости может быть серозный выпот. Иногда наблюдается расширение сосудов серозной оболочки отростка. При простом аппендиците воспалительный процесс может либо стихнуть (в результате чего наступает выздоровление или переход в хроническое состояние), либо перейти в более тяжелую форму. Флегмонозный (гнойный) аппендицит, при котором в стенке отростка возникают различной величины гнойные очаги, сливающиеся между собою и захватывающие все слои стенки отростка, последний резко утолщен и напряжен, сильно гиперемирован, часто имеет багровый цвет, покрыт фибринозно-гнойным налетом, а в его просвете иногда находится гной (эмпиема отростка). Брюшина подвздошной области и сальник часто бывают гиперемированы и утолщены. В брюшной полости находится серозный мутный или гнойный выпот. Гангренозный аппендицит, при котором в стенке отростка происходят процессы омертвения слизистой оболочки или всех слоев стенки, захватывающие весь отросток или лишь часть его. Отросток имеет темную серо-зеленоватую окраску, дряблый, легко рвется и издает гнилостный запах; в брюшной полости имеется выпот с каловым запахом. В воспалительный процесс вовлечены также брюшина подвздошной области и сальник. При гнойном и особенно гангренозном аппендиците может произойти прободение стенки отростка с последующим поступлением инфицированного кишечного содержимого в брюшную полость. Это — прободной (перфоративный) аппендицит, весьма опасный последующим развитием перитонита и других гнойных осложнений. Наличие той или иной из вышеописанных форм острого аппендицита можно точно определить в основном лишь при операции. Клиническое распознавание этих форм нередко весьма затруднительно. До тех пор, пока инфекционный процесс держится лишь в пределах стенки отростка, острый аппендицит не представляет еще большой опасности. Угроза для жизни больного аппендицитом возникает тогда, когда инфекционный процесс распространяется за пределы отростка и в воспалительный процесс в той или иной степени вовлекается и брюшина. Опыт показывает, что воспалительный процесс при остром аппендиците очень быстро распространяется с отростка на окружающую брюшину, в результате чего возникает либо местный, либо общий перитонит с нарушением кровообращения и тяжелой интоксикацией организма. Участие брюшины в воспалительном процессе сказывается в появлении в брюшной полости серозного, серо-фибринозного или гнойного выпота (экссудата). Благодаря выделению фибрина происходит склеивание воспалительно-измененного отростка с прилагающими к нему органами, чаще всего со слепой, тонкой кишкой и сальником. Фибрин постепенно становится все более плотным и образует спайки, которые и способствуют отграничению воспалительного очага от всей остальной свободной брюшной полости, что предохраняет иногда от развития разлитого (общего) перитонита. В результате выделения фибрина и образования спаек органы, окружающие воспаленный отросток, соединяются как бы в один конгломерат, получивший название аппендикулярного инфильтрата, в образовании которого главная роль принадлежит сальнику. Величина этого инфильтрата бывает различной: от 3 до 12 см в диаметре и больше; при пальпации он определяется обычно на 3—5-й день после начала острого приступа. Дальнейшая судьба аппендикулярного инфильтрата может быть различной. В большинстве случаев он самопроизвольно или под влиянием лечебных процедур постепенно размягчается и рассасывается в течение 4—8 недель, в других же — нагнаивается и постепенно превращается в аппендикулярный абсцесс, который обычно располагается в правой подвздошной области и реже — в других отделах брюшной полости, где только может находиться воспаленный отросток. Эти абсцессы подлежат оперативному вмешательству, в противном случае они могут самопроизвольно вскрыться в брюшную полость и повести к развитию перитонита. Иногда эти абсцессы вскрываются в различные органы: толстую, тонкую или прямую кишку, мочевой пузырь, влагалище. 1.5. Клиническая картина острого аппендицита Клиника острого аппендицита весьма разнообразна и зависит от многих факторов: от положения отростка, формы и степени воспалительного процесса в нем, от возраста больного, состояния больного, его чувствительности и многих других причин. Приступ острого аппендицита обычно возникает внезапно и проявляется прежде всего нарастающими постоянными болями в животе. Иногда боли сразу появляются в правой подвздошной области. В других же случаях первоначально (в течение нескольких часов) боли могут локализоваться в подложечной области или в области пупка, что особенно часто наблюдается у детей и подростков. В подобных случаях боли затем перемещаются в правую подвздошную область или в другую часть живота, где может быть расположен отросток (в правое подреберье, в поясничную область, над лобком). К болям вскоре присоединяется тошнота, рвота, задержка стула и газов, а иногда и повышение температуры до 37,2—38°, реже — выше. Надо сказать, что хотя все эти признаки и являются довольно частыми признаками острого аппендицита, но они не постоянны, а следовательно, могут иногда отсутствовать. Так, например, у больных с приступом острого аппендицита часто отсутствует рвота, вместо запора может наблюдаться понос и т. д. Повышение температуры при аппендиците также бывает далеко не всегда, т. е. не является обязательным признаком. При наличии нормальной температуры при обычном измерении ее в подмышечной впадине следует измерить температуру больного в прямой кишке, где иногда в этих случаях обнаруживается повышение температуры. Впрочем, оно может наблюдаться не только при остром аппендиците, но и при других воспалительных процессах в нижних отделах брюшной полости и тазу. Следует иметь также в виду, что прямой зависимости между температурой и тяжестью воспалительного процесса в отростке не наблюдается, т. е. могут быть тяжелые формы аппендицита при нормальной или слегка повышенной температуре, и наоборот, легкая форма аппендицита с высокой температурой. При осмотре живота отмечается отставание при дыхательных движениях брюшной стенки в правой подвздошной области или во всей правой половине живота. При ощупывании живота определяется болезненность в правой подвздошной области, т. е. в наиболее типичном месте расположения червеобразного отростка (или в других местах более редкого его расположения) . Помимо боли, очень важным признаком острого аппендицита является защитное напряжение брюшных мышц в правой подвздошной области, появляющееся обычно одновременно с возникновением болей в животе. Напряжение мышц брюшной стенки — ранний, самый важный, а в некоторых случаях и единственный признак острого аппендицита. Однако и этот ценный признак может иногда отсутствовать, например при ретроцекальном или при тазовом положении червеобразного отростка. Для острого аппендицита характерен ряд болевых симптомов — симптом Щеткина—Блюмберга, Ровзинга—Образцова, Ситковского и другие. 1.6. Диагностика острого аппендицита Подозрение на развитие острого воспаления аппендикса у человека обычно появляется уже на стадии развития первой симптоматики, так как некоторые признаки характерны именно для аппендицита. При появлении длительных болей в животе, диспепсических расстройств, тошноты, симптомов интоксикации необходимо за помощью обратиться в медицинское учреждение. Врач сможет предположительно определить, что вызвало изменения в самочувствии, и на основании этого назначить обследования и консультацию узких специалистов. При подозрении на аппендицит все обследование обычно проходит в несколько этапов, это: 1.Осмотр пациента и сбор анамнеза. 2.Пальпация и перкуссия живота. 3.Лабораторные анализы. 4.Инструментальные методы диагностики заболеваний. 5.При возможности диагностическая лапароскопия. На каждом из этапов обследования хирург регистрирует отклонения от нормы и на основании всей совокупности изменений выставляет диагноз. Осмотр пациента При поступлении больного в приемный покой хирург сразу заостряет внимание на поведении и позе человека. Аппендицит можно предположить по напряженному положению тела – боль в подвздошной области справа заставляет человека аккуратно садиться, в положении лежа пациент часто подтягивает ноги к животу. При напряжении, то есть смене положения тела, кашле, смехе видно, что боль усиливается. Во время осмотра врач собирает все жалобы. Важно выяснить, с какого места живота начались боли, как долго они продолжаются, есть ли симптомы интоксикации. Пальпация и перкуссия Пальпация проводится с осторожностью. При аппендиците можно почувствовать, пальпируя живот, напряжение брюшной стенки справа внизу или в месте атипичного расположения аппендикса. Врач проводит и специальные тесты, при проведении которых фиксируются определенные симптомы, указывающие на аппендицит. Симптом Ситковского. Пациент должен лечь на левый бок, при этом при воспалении отростка усиливается болезненность внизу справа. Это связано, с тем, что брыжейка аппендикса натягивается и соответственно стенки напрягаются, и боль нарастает. Симптом Образцова. Пациент должен приподнять выпрямленную в коленном суставе правую ногу, боль также вследствие натяжения брыжейки усиливается. Симптом Раздольского заключается в легком поколачивании ребром ладони по брюшной стенке. При развивающимся аппендиците болезненность усиливается. Симптом Щеткина-Блюмберга заключается в надавливании пальцами на правую подвздошную область с резким убиранием руки примерно через три секунды. Положительный симптом — усиление болезненности. Симптом Ровзинга заключается в пальпации толчкообразными движениями толстого кишечника в его нижних отделах. При воспаленном аппендиците перемещение газов при таком пальпировании усиливает боль. Есть еще десятки тестов, используемых хирургами для исключения или подтверждения аппендицита у людей разного возраста. Пальпаторно врач может определить в области расположения аппендикса конгломерат, что заставляет предположить сформировавшийся при воспалении аппендикулярный инфильтрат. Определенные трудности возникают при определении воспаления аппендикса при пальпации у беременных женщин. Используемые тесты в этот период жизни женщины могут искажаться, а боль вследствие смещения аппендикса локализуется выше типичной ее локализации при аппендиците. При поступлении в стационар пациентки с подозрением на аппендицит для ее осмотра обычно привлекают и гинеколога. Это связано с тем, что воспаление женских половых органов, внематочная беременность имеют сходную с аппендицитом патологию. Лабораторные методы исследования Лабораторные исследования позволяют судить о выраженности воспалительного процесса и следить за его динамикой. Проводят: общеклинический анализ мочи и крови, биохимический анализ крови, гистологическое исследование удаленного отростка, анализ выпотной жидкости. Острое воспаление аппендикса сопровождается повышением лейкоцитов, в норме этот показатель не должен превышать 8-9*109/л. Выражен лейкоцитоз при деструктивных формах воспалительной реакции в червеобразном отростке, то есть когда происходит развитие гнойного процесса. По мере прогрессирования аппендицита выявляется сдвиг лейкоцитарной формулы влево, что значит образование незрелых форм лейкоцитов – палочкоядерных миелоцитов. Помимо лейкоцитоза воспалительный процесс в организме покажет растущее СОЭ, то есть скорость оседания эритроцитов. В моче могут появиться цилиндры и белок, но не всегда. Для биохимических показателей крови характерно повышение уровня воспалительных белков (серомукоида, СРБ). Гистологическое исследование ткани отростка позволяет уточнить диагноз. Инструментальные способы диагностики острого аппендицита Использование инструментальных методов обследования пациента при подозрении на развивающийся аппендицит зависит от технической оснащенности медицинского учреждения. Для уточнения диагноза при возможности хирург назначает УЗИ, КТ или МРТ, эти исследования позволяют выявить патологии внутренних органов. УЗИ проводится обычно через брюшную стенку, у женщин возможно трансвагинальное исследование, что позволяет исключить или выявить патологии придатков. УЗИ аппендикса проводится с использованием приема с названием дозированная компрессия. Это когда врач осторожно датчикам надавливает в области предполагаемого расположения червеобразного отростка. При этом происходит удаление из кишечника газов и аппендикс лучше видно. На воспаление органа указывает утолщение его стенок и повышение эхогенности жировой клетчатки, окружающей аппендикс. Проводимое УЗИ аппендикса позволяет обследовать и смежные органы, их воспаление также часто выдает клинику острого аппендицита. УЗИ не запрещено при беременности и при обследовании детей. КТ или компьютерная томография – сканирование органа, позволяющее получить его послойное изображение. При назначении КТ воспаление аппендикса можно определить с высокой точностью, но этот метод имеет свои противопоказания к назначению. Компьютерная томография не назначается беременным и детям, а также другим пациентам, которым запрещено облучение. МРТ сходен с компьютерной томографией, но этот способ обследования не использует облучение. Благодаря этому МРТ безопасно при обследовании состояния здоровья беременных женщин и маленьких детей. Любое инструментальное обследование не покажет практически 100% верный результат. Поэтому на основании только УЗИ, МРТ или КТ диагноз не выставляют. Лапароскопическое обследование Диагностическая лапароскопия аппендикса один из самых информативных методов, позволяющих точно установить вид воспаления в брюшной полости. Через небольшой надрез на коже в тело пациента вводится эндоскопом с микрокамерой на конце. Посредством этой микрокамеры врач осматривает брюшную полость изнутри и выявляет все изменения. На основании полученных данных принимается решение о дальнейшем вмешательстве, в ходе которого проводится аппендэктомия или подвергаются хирургическому лечению другие органы. Правильное и быстрое установление диагноза является при аппендиците залогом успешного лечения и отсутствия осложнения. После обращения человека с болями в животе в больницу все обследование проводится в кратчайшие сроки, так как считается, что операция должна быть проведена в первые часы развития болезни. Поэтому при появлении сходных с аппендицитом признаков необходимо как можно раньше обратиться в медицинское учреждение. 1.7Дифференциальная диагностика острого аппендицита При дифференциальной диагностике острого аппендицита в первую очередь исключают следующие заболевания: прободную язву желудка, острый холецистит, почечную колику (при мочекаменной болезни), острый панкреатит, воспаление дивертикулов подвздошной кишки, острую кишечную непроходимость, внематочную беременность, острый аднексит, правостороннюю пневмонию (особенно у детей). Клиническая картина указанных патологий нередко напоминает острый аппендицит. 1.8. Осложнения острого аппендицита К основным осложнениям острого аппендицита относят: аппендикулярный инфильтрат, эмпиему аппендикса, аппендикулярный абсцесс, гнойный разлитой перитонит, сепсис, пилефлебит. Аппендикулярный инфильтрат – осложнение, которое возникает на 3-5 день от начала заболевания, если не была проведена операция. Он представляет собой конгломерат из воспаленного отростка, вовлеченных в процесс петель кишечника и участков сальника, которые спаяны между собой и с прилегающей брюшиной. Образование инфильтрата – защитная реакция организма, цель которой — ограничение воспаления. Он может либо самостоятельно рассосаться, либо нагноиться. В последнем случае образуется аппендикулярный абсцесс – следующее осложнение аппендицита. Если абсцесс прорывается в брюшную полость, развивается перитонит, который может привести к летальному исходу. Довольно редкое, но серьезное осложнение заболевания – пилефлебит. Это воспаление ветвей воротной вены, которое сопровождается образованием абсцессов печени, почек, нередко приводит к сепсису. Глава 2. Анализ диагностики различных форм острого аппендицита 2.1. Материалы и методы исследования Исследование проводилось на базе Государственного бюджетного учреждения здравоохранения Республики Хакасия «Абаканская межрайонная клиническая больница». Были изучены 450 медицинских карт стационарных больных с острым аппендицитом за 2013-2015 гг, находящихся на лечении в 1 хирургическом отделении. 2.2 Результаты исследования и их обсуждение В ходе проведенного анализа медицинских карт стационарных больных было обнаружено, что заболеваемость острым аппендицитом регистрировалась ежегодно в течении трех лет. Среднее пребывание в стационаре составило 10 койко-дней. В 2013 году было зарегистрировано 128 человек с острым аппендицитом. В 2014 году было зарегистрировано 173 человек. В 2015 году- 148 человек . Таблица 1 Количество пациентов с острым аппендицитом за 2013-2015гг.
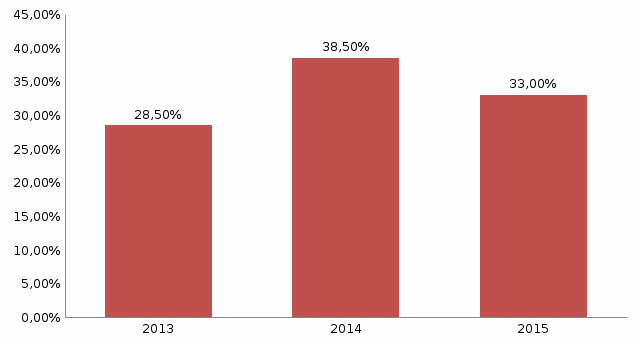 Рисунок 1. количество пациентов с острым аппендицитом за 2013-2015гг. Вывод: В 2014 году было наибольшее количество острого аппендицита из всех трех годов, но каждый год количество пациентов с острым аппендицитом почти не изменяется. Острый аппендицит остается распространенным из года в год. При анализе по гендерному типу и возрастному составу 450 карт стационарных больных количество женщин – 226(50,2%), количество мужчин – 224 (49,8%). Таблица 2 Распределение больных острым аппендицитом по гендерному типу и возрасту.
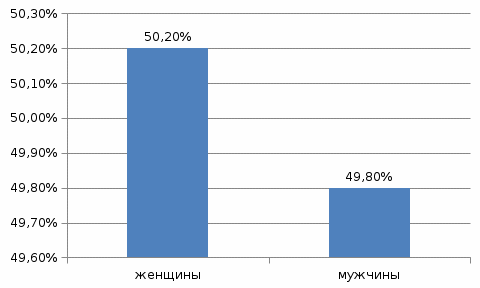 Рисунок 2. Распределение больных с острым аппендицитом по гендерному типу. Вывод: Острым аппендицитом болеют почти одинаково и мужчины и женщины, но за три года частота встречаемости острого аппендицита у женщин больше чем у мужчин. В зависимости от гендерного типа распространенность острого аппендицита среди мужчин и женщин по возрастному составу отражено на рисунке 3 и 4. 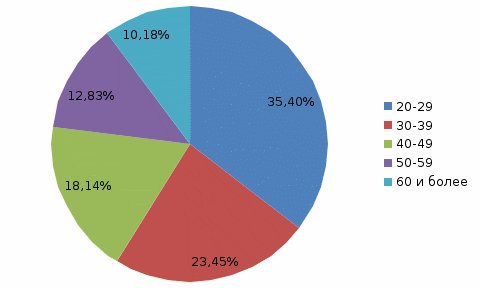 Рисунок 3. Распространенность острого аппендицита среди женщин разных возрастов. 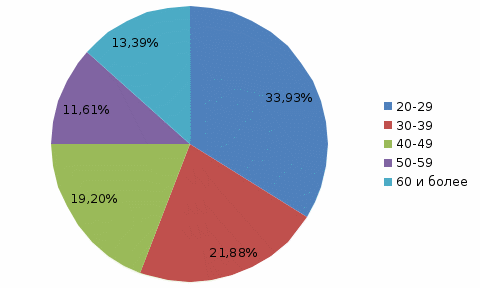 Рисунок 4. Распространенность острого аппендицита среди мужчин разных возрастов. 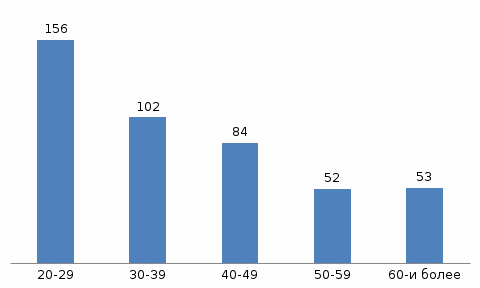 Рисунок 4 Распространненность острого аппендицита по возрасту. Вывод: Среди женщин острым аппендицитом чаще всего болеют женщины от 20 до 45 лет, а мужчины от 20-40 лет, отсюда, можно сделать вывод, что острым аппендицитом чаще болеют люди от 20 до 45 лет в независимости от пола. Таблица 3 Распространенность форм острого аппендицита.
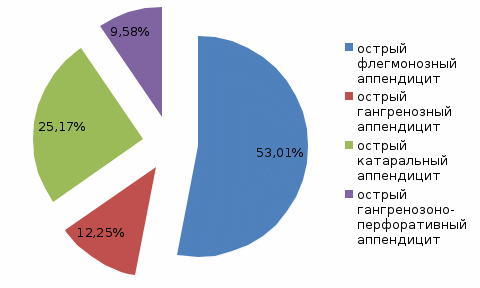 Рисунок 6 Распространенность форм острого аппендицита. Таблица 4 Распространенность форм осторого аппендицита по годам.
Вывод: Среди 450 больных по форме острого аппендицита на первом месте стоит флегмонозная форма острого аппендицита. Второй по распростаренности является катаральная форма острого аппендицита. Третья по распространенности форма - гангренозная форма. На самом последнем месте по распространенности стоит гангренозно-перфоративная форма. 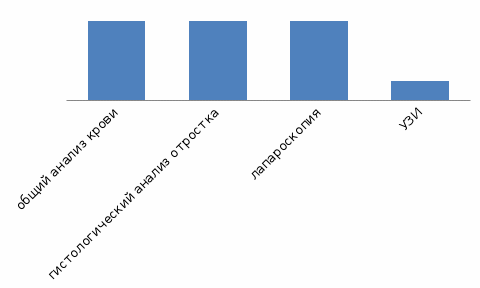 Рисунок 7. Методы диагностики острого аппендицита. Вывод: при диагностике острого аппендицита всем пациентам делают общий анализ крови, гистологический анализ отростка, лапароскопию, но УЗИ червеобрасного отроска делают не всем, так как червеобразного отроска не видно при УЗИ. Заключение Острый аппендицит является наиболее частым заболеванием органов брюшной полости, требующим экстренной хирургической помощи. Острый аппендицит чаще встречается у лиц в возрасте 20-45 лет, хотя также может возникнуть в детском или пожилом возрасте. Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения могут возникнуть и послеоперационные осложнения при остром аппендиците. На основе анализа медицинской литературы изучены: Острый аппендицит – острый неспецифический процесс воспаления червеобразного отростка - придаточного образования слепой кишки. Клиникой острого аппендицита является: с тупые боли в надчревной области, которая затем смещается в правую подвздошную область; тошнота, рвота, субфебрильная температура тела. Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, гистологический анализ отростка лапароскопия, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. В ходе проведенной работы в изучении карт стационарных больных с острым аппендицитом было выявлено, что ежегодно острым аппендицитом почти одинаково болеют и мужчины и женщины, но по изученным картам стационарных больных преобладает количество женщин с острым аппендицитом. По возрастному составу в основном острым аппендицитом болеют люди от 20 до 45 лет. Среди обследованных карт стационарных больных по форме преобладает флегмонозная форма острого аппендицита. По изученным медицинский картам болезни для диагностики в основном используют из лабораторных методов диагностики общий анализ крови и гистологический анализ отростка, из инструментальных методов используют лапароскопию, реже – УЗИ. Библиографический список Арапов Д. А. Патогенез, клиника и лечение острого аппендицита. — «Тр. 1-й Всероссийской конференции хирургов», 2013. Бараев, Т.М. Ещё раз о катаральном аппендиците / Т.М. Бараев // Казанский медицинский журнал. 2014. Двужильная Е. Д. Клиника и морфология острого аппендицита. 2014. Коваленко Л. И. Аппендицит и его осложнения. — «Тр. 1-й Все- союз. конференции хирургов и травматологов-ортопедов». Воронеж, 2013. Калитеевский, П.Ф. Болезни червеобразного отростка /П.Ф. Калитеевский// Москва «Медицина», 2015. Колесов В. И. Клиника и лечение острого аппендицита. М., 2014. Колесов В. И. Острый аппендицит. М., 2015. Лисянская Н. М. О клинических и патологических диагнозах аппен дицита. — «Врач, дело», 2014. Мурлага Ш. X. Сравнительная оценка симптоматологии различных форм острого аппендицита. — «Хирургия», 2013. Назыров К. Т. Диагностика острого аппендицита. — В кн.: Аппендицит. 2015. Напалков П. Н., Шафер И. И. О клинико-анатомической классифи кации аппендицита. — «Вестн. хир.», 2014. Павлова Ю. А. Клинико-анатомические параллели при остром ап пендиците по материалам госпитальной хирургической клиники 1-го Московск. мед. ин-та. — «Сов. мед.», 2015. Поляков А. Н. Осложнения острого аппендицита, причины их воз никновения и хирургическое лечение. Дис. канд. Л., 2013. Очеленко Л. П., Любовская В. П. Патогенез острого аппендицита и значение эндоаллергии в их возникновении. — В кн.: Аппенди цит. Киев, 2013. Русаков А. В. К вопросу о этиологии, патогенезе и классификации аппендицита. — «Тр. Московск. научн.-исслед. ин-та скорой по мощи им. Н. В. Склифосовского. 2016, т. 4, кн. 1. М. Резников Б. Д. Некоторые вопросы диагностики и тактики при ост ром аппендиците. Дис. канд. Саратов, 2014. Репин В. Н., Болотова Л. И., Рогозина В. П. Осложнения острого аппендицита. — В кн.: Материалы Межобластной конференции хирургов. Пермь. 2013. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
