Лечение коксартроза. ДИСПЛАСТИЧЕСКИЙ КОКСАРТРОЗ на фоне ВВБ. Общероссийская общественная организация ассоциация травматологовортопедов россии
 Скачать 0.82 Mb. Скачать 0.82 Mb.
|
|
ОБЩЕРОССИЙСКАЯ ОБЩЕСТВЕННАЯ ОРГАНИЗАЦИЯ АССОЦИАЦИЯ ТРАВМАТОЛОГОВ-ОРТОПЕДОВ РОССИИ (АТОР) ДИСПЛАСТИЧЕСКИЙ КОКСАРТРОЗ НА ФОНЕ ВРОЖДЕННОГО ВЫВИХА БЕДРА И ДРУГИЕ ДИСПЛАСТИЧЕСКИЕ КОКСАРТРОЗЫ (М16.2, М16.3; М16.6; М16.7) Клинические рекомендации Утверждены на заседании Президиума АТОР 27.03.2014 г г. Москва на основании Устава АТОР, утвержденного 13.02.2014 г., Свидетельство о регистрации от 07.07.2014 Санкт-Петербург 2013 Заболевание Диспластический коксартроз (односторонний, двусторонний) Клиническое применение Семейная практика Ортопедическая хирургия Педиатрия Предполагаемые пользователи Врачи ортопеды-травматологи Администраторы лечебных учреждений Юристы Цель клинических рекомендаций Правильная диагностика диспластического коксартроза и выбор адекватного варианта консервативного или хирургического лечения Составитель: Денисов А.О., ФГБУ «РНИИТО им.Р.Р.Вредена» МЗ РФ СОДЕРЖАНИЕ МЕТОДОЛОГИЯ 3 ОПРЕДЕЛЕНИЕ 5 ЭПИДЕМИОЛОГИЯ 6 КЛАССИФИКАЦИЯ 7 ДИАГНОСТИКА 11 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА 14 ЛЕЧЕНИЕ 15 СПИСОК ЛИТЕРАТУРЫ 24 МЕТОДОЛОГИЯ Методы, используемые для сбора / Выбора доказательств Поиск в электронных баз данных Описание методов, используемых для сбора доказательств Доказательной базой для написания настоящих клинических рекомендаций являются материалы вошедшие в MedLine, базу Cochrane, материалы издательства Elsevier и статьи в авторитетных отечественных журналах по травматологии и ортопедии. Глубина поиска составляет 25 лет.   ОПРЕДЕЛЕНИЕ Диспластический коксартроз — это дегенеративно-дистрофическое заболевание вследствие врожденного недоразвития тазобедренного сустава (дисплазии тазобедренного сустава), при котором деформация суставных концов костей проявляется в изменении формы и глубины вертлужной впадины, изменении шеечно-диафизарного угла и проксимального отдела бедренной кости (Гафаров Х. З., 1995; Antti Eskelinen, 2006). Дисконгруэнтность суставных поверхностей в 48% приводит к развитию артроза тазобедренного сустава, часто это случается в возрасте 30–40лет, преимущественно у женщин (Лоскутов А.Е. c соавт., 1998; Травматология и ортопедия: рук-во в 3 томах под ред. Ю.Г.Шапошникова. — М., Mед., 1997.; Antti Eskelinen, 2006). ЭПИДЕМИОЛОГИЯ По данным литературы, диспластический коксартроз занимает в структуре дегенеративно-дистрофических заболеваний тазобедренного сустава от 25% до 77% (С.В. Сергеев с соавт., 1996; Угнивенко В.И., 2001; Antti Eskelinen, 2006). Распространенность заболевания среди взрослого населения в Европе колеблется от 7% до 25% (С.В. Сергеев, 1996; Murray R.O., 1965). В среднем дисплазия составляет 16,5% всей патологии органов опоры и движения (Hartofilakidis G., 2004; Hartofilakidis G., 1988; Murray R.O., 1965). Прогрессирующий характер разрушения тазобедренного сустава в 60% случаев ведет к снижению трудоспособности и в 11,5% — к инвалидности (Гурьев В.Н., 1984; А.А. Корж с соавт., 1986; Н.В. Корнилов с соавт., 1997; С.В. Сергеев с соавт., 1996; Угнивенко В.И., 2001, R.W. Smithet et al., 1995). КЛАССИФИКАЦИЯ По степени изменения анатомических взаимоотношений в суставе По степени изменения состояния суставного хряща (степень выраженности артроза) [2-] Наиболее часто (Лоскутов А.Е. с соавт., 2010) в современной литературе и клинической практике диспластический коксартроз классифицируют по Crowe (Crowe J.F. et al., 1979), Hartofilakidis (Hartofilakidis G. et al., 1988), Eftekhar (Eftekhar N.S., 1993). 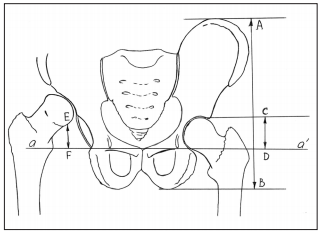 Схема классификации Crowe (1979 г.) по Tozun et al. 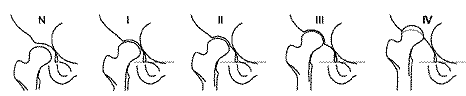 Схема классификации по Crowe Классификация по Crowe Основана на оценке уровня краниального смещения головки бедренной кости и включает 4 типа. Нижняя граница фигуры слезы и место перехода головки бедренной кости в шейку находятся на одном уровне, а высота головки составляет 20% высоты таза. (Лоскутов А.Е. с соавт., 2010) При I типе по Crowe проксимальное смещение головки составляет до 50% высоты головки или до 10% высоты таза, при II — 50–75% высоты головки или 10–15% высоты таза, при III — 75–100% или 15–20% соответственно. При IV по Crowe проксимальное смещение составляет более 100% высоты головки или больше 20% высоты таза. (Лоскутов А.Е. с соавт., 2010) Классификация по Hartofilakidis Основана на оценке краниального смещения головки бедренной кости и взаимоотношения головки с истинной вертлужной впадиной. Выделяют 3 типа коксартроза: I тип: дисплазия вертлужной впадины проявляется увеличением входа во впадину, головка в подвывихе. II тип: подвывих, или низкий вывих. Головка смещена выше, имеются истинная впадина и неоартроз, между которыми сохраняется связь, так что вместе они образуют фигуру, похожую на восьмерку. Головка контактирует с ложной впадиной. III тип (высокий, или полный, вывих) имеются отграниченные друг от друга истинная и ложная впадины. Головка бедренной кости контактирует с ложной впадиной. 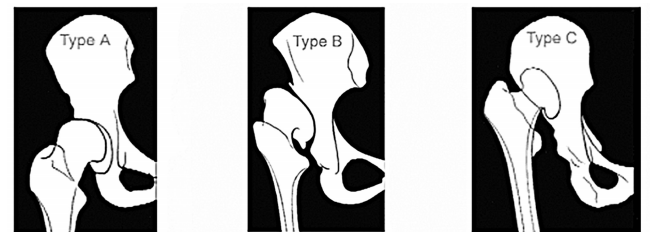 Схема классификации Hartofilakidis G. Классификация по Eftekhar (A.Brunner et al., 2008; Eftekhar N.S., 1993; H. Springorum et al., 1998) Тип А —головка расположена в пределах истинной впадины, вход во впадину увеличен. Тип В — средневысокий подвывих: головка покрыта впадиной до 50%. Тип С — высокий подвывих, при котором головка мигрирует кверху и площадь ее контакта с вертлужной впадиной составляет менее 50%. Тип D — высокий вывих, при котором головка образует псевдоартроз с телом подвздошной кости Классификация Crowe наиболее часто используется для сравнения результатов хирургического лечения. Недостатки: не полностью учитывает изменение вертлужной впадины в зависимости от степени дисплазии, а этот фактор чрезвычайно важен при планировании и проведении тотального эндопротезирования тазобедренного сустава. Классификация Hartofilakidis проста в применении, поэтому ее также часто используют. Недостатки: не учитывает изменения проксимального отдела бедренной кости, которые могут повлиять на ход хирургического вмешательства. Классификация Eftekhar наиболее полно описывает анатомические изменения диспластической вертлужной впадины, что делает ее пригодной для предоперационной оценки и планирования операции эндопротезирования впадины Недостатки: не учитывает изменения бедренной кости. (Лоскутов А.Е. с соавт., 2010) Для определения тактики лечения необходимо использовать не только классификации, показывающие степень дисплазии. В клинической практике также необходимо учитывать степень остеоартроза. Наиболее распространенными считаются классификации по Н.С. Косинской (1961) и по Tonnis. [2+]
ДИАГНОСТИКА В клинической практике для постановки диагноза «Диспластический коксартроз» применяют несколько методов: Клинический (жалобы, осмотр, сбор анамнеза) Рентгенологический (Рентген, КТ, МРТ) Клинический Жалобы: (зависят от стадии артроза) Усталость в ноге, чувство неустойчивости тазобедренного сустава и нижней конечности после длительной ходьбы, дискомфорт в тазобедренном суставе Хромота Болевой синдром - чаще всего беспокоит болевой синдром в суставе и поясничном отделе позвоночника Тугоподвижность, контрактура конечности (на поздних стадиях) Функциональные нарушения, что приводит с снижению самообслуживания, продолжительности ходьбы Укорочение конечности (как правило, при одностороннем поражении) Важным для постановки правильного диагноза и выбора целесообразного способа лечения является подробный сбор анамнеза о предыдущей жизни пациента, о предыдущих операциях. При осмотре обращает на себя внимание неправильное положение нижней конечности, перекос таза. Кроме того, необходимо отметить, что чрезмерная антеверсия и вальгусная шейка бедренной кости, связанные с аплазией вертлужной впадины на начальных стадиях развития артроза дают этим пациентам широкую амплитуду движений в тазобедренном суставе, часто выходящую за пределы нормального диапазона, и пациенты часто увлекаются танцами или йогой. Тугоподвижность, характерная для большинства вариантов артроза, развивается значительно позже. Ретгенологический Для правильной рентгенологической диагностики дипластического коксартроза необходимы: 1) Рентгенологическая характеристика вертлужной впадины 2) Рентгенологическая характеристика проксимального отдела бедренной кости 3) Рентгенологические признаки соотношения вертлужной впадины и головки бедренной кости - а) угол Виберга; б) линия Шентона; в) угол вертикального соответствия; г) степень покрытия головки бедренной кости. Линия Шентона – линия, проводимая по внутреннему краю шейки бедренной кости к верхнему краю запирательного отверстия, дугообразна Угол Виберга - показывает степень погружения головки в вертлужную впадину. В норме у взрослых угол Wiberg находится в пределах от 26° до 35°.Он рассчитывается путем измерения угла между двумя линиями: (1) линия, проходящяя через центр головки бедренной кости, перпендикулярная к поперечной оси таза, и (2) линия, проходящяя через центр головки бедренной кости, проходящей через наиболее верхнелатеральную точку склерозированной несущей зоны вертлужной впадины Угол Вертикального соответствия - образуется между линиями, соединяющими края вертлужной впадины и центр головки бедренной кости с серединой шейки бедренной кости; величина угла составляет от 70° до 90° Степень покрытия головки бедренной кости - отношение между поперечным размером головки бедренной кости и расстоянием от внутреннего края головки бедра до наружного края вертлужной впадины Рентгенологическая характеристика вертлужной впадины (Hip dysplasia, 2007) [2-] Недоразвитие или гипоплазия, снижение качества костной ткани Неправильная форма, часто в виде овала Увеличена антеверсия Центр ротации латерализован Высокое положение головок, истинная вертлужная впадина может быть тонкой Рентгенологическая характеристика бедренной кости (Hip dysplasia, 2007) [2-] Гипоплазия с прямым узким бедренным каналом Избыточная антеверсия шейки бедра Короткая вальгусная шейка Заднее расположение большого вертела Головка бедренной кости может быть маленькая и асферичная Неблагоприятное, с точки зрения биомеханики, распределение нагрузок в суставе вызывает постоянное смещение головки вверх и латерально, избыточное давление на ограниченный участок вертлужной впадины и головки бедренной кости. В результате этого, с одной стороны, происходит развитие кист на месте концентрации напряжения (как правило, это симметричные участки в головке и крыше вертлужной впадины), с другой – развиваются оссификаты на месте постоянного напряжения капсулы сустава – в области прикрепления хрящевой губы к краю вертлужной впадины и нижнего отдела головки бедренной кости и вертлужной впадины. Для определения структуры и повреждений суставной губы, а также хряща возникающем при диспластическом коксартрозе нередко используют КТ и МРТ исследования. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА При наличии рентгенологического обследования диспластический коксартроз, как правило, не вызывает трудности. Заболевания с относительно схожей клинической картиной, которые следует рассматривать в качестве альтернативы: (NCCCC, 2008) [C] 1. Воспалительный артрит Отличительные признаки: 1. боли или скованность в периоды сна или в состоянии покоя. боли или тугоподвижность в других суставах: лучезапястных, локтевых, коленных, плечевых. Формы воспалительного артрита включают: • Ревматоидный артрит. • Псориатический артрит. • Болезнь Бехтерева. • Подагрический артрит. • Псевдоподагра (пирофосфат артропатии) - могут сосуществовать с остеоартритом. • Реактивный артрит. • Артрит, связанный с заболеваниями соединительной ткани, такие как системная красная волчанка 2. Остеохондроз пояснично-крестцового отдела позвоночника. Радикулопатии Признаки: 1. Болевой синдром в нижней части спины 2.Иррадиирующие боли в нижние конечности Для дифференциальной диагностики и определения источника боли целесообразно выполнение внутрисуставных блокад с анестетиком (при отсутствии рентгенологической картины) 3.Трохантерит ( боль преимущественно в области большого вертела бедра) 4. Повреждение латерального кожного нерва бедра (мералгия Рота) 5. Асептический некроз головки бедренной кости 6. Онкология (метастатические поражения таза и бедренной кости) ЛЕЧЕНИЕ Варианты лечения включают консервативные и хирургические методы, выбор которых зависит от выраженности клинических проявлений, т.е. стадии процесса, а также определяются: возрастом пациента, распространённостью (одно- или двусторонность) поражения, разностью длины нижних конечностей, биомеханическими взаимоотношениями элементов сустава, недостаточностью крыши вертлужной впадины. [В] Цели лечения диспластического коксартроза: (NCCCC, 2008). Снижение боли Снижение тугоподвижности Снижение функциональных ограничений Выравнивание длины конечности Консервативные методы лечения [В] Немедикаментозная терапия (NCCCC, 2008). 1. Изменение образа жизни 2. Снижение веса (Hunter D. 2009) Хотя зарубежные исследования не показали, что потеря веса изолированно оказывает благотворное влияние на прогрессирование артроза, есть доказательства того, что потеря веса у полных или лиц, страдающих ожирением улучшает их функциональную способность, а некоторые данные, позволяющие утверждать, что симптомы боли уменьшаются на соответствующую потерю веса (Messier и др., 2004; NCCCC, 2008) [2+]. Поскольку существует доказательство того, что артроз может быть вызван механическими факторами в том числе нагрузкой (NCCCC, 2008), и распространенность артроза растет в совместно с распространенностью ожирения, казалось бы, логично, что снижение веса человека в случае необходимости было бы выгодно для их состояния, как также их для общего состояние здоровья [2+]. В клинических испытаниях, уменьшение боли и увеличение функции было отмечено гораздо больше, у лиц, которые предприняли комбинированную диету и программу упражнений, чтобы сбросить лишний вес, чем те, кто предпринял либо диетические программы или тренировки (Мессье и др., 2004) [2+]. Увеличение физической активности Доказано, что физические упражнения эффективны, чтобы уменьшить боль и повысить функцию (Minor, 1999; Fransen с соавт. 2002) [C]. Физически активные пациенты могут убедить, что целевые упражнения являются эффективной формой терапии, однако, многие люди неправильно считают, что любая форма физических упражнений усугубит их состояние. Большинство людей не будет иметь никакого увеличения симптомов, если будет проводиться специальная лечебная физкультура (Hurley с соавт., 2007). В том числе аква-аэробика, бассейн, езда на велосипеде [2+]. Дополнительная опора Существует доказательства того, что средства, такие как трость, костыли и ортопедическая обувь изменяют механику сустава и могут обеспечить уменьшение симптомов и возможно, уменьшить прогрессирование заболевания (Hunter, 2009) [2+]. Необходимо правильно использовать дополнительные средства опоры. В частности: трость и костыли должны быть определенной высоты. Трость должна использоваться при ходьбе на стороне, противоположной суставу. (Neumann, 1989) [С] . [С] Фармакологическая (медикаментозная) терапия (NCCCC, 2008) Анальгетики (НПВС)Хондропротекторы Спазмолитики Хирургическое лечение Оперативное лечение начальных стадий диспластического коксартроза основано на принципе сбережения сустава, включающем малотравматичные воздействия, с максимальным сохранением его структуры и функциональных возможностей. [C] Хирургическое лечение дисплазии тазобедренного сустава должно обеспечить пациенту: (Ахтямов И.Ф., Соколовский О.А, 2008) опороспособность конечности достаточный объем и безболезненность движений восстановление равной длины нижних конечностей [C] При выборе варианта вмешательства следует учитывать: (Ахтямов И.Ф., Соколовский О.А, 2008) выраженность клинических проявлений, т.е. стадия процесса возраст пациента диагностикe и лечение дисплазии тазобедренного сустава в детском возрасте распространённость (одно- или двусторонность) поражения разность длины нижних конечностей биомеханические взаимоотношения элементов сустава недостаточность крыши вертлужной впадины Для лечения диспластического коксартроза применяют органосохраняющие операции и эндопротезирование тазобедренного сустава. [С] Органосохраняющие операции для лечения диспластического коксартроза: (Ахтямов И.Ф., Соколовский О.А, 2008) I. Корригирующие остеотомии: 1. таза 2. бедра 3. комбинированные II. Пластика крыши вертлужной впадины. III. Артродез. IV. Артроскопия Вариант алгоритма выбора лечения при диспластическом коксартрозе [D] (по Ph. Chiron, 2012) [D] Тип 1: Изолированная дисплазия без болевого синдрома и артроза. Лечение: консервативная терапия [D] Тип 2: Болевой синдром, 1 тип по Crowe, 1 и 2 стадия артроза, угол Виберга >5°, возраст <50 лет. Лечение: формирование «крыши» (навеса) вертлужной впадины [D] Тип 3: Болевой синдром, 1 тип по Crowe, 1 и 2 стадия артроза , угол Виберга <5°, возраст <40 лет. Лечение: Формирование «навеса» и тройная ацетабулярная остеотомия. [D] Тип 4: Болевой синдром, 2 или 3 тип по Crowe, 1 и 2 стадия артроза, угол Виберга <5°, возраст <40 лет. Лечение: Тройная ацетабулярная остеотомия [D] Тип 5: Дисплазия всех типов, 3 стадия артроза, любой возраст Лечение: Эндопротезирование тазобедренного сустава Кроме того, 2 и 3 тип клинических состояний при наличии молодого возраста можно сочетать с межвертельной остеотомией бедренной кости Корригирующие остеотомии По данным литературы, ранняя оперативная коррекция ацетабулярной дисплазии отдаляет сроки возникновения коксартроза (Pauwels F., 1976.) [2-]. Остеотомия при развившемся диспластическом коксартрозе ведет к уменьшению болей и восстановлению удовлетворительной (приемлемой) функции на многие годы (Ахтямов И.Ф., Соколовский О.А, 2008) [2+]. Цель остеотомий при дисплазии тазобедренного сустава: восстановление нормальной биомеханики, путем репозиционирования суставных поверхностей. (Ахтямов И.Ф., Соколовский О.А., 2008) [2+]. Артроз может быть приостановлен путем увеличения площади нагружаемой суставной поверхности, тем самым уменьшая нагрузку на единицу суставной поверхности (Hersche O., 1998) [2+]. Доминирующими остеотомиями, применяемыми у взрослых считается тройная остеотомия и межвертельная остеотомия. Тройная остеотомия таза Цель операции: обеспечение центрации и полное покрытие головки бедренной кости вертлужной впадиной, восстановление или улучшение конгруэнтности тазобедренного сустава. (Ахтямов И.Ф., Соколовский О.А, 2008) [2+] Операция может быть выполнена при сохранении конгруэнтности головки бедра и вертлужной впадины и оказывает положительное влияние на биомеханику тазобедренного сустава за счет улучшения покрытия головки бедренной кости и уменьшения результирующих сил, действующих на нее. Межвертельная остеотомия Цель операции: изменяет биомеханические условия функционирования тазобедренного сустава, что проявляется в изменении оси нагрузки, перераспределения длин плеч массы тела и тяги окружающих сустав мышц, снижении и более равномерном распределении внутрисуставного давления на единицу площади хрящевой поверхности, мышечной декомпрессии, устранении порочного положения конечности (Петросян Р.Х., 2012) [3]. [D] Остеотомия проксимального отдела бедренной кости, являясь частым показанием с целью отдаления тотального эндопротезирования тазобедренного сустава, не должна осложнять течение последующего эндопротезирования. (Петросян Р.Х. 2012) Факторы, осложняющие тотальное эндопротезирование после остеотомии проксимального отдела бедренной кости: 1. Удаление металлической конструкции 2. Деформация проксимального отдела бедренной кости ведущая к неадекватной установке и фиксации протеза, или к интраоперационному перелому бедренной кости и риску инфицирования. Пластика крыши вертлужной впадины Идея создания костного навеса для обеспечения упора головки бедренной кости и предупреждения ее подвывиха при дисплазии тазобедренного сустава впервые была предложена F.Konig в 1891 году. В последующем операция была значительно усовершенствована. Навес получали путем введения в сформированную в крыше вертлужной впадины нишу костных ауто- или аллотрансплантов. В современной литературе встречается значительное число различных вариаций остеотомий таза и бедренной кости. Применение и целесообразность того или иного варианта во многих случаях остается спорными (Ахтямов И.Ф., Соколовский О.А, 2008) [2+]. Такие способы лечения, как артродез и артроскопия в настоящее время практически не применяются. Артроскопический метод лечения в некоторых случаях легкой и умеренной степени дисплазии тазобедренных суставов позволял удалить свободные фрагменты хряща, некротизированные ткани поврежденной губы вертлужной впадины, или удаление части воспаленной синовиальной ткани. Эндопротезирование тазобедренного сустава при диспластическом коксартрозе[D] Эндопротезирование при диспластическом коксартрозе относится к числу операций высокой категории сложности по следующим причинам: - сложность предоперационного планирования; - недоразвитие и деформация костных элементов сустава, их взаимное смещение, относительное и абсолютное укорочение мягких тканей; - технические трудности самого пособия, связанные с ранее проведенными операциями, наличием рубцовых тканей, необходимостью низведения головки бедренной кости и т.п.; - большая травматичность и продолжительность операции, увеличенный объем кровопотери по сравнению со стандартным эндопротезированием; - значительное число местных интра- и послеоперационных осложнений. [D] Вариант алгоритма эндопротезирования при диспластическом коксартрозе (Hip dysplasia, 2007) В данном варианте выбор методики операции основан на стадии по Crowe. Crowe I: Вертлужный компонент устанавливается в истинную вертлужную впадину, любой доступ к суставу. Бедренный компонент на выбор хирурга. Crowe II, III: Выбор бедренного компонента основан на анатомических особенностях и часто применятся конический тип ножки. В связи с неполноценной вертлужной впадиной установка ацетабулярного компонента представляет значительные трудности. Возможно применение ауто или аллографтов для пластики крыши вертлужной впадины или установка чашки выше центра ротации. Возможно применение бедренной остеотомии (например, операция по Paavilainen) (Paavilainen T. 1993) (2+). Сrowe IV: Вертлужный компонент по возможности установить в истинное положение. При установке бедренного компонента целесообразно использование подвертельной или чрезвертельной остеотомией. (например, операция по Paavilainen). [2+] Осложнениями при эндопротезировании тазобедренного сустава при диспластическом коксартрозе могут быть: (Hip dysplasia, 2007) Невропатии (бедренного, седалищного) Вывих головки эндопротеза Ранняя нестабильность в следствии установки ацетабулярного компонента с большим недопокрытием Ложные суставы большого вертела СПИСОК ЛИТЕРАТУРЫ Ахтямов И.Ф., Соколовский О.А. Хирургическое лечение дисплазии тазобедренного сустава. Казань. 2008. Гафаров Х. З. Лечение детей и подростков с ортопедическими заболеваниями нижних конечностей/ Х.З. Гафаров. — Казань: Тат. кн. изд-во, 1995. — 184 с. Гурьев В.Н. Коксартроз и его оперативное лечение / В.Н. Гурьев. — Таллин: Валгус, 1984 Диспластический коксартроз (хирургическая профилактика и лечение). / А.А. Корж, Е.С. Тихоненков, В.А. Андрианов и др. — М:. Медицина, 1986. — 108 с. Лоскутов А.Е. Эндопротезирование при диспластическом коксартрозе. / А.Е. Лоскутов, М.Л. Головаха // Ортопед. травматол. — 1998. — №4. — С. 97–98. Лоскутов А.Е., Т.А. Зуб, О.А. Лоскутов. О классификации диспластического коксартроза у взрослых. «Ортопедия, травматология и протезирование» 2010, № 2: 83–87 Мирзоева И.И. Оперативное лечение вывиха бедра у детей. / И.И.Мирзоева, М.Н.Гончарова, Е.С.Тихоненков. — Ленинград: Медицина, 1976. — 232 с. Петросян Р.Х.. Дифференциальная тактика выбора метода оперативного лечения диспластического коксартроза (обзор литературы) Медицинский Вестник Эребуни 2.2012 (50), 6-11 Травматология и ортопедия: рук-во в 3 томах [под ред. Ю.Г.Шапошникова]. — М., Mед., 1997. — Том 3. — С. 408. Угнивенко В.И. Диагностика и лечение диспластического коксартроза в амбулаторных условиях / В.И.Угнивенко // Русский медицинский сервер. — Ортопедия. — 2001. — С. 1–5 Хирургическое лечение дегенеративно-дистрофических поражений тазобедренного сустава / Н.В. Корнилов, А.В. Войтович, В.М. Машков и др. — СПб: ЛИТО Синтез, 1997. Эволюция коксартроза в свете экспертизы трудоспособности / С.В. Сергеев, Е.А. Жмотова, И.М. Кимельфельд и др. // Вестн. травматологии и ортопедии им. Н.Н. Приорова. — 1996. — №2. — С. 3–10 Antti Eskelinen. Total hip arthroplasty in young patients — with special references to patients under 55 years of age and to patients with developmental dysplasia of the hip / Antti Eskelinen: academic dissertation. — Helsinki, 2006. — 128 p. Bombelli R., Aronson J.. Biomechanical classification of osteoarthritis of the hip. In: Schatzker J. ed. The intertrochanteric osteotomy. New York: Springer 1984: 67–134. Brunner A., B. Ulmar, H. Reichel, R. Decking. The Eftekhar and Kerboul classification in assessment of developmental dysplasia of the hip in adult patients. Measurement of inter- and intraobserved reliability / // HSSJ. — 2008. — Vol. 4. — Р. 25–31 Chiron Ph. Adult hip dysplasia: classification, surgical indications, shelf arthroplasty by a minimally invasive approach. Maîtrise Orthopédique n° 213 - April 2012 Crowe JF, Mani VJ, Ranawat CS: Total hip replacement in congenital dislocation and dysplasia of the hip. J Bone Joint Surg, 61A:15-23, 1979. D’Souza S.R., Sadiq S., New A.M., Northmore-Ball M.D (1998) Proximal femoral osteotomy as the primary operation for young adults who have osteoarthrosis of the hip. J Bone Joint Surg Am 80:1428–1438. Hunter D. Exercise and dietary weight loss in overweight and obese older adults with knee osteoarthritis: the Arthritis, Diet, and Activity Promotion Trial. Arthritis Rheum 50: 1501:1510 as cited by (2009) ‘Focusing osteoarthritis management on modifiable risk factors and future therapeutic prospects’ Ther Adv Musculoskel Dis 1(1) 35:47 full text accessed at http://tab.sagepub.com/cgi/reprint/1/1/35 accessed January 2010 Eftekhar N.S. Total hip arthroplasty / N.S.Eftekhar. — 7th edition. — St. Louis: Mosby, 1993 Fransen M, McConnell S, Bell M (2002) Therapeutic exercise for people with osteoarthritis of the hip or knee. A systematic review. Journal of Rheumatology 29 (8): 1737–45. as cited NCCCC - National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians, 2008 accessed at www.nice.org January 2010 Hip dysplasia. Orthopaedics One Articles. In: Orthopaedics One - The Orthopaedic Knowledge Network. Created Aug 16, 2007 19:03. Last modified Jul 25, 2012 04:13 ver.44. Retrieved 2013-07-11 Hartofilakidis G. Total Hip Arthroplasty for Congenital Hip Disease / G. Hartofilakidis, T. Karachalios // J. Bone Joint Surg. Am. — 2004. — Vol. 86(2). — Р. 242–250. Hartofilakidis G. Low friction arthroplasty for old untreated congenital dislocation of the hip / G. Hartofilakidis, K.Stamos, T.T.Ioannidis // J. Bone and Joint Surg. — 1988. —Vol. 70-B(2). — P. 182–186 Hersche O, Casillas M, Ganz R: Indications for intertrochanteric osteotomy after periacetabular osteotomy for adult hip dysplasia. Clin Orthop, 347:19-26, 1998. Hurley MV, Walsh NE, Mitchell HL et al. (2007) Clinical effectiveness of a rehabilitation program integrating exercise, self-management, and active coping strategies for chronic knee pain: a cluster randomized trial. Arthritis & Rheumatism 57 (7): 1211–9. as cited NCCCC - National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians, 2008 accessed at www.nice.org January 2010 Hunter D. (2009) ‘Focusing osteoarthritis management on modifiable risk factors and future therapeutic prospects’ Ther Adv Musculoskel Dis 1(1) 35:47 full text accessed at http://tab.sagepub.com/cgi/reprint/1/1/35 accessed January 2010 Hunter D and Felson D. (2006) ‘Osteoarthritis’ BMJ. 2006; 332:639-642. Murray R.O. The etiology of primary osteoarthritis of the hip / R.O. Murray // Br. J. Radiol. — 1965. — Vol. 38. —P. 810–824 Messier SP, Loeser RF, Miller GD, Morgan TM, Rejeski WJ, Sevick MA et al. Exercise and dietary weight loss in overweight and obese older adults with knee osteoarthritis: the Arthritis, Diet, and Activity Promotion Trial. Arthritis Rheum 2004; 50:1501-10. Minor MA (1999) Exercise in the treatment of osteoarthritis. Rheumatic Diseases Clinics of North America 25 (2): 397–415, viii as cited NCCCC - National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians, 2008 accessed at www.nice.org January 2010 NCCCC - National Collaborating Centre for Chronic Conditions. Osteoarthritis: national clinical guideline for care and management in adults. London: Royal College of Physicians, 2008 accessed at www.nice.org January 2010 Neumann DA. (1989) Biomechanical analysis of selected principles of hip joint protection. Arthritis Care Res 1989; 2: 146–55. as cited in O'Reilly, S. and Doherty, M. (2003) Chapter 8: Signs, symptoms, and laboratory tests. In: Brandt, K., Doherty, M. and Lohmander, S. (Eds.) Osteoarthritis. 2nd edn. Oxford: Oxford University Press Osteoarthritis of the hip joint and acetabular dysplasia in women / R.W. Smith, P. Egger, D. Coggon et al. /Annals of the Rheumatic Diseases. — 1995. — Vol. 54. — Р. 179–181.]. Osteoarthritis of the hip joint and acetabular dysplasia in women / R.W. Smith, P. Egger, D. Coggon et al. //Annals of the Rheumatic Diseases. — 1995. — Vol. 54. — Р. 179–181. Paavilainen T, Hoikka V, Paavilainen P: Cementless total hip arthroplasty for congenitally dislocated or dysplastic hips: technique for replacement with a straight femoral component. Clin Orthop, 297:71-81, 1993. Pauwels F. Biomechanics of the normal and deseased hip. Berlin; Springer. Verlag, 1976., Rab G.T. Biomechanical aspects of Salter osteotomy. Clin. Orthop. 1978; 132; 82–87. Tonnis D. (1976) An evaluation of conservative and operative methods in the treatment of congenital hip dislocation. Clin Orthop:76–88. Springorum H. Hüfte / H. Springorum, A. Trutnau, K.Braun. — Fachlexikon orthopädie: Ecomed, 1998. — 280 p. |
