АВ-блокады. Диагностика. ав блокады. Они включают в себя два важнейших симптомокомплекса
 Скачать 1.61 Mb. Скачать 1.61 Mb.
|
1 2 3. БРАДИАРИТМИИ: ДИСФУНКЦИЯ СИНУСОВОГО УЗЛА, ПРЕДСЕРДНО-ЖЕЛУДОЧКОВЫЕ БЛОКАДЫ Термин брадиаритмии объединяет разнородную группу нарушений ритма сердца, характеризующихся замедленной выработкой электрических импульсов, регулярных и нерегулярных, или замедленным ритмом желудочков, связанным с блокадой проведения импульсов. Они включают в себя два важнейших симптомокомплекса: дисфункцию синусового узла (ДСУ) предсердно-желудочковые (ПЖБ), включая внутрижелудочковые (ВЖБ) блокады. Предсердно желудочковые брадиаритмии (или по-другому атриовентрикулярные) — это нарушение работы проводящей системы сердца, при котором проведение электрических импульсов, стимулирующих сердечную мышцу, замедляется или полностью прекращается и приводит к нарушению сердечного ритма. 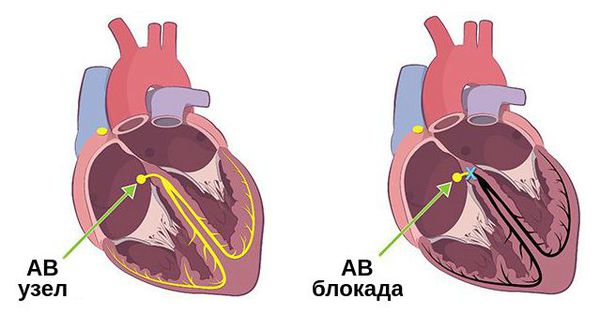 Блокады это частиное или полное нарушение движения электрического импульса по проводящей системе сердца. В зависимости от уровня поражения выделяют синоатриальный атриовентрикулярные и блокады ножек пучка гиса Этиология предсердно-желудочковых нарушений ритма Различают приобретенные и врожденные ПЖБ. Врожденные АВ блокады: Причинами врождённой АВ блокады могут быть наличие аутоантител у матери при системных заболеваниях — системной красной волчанки, дерматомиозите и др. Эти аутоантитела могут проникать через плацентарный барьер и повреждать проводящую систему плода, отвечающую за стимуляцию работы сердца. Сформированные внутриутробно пороки сердца (например пороки клапанов) значительную роль в формировании таких пороков играют воспалительные изменения в сердечной мышце при внутриутробных инфекциях плода, вызванных вирусами краснухи, Коксаки или цитомегаловирусом. Причины приобретённой АВ блокады можно разделить на две группы: 1. Экстракардиальные причины, т. е. не связанные с заболеваниями сердца: нарушение работы вегетативной нервной системы, например ваготония — повышенный тонус парасимпатической нервной системы; эндокринные заболевания, в первую очередь заболевания щитовидной железы — гипотиреоз; нарушение баланса электролитов — гиперкалиемия; механические или электрические травмы — проникающее и огнестрельное ранения, ушиб или сдавление грудной клетки, падение с высоты, воздействие ударной воздушной волны, повреждение при воздействии электрического тока и ионизирующей радиации; Инфекционные процессы (болезнь Лайма, токсоплазмоз, дифтерия, болезнь Чагаса, сифилис), инфильтративные заболевания (амилоидоз, саркоидоз, лимфогранулематоз и другие лимфомы, множественная миелома), воспалительные и аутоиммунные процессы, последствия облучения грудной клетки, а также кардиомиопатии, нейромышечные заболевания (миотоническая мышечная дистрофия, синдром Kearns-Sayre, миопатия Эрба и перонеальная мышечная атрофия) - все они способны приводить к развитию Пр-Ж блокад. чрезмерная физическая нагрузка; интоксикация алкоголем, никотином, кофе; действие и передозировка лекарств — бета-блокаторов, антиаритмических препаратов (хинидина, прокаинамида, аймалина), сердечных гликозидов [11]. 2. Кардиальные причины: ишемическая болезнь сердца; инфаркт миокарда, особенно при его задне-нижней локализации и нарушении кровотока в правой коронарной артерии; ревмокардит — поражение сердца в результате системного ревматического воспаления, которое возникает как осложнение хронического тонзиллита или ангины; миокардиты и миокардиопатии, причиной которых стали вирусная инфекция, ангина, сифилис, коллагеноз, ревматоидный артрит и др.; постинфарктный и постмиокардитический кардиосклероз; опухоли сердца; диагностические манипуляции и операции на сердце и коронарных сосудах; некоторые врождённые заболевания сердечно-сосудистой системы и др. Иногда АВ блокада возникает по неустановленной причине. В таких случаях её называют идиопатической. Болезнь Лева-Ленегра ‒ медленно прогрессирующее поражение проводящей системы, сочетающее дегенеративно-склеротические изменения ее внутрижелудочковой части с кальцификацией и фиброзом соединительнотканного остова сердца. Клинически проявляется признаками сердечной недостаточности: быстрой утомляемостью, общей слабостью, ощущениями перебоев в работе сердца, обмороками. Диагностируется с помощью электрокардиографических методов (ЭКГ, мониторирование ЭКГ по Холтеру), молекулярно-генетического исследования. Единственный эффективный способ лечения патологии – имплантация электрокардиостимулятора (ЭКС).  Классификация АВ блокад По степени выраженности нарушений различают: - ПЖБ I степени – замедление проведения импульса от предсердий к желудочкам с проведением каждого импульса; - ПЖБ II степени - периодические прерывания проведения предсердных импульсов на желудочки. Она имеет три разновидности: Мобитц тип I – блокирование импульса с предшествующим прогрессивным замедлением проведения от предсердий к желудочкам (периодика Венкебаха); Мобитц тип II – блокирование импульса без предшествующего удлинения времени предсердно-желудочкового проведения; далекозашедшая ПЖБ II степени – блокирование каждого второго или нескольких подряд предсердных импульсов. – ПЖБ III степени – полная блокада проведения предсердных импульсов на желудочки с развитием полной предсердно-желудочковой диссоциации. По локализации нарушений проведения в проводящей системе сердца (ПСС) выделяют блокады на уровне предсердий (внутрипредсердная), на уровне атрио-вентрикулярного узла (АВУ), ниже АВУ. В последнем случае выделяют блокады на уровне пучка Гиса (внутригисовые) и на уровне ветвления ножек пучка Гиса (подгисовые). Изолированные блокады разветвлений пучка Гиса обозначают как фасцикулярные (пучковые) блокады: блокада правой ножки пучка Гиса (БПНПГ), передняя верхняя факцикулярная блокада (ПВФБ) и задняя нижняя фасцикулярная блокада (ЗНФБ). Комбинации из двух указанных блокад обозначают как двух-пучковые (би-фасцикулярные) блокады: БПНПГ+ПВФБ, БПНПГ+ЗНФБ и блокада левой ножки пучка Гиса (БЛНПГ). Под трех-пучковой (три-фасцикулярной) блокадой понимают альтернирующую внутрижелудочковую блокаду (истинная трех-пучковая блокада), когда чередуются две разновидности двух-пучковых блокад 203 (например, БПНПГ и БЛНПГ), или сочетание двух-пучковой блокады с ПЖБ I-II степени. По характеру течения ПЖБ разделяют на преходящие (интермиттирующие или пароксизмальные) и постоянные (персистирующие). Симптомы АВ блокады Церебральные Усталость Повышенная утомляемость Спутанность сознания Вялость Апатия Снижение умственных способностей Внезапные головокружения Пресинкопальные и синкопальные состояния Кардиальные Быстрая усталость Одышка Снижение толерантности к физическим нагрузкам Чувство тяжести и боли в области сердца Симптомы АВ блокады зависят от частоты сокращений желудочков сердца и степени поражения сердечной мышцы. АВ блокада с замедлением передачи импульсов протекает бессимптомно и часто обнаруживается при проведении электрокардиограммы. Возникающие жалобы связаны с основным заболеванием, на фоне которого развилась блокада: вегетососудистой дистонией, язвенной болезнью желудка, повышенного внутричерепного давления, гипертонии, ишемической болезни сердца. При частичной блокаде импульсов жалобы пациента зависят от частоты сокращений желудочков. В случае больших пауз, возникающих во время выпадения каждого второго или третьего сокращения желудочков, особенно при атеросклерозе, могут появиться признаки недостаточного кровоснабжения мозга: головокружение, слабость, круги перед глазами, внезапные эпизодические обмороки. Без сознания пациент находится обычно 1-2 минуты, перед этим кожа резко бледнеет, а после — краснеет. Также могут возникнуть симптомы застойной сердечной недостаточности: одышка, отёки ног, резкое снижение переносимости физической нагрузки. При полной блокаде импульсов жалобы пациентов наиболее выражены. В случае врождённой АВ блокаде с ритмом из АВ узла у пациента могут возникать ощущения остановки сердца, слабость, утомляемость, особенно после физических нагрузок, головные боли, головокружения, тёмные круги перед глазами, обмороки. Также характерно усиление пульсации в области головы и шеи. Могут беспокоить чувство тяжести и боли в области сердца, одышка и другие проявления сердечной недостаточности[11]. Приступы потери сознания возникают у 2560 % больных. Боли в области сердца отмечаются часто, но они несильные, чаще ноющие, могут быть сжимающими. У некоторых больных со стенокардией после появления полной АВ блокады приступы боли становятся более редкими из-за ограничения физической активности и невозможности ускорения ритма. Патогенез АВ блокады Сердечная мышца состоит из мышечной ткани двух видов. Один из них — это рабочий миокард, который сокращается, выполняя функцию "насоса". Другой вид — это специализированный миокард, который состоит из проводящих клеток, образующих центры, в которых с автоматической регулярностью возникают электрические импульсы. Данные импульсы распространяются через проводящую систему — координатор работы отделов сердца. 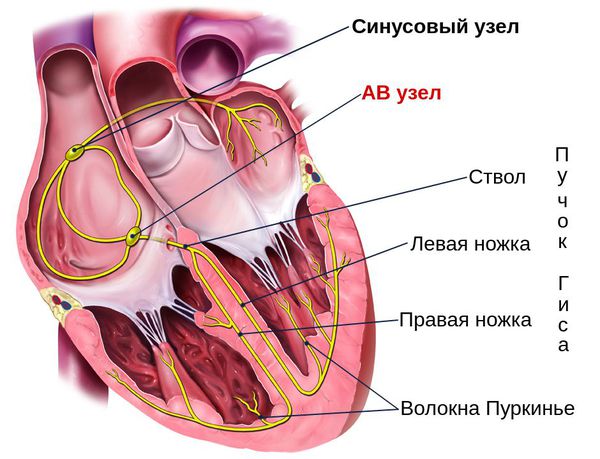 Первым импульс автоматически вырабатывает синусовый узел, расположенный в правом предсердии. Его называют центром автоматизма первого порядка. Он функционирует автономно, генерируя импульс возбуждения с частотой около 60-80 ударов в минуту. Далее проводящая система переводит возникший импульс в АВ узел — центр автоматизма второго порядка. В нём импульс задерживается и проходит дальше по проводящей системе — пучку Гиса и волокнам Пуркинье (центрам автоматизма третьего порядка). Весь этот процесс передачи импульса от синусового узла по проводящей системе сердца вызывает его сокращение. Если автоматизм синусового узла в силу каких-то причин утрачивается, то роль генератора импульса берёт на себя АВ узел. Частота вырабатываемых им импульсов достигает 40-60 ударов в минуту. Если же нарушается работа синусового и АВ узла, то сердце будет сокращаться за счёт импульсов, исходящих из пучка Гиса и волокон Пуркинье. При этом частота сердечных сокращений снизится до 20-40 ударов в минуту [6]. АВ блокада возникает в результате появления периодов нечувствительности АВ-узла и пучка Гиса к импульсам. Чем дольше эти периоды, тем тяжелее проявления АВ блокады [8]. Так как частота сокращений желудочков влияет на кровообращение, из-за уменьшения ударов сердца при АВ блокаде пациент может испытывать слабость и головокружение. АВ блокада с замедленной передачей импульса чаще является функциональной, т. е. зависит от вегетативной нервной системы. Частичное или полное выпадение импульсов, как правило, является следствием тяжёлого заболевания миокарда и сопровождается значительными нарушениями кровоснабжения. Наследственные АВ блокады обусловлены диффузным пропитыванием клеток миокарда и проводящей системы сердца липидными, белковыми или полисахаридными комплексами.  Классификация и стадии развития АВ блокады По причинам АВ блокады подразделяются на две группы: функциональные — возникают из-за интенсивных занятий спортом, приёма некоторых лекарств, чаще встречаются у молодых пациентов; органические — развиваются на фоне различных заболеваний, чаще возникают у пожилых пациентов. В зависимости от места нарушения проведения импульса выделяют три формы АВ блокад: проксимальные — располагаются ближе к синусовому узлу, в районе АВ узла и ствола пучка Гиса; дистальные — располагаются дальше от синусового узла, в районе ножек пучка Гиса; комбинированные — нарушения проводимости располагаются на разных уровнях. По течению АВ блокады бывают: острыми — возникают во время инфаркта миокарда, при превышении дозировки лекарств и т. д.; хроническими преходящими (временными) — часто развиваются на фоне ишемической болезни сердца; хроническими постоянными — встречаются обычно при органическом повреждении сердца; интермиттирующими (перемежающимися, прерывистыми) — смена полной блокады на частичную или их переход в синусовый ритм без блокады [3]. АВ блокады подразделяются на полную, когда ни один импульс из предсердий не проходит к желудочкам, и неполные. При этом выделяют три степени неполных АВ блокад: 1. Первая степень — абсолютно все импульсы достигают желудочков, но скорость распространения импульса снижена. Каких-либо характерных клинических симптомов нет, на ЭКГ интервал PQ удлинён до 0,21-0,35 секунд. 2. Вторая степень — блокируется один импульс из предсердий, не достигая желудочков. На ЭКГ появляется пауза, равная двум интервалам RR, число предсердных комплексов P больше, чем желудочковых QRS. Блокады второй степени бывают двух типов: Тип I — интервал PQ постепенно удлиняется с выпадением QRS комплекса (встречается часто). Тип II — выпадение QRS комплексов возникает при одинаково нормальных или удлинённых интервалах PQ (встречается редко). 3. Третья степень — выпадает каждый второй или третий желудочковый комплекс (блокада 2:1 или 3:1), иногда выпадает несколько комплексов QRS подряд. На ЭКГ регистрируются частые паузы с предсердными зубцами P. 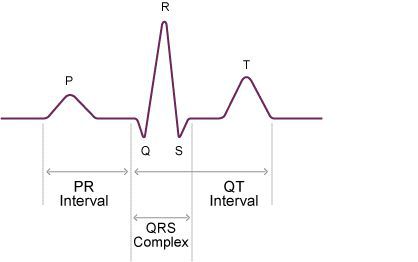 При полной АВ блокаде ни один импульс не проходит к желудочкам, из-за чего сердце сокращается всего 20-45 раз в минуту. На ЭКГ ритм желудочков значительно реже предсердного ритма, что недостаточно для обеспечения нормального кровообращения. Диагностика АВ блокады Для постановки диагноза "АВ блокада" необходимо: оценить жалобы пациента на состояние здоровья; провести объективное обследование, т. е. детальный осмотр; выполнить электрокардиографическое исследование (ЭКГ), функциональные пробы, ЭКГ-мониторирование и электрофизиологическое исследование сердца (ЭФИ). Жалобы пациента зависят от степени АВ блокады и наличия сопутствующего заболевания. При I степени нарушения симптомы могут отсутствовать, а в случае III степени или при полной блокаде признаки патологии будут наиболее яркими. Во время объективного обследования : Пульс, как правило, замедлен, хорошо наполнен, но есть разница в частоте пульсаций вен шеи и пульса на запястье. Первый тон временами усиливается. При АВ блокаде I степени первый тон может быть ослабленным, более тихим. Ритм сердца нарушается, очень часто наблюдается брадикардия — редкий ритм. Важными признаками АВ блокады являются слабые пульсации шейных вен во время расслабления желудочков, а также отдельные сильные пульсации вен шеи, совпадающие с усиленным первым тоном сердца. яТакже для АВ блокады характерно одновременное повышение систолического (верхнего) и понижение диастолического (нижнего) артериального давления. . ЭКГ позволяет определить степень АВ блокады. Внимание доктора во время оценки кардиограммы приковано к волнам P, интервалам PQ и комплексам QRS. Изменение расположения P, длины PQ и выпадение желудочковых комплексов (QRS) будет указывать на наличие АВ блокады. Функциональные пробы помогают увидеть и проанализировать реакцию организма пациента на те или иные нагрузки. Существует несколько вариантов таких проб. Чаще всего при подозрении на АВ блокаду используется проба с атропином, который вводят через вену в дозе 0,04 мг/кг. Препарат позволяет снизить тонус блуждающего нерва и усилить работу симпатической нервной системы. В результате ритм сердца учащается, проводимость пучка Гиса повышается, а удлинённый интервал PQ становится короче.  Также проводятся функциональные пробы, направленные на тонус парасимпатической нервной системы, которые вызывают противоположный эффект. К таким пробам относят: тест Вальсальвы — резкое натуживание после глубокого вдоха; массаж каротидного синуса — надавливание на сонную артерию в области её разветвления (пациент при этом лежит на спине). В норме после функциональных проб частота сокращений желудочков остаётся практически без изменений. При наличии АВ блокады интервал PQ во время и/или после проб становится длиннее [7]. Важное значение в подтверждении диагноза АВ блокады имеет суточное мониторирование по Холтеру. Оно в обязательном порядке должно проводиться всем пациентам. ЭКГ-мониторирование позволяет: соотнести жалобы больного с ЭКГ-изменениями (например, потерю сознания с резким урежением ритма); оценить степень урежения ритма и блокады проводимости импульса, связь нарушений с деятельностью больного и приёмом препаратов; определить тип АВ-блокады (постоянный или преходящий), когда она возникает (днём или ночью), сочетается ли АВ блокада с другими нарушениями сердечного ритма; сделать вывод о необходимости постановки электрокардиостимулятора и т. д. [9]. ЭФИ позволяет уточнить локализацию АВ блокады и оценить необходимость проведения операции. Дополнительно врач может назначить эхокардиографию, МСКТ или МРТ сердца. Они требуются для выявления сопутствующей кардиопатологии. При наличии других состояний или заболеваний показаны дополнительные лабораторные исследования: проверяется кровь на наличие в ней антиаритмиков в случае передозировки ими, уровень электролитов (например, повышение калия), активность ферментов в случае инфаркта миокарда. Лечение АВ блокады Лечение АВ блокады зависит от её степени и наличия сопутствующих заболеваний. В случае АВ блокады I степени показано лечение основной патологии, спровоцировавшей развитие блокады. Все пациенты с данной степенью нарушения проводимости должны находиться под наблюдением, чтобы не пропустить её прогрессирование. При выявлении интоксикации препаратами наперстянки (дигоксином, строфантином, коргликоном) их следует отменить. При повышенном тонусе парасимпатической нервной системы необходимо назначать атропин. От приёма аймалина, хинидина, прокаинамида, бета-блокаторов и калия нужно отказаться из-за опасности увеличения степени АВ блокады [2]. АВ блокада II степени (прежде всего I типа) при отсутствии симптомов и признаков острой сердечной патологии обычно не требует активного лечения, так как нет объективных признаков нарушения кровообращения. Особое медикаментозное лечение необходимо при АВ-блокаде II степени с замедленной работой сердца, вызывающей нарушения кровообращения и различные симптомы. Также фармакотерапия показана во всех случаях с острым инфарктом миокарда. Лечение начинается с назначения атропина и изопреналина, повышающих проведение импульсов в пучке Гиса. Исключение составляют случаи, когда из-за очень редкого ритма и нарушенного кровоснабжения необходима срочная постановка искусственного кардиостимулятора. Лечение указанными средствами проводится только врачом. Для определения тактики лечения полную АВ блокаду можно распределить на три группы: 1. Полная АВ блокада без симптомов. Лечение не требуется. Такая форма возникает у небольшой группы людей с врождённой или приобретённой в молодом возрасте АВ блокадой с частотой сокращений желудочков сердца 50-60 ударов в минуту. Эти пациенты должны наблюдаться, посещать кардиолога и делать ЭКГ с периодичностью 1 раз в 6 месяцев. При ухудшении состояния и появлении жалоб обязательно нужно обратиться к врачу. Если желудочки сокращаются меньше 40 раз в минуту и комплексы QRS становятся шире, необходимо установить постоянный искусственный электрокардиостимулятор, даже при отсутствии симптомов. Это позволить предупредить наступление внезапной сердечной смерти. 1 2 |
