АППЕНДИЦИТ. Острый аппендицит и его осложнения Цель
 Скачать 2.15 Mb. Скачать 2.15 Mb.
|
|
Лабораторная и инструментальная диагностика острого аппендицита. Клиническая картина заболевания не всегда позволяет своевременно и точно поставить диагноз острого аппендицита. Существенную помощь в оказывают различные лабораторные и инструментальные методы диагностики. В анализе крови у подавляющего большинства больных выявляется умеренный лейкоцитоз, возможен сдвиг лейкоцитарной формулы влево. Практически у всех больных острым аппендицитом повышен уровень C-реактивного белка, однако следует помнить, что этот показатель неспецифичен и повышение его свидетельствует лишь о наличии воспалительного процесса в организме. При рентгенографии брюшной полости каких-либо специфичных признаков острого аппендицита выявить не удается. Выполнение рентгенографии скорее призвано исключить некоторые другие заболевания, которые могут симулировать картину острого аппендицита, например прободную язву желудка и 12-перстной кишки, правостороннюю нижнедолевую пневмонию и т.д. Компьютерная томография является весьма информативным методом диагностики аппендицита. Во многих случаях возможна визуализация червеобразного отростка с признаками воспаления – увеличение диаметра его и толщины стенки, выявляется свободная жидкость в брюшной полости (рис. 3). Из недостатков метода следует отметить наличие лучевой нагрузки, что делает применение КТ невозможным у некоторых больных (беременных, детей), а также недостаточную доступность метода в большинстве лечебных учреждений. 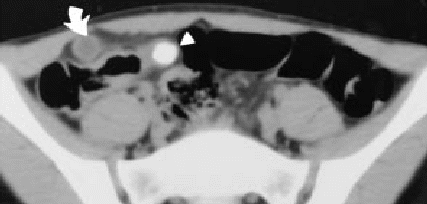 Рис. 3. Признаки острого аппендицита при КТ: воспаленный аппендикс указан большой стрелкой, треугольная метка указывает на копролит в просвете червеобразного отростка. Этих недостатков лишено ультразвуковое исследование. Этот метод неинвазивен, доступен и обладает достаточной информативностью в диагностике острого аппендицита. Признаками острого аппендицита являются увеличение диаметра червеобразного отростка, утолщение его стенки, ригидность при применении дозированной компрессии на переднюю брюшную стенку, наличие свободной жидкости в правой подвздошной области и ряд других (рис. 4). При исследовании червеобразного отростка в поперечном сечении типичен симптом «мишени». Нельзя забывать о том, что невозможность визуализации червеобразного отростка при УЗИ не исключает острый аппендицит. 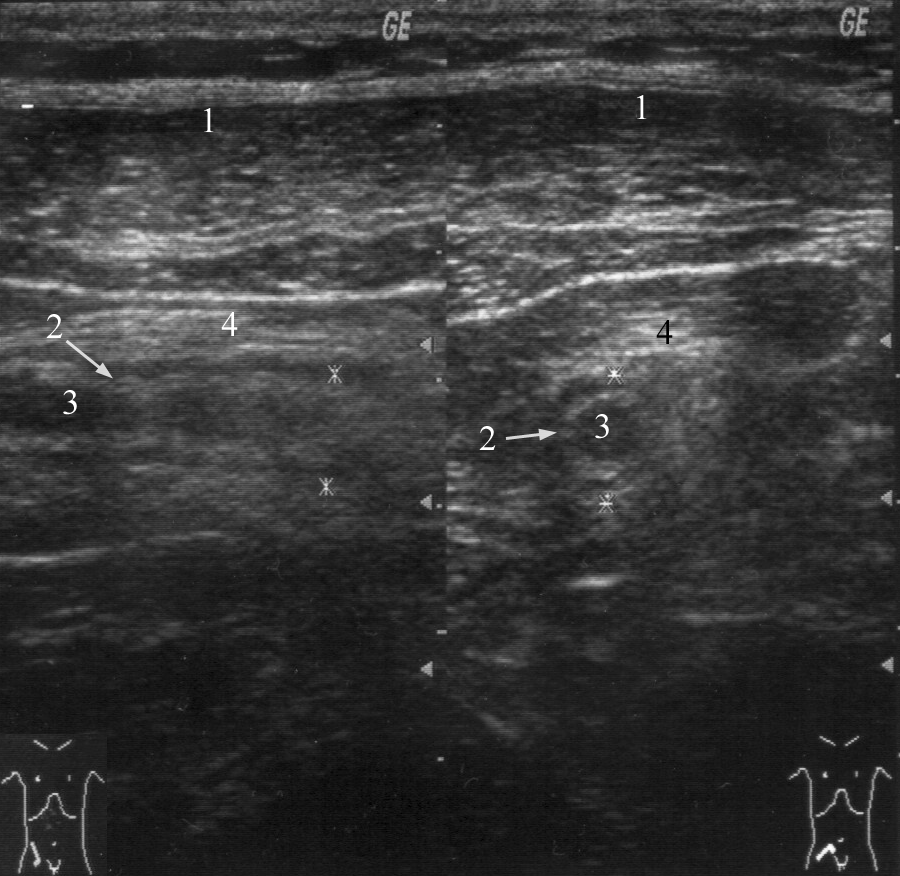  Рис. 4. Типичная ультразвуковая картина острого аппендицита. 1 – передняя брюшная стенка; 2 – стенка червеобразного отростка толщиной 3 мм; 3 – просвет червеобразного отростка, несжимаемый при дозированной компрессии Наиболее информативным методом диагностики является диагностическая лапароскопия. Непосредственный осмотр червеобразного отростка позволяет поставить диагноз (рис. 5), а в большинстве случаев лапароскопическое вмешательство является не только диагностической, но и лечебной манипуляцией (см. раздел «лапароскопическая аппендэктомия». Основной недостаток метода – его инвазивность. Диагностическая лапароскопия – это оперативное вмешательство, выполняемое под наркозом и сопровождается операционным и анестезиологическим риском. Таким образом, она не может быть рекомендована в качестве скринингового метода диагностики и должна применяться только если доступные неинвазивные методы исследования не позволили поставить диагноз. 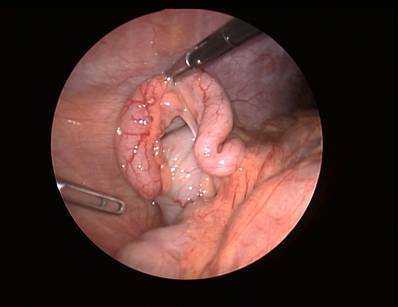 Рис. 5. Лапароскопическая картина острого аппендицита Дифференциальная диагностика острого аппендицита. Существует большое количество заболеваний, клиническая картина которых может симулировать острый аппендицит, а последний, в свою очередь, может маскироваться под другие заболевания органов брюшной полости и забрюшинного пространства. При осмотре больного с болями в животе, врач всегда должен помнить о возможном атипичном течении острого аппендицита. Воспаление дивертикула Меккеля Дивертикул Меккеля – незаращённый эмбриональный желточный проток (аномалия развития подвздошной кишки), расположен на противобрыжеечном крае подвздошной кишки на расстоянии до 1 м от илеоцекального угла. Частота его в популяции составляет около 3%. В подавляющем большинстве случаев это состояние протекает бессимптомно, и проявляет оно себя лишь при развитии осложнений. Клиническая картина неотличима от таковой при остром аппендиците – боли в мезогастральной и правой подвздошной области, и симптомы раздражения брюшины. При перфорации боли появляются внезапно и также сопровождаются симптомами перитонита. Иногда дивертикул Меккеля можно заподозрить при наличии в анамнезе эпизодов кишечного кровотечения. Таким образом, воспаление или перфорация дивертикула Меккеля чаще всего диагностируется во время операции, исключать его всегда нужно при выявлении отсутствия воспалительных изменений червеобразного отростка. Острый энтероколит, гастроэнтерит также может симулировать острый аппендицит. Заболевание обычно начинается с сильных, часто схваткообразных болей в мезогастральной области, сопровождаются рвотой, диареей. При сборе анамнеза выявляют связь начала заболевания с погрешностью в диете. При пальпации нет напряжения мышц передней брюшной стенки и других перитонеальных симптомов. При УЗИ выявляют расширенные, активно перистальтирующие петли тонкой кишки, иногда – небольшое количество свободной жидкости в брюшной полости. Острый панкреатит, в отличие от аппендицита, начинается с болей в верхних отделах живота опоясывающего характера, сопровождается многократной рвотой. Состояние больных более тяжелое, отмечается тахикардия при нормальной температуре тела. При пальпации живота болезненность определяется в эпигастральной области, значительно менее живот болезненен в правой подвздошной области. При КТ и УЗИ выявляют утолщение поджелудочной железы, наличие свободной жидкости в сальниковой сумке, по правому латеральному каналу, что нехарактерно для острого аппендицита. В анализе крови и мочи повышен уровень амилазы. Острый холецистит начинается с болей в правом подреберье, как правило, после приема жирной пищи. Часто в анамнезе есть указание на желчно-каменную болезнь, неоднократные подобные приступы болей. При пальпации зона максимальной болезненности расположена более медиально, чем при подпеченочном расположении воспаленного червеобразного отростка, часто удается пальпировать увеличенный болезненный желчный пузырь. Окончательную дифференциальную диагностику можно провести с помощью УЗИ, при котором выявляется увеличенный, с утолщенной стенкой желчный пузырь, в просвете которого определяются конкременты. Клиническая картина болезни Крона при ее обострении может не отличаться от острого аппендицита, особенно при локализации воспалительного процесса в терминальном отделе подвздошной, слепой кишке или червеобразном отростке. Заподозрить болезнь Крона можно по анамнестическому указанию на регулярно возникающие боли в животе, диарею, снижение массы тела. При УЗИ отмечается утолщение стенки тонкой кишки. В целом, правильный диагноз чаще всего устанавливают во время операции или диагностической лапароскопии. Прободная язва желудка и 12-перстной кишки, особенно в случае прикрытой перфорации, может симулировать симптом Кохера за счет постепенного распространения агрессивного желудочного содержимого по правому латеральному каналу в правую подвздошную ямку. Но, в отличие от острого аппендицита, боли в эпигастральной области при прободной язве резкие, интенсивные, у этих больных редко бывает рвота, при перкуссии выявляется отсутствие печеночной тупости. При обзорной рентгенографии брюшной полости выявляют свободный газ в виде «серпа». При УЗИ в брюшной полости выявляется большое количество свободной жидкости, при выполнении диагностической пункции под УЗ-наведением – с примесью желчи. Выполнение гастродуоденоскопии также позволяет выявить перфоративную язву. Правосторонняя почечная колика обычно начинается с интенсивных болей в поясничной или правой подвздошной области, иррадиирующих в паховую область, правое бедро, что нехарактерно для острого аппендицита. Отмечаются дизурические явления. При пальпации болезненность в правой подвздошной области умеренная, симптомов раздражения брюшины нет. В анализе мочи определяются эритроциты. При ретроцекальном расположении воспаленного червеобразного отростка также могут выявляться дизурические явления и изменения анализа мочи, однако они значительно менее выражены. При КТ, УЗИ отмечается расширение чашечно-лоханочной системы правой почки, мочеточника, иногда в них визуализируются конкременты. Также используют хромоцистоскопию и экскреторную урографию. Заболевания органов малого таза иногда довольно сложно дифференцировать с острым аппендицитом. Важную роль в установке правильного диагноза играет тщательный сбор анамнеза (задержка менструации при внематочной беременности, наличие кровянистых выделений из половых путей, ранее перенесенные воспалительные заболевания придатков и т.д.) При пальпации определяется болезненность в правой подвздошно-паховой области и над лоном. При влагалищном исследовании определяется болезненность придатков при их воспалении, напряжение, болезненность заднего свода влагалища при нарушенной внематочной беременности. При разрыве маточной трубы и геморрагической форме апоплексии яичника на первый план выходят симптомы внутрибрюшного кровотечения (бледность, тахикардия, снижение АД, положительный симптом Куленкампфа, притупление перкуторного звука в отлогих местах живота). В сомнительных случаях УЗИ и лапароскопия позволяют поставить правильный диагноз. Лечение острого аппендицита. Тактика лечения острого аппендицита общепринята и состоит в возможно раннем удалении червеобразного отростка – аппендэктомии. Это оперативное вмешательство лучше выполнять под наркозом. В ряде случаев допустимо выполнение его под местной анестезией. Операцию производят из косого переменного разреза в правой подвздошной области (доступ Волковича-Дьяконова). Кожный разрез проходит через точку McBurney, при этом 1/3 разреза находится выше, а 2/3 – ниже этой точки (рис. 6А). Величина разреза должна обеспечивать свободное выполнение основного этапа операции и в среднем составляет 8-10 см. После рассечения кожи и подкожной клетчатки, рассекают апоневроз наружной косой мышцы, разводят наружную, внутреннюю косую мышцы вдоль волокон, обнажают брюшину. Перед вскрытием брюшной полости рану изолируют марлевыми салфетками. При рассечении брюшины необходимо приподнять ее, чтобы не травмировать подлежащую кишку. При наличии симптомов распространенного перитонита выполняют срединную лапаротомию. После выполнения разреза, находят и выводят в рану купол слепой кишки с отходящим от нижне-медиальной поверхности его у места схождения тений, червеобразным отростком (рис 6Б). Если червеобразный отросток фиксирован у верхушки и не выводится в рану, следует приступить к выполнению ретроградной аппендэктомии. Форсированное извлечение воспаленного аппендикса недопустимо и может привести к отрыву его брыжеечки или самого отростка, что приведет к кровотечению или инфицированию брюшной полости. При выявлении неизмененного червеобразного отростка необходимо провести ревизию органов малого таза, не менее 1 метра подвздошной кишки для исключения другого заболевания, симулирующего острый аппендицит. После выведения воспаленного червеобразного отростка, брыжеечку его пересекают на зажимах и перевязывают идущие в ней сосуды (рис 6В,Г). Червеобразный отросток пережимают зажимом у основания, перевязывают кетгутовой лигатурой (или другим рассасывающимся материалом), и, отступя 1-1,5 см от основания, на купол слепой кишки накладывают кисетный шов (рис 7Д). Червеобразный отросток отсекают выше наложенной лигатуры, культю обрабатывают 5% раствором йода. Ассистент пинцетом погружает культю в просвет слепой кишки, в это время хирург затягивает кисетный шов (рис. 6Е). Поверх кисетного накладывают Z-образный серо-серозный шов (рис 6Ж). А 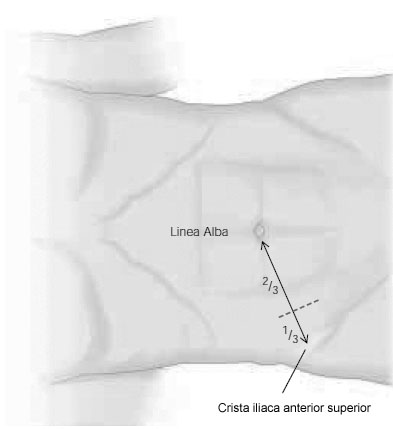 Б 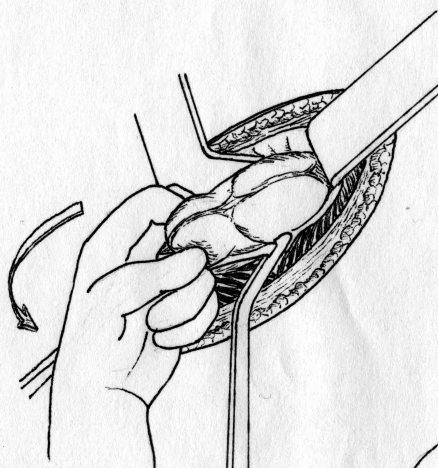 В В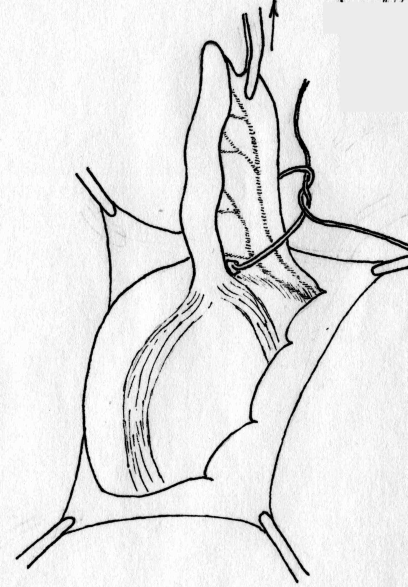 Г Г 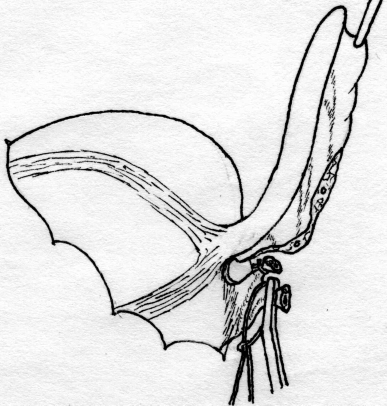 Д 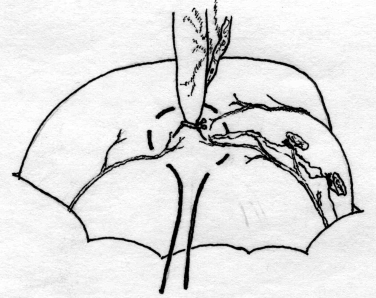 Е Е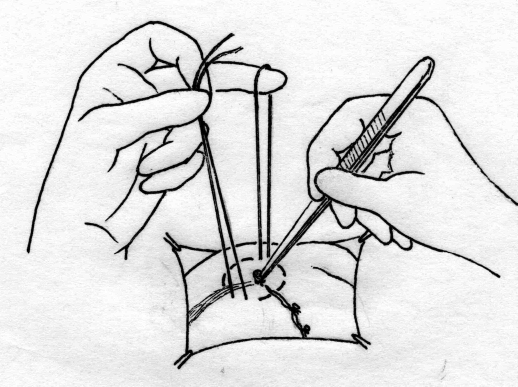 Ж Ж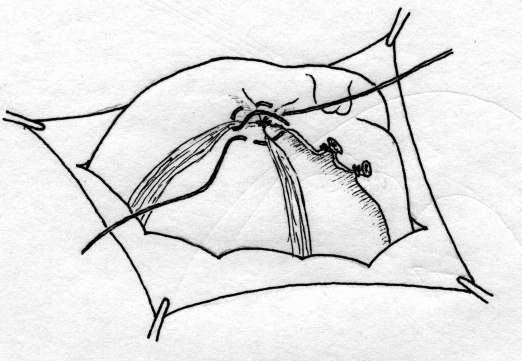 Рис. 7. Этапы выполнения аппендэктомии При невозможности выведения в рану червеобразного отростка, выполняют ретроградную аппендэктомию. При этом вначале червеобразный отросток отсекают у его основания, культю погружают в просвет слепой кишки вышеописанным методом (рис. 8А). После погружения культи, слепую кишку вправляют в брюшную полость, получая большее пространство для манипуляций. Накладывая на брыжеечку червеобразного отростка зажимы и поэтапно отсекая ее (рис 8Б), выделяют аппендикс из сращений, обычно более выраженных в области верхушки. После удаления червеобразного отростка, тщательно осушают полость малого таза, правую подвздошную ямку и латеральный канал от воспалительного экссудата. Показания к дренированию брюшной полости возникают сравнительно редко, в основном при гангренозной и перфоративной форме заболевания, осложненной местным перитонитом. В исключительных случаях прибегают к тампонированию брюшной полости, например при кровотечении, которое не удается остановить другими способами; неадекватном погружении культи червеобразного отростка и некоторых других редких интраоперационных ситуациях. В большинстве случаев рану ушивают послойно отдельными узловыми швами. А 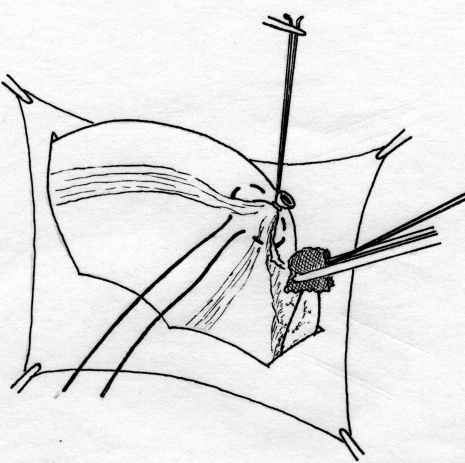 Б Б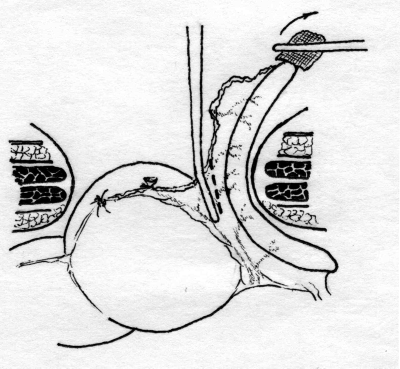 Рис. 8. Ретроградная аппендэктомия Лапароскопическая аппендэктомия. Лапароскопическая методика удаления червеобразного отростка обладает всеми преимуществами малотравматичных вмешательств – снижение сроков реабилитации и нахождения в стационаре, косметический эффект, некоторые исследователи отмечают меньшее число послеоперационных осложнений. В то же время, для лапароскопического варианта операции существует ряд ограничений – она трудно выполнима при осложненных формах острого аппендицита (развитие рыхлого инфильтрата, периаппендикулярного абсцесса и перитонита), ретроцекальном и ретроперитонеальном расположении червеобразного отростка. Показания к лапароскопической аппендэктомии чаще всего появляются в клинической ситуации, требующей выполнения диагностической лапароскопии – в таком случае при выявлении острого аппендицита, логично выполнить вмешательство лапароскопически. Другими показаниями являются: аппендицит на фоне ожирения II-III степени, что требует значительной длины разреза для получения адекватного доступа Волковича-Дьяконова – это существенно увеличивает операционную травму и частоту осложнений; аппендицит на фоне сахарного диабета (из-за опасности гнойных осложнений со стороны раны), и, наконец, желание больного удалить червеобразный отросток малоинвазивным способом. Перечень противопоказаний формируется, исходя из ограничений метода: лапароскопическая аппендэктомия противопоказана
Следует отметить, что с развитием лапароскопических технологий, некоторые противопоказания все чаще являются условными: так, при явлениях тифлита возможна обработка культи аппендикса с помощью лапароскопического сшивающего аппарата, а технология лапаролифтинга исключает повышение внутрибрюшного давления у больных с сопутствующими тяжелыми заболеваниями. Основные этапы лапароскопической аппендэктомии: Первый (предпочтительно атравматичный) троакар вводят в верхней параумбиликальной точке, второй – в левой подвздошной области, третий – в правом мезогастрии по средне-ключичной линии на уровне пупка. После выполнения ревизии и верификации острого деструктивного воспаления червеобразного отростка (рис. 5), последний с помощью зажима приподнимают по направлению к передней брюшной стенке (рис 9А). Брыжеечку обрабатывают с помощью электрокоагуляции, клипирования, лигирования или с помощью сшивающего аппарата (рис 6Б), после чего на основание червеобразного отростка накладывают две лигатуры и отсекают его. Слизистую культи червеобразного отростка коагулируют. Лигатурный способ обработки культи отростка применяют чаще всего, иногда применяют сшивающие аппараты (рис 9В) или погружной способ обработки, сходный с таковым при традиционной аппендэктомии. Далее червеобразный отросток извлекают из брюшной полости через 10- или 12-мм троакар, и после контрольной ревизии брюшной полости и извлечения троакаров ушивают раны. А 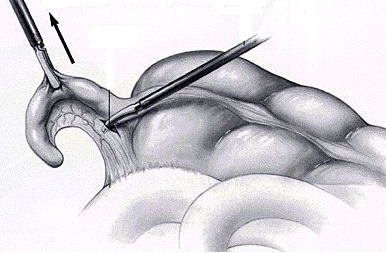 Б 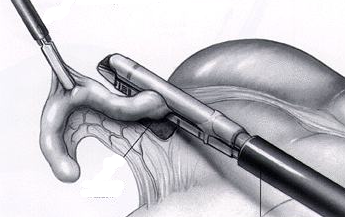 В 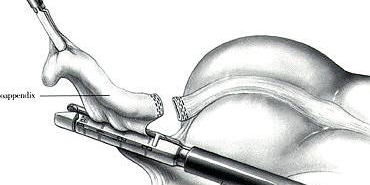 Рис 9. Основные этапы лапароскопической аппендэктомии (аппаратным способом) Осложнения острого аппендицита и аппендэктомии. Аппендикулярный инфильтрат и абсцесс Формирование аппендикулярного инфильтрата является результатом защитной реакции организма - отграничения деструктивного процесса от свободной брюшной полости с помощью большого сальника, тонкой кишки, брюшины. Как правило, он развивается через несколько дней после начала заболевания, которое типично для острого аппендицита. При формировании инфильтрата боли стихают, общее состояние больных улучшается. При осмотре живота в правой подвздошной области определяется плотное, малоподвижное, умеренно болезненное образование, занимающее всю правую подвздошную область. При УЗИ в правой подвздошной области визуализируется смешанной эхогенности образование, размеры которого вариабельны. Необходимо дифференцировать аппендикулярный инфильтрат и опухоль слепой кишки, особенно у лиц пожилого возраста. Наиболее информативным методом дифференциальной диагностики служит колоноскопия. Аппендикулярный инфильтрат – единственная форма острого аппендицита, которое лечится консервативно. При обнаружении плотного аппендикулярного инфильтрата во время выполнения аппендэктомии попытка разделения его является грубой ошибкой из-за неминуемого повреждения стенки кишки, участвующей в образовании инфильтрата. При лечении применяют антибактериальную, противовоспалительную терапию, при этом отмечают клиническую, лабораторную и ультразвуковую динамику воспалительного процесса – если у больного не нарастает лейкоцитоз, нет лихорадки, инфильтрат постепенно уменьшается в размерах до полного рассасывания, оперативное лечение применяется только через несколько месяцев – больным выполняют плановую аппендэктомию, так как в ином случае возможен повторный острый аппендицит. Если в процессе лечения у больного вновь появляются боли в правой подвздошной области, гектическая лихорадка, лейкоцитоз, а при ультразвуковом исследовании в центре инфильтрата определяется гипоэхогенное жидкостное образование - у больного развивается аппендикулярный абсцесс. В этом случае показано оперативное вмешательство – вскрытие абсцесса, предпочтительно внебрюшинным доступом по Пирогову с последующим дренированием или тампонированием полости абсцесса. Тазовый абсцесс (абсцесс Дугласового пространства) может встречаться как при тазовом расположении червеобразного отростка, так и при погрешностях выполнения аппендэктомии. При формировании тазового абсцесса больные жалуются на боли в нижних отделах живота, промежности, тенезмы, возможно дизурические явления. Повышается температура тела, нарастает лейкоцитоз со сдвигом лейкоцитарной формулы влево. При ректальном исследовании определяется болезненность и флюктуацию передней стенки прямой кишки. Важную роль играет ультразвуковое исследование, более информативно трансвагинальное или трансректальное УЗИ. Вскрывают тазовый абсцесс через переднюю стенку прямой кишки у мужчин и задний свод влагалища у женщин. Операция выполняется под наркозом и заканчивается дренированием полости абсцесса. Поддиафрагмальный абсцесс имеет более стертую клиническую картину, но столь же выраженные признаки системной воспалительной реакции. Характерна боль в грудной клетке, усиливающаяся при глубоком вдохе, иногда присоединяется кашель из-за раздражения диафрагмы. При осмотре можно отметить болезненность при пальпации нижних ребер, выбухание межреберных промежутков, расширение печеночной тупости. При рентгенографии отмечается высокое стояние купола диафрагмы, возможно наличие жидкости в плевральной полости. При УЗИ и КТ брюшной полости определяется жидкостное скопление под диафрагмой, плевральный выпот. Вскрывают поддиафрагмальный абсцесс чресплевральным или внеплевральным доступом. В настоящее время также применяют чрескожное дренирование абсцессов под контролем УЗИ или КТ. Диффузный перитонит является грозным осложнением острого аппендицита, обуславливающем большинство летальных исходов. Клиническая картина включает в себя клинические симптомы аппендицита, напряжение мышц и симптомы раздражения брюшины вначале в правых отделах, а затем и по всему животу, рвоту, лихорадку, тахикардию. При УЗИ в брюшной полости определяется свободная жидкость, признаки пареза тонкой кишки. Из особенностей лечения следует отметить выполнение оперативного вмешательства из срединного доступа, который позволяет выполнить и аппендэктомию (устранить источник перитонита), и адекватную санацию и дренирование брюшной полости. Послеоперационное лечение сходно с таковым при перитоните другой этиологии, включая массивную антибактериальную, инфузионную корригирующую терапию и т.д. Пилефлебит или септический тромбофлебит воротной вены – крайне редкое, но самое опасное осложнение острого аппендицита. Летальность при пилефлебите достигает 100%. Развивается он при гангренозной или флегмонозной форме аппендицита, когда происходит тромбофлебит вен брыжеечки червеобразного отростка, быстро распространяющийся на воротную вену и ее ветви. Больные погибают от острой печеночно-почечной недостаточности вследствие множественных внутрипеченочных абсцессов. Лечение пилефлебита включает в себя раннюю перевязку vv. Ileocolicae или резекцию илеоцекального угла и массивную антибактериальную терапию. Тестовые вопросы 1. Развитие патологического процесса при остром аппендиците начинается: а) с серозного покрова червеобразного отростка; б) со слизистой червеобразного отростка; в) с мышечного слоя червеобразного отростка; г) с купола слепой кишки; д) с терминального отдела тонкой кишки. 2. Дивертикул Меккеля возникает: 1) на тощей кишке; 2) на подвздошной кишке; 3) на восходящем отделе ободочной кишки; 4) как следствие аппендэктомии; 5) вследствие незаращения желточного протока. Выберите правильную комбинацию ответов: а) 1, 5; б) 2,4; в) 2,5; г) 3,4;д) 3,5. 3. Интраоперационно целесообразно (т.е. повлияет на действия хирурга и прогноз раневых осложнений) альтернативное разделение различных морфологических вариантов аппендицита 1) простой-деструктивный 2) флегмонозный-гангренозный 3) перфоративный-неперфоративный 4)первично гангренозный – вторично гангренозный 5) эмпиема – мукоцеле Правильная комбинация ответов: а) 1,3 б) 2,4 в) 2,4,5 г) 2,5 д) 1,3,5 4. Какие исследования имеют наибольшее значение в дифференциальной диагностике острого аппендицита и острых гинекологических заболеваний? 1) определение симптома Ровзинга; 2) клинический анализ крови; 3) вагинальное исследование; 4) пункция заднего свода влагалища; 5) гинекологический анамнез. Выберите правильное сочетание ответов: а) 1, 2, 3; б) 1, 3, 5; в) 3, 4; г) 2, 4, 5; д) 3,4,5. 5. При лечении аппендикулярного инфильтрата нецелесообразно применение: а) физиотерапевтического лечения; б) антибиотиков; в) стационарного лечения; г) наркотических средств; д) щадящей диеты. 6. Противопоказанием к аппендэктомии при остром аппендиците является: а) инфаркт миокарда; б) беременность 36—40 недель; в) непереносимость новокаина; г) аппендикулярный инфильтрат; д) нарушения свертываемости крови. 7. У больного П. после типичной аппендэктомии по поводу деструктивного аппендицита на 6-й день после операции повысилась температура, возникли озноб и одышка. Данное состояние может быть обусловлено всеми нижеперечисленными осложнениями, кроме: а) правосторонней пневмонии; б) абсцесса легкого; в) поддиафрагмального абсцесса; г) межкишечного абсцесса; д) внутрибрюшного кровотечения. 8. Какой из нижеперечисленных приемов не обязателен для диагностики острого аппендицита? а) пальпация брюшной стенки; б) клинический анализ крови; в) пальцевое ректальное исследование; г) ультразвуковое исследование органов брюшной полости ; д) влагалищное исследование. 9. Варианты расположения червеобразного отростка, влияющие на симптоматику: 1) тазовое 2)ретроцекальное 3) подпеченочное 4)ретроперитонеальное 5)медиальное Выберите лучшую комбинацию ответов: а)1,3,5 б) 2,4 в)1,3,4,5 г)1,2,3,5 д)2,3,4 10. Симптомы, позволяющие заподозрить болезнь Крона: 1) боли в правой подвздошной области; 2) поносы; 3) лихорадка; 4) дизурия; 5) ускоренная СОЭ Дайте правильную комбинацию ответов: а) 1, 2, 3; б) 1, 2, 3,4; в) 1, 3, 4; г) 1, 3, 4, 5; д) 1,2,3,4,5. 11. Сомнение в диагнозе «острый аппендицит» может быть окончательно разрешено с помощью а) продолженного клинического наблюдения б)динамического ультразвукового исследования в)видеолапароскопии г) колоноскопии д) компъютерной томографии 12. Абсцесс Дугласова пространства после аппендэктомии характеризуется следующими главными признаками: 1) гектической температурой; 2) болями в глубине таза и тенезмами; 3) ограничением подвижности диафрагмы; 4) нависанием стенок влагалища или передней стенки прямой кишки; 5) напряжением мышц передней брюшной стенки. Дайте правильную комбинацию ответов: а) 1, 3, 5; б) 1, 2, 4; в) 1, 3, 4; г) 2, 3, 4; д) 2, 3, 5. 13. Экстренная аппендэктомия не показана и требуется расширение диагностического поиска при: а) остром катаральном аппендиците; б) остром аппендиците во второй половине беременности; в) первом приступе острого аппендицита; г) неясном диагнозе острого аппендицита у пожилых больных; д) остром аппендиците у детей. 14. Симптомы аппендикулярного инфильтрата все, кроме: а) субфебрильной температуры; б) длительности заболевания 4-5 дней; в) профузных поносов; г) повышения числа лейкоцитов крови; д) пальпируемого опухолевидного образования в правой подвздошной области. 15. У больного, перенесшего аппендэктомию, начиная с 5 суток на фоне уменьшения локальной болезненности, возникло ухудшение общего состояния: повышение температуры, гектические размахи ее, повышение количества лейкоцитов. В глубине таза появились умеренные боли, преходящие дизурические явления, тенезмы. От какого дополнительного метода исследования можно ожидать убедительного выявления причины описанной выше картины? а) хромоцистоскопии; б) повторных анализов крови и мочи; в) пальцевого исследования прямой кишки; г) ректороманоскопии; д) трансректального ультразвукового исследования. 16. Для острого аппендицита наиболее характерна: а) болезненность в точке Мак-Бурнея; б) доскообразный живот; в) напряжение мышц и локальная болезненность в правой подвздошной области; г) болезненность в точке Ланца; д) болезненность в точке Кюммеля. 17. Что не характерно для дивертикула Меккеля? а) локализация в мезентериальной части подвздошной кишки; б) имеется у 2-3% людей; в) находится в 60-70 см проксимальнее илеоцекального угла; г) содержит все слои стенки кишки; д) может содержать гетеротопную ткань поджелудочной железы, желудка или слизистую ободочной кишки. 18. При подозрении на острый аппендицит правильной тактикой будет а) амбулаторное наблюдение с интервалом в сутки б) стационарное наблюдение с интервалом 2-3 часа в) экстренная лапаротомия г) лапаротомия через сутки при сомнительном диагнозе д) эндоскгопическое обследование ЖКТ (гастроскопия, колоноскопия) 19. Какое из заболеваний труднее всего дифференцировать с острым аппендицитом а) острый холецистит б)прикрытую перфорацию двенадцатиперстной кишики в)терминальный илеит г)опухоль слепой кишки д) правосторонний аднексит 20. К чему обязывает формулировка «невозможности исключить острый аппендицит»? а) экстренной лапаротомии б) экстренной лапароскопии в) экстренной аппендэктомии г)продолжению стационарного наблюдения д) срочной колоноскопии 21. Дивертикул Меккеля может вызвать: а) инвагинацию; б) высокую кишечную непроходимость; в) секретировать соляную кислоту и дать перфорацию; г) кровоточить; д) все вышеназванное верно. 22. Аппендикулярный инфильтрат это: а) вариант течения острого катарального аппендицита б) особая форма течения острого деструктивного аппендицита в) вовлечение червеобразного отростка в воспалительный процесс при правостороннем аднексите г) специфическое воспаление в связи с мезаденитом червеобразного отростка д) развитие аппендицита при опухоли слепой кишки 23. Основным симптомом острого аппендицита является: а) симптом Щеткина — Блюмберга; б) симптом Ровзинга; в) напряжение мышц и локальная болезненность в правой подвздошной области; г) симптом Ситковского; д) симптом Образцова. 24. 24-летняя студентка жалуется на тошноту и рвоту, боли в области пупка длительностью 4 часа. В течение последнего получаса боли переместились в нижнюю часть живота. Температура 37,8°С. Лейкоциты 13Х109/л. Какой диагноз наиболее верен? а) острый пиелит; б) острый правосторонний аднексит; в) разрыв овариальной кисты; г) нарушенная внематочная беременность; д) острый аппендицит. 25. Тампонада брюшной полости после аппендэктомин по поводу острого аппендицита не показана при: а) неостановленном капиллярном кровотечении; б) неуверенности в полном удалении каловых камней, выпавших в момент операции из разорвавшегося червеобразного отростка; в) наличии мутного выпота в правой подвздошной области; г) неуверенности в адекватном погружении культи отростка; д) оставлении верхушки отростка в ране при ретроградной аппендэктомии. 26. 66-летний больной обратился с жалобами на повышение температуры, боли в левой подвздошной области, и признаки кишечного дискомфорта. При пальпации в левой подвздошной области - ригидность мышц. Ваш предположительный диагноз? а) заворот сигмовидной кишки; б) дивертикулит; в) острый аппендицит; г) болезнь Гиршпрунга; д) язвенный колит с атипичным расположением отростка. 27. Меккелев дивертикул является анатомическим элементом: а) подвздошной кишки; б) двенадцатиперстной кишки; в) внепеченочных желчных путей; г) мочевого пузыря; д) восходящей кишки. 28. При осложнении острого аппендицита аппендикулярным инфильтратом показано консервативное лечение, потому что: 1) возможно самоизлечение; 2) возможно рассасывание инфильтрата; 3) при попытке произвести аппендэктомию возможна перфорация тонкой кишки; 4) после рассасывания инфильтрата развивается легкая форма заболевания—хронический аппендицит; 5) при попытке выделить червеобразный отросток из инфильтрата может развиться перитонит. Выберите правильную комбинацию ответов: а) 1, 2, 3; б) 2,4; в) 1, 3; г) 3, 5; д) все ответы верны. 29. При дифференциальной диагностике поддиафрагмального абсцесса с правосторонней нижнедолевой пневмонией наиболее важными признаками абсцесса являются: 1) ограничение подвижности правого купола диафрагмы при рентгеноскопии грудной клетки; 2) наличие надпеченочного уровня жидкости при обзорной рентгенографии брюшной полости; 3) получение гноя при пункции плевральной полости; 4) получение гноя при пункции поддиафрагмального пространства; 5) затемнение нижней доли правого легкого при рентгеноскопии грудной клетки. Выберите правильную комбинацию ответов: а) 1, 3, 4; б) 1,2, 4; в) 1, 2, 5; г) 2, 3, 4; д) 3, 4, 5. 30. Развитие пилефлебита наиболее вероятно при одной из следующих форм острого аппендицита: а) аппендикулярной колике; б) катаральном аппендиците; в) флегмонозном аппендиците; г) флегмонозном аппендиците, протекающем с воспалением брыжейки червеобразного отростка; д) первичном гангренозном аппендиците. 31. К вам поступил больной с аппендикулярным инфильтратом. Комплекс каких консервативных мероприятий наиболее целесообразен у данного больного в первые 3 дня? 1) холод на живот; 2) антибиотикотерапия; 3) местно - УВЧ или УФО; 4) тепло на правую подвздошную область; 5) парентеральное применение протеолитических ферментов. Выберите правильную комбинацию ответов: а) 1, 2; б) 2, 3; в) 4, 5; г) 1, 5; д) все ответы правильные. 32. Для дифферальной диагностики между острым аппендицитом и правосторонней почечной коликой вы предпримете: 1) введение спазмолитиков; 2) УЗИ; 3) срочное исследование мочи; 4) хромоцистоскопию; 5) ангиографию почечных артерий. Выберите правильную комбинацию ответов: а) 1, 3, 5; б) 2,3, 4; в) 3, 4, 5; г) 1, 2,3, 4; д) все ответы верны. 33. Для перфоративного аппендицита характерны следующие признаки: 1) наличие свободного газа в брюшной полости; 2) снижение объема циркулирующих эритроцитов; 3) внезапное усиление болей в животе; 4) напряжение мышц передней брюшной стенки; 5) положительный симптом Щеткина-Блюмберга. Выберите правильную комбинацию ответов: а) 1, 2, 3; б) 2,4, 5; в) 3, 4, 5; г) 1, 4, 5; д) все ответы верны. 34. Клиническими признаками поддиафрагмального абсцесса являются: 1) боли в правой половине грудной клетки и верхних отделах живота при вдохе; 2) болезненность при надавливании в области нижних ребер; 3) гектическая температура; 4) выбухание нижних реберных промежутков; 5) расширение границ печеночной тупости. Выберите правильную комбинацию ответов: а) 1, 2, 3, 4; б) 3, 4, 5; в) 1, 2, 3, 5; г) 2, 3, 4; д) все ответы верны. 35. У больного 18 лет на 10-й день после операции аппендэктомии развился абсцесс ректовезикального пространства. Что вы предпримете? а) массивную антибиотикотерапию; б) вскроете абсцесс нижне-срединным доступом и дренируете малый таз; в) вскроете абсцесс через правую подвздошную область; г) дренируете абсцесс через переднюю стенку прямой кишки; д) вскроете абсцесс правосторонним внебрюшным доступом. 36. У больного 40 лет на 2-й день после операции аппендэктомии, произведенной по поводу гангренозного аппендицита, развился парез кишечника, озноб, стали беспокоить боли в правой половине живота, увеличилась печень и появилась желтуха. Симптомов раздражения брюшины не отмечено. О развитии какого осложнения острого аппендицита в первую очередь можно думать? а) перитонит; б) поддиафрагмальный абсцесс; в)межкишечный абсцесс; г) пилефлебит; д) подпеченочный абсцесс. 37. При аномальном расположении купола слепой кишки диагностика острого аппендицита основывается на следующих положениях 1)наблюдении появляющихся признаков местного перитонита 2)позитивной идентификации другой ургентной абдоминальной патологии 3)использовании диагностической лапароскопии при перитониальных признаках 4) выполнении экстренной лапаротомии при очевидном перитоните с интраоперационной диагностикой его причины 5) относительно высокой вероятности острого аппендицита по сравнению с другой патологией) у молодых пациентов Выберите лучшее сочетание ответов: а) 1 б) 1,3,4 в)1,2,3,4,5 г) 2,3 д)1,2,3,4 38. Для отличия острого аппендицита от апоплексии яичника необходимо учитывать следующие признаки: 1) симптом Кохера-Волковича; 2) симптом Промптова; 3) головокружение или обморочное состояние; 4) симптом Бартомье-Михельсона; 5) иррадиацию болей в крестец и промежность. Выберите лучшую комбинацию ответов: а) 1, 2, 4, 5; 6) 2, 3,5; в) 1, 4; г) 3, 5; д) все правильно. 39. У больной 23 лет, с беременностью 32 недели, находящейся в хирургическом отделении 18 часов, при динамическом наблюдении полностью исключить наличие острого аппендицита не представляется возможным. Ваша лечебная тактика? а) больную необходимо оперировать; б) необходимо продолжить наблюдение за больной; в) произвести ультрасонографию; г) совместно с гинекологом вызвать искусственное прерывание беременности, а затем произвести аппендэктомию; д) вызвать прерывание беременности и произвести лапароскопию. 40. Вы должны оперировать больного с типичной картиной острого флегмонозного аппендицита. Каким оперативным доступом целесообразно произвести аппендэктомию в данном случае? а) нижне-срединная лапаротомия; б) разрез Волковича—Дьяконова; в) правосторонний параректальный доступ; г) поперечная лапаротомия над лоном; д) правосторонний трансректальный разрез. 41. В каком случае острого аппендицита может оказаться целесообразным местное обезболивание? а) больной с поздним сроком беременности; б) больным до 16 лет; в) больному старческого возраста с типичной клинической картиной неосложненного острого аппендицита; г) при подозрении на ретроцекальное расположение червеобразного отростка; д) при осложнении острого аппендицита разлитым перитонитом. 42. Вскрытие поддиафрагмального абсцесса производят следующим доступом: 1) торако-лапаротомией; 2) люмботомией; 3) двухмоментным чресплевральным доступом; 4) лапаротомией в правом подреберье по Федорову; 5) внеплевральным внебрюшинным способом. Выберите правильную комбинацию ответов: а) 1, 2, 3; б) 1, 4,5; в) 2, 3, 5; г) 3, 4, 5; д) все ответы верны. 43. Что служит противопоказанием к аппендэктомии при выполнении оперативного вмешательства по поводу острого аппендицита? а) необходимость расширения оперативного доступа из-за технических трудностей; б) ретроперитонеальное расположение червеобразного отростка; в) пальпировавшийся аппендикулярный инфильтрат; г) разлитой гнойный перитонит в терминальной фазе; д) периаппендикулярный абсцесс. 44. Первично-гангренозный аппендицит развивается вследствие: а) массивного спаечного процесса в брюшной полости; б) ретроцекального расположения червеобразного отростка; в) нарушений реологических свойств крови; г) тромбоза артерии червеобразного отростка; д) снижения реактивности организма больного. 45. Для дифференциальной диагностики острого аппендицита и острого калькулезного холецистита можно использовать: 1) клинический анализ крови; 2) обзорную рентгеноскопию брюшной полости; 3) ультразвуковой метод исследования; 4) оральную холецистографию; 5) видеолапароскопию. Выберите правильную комбинацию ответов: а) 1, 3, 4; б) 2,3, 4; в) 3, 5; г) 4, 5; д) все ответы верны. 46. Какие специальные методы исследования можно применить при дифференцировании острого аппендицита с прикрытой прободной язвой двенадцатиперстной кишки? 1) гастродуоденоскопия; 2) обзорная рентгеноскопия брюшной полости; 3) ультрасонография брюшной полости; 4) лапароскопия; 5)ирригоскопия. Выберите правильное сочетание ответов: а) 1, 2, 3; б) 2, 3, 5; в) 1, 4; г) 2,4;д) 2,5. 47. Во время операции по поводу острого аппендицита у больного обнаружен аппендикулярный инфильтрат. Какое тактическое решение нужно принять? а) произвести диагностическую пункцию инфильтрата; б) отказаться от дальнейших манипуляций и зашить операционную рану наглухо; в) ограничить воспалительный инфильтрат марлевыми тампонами; г) отказаться от манипуляций, дренировать брюшную полость д) выделить червеобразный отросток из инфильтрата и произвести аппендэктомию. 48. Лечении разлитого перитонита аппендикулярного происхождения обязательно включает: 1) устранение источника перитонита; 2) антибактериальную терапия; 3) коррекцию водно-электролитных нарушений; 4) санацию брюшной полости; 5) парентеральное питание Выберите лучшую комбинацию ответов: а) 1,2 б) 2,3,5 в) 1,5 г) 1,2,3,4 д) 1,2,4,5 49. Типичными осложнениями острого аппендицита являются: 1) аппендикулярный инфильтрат, 2) абсцесс сальниковой сумки; 3) перитонит; 4) абсцесс дугласова пространства; 5) пиелонефрит. Правильными будут: а) 1, 2, 3; б) 1, 3, 4; в) 2, 4, 5; г)1,2,4;д) 2,3,5. 50. Для диагностики острого аппендицита используются все методы, кроме: а) лапароскопии, б) клинического анализа крови, в) ректального исследования, г) ирригоскопии, д) влагалищного исследования. 51. У больного, наблюдавшегося в клинике по поводу аппендикулярного инфильтрата в правой подвздошной области, на 6-е сутки появились признаки его нагноения. Каким доступом необходимо вскрыть абсцесс? а) через переднюю стенку прямой кишки; б) произвести нижне-срединную лапаротомию; в) доступом по Ленандеру; г) разрезом по Волковичу-Дьяконову с вскрытием брюшной полости; д) разрезом по Волковичу - Дьяконову без вскрытия брюшной полости (разрезом по Пирогову). 52. Какой метод исследования позволит вам наболее точно дифференцировать острый аппендицит и нарушеную внематочную беременность? а) общий анализ крови; б) УЗИ; в) определение хорионического гонадотропина сыворотки; г) ректальное и вагинальное исследование; д) пункция заднего свода влагалища. |
