Работа. Отбеливание зубов. Отбеливание зубов И. М. Макеева
 Скачать 115.5 Kb. Скачать 115.5 Kb.
|
|
Глава 9 Отбеливание зубов И. М. Макеева 9.1. Изменение цвета зубов и его причины Изменение цвета зубов, или дисколорит (термин введен в отечественную литературу М. И. Грошиковым), является одной из причин нарушения эстетики улыбки. Согласно МКБ-С, к изменению цвета зубов могут приводить следующие состояния. К00.8 Другие нарушения развития зубов К00.80 Изменение цвета зубов в процессе формирования вследствие несовместимости групп крови К00.81 Изменение цвета зубов вследствие врожденного порока билиарной системы К00.82 Изменение цвета зубов в процессе формирования вследствие порфирии К00.83 Изменение цвета зубов в процессе формирования вследствие применения тетрациклина К00.88 Другие уточненные нарушения развития зубов К03.6 Отложения (наросты) на зубах К03.60 Пигментированный налет К03.61 Обусловленный привычкой употреблять табак К03.62 Обусловленный привычкой жевать бетель К03.63 Другие обширные мягкие отложения белые отложения К03.64 Наддесневой зубной камень К03.65 Поддесневой зубной камень К03.66 Зубной налет К03.68 Другие уточненные отложения на зубах К03.69 Отложение на зубах неуточненное К03.7 Изменения цвета твердых тканей зубов после прорезывания К03.70 Обусловленные наличием металлов и металлических соединений К03.71 Обусловленные кровоточивостью пульпы К03.72 Обусловленные привычкой жевать бетель К03.78 Другие уточненные изменения цвета К03.79 Изменение цвета неуточненное Для выбора метода коррекции дисколорита необходимо правильно определить причину его возникновения и оценить, является ли изменение цвета зубов постоянным или временным. Временные изменения цвета зубов включают дисколориты, возникшие вследствие курения, воздействия пищевых пигментов, препаратов для полоскания рта. Временное изменение цвета зубов вызывает также грибок Lichen dentalis и ряд производственных факторов. Временное изменение цвета зубов проявляется в виде налета различной окраски и корректируется при удалении зубного налета стоматологом. Постоянное изменение цвета зубов может быть врожденным и приобретенным. К постоянному врожденному изменению цвета относятся «тетрациклиновые зубы», гипоплазия, флюороз, изменение цвета вследствие несовместимости групп крови, наличия врожденного порока билиарной системы, порфирии. К постоянному приобретенному изменению цвета относятся следующие типы окрашивания. 1. Витальное окрашивание: • возрастные изменения цвета зубов; • окрашивание тканей зуба, запломбированного амальгамой. 2. Девитальное окрашивание: • вследствие травмы зуба (кровоизлияние в пульпу); • после пломбирования канала зуба окрашивающими пастами, содержащими ти-мол, формалин, йодоформ и др.; • вследствие наличия в канале отломков металлических инструментов или штиф-тов с признаками коррозии. Методы коррекции дисколорита определяются причинами изменения цвета зубов. 1. Отбеливание живых зубов. 2. Отбеливание девитальных зубов. 3. Микроабразия. 4. Комбинированный метод, когда отбеливание применяется в качестве вспомога-тельной процедуры перед изготовлением виниров. 9.2. Отбеливание живых зубов История отбеливания насчитывает около 100 лет: еще в 1877 г. было описано отбеливание зубов оксаловой кислотой, а в 1884 г. — перекисью водорода. Несмотря на это, механизм отбеливания все еще не изучен до конца. Известно, что в основе процесса лежит проникновение отбеливающего агента через эмаль в дентин. Именно оттенок дентина определяет цвет зуба; эмаль, как правило, прозрачна. Насколько эффективным будет действие отбеливающего агента, зависит от причины дисколорита. Самым распространенным отбеливающим агентом до недавнего времени были перекись водорода и сильнодействующие кислоты. Однако применение кислотного протравливания эмали с последующим нанесением перекиси водорода приводит к необратимым изменениям в структуре зубов, что стало причиной отказа от этой методики. При отбеливании зубов перекисью водорода существует опасность «переотбеливания» — состояния, когда начинается разрушение эмалевого матрикса. Клинически это проявляется исчезновением характерного для сухой эмали блеска, возникновением шероховатости и пористости эмали. Более современным веществом для отбеливания является 3—15 % перекись карбамида. Основу таких отбеливателей составляет карбопол, замедляющий выделение перекиси водорода и смягчающий действие отбеливателя. Показания к проведению отбеливания витальных зубов включают наличие дисколорита или желание пациента сделать свои зубы более светлыми, однако существуют и противопоказания для отбеливания. К общим противопоказаниям относятся: несовершеннолетие пациента, беременность и кормление грудью, наличие аллергической реакции на перекисные соединения. Проводить отбеливание несовершеннолетним пациентам не следует по юридическим мотивам. Неблагоприятное влияние отбеливающих агентов на организм беременной или кормящей женщины нигде не доказано, однако отбеливание может усилить проявления так называемого «гингивита беременных», который сегодня очень распространен. Существуют также местные противопоказания. 1. Крупная пульпарная камера зубов. Проникновение отбеливающего агента в дентин и близко к пульпе может вызвать гиперестезию зубов. 2. Наличие кариозных полостей. 3. Наличие некариозных поражений (эрозий и т. д.). Проведение отбеливания в этом случае обязательно приведет к усилению или развитию выраженной гиперестезии. 4. Значительная убыль эмали в результате патологической или возрастной стираемости, глубокие трещины на поверхности эмали. 5. Ортодонтическое лечение. 6. Наличие пломб сомнительного качества, которые необходимо заменить из-за негарантированного краевого прилегания. 7. Наличие острых и обострение хронических заболеваний пародонта, а также таких явлений, как рецессия десны, обнажение корней зубов и зубные отложения. 8. Заболевания слизистой оболочки рта. В зависимости от степени изменения цвета витальных зубов используют следующие виды отбеливания. 1. Домашнее отбеливание. 2. Профессиональное отбеливание. 3. Смешанное отбеливание. Дополнительно к домашнему отбеливанию в условиях клиники применяют сильные вещества на основе перекиси карбамида. Домашнее отбеливание может быть рекомендовано для живых зубов, если изменение их цвета не носит чрезмерного характера. Домашнее отбеливание под контролем врача широко применяется с 1989 г., когда в стоматологической практике появился первый коммерческий препарат для отбеливания зубов. В качестве активного ингредиента была использована 10 % или, реже, 11—16 % перекись водорода. 3—5 % перекись водорода почти не применяли. Концентрация активного вещества домашних отбеливателей примерно в 10 раз меньше, чем веществ, используемых для профессионального отбеливания. Сроки отбеливания различны, но, как правило, результаты лечения проявляются уже через 2—3 дня, а полностью процесс отбеливания завершается через 7—21 день. Эффективность метода достигает 90 % для пациентов с приобретенным или генетически обусловленным дисколоритом зубов, тогда как для пациентов с «тетрациклиновыми» зубами эта доля значительно снижается. Отбеливание позволяет достичь достаточно стойких результатов (до нескольких лет), хотя раз в 1—2 года рекомендуют проводить поддерживающие курсы. Как показывает практика, наиболее эффективно отбеливание зубов с темно-желтой окраской. Поддаются отбеливанию и коричневые пятна при флюорозе, тогда как белые пятна весьма устойчивы. Перед процедурой отбеливания врач снимает слепок, отливает модель и готовит каппу. Пациент заполняет ее отбеливающим гелем и носит дома днем или надевает на ночь. Важно, чтобы перед надеванием каппы пациент хорошо чистил зубы, так как наличие бляшки ухудшает процесс отбеливания. Таким образом, пациент сам проводит процедуры, а врач лишь контролирует процесс. Начальное время ношения каппы не должно превышать 1 ч, так как может возникнуть гиперестезия. Постепенно время увеличивают, выходя на заданный режим — дневной или ночной. Отбеливание производят в течение 10—14 дней. При возникновении гиперестезии рекомендуется использовать зубную пасту «Жемчуг» или «Сенсодин». Многие производители рекомендуют при заполнении каппы чередовать отбеливатель с гелем, содержащим фтор. Особый интерес представляет вопрос влияния отбеливания на адгезию композитных материалов к тканям зуба. Установлено, что адгезия уменьшается за счет накопления остаточного кислорода, который ингибирует полимеризацию композита. Эти явления исчезают через 7—14 дней, одновременно со стабилизацией цвета зубов. Действия врача при проведении домашнего отбеливания включают следующие этапы. 1. Подготовка к отбеливанию — санация полости рта. 2. Заполнение цветовой карты с фиксацией цвета зубов. 3. Снятие слепка и отливка моделей. На вестибулярные поверхности зубов на модели наносят воск для увеличения их объема и создания депо отбеливателя в каппе. 4. Изготовление каппы. 5. Инструктирование пациента и обеспечение его отбеливающим средством. 6. Контроль процесса отбеливания. В качестве средств для домашнего отбеливания в России получили распространение такие препараты, как «Белагель 12 %», «Белагель 20 %» («ВладМива»), «StarBright» («Spectrum Dental Inc»), «Opalescence» («Ultradent»), «NuproGold» («Dentsply»). Рекомендуется проводить последовательное отбеливание зубов верхней и нижней челюстей, так как один зубной ряд должен быть контрольным. Домашнее отбеливание под контролем врача — безопасная процедура и хорошо переносится пациентами. Кроме того, мочевина, образующаяся при распаде перекиси карбамида, подавляет развитие зубной бляшки, что можно рассматривать как положительный момент. Профессиональное отбеливание применяют для зубов, значительно измененных в цвете. При этом используют такие отбеливатели, как "Quazar Bright" («Spectrum Dental Inc»). Отбеливание в условиях клиники более эффективно, однако чаще приводит к развитию гиперестезии. Использование профессиональных отбеливателей требует тщательной изоляции мягких тканей полости рта. Как правило, для защиты слизистой оболочки десны используют коффердам и гель типа «Аксил» («ВладМива»). Для ускорения процесса отбеливающий агент, нанесенный на зубы, нагревают. Обычно отбеливанию подвергают все зубы от 15 до 25 на верхней челюсти и от 45 до 35 на нижней челюсти. Моляры практически никогда не отбеливают. Перед проведением отбеливания необходимо провести санацию полости рта. Действия врача при проведении профессионального отбеливания включают следующие этапы. 1. Заполнение цветовой карты и регистрация цвета зубов. 2. Нанесение на десну защитного геля «Аксил». 3. Наложение коффердама с выделением зубов 45—35 и 15—25 (коффердам следует фиксировать не металлическими зажимами, а эластичной кордой). 4. Механическая чистка зубов абразивными пастами. 5. При очень сильном изменении цвета — протравливание тканей зубов 35 % ортофосфорной кислотой в течение 5 с, что увеличит проницаемость тканей зубов. 6. Наложение на вымытые и высушенные после протравливания зубы марлевой салфетки, смоченной раствором отбеливателя, с периодическим добавлением свежих порций раствора из пипетки. Процедура длится 20— 30 мин, нагревание отбеливателя ускоряет процесс. 7. Тщательное смывание отбеливателя большим количеством теплой воды. 8. Снятие коффердама. 9. Полирование зубов фторсодержащей пастой. При проведении профессионального отбеливания нельзя делать анестезию, так как при случайном проникновении отбеливателя к мягким тканям пациент не почувствует боли. При профессиональном отбеливании с применением перекиси водорода в качестве отбеливающего агента особенно необходимо чувство меры. При слишком длительной экспозиции отбеливателя может возникнуть феномен «переотбеливания». R. Е. Goldstain (1995) описывает состояние «хронического отбеливания», сопровождаемое разрушением эмалевого матрикса. «Переотбеленные» зубы тусклые, меловидные, пористые. Такой эффект относят к осложнениям профессионального отбеливания. В ряде случаев необходимо проводить комбинированное профессиональное и домашнее отбеливания зубов. Врач должен четко представлять себе (и обязательно проинформировать пациента!), что процесс отбеливания не может идти беспредельно и из зубов темно-коричневого цвета никогда не сделать молочно-белых. Как правило, реально осветление зубов на 1,5—2 тона по шкале «Vita». Установлено, что наибольший эффект дает отбеливание зубов желто-коричневой гаммы; серая гамма поддается отбеливанию хуже. 9.3. Отбеливание девитальных зубов Если цвет зуба изменился в результате травмы или после эндодонтического лечения, необходимо провести внутреннее отбеливание. Для предотвращения дисколорита зуба после эндодонтического лечения необходимо соблюдать следующие правила. 1. Тщательно удалять остатки пульпы и старых пломб из коронковой части зуба. 2. Завершать пломбирование корневого канала резцов, не доходя 2 мм до уровня шейки зуба. 3. Тщательно очищать полость зуба от материала для пломбирования канала. 4. Выбирать пасты и герметики, которые не вызывают окрашивания тканей зуба. Показанием для проведения внутреннего отбеливания служит изменение цвета девитального зуба. К противопоказаниям относят: • значительное изменение цвета эмали, например вследствие использования резорцинформалиновой смеси. Красное окрашивание эмали при этом не поддается отбеливанию; • наличие глубоких трещин и дефектов коронковой части, через которые отбеливатель может проникать в полость рта и в ткани, окружающие кариозную полость; • плохо запломбированный корневой канал. В этом случае необходимо провести эндодонтическое лечение зуба; • 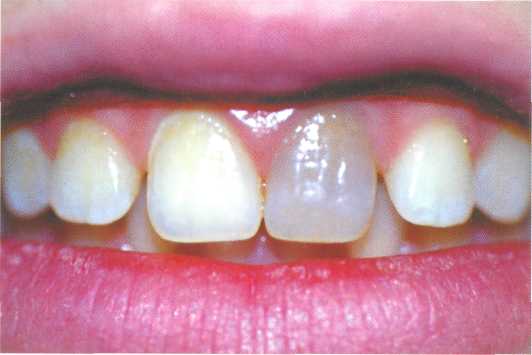 наличие металлического анкерного или парапульпарного штифта. наличие металлического анкерного или парапульпарного штифта.Рис. 9.1. Дисколорит 11 зуба (в анамнезе — травма). Перед отбеливанием девитального зуба необходимо убедиться, что его канал качественно обтурирован. Для отбеливания девитальных зубов применяют соединения перекиси, чаще всего перборат натрия с 30 % раствором перекиси водорода. В России распространены «Белагель 30 %», «Bleaching Solution» («PD») и «Endoperox» («Septodont»). С 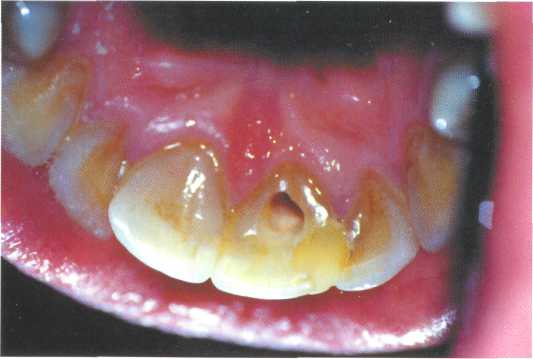 амостоятельное применение перекиси водорода следует ограничить из-за низкого рН этого раствора. амостоятельное применение перекиси водорода следует ограничить из-за низкого рН этого раствора.Рис. 9.2. Создание доступа в полость зуба для эндодонтического лечения и обеспечение объема для проведения внутреннего отбеливания. Последовательность отбеливания. Отбеливание девитальных зубов проводят термокаталитическим и шаговым способами. При шаговом способе («walking bleach») отбеливающее средство помещают в полость зуба на несколько дней. Действия врача при шаговом отбеливании включают следующие этапы. 1. Регистрацию цвета зуба по цветовому шаблону или фотографирование (рис. 9.1). 2. Создание традиционного доступа в полость зуба (рис. 9.2). 3. Удаление остатков пломбировочного материала и некротических тканей. 4. Удаление материала, обтурирующего канал, ниже устья корневого канала. 5. Наложение герметичной прокладки из стеклоиономерного цемента для качественной изоляции корневого канала — так называемого «барьера». 6. Внесение отбеливающего агента. 7. Наложение временной пломбы (следует предпочесть стеклоиономеры, так как временный дентин проницаем для выделяющегося кислорода). Н 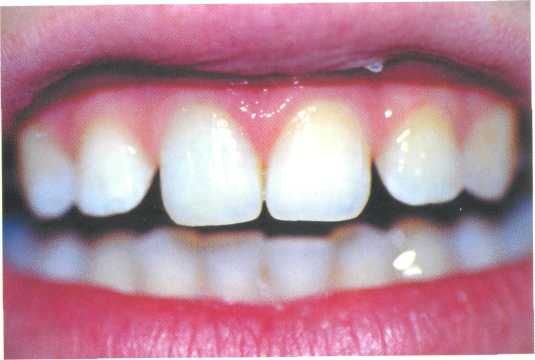 овую порцию отбеливателя накладывают 1 раз в 3—4 дня до получения желаемого эффекта. После достижения необходимого оттенка зуба его пломбируют композитным материалом соответствующего оттенка (рис. 9.3). овую порцию отбеливателя накладывают 1 раз в 3—4 дня до получения желаемого эффекта. После достижения необходимого оттенка зуба его пломбируют композитным материалом соответствующего оттенка (рис. 9.3).Рис. 9.3. 11 зуб после отбеливания и пломби-рования. При термокаталитическом способе отбеливания зубов необходимый эффект достигается в течение одной процедуры. 1. Измененный в цвете зуб изолируют с помощью коффердама. 2. Внесенный в полость зуба отбеливатель нагревают. Термокаталитическое отбеливание девитальных зубов применяют редко, так как после этого метода велик риск цервикальной резорбции зуба, вызванной проникновением отбеливающего агента в ткани, окружающие шейку зуба. 9.4. Микроабразия эмали Некоторые изменения цвета эмали зубов ограничиваются ее поверхностным слоем. Т. P. Croll в 1989 г. предложил использовать смесь «кислота — абразив» для редукции поверхностного слоя эмали и назвал этот метод микроабразией эмали. Его применяют для отбеливания пятен, которые локализуются в поверхностных слоях эмали (некоторые формы флюороза и гипоплазии). Иногда этот метод позволяет улучшить и структуру поверхностного слоя эмали. Для этого сошлифовывают микроскопически тонкий слой эмали (12—26 мкм за аппликацию и до 200 мкм за сеанс; для сравнения — до 50 мкм теряется при удалении брекетов; до 10 мкм — при протравливании эмали). В 1990 г. было запатентовано и внедрено в практику надежное средство для микроабразии — «Prema» («Premier Dental Products Co.»). Препарат состоит из хлороводородной кислоты, карборунда и кремниевого геля, тщательно подобранных в оптимальных соотношениях. Действия врача при проведения микроабразии включают следующие этапы. 1. Тщательная изоляция тканей десны гелем типа «Аксил» и коффердамом. 2. Защита глаз и лица пациента большими очками. 3. Нанесение смеси «Prema» на зуб и втирание его с помощью медленно вращаю-щихся резиновых чашечек. При быстром вращении возможно нежелательное разбрызгивание смеси. 4. Тщательное смывание смеси. 5. Полирование зуба с применением фтористой пасты и аппликация фтористого геля. Для устранения пятен обычно достаточно одного посещения. Как было установлено при исследовании обработанных поверхностей, эффект микроабразии заключается не только в удалении измененной эмали, но и в маскировке подповерхностных изменений цвета за счет увеличения отражающих свойств поверхностного слоя, который становится более ровным и плотным. Глубокие повреждения эмали можно исправить только пломбированием, к которому следует приступать, если не удалось достигнуть желаемого результата при микроабразии. Литература Нечай Е. С, Платова Т. С. Отбеливание зубов (обзор иностранной литературы).— Пародонтология. — 1999. — № 2. — С. 57. Кролль Т. П. Лечение эмали зубов с помощью микроабразии. — «Квинтессенция». — 1995 . — 102 с. Goldstain R. Е., Garber D. A. Complete Dental Bleaching, Quintessence Books. — 1995. — 165 p. Sturdevant C. M. The Art and the Science of Operative Dentistry. — 1995. — Mosby. — New-York. — P. 598. |
